La fibrosis retroperitoneal es una enfermedad rara de causa desconocida. Fue descrita por primera vez en la literatura inglesa en 1948 por Ormond. Se caracteriza por una inflamación crónica e inespecífica del retroperitoneo, la cual puede atrapar y obstruir las estructuras que allí se encuentran, particularmente a los uréteres. En algunas ocasiones se han documentado trastornos de la eyaculación, siendo este un síntoma poco frecuente. La histología parece necesaria para un diagnóstico de certeza, no siendo imprescindible por el alto rendimiento de las pruebas diagnósticas. Su importancia radica en su diagnóstico precoz e inicio de tratamiento para impedir una evolución tórpida y sus complicaciones asociadas. Presentamos el caso de un paciente varón de 46 años con el diagnóstico de fibrosis retroperitoneal idiopática, que comienza con aneyaculación e hidronefrosis bilateral como síntomas principales.
Retroperitoneal fibrosis is an uncommon disease of unclear cause. It was described for the first time in English literature by Ormond in 1948. It is characterised by chronic non-specific inflammation of the retroperitoneum that can entrap and obstruct retroperitoneal structures, notably the ureters. In some rare instances, it has been coupled with ejaculatory disorders. Histology would appear to be required for accurate diagnosis, but it does not affect the efficiency of diagnostic tests and procedures. Its importance lies in early diagnosis and early treatment to prevent a negative prognosis and further complications. We present the case of a 46-year-old male patient with a diagnosis of idiopathic retroperitoneal fibrosis, whose first symptoms were anejaculation and bilateral hydronephrosis.
La fibrosis retroperitoneal, periaortitis crónica o enfermedad de Ormond es una enfermedad infrecuente con una incidencia de 1/1.000.000 personas-año1. Se caracteriza por una fibrosis retroperitoneal idiopática (FRPI), aunque puede ser secundaria a diversos procesos patológicos. La clínica es inespecífica, variando en función de los órganos implicados, presentando especial predilección por el sistema urológico2,3. La histología parece necesaria para un diagnóstico de certeza, no siendo imprescindible por el alto rendimiento de las pruebas diagnósticas. Su importancia radica en su diagnóstico precoz e inicio de tratamiento para impedir una evolución tórpida y sus complicaciones asociadas.
Caso clínicoVarón de 46 años de edad sin antecedentes de interés, que acude a consulta de Urología para valoración de dolor lumbosacro izquierdo irradiado hacia región inguinoescrotal ipsilateral, así como ausencia completa de eyaculado de 3 meses de evolución. En la exploración se aprecia testículo izquierdo doloroso a la palpación, con predominio en cabeza de epidídimo, sin masas ni megalias.
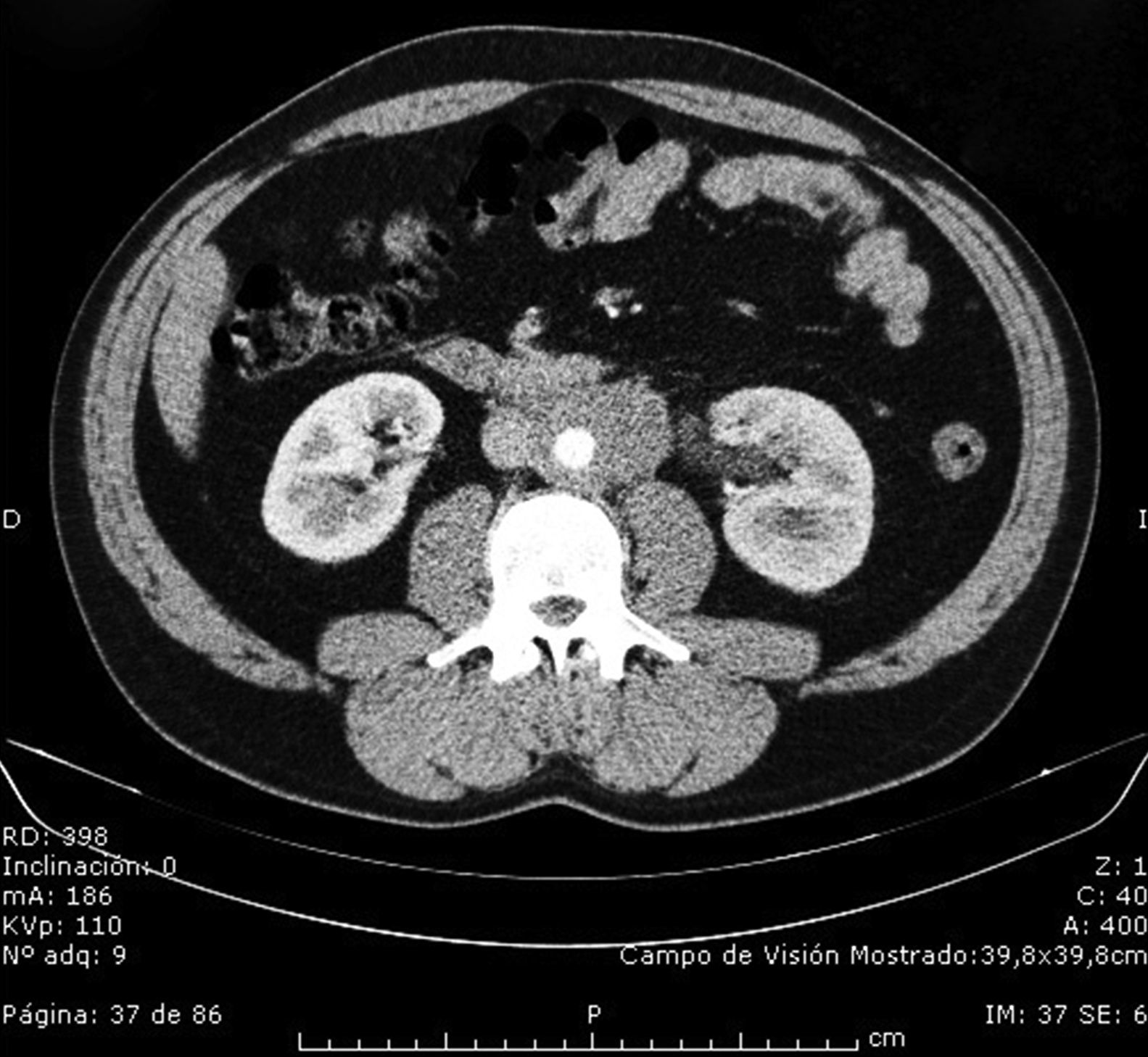
En la analítica destaca una creatinina de 1,8mg/dl y una PCR de 10,7mg/dl. Se realiza ecografía abdominal, apreciándose una gran masa sólida irregular retroperitoneal que condiciona uropatía obstructiva izquierda. Ante estos hallazgos se completa el estudio con una tomografía computarizada (TC) abdominopélvica con contraste y una angio-TC de aorta abdominal, observándose una masa periaórtica de mediano tamaño con densidad de partes blandas desde el margen inferior de las arterias renales hasta la bifurcación de las arterias ilíacas. Dicha masa englobaba aorta, arterias ilíacas y arteria mesentérica inferior, sin ocasionar cambios en el calibre de estas. Por el contrario, envuelve el segmento ureteral medio izquierdo, disminuyendo su calibre, causando la uropatía (fig. 1).
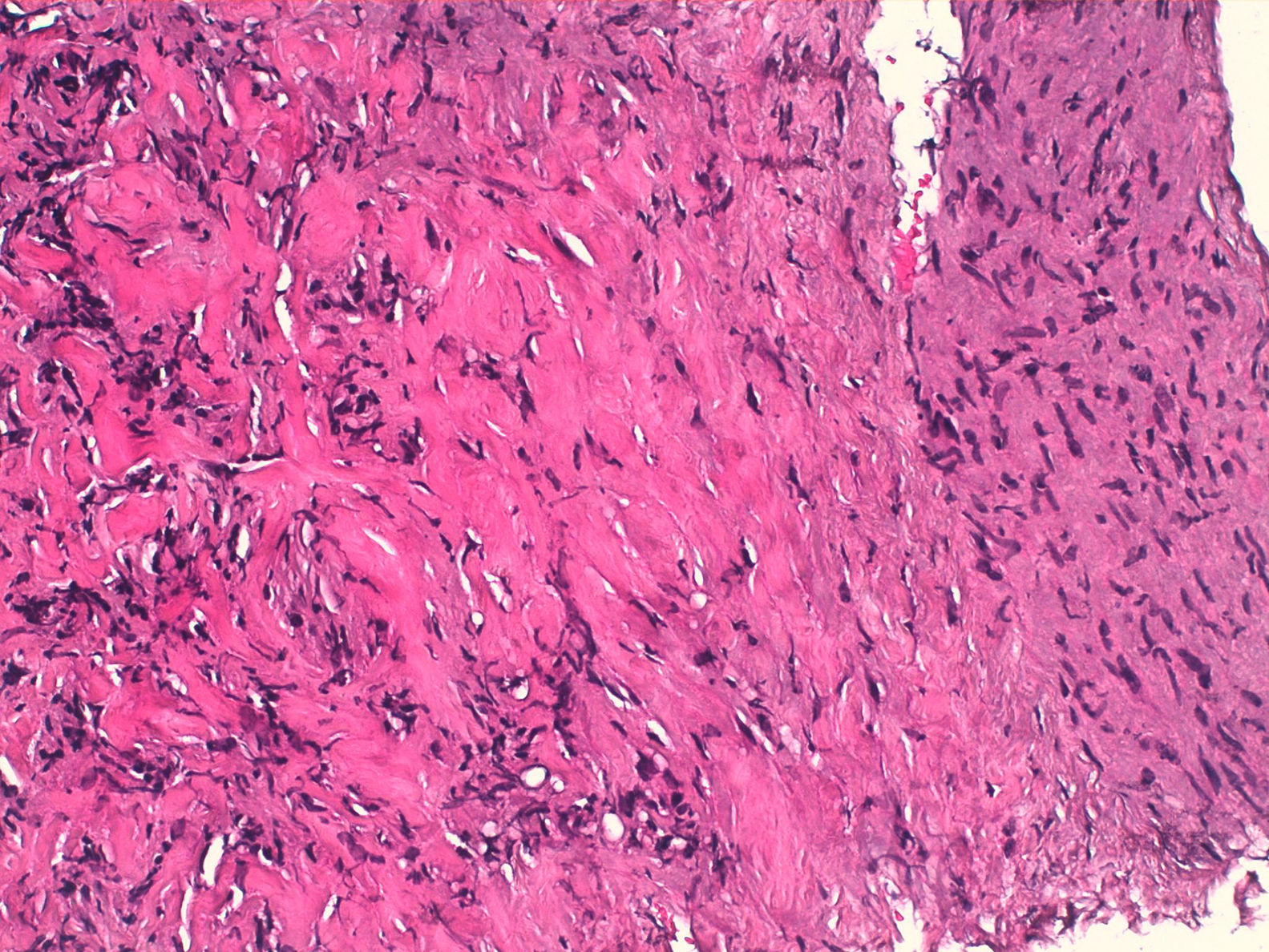
Con estos hallazgos se valora como primera posibilidad una fibrosis retroperitoneal, a descartar como segunda posibilidad un conglomerado adenopático de origen linfoide. Se lleva a cabo una punción aspiración con aguja fina y una biopsia con aguja guiada con TC. La primera resulta insuficiente para el diagnóstico, con fondo hemático y muy escasas células de núcleo alargado (que orientan a un origen mesenquimal, pero son insuficientes para un diagnóstico de certeza). Además, el aspirado seco/hipocelular orientaría hacia una lesión fibrosa. Con la biopsia, se obtiene un cilindro blanquecino filiforme de 1cm, que histológicamente corresponde a tejido conjuntivo denso, colagenizado, con ligera proliferación fusocelular sin atipia citológica y escasas células de aspecto inflamatorio, sin evidencia de lipoblastos. Se informa histológicamente como proliferación fibroblástica compatible con FRPI (fig. 2).
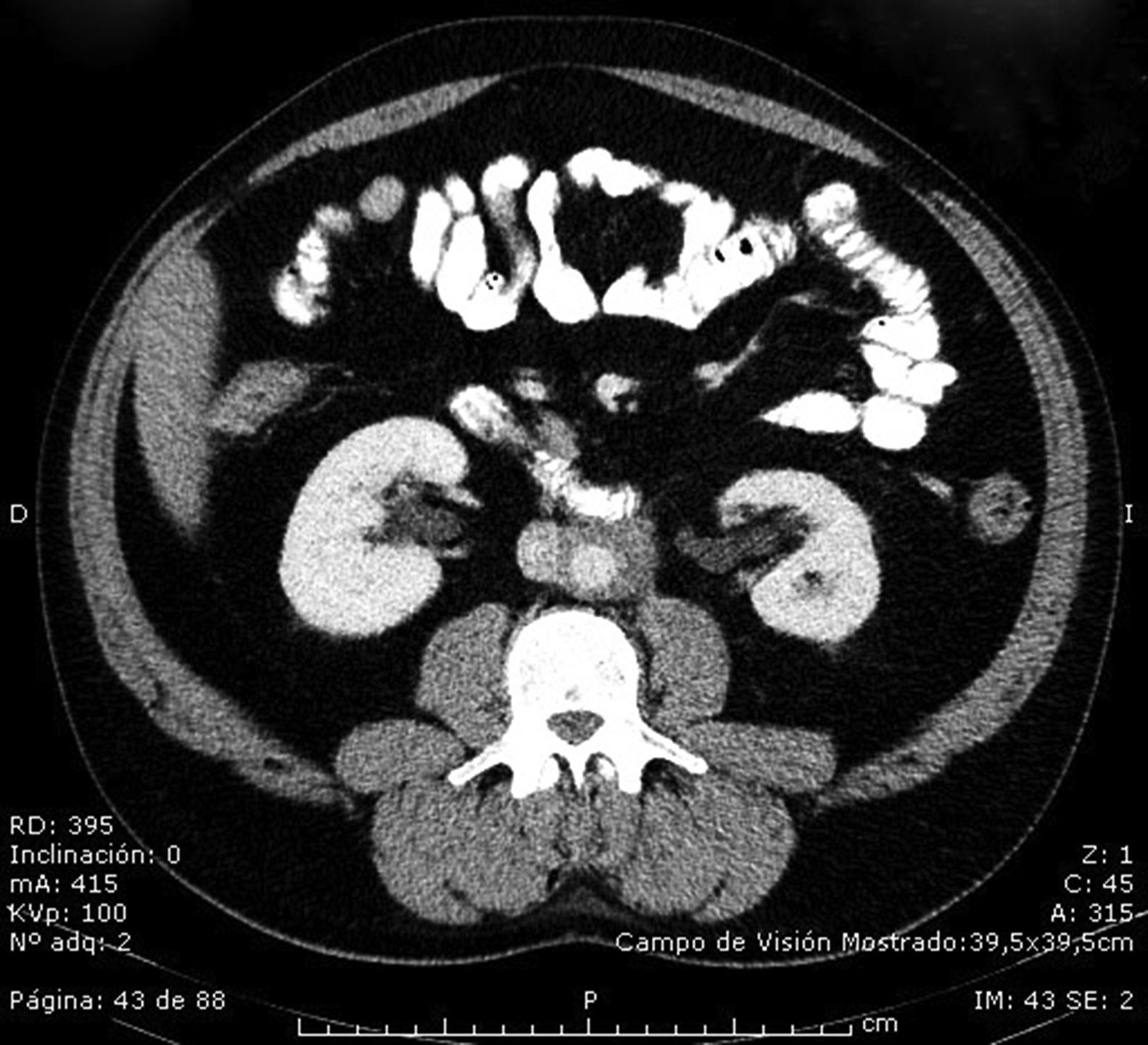
Se inicia tratamiento a dosis altas con prednisona (1mg/kg/día) durante 8 semanas y posteriormente se establece la dosis de mantenimiento (10mg/día) hasta la estabilización del cuadro. Al mes de iniciado el tratamiento el paciente nota emisión seminal con la eyaculación y cierta mejoría de la clínica dolorosa abdominal. A los 6 meses presenta normalización de las cifras de creatinina, mejoría de la sintomatología abdominal, eyaculación normal y resolución de las lesiones en la TC de control (fig. 3). Mantiene tratamiento durante 18 meses.
DiscusiónLa FRPI fue descrita por primera vez por Ormond en 19481. Es una entidad de muy difícil diagnóstico, tanto por su baja incidencia como por su sintomatología inespecífica; se estima que pueden pasar 6-12 meses hasta su diagnóstico. Su incidencia es mayor entre los 40 y 60 años y de predominio masculino (2:1)4. El tabaco y el asbesto aumentan el riesgo de desarrollar esta entidad. Se desconoce la patogénesis de la FRPI, aunque se postulan diversos mecanismos5. A día de hoy la teoría autoinmune es la más prevalente, debido a la frecuente asociación de esta entidad con otras enfermedades autoinmunes, como granulomatosis de Wegener, vasculitis, periarteritis nudosa, lupus eritematoso sistémico, tiroiditis de Hashimoto o de Riedel6,7. La patogénesis en los casos secundarios varía según el proceso desencadenante, pudiendo ser procesos infecciosos, inflamatorios, fármacos, enfermedades tumorales (tumor germinal, linfoma esclerosante, otros tumores metastásicos [carcinoma de células en anillo de sello], seudotumor inflamatorio, tumor fibroso solitario, sarcomas, tumores carcinoides ileales), radioterapia y traumatismos8.
Anatomopatológicamente, el aspecto macroscópico es el de una masa inflamatoria crónica inespecífica, por lo que es precisa una aproximación diagnóstica excluyendo otras entidades. En nuestro caso, la ausencia de sospecha clínica, junto con la poca celularidad linfoide presente en la biopsia, hace que descartemos la posibilidad de un linfoma. A su vez, la ausencia de células de aspecto epitelial y germinal hace que excluyamos el carcinoma metastásico y los tumores germinales. Una vez descartadas las etiologías secundarias, llegamos al diagnóstico de FRPI. La imagen radiológica y el éxito del tratamiento con corticoides van a favor de este diagnóstico.
La clínica es inespecífica, con síntomas sistémicos y locales. Es característica la tríada de dolor abdominal sordo, masa pulsátil y velocidad de sedimentación globular elevada. El síntoma de inicio más frecuente es el dolor cólico unilateral y/o el dolor lumbar bilateral, que puede ir o no acompañado de náuseas, vómitos o anorexia. La afectación local se produce por el atrapamiento de las estructuras retroperitoneales, presentando una especial predisposición por el sistema urinario, fundamentalmente por los uréteres (presente en el 80-100% de los casos), como ocurría en nuestro paciente, y de forma menos frecuente afectando a vasos (aorta torácica, tronco celíaco, venas mesentéricas) y órganos reproductivos y abdominales con afectación intestinal. A nivel urológico hay algunas publicaciones que hacen referencia a la extensión hasta el escroto con signos tales como hidrocele y varicocele. Akbal et al.9 aportan datos de disfunción eréctil y enfermedad de La Peyronie en pacientes con FRPI. Según este estudio, estos pacientes son más propensos a desarrollar disfunción eréctil. Así mismo, relacionan la formación de la placa fibrótica con los cambios patológicos propios del proceso. Sin embargo, no queda claro que muestren una mayor incidencia que en la población sana. En algunas ocasiones se han documentado trastornos de la eyaculación, siendo este un síntoma poco frecuente. En el año 1998, Chally et al.10 publican un caso de aneyaculación en un paciente joven diagnosticado de fibrosis retroperitoneal, que tras la cirugía recupera la emisión seminal. Antes, en el año 1987, Moalla et al.11 habían descrito un caso de características similares. La aneyaculación se debe a la compresión progresiva de las fibras simpáticas periaórticas (compresión del nervio hipogástrico). A través del nervio hipogástrico, el sistema nervioso simpático es el encargado de la contracción de la musculatura lisa de los órganos internos genitales (epidídimo, deferente, vesícula seminal y próstata) y del cierre del esfínter interno y externo, regulando la fase de emisión12. Es imprescindible una participación conjunta de los sistemas simpáticos y parasimpáticos para que se produzca un reflejo eyaculatorio normal.
La ausencia de unos criterios diagnósticos establecidos hace que la presencia de una clínica y analítica evidentes, junto con una prueba de imagen compatible, sea necesaria para el diagnóstico de esta enfermedad. El papel de la radiología es cada día más importante, tanto en el diagnóstico como en el seguimiento. La urografía intravenosa ha sido desplazada por la ecografía, la TC y la resonancia magnética nuclear. La TC de abdomen aparece como la técnica de imagen más usada, a pesar de que la resonancia magnética nuclear parece ser más completa, con mayor definición anatómica, sin precisar la utilización de contrastes yodados potencialmente nefrotóxicos13. La necesidad de biopsiar para establecer el diagnóstico definitivo es un tema controvertido, pendiente de resolver, siendo necesaria en fibrosis retroperitoneales de localización atípica o ante la sospecha de un proceso tumoral de base14. En nuestro caso fue este último supuesto lo que nos hizo decantarnos por la realización de una biopsia guiada por TC.
El tratamiento hoy día se basa en la administración de inmunosupresores con un mayor uso de los corticoides. Las dosis iniciales son de 30-75mg/día, y las de mantenimiento, de 5-10mg/día, con una duración variable de meses. Otro fármaco en uso actual es el tamoxifeno. La cirugía se establece en casos más complejos o de evolución tórpida a pesar del tratamiento farmacológico. En casos de obstrucción ureteral grave con deterioro de la función renal puede colocarse un catéter de derivación urinaria.
El pronóstico es bueno, aunque varía en función del momento del diagnóstico, empeorando este en pacientes añosos o con gran deterioro de la función renal. La mortalidad se cifra en torno al 9%.
ConclusiónLas complicaciones de la FRPI dependen de las estructuras retroperitoneales afectadas. La aspermia, aunque rara, ha sido escasamente documentada, con reducidos casos en los que la eyaculación se haya recuperado tras el inicio del tratamiento médico. Es preciso el seguimiento estrecho de estos pacientes, ya que pueden presentar recidivas (hasta un 70%), sobre todo una vez retirados los corticoides15. Sin embargo, presentan buena respuesta cuando se reintroduce el tratamiento.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.