INTRODUCCIÓN
Hasta épocas recientes, el deseo sexual apenas había despertado el más mínimo interés en la comunidad científica. De hecho, incluso en el campo de la sexología, los pioneros Masters y Johnson1 describieron la respuesta sexual humana sin mención alguna al deseo. Fue Kaplan2 quien, basándose en su experiencia clínica, aportó a la ciencia la fase del deseo, pero no tuvo en cuenta que cuando una persona se excita, el deseo no queda necesariamente atrás y desaparece, sino que continúa. Más acertado, por tanto, resultó el modelo de respuesta sexual introducido por Schnarch3, quien estableció que la respuesta sexual no se puede representar en una curva de 2 ejes sino de 3. Es decir, el deseo ocuparía un eje zeta tridimensional, o expresado menos geométricamente, cuando hay excitación también existe deseo (eje z) y cuando estamos en la meseta o el orgasmo, el deseo persiste. A veces, es posible mantener el deseo inmediatamente después o durante la resolución, especialmente en mujeres.
Finalmente, Basson4, apoyándose en estudios que afirman que más del 50% de las mujeres con una sexualidad satisfactoria nunca o rara vez piensa en el sexo5 y, probablemente, en las hipótesis de Levin6 y Fisher et al7, sostiene que las mujeres, especialmente aquellas cuya relación de pareja no es novedosa, comienzan las relaciones sexuales sin tener deseo y sólo se activan después de un proceso de intimidad sin que exista deseo previamente. Por tanto, la respuesta sexual de la mujer comenzaría por la intimidad como primera fase, es decir, una interacción íntima en un estado sexual neutro; a continuación, el varón puede comenzar a estimular a la pareja; el procesamiento de estos estímulos provocará excitación, e inmediatamente aparecerá el deseo, que conducirá a una respuesta satisfactoria que, obviamente, favorecerá la intimidad, cerrando el ciclo.
Un problema importante del modelo de Basson radica en que está basado en la experiencia clínica, pero no se ha verificado de forma empírica, de tal forma, si no están claramente determinadas las variables que intervienen en el deseo, no se puede esperar que su conceptualización no genere controversia. Así, el único punto en el que todos los autores coinciden respecto al deseo sexual hipoactivo (DSH) es en su complejidad.
En la última revisión del Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-IV-TR), se habla de deseo sexual hipoactivo cuando "existe disminución (o ausencia) de fantasías y deseos de actividad sexual de forma persistente o recurrente, y el trastorno provoca malestar acusado o dificultades de relación interpersonal"8.
La definición de la American Foundation for Urologic Disease (AFUD) es prácticamente la misma: "Deficiencia persistente o recurrente (o ausencia) de fantasías/pensamientos sexuales y/o deseo o receptividad de actividad sexual, lo que causa una ansiedad personal"9.
En 2003, manteniendo la definición del DSM-IV-TR, un grupo de expertos, encabezado por Basson, introdujo aspectos relacionados con el ciclo vital, con lo que quedó una definición más ajustada a la práctica: "Ausencia o disminución de sensaciones, interés, pensamientos o fantasías sexuales, siendo la motivación para buscar la excitación escasa o nula, y teniendo presentes los cambios fisiológicos de la mujer a lo largo del ciclo vital y la duración de la pareja"9.
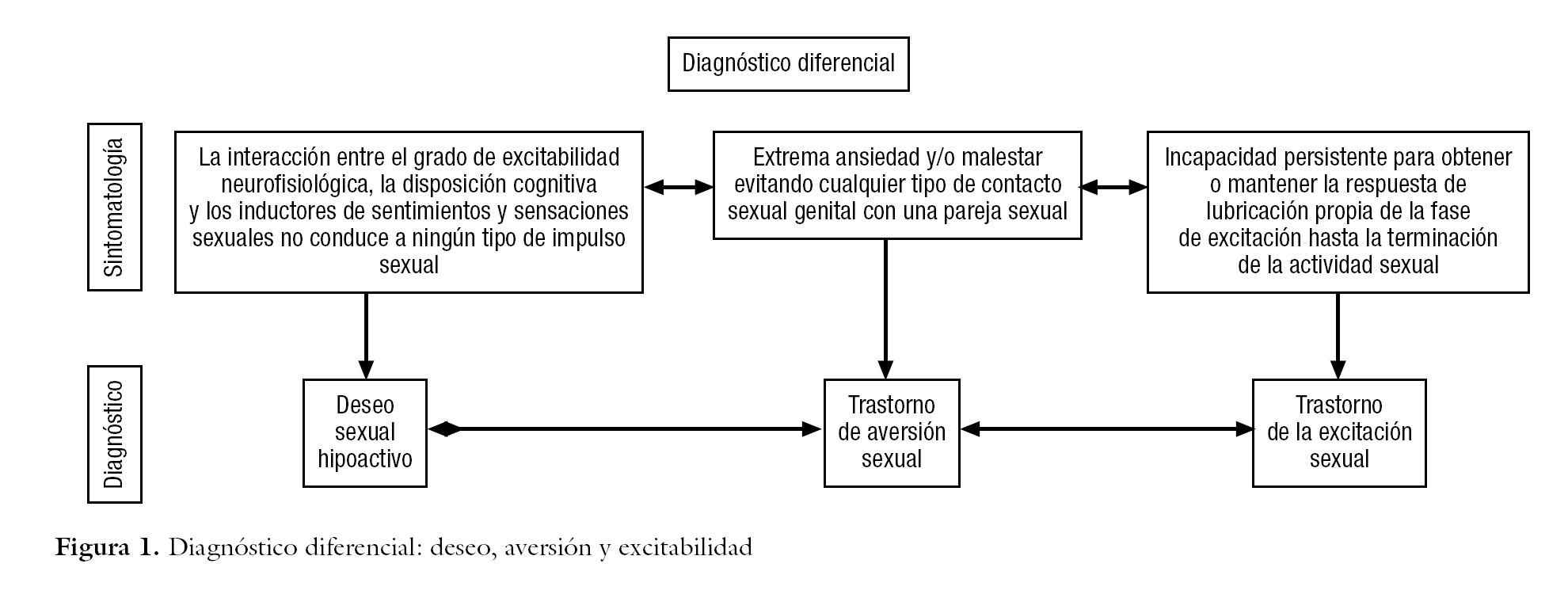
Una definición muy aplicable a la clínica es la propuesta por Fuertes: "El deseo sexual hipoactivo aparece cuando la interacción entre el grado de excitabilidad neurofisiológica, la disposición cognitiva y los inductores de sentimientos y sensaciones sexuales no conduce a ningún tipo de impulso sexual, de forma que el sujeto no siente necesidad o apetencia alguna de buscar placer y estímulo sexual, antes o después de iniciada una conducta sexual"10.
Partiendo de esta definición, es de sumo interés diferenciar cuándo los inductores externos del deseo son adecuados o no. En actualidad, todos los estudios sobre la prevalencia de las disfunciones sexuales sitúan al DSH en los primeros puestos con un elevado nivel incidencia. Probablemente se esté patologizando a la población, en la medida de que no tener deseo no debe significar exclusivamente un situación patológica; a veces puede suceder que no existan inductores externos adecuados para motivar la respuesta. En el mismo sentido, en la definición de Basson9 resultaría más coherente hacer referencia a la calidad de la pareja más que a la duración de ésta. Por tanto, parece más preciso definir el DSH como la ausencia o disminución de pensamientos o fantasías sexuales y de interés en iniciar un encuentro sexual, en presencia de adecuados inductores externos del deseo, teniendo presente el momento del ciclo vital de la mujer11.
Otra dificultad radica en establecer un adecuado diagnóstico diferencial, con otras situaciones y disfunciones sexuales que disminuyen la frecuencia sexual, concretamente con la discrepancia, el trastorno de excitabilidad y la aversión al sexo, que a veces se confunden con el DSH, por lo que las cifras de algunos estudios de prevalencia salen muy engrosadas.
En principio, un cuadro muy habitual que se presenta en las consultas de sexología es la discrepancia en cuanto a la frecuencia de las relaciones. Así, una mujer que desde siempre ha tenido motivación suficiente para iniciar un encuentro sexual a la semana con una respuesta satisfactoria, que convive con una pareja que requiere tener relaciones sexuales a diario, no necesariamente presenta una disfunción, aunque se requiera una intervención terapéutica en pareja, siguiendo por ejemplo la línea de L'Abate y McHenry12. Mayor gravedad en relación con la calidad de vida suponen el trastorno de excitabilidad y la aversión sexual, ambos muy interrelacionados y a veces confundidos por algunos autores con el DSH.
El trastorno por aversión al sexo se define en el DSM-IV-TR como "aversión extrema persistente o recidivante hacia, y con evitación de, todos (o prácticamente todos) los contactos sexuales genitales con una pareja sexual"8. En cambio, el trastorno de la excitación sexual en la mujer sería la "incapacidad, persistente o recurrente, para obtener o mantener la respuesta de lubricación propia de la fase de excitación, hasta la terminación de la actividad sexual8. En ambos casos, el deseo no necesariamente tiene que estar inhibido pero, en la práctica, es fácil encontrar una imbricación de los 3 procesos. Así, es habitual que el trastorno de excitabilidad conduzca a una falta deseo en un tiempo rápido y, muchas veces, desde la falta de deseo se llega a una aversión sexual. De la misma manera, un deseo hipoactivo condicionará que la mujer no se concentre y pierda capacidad para lubricar y excitarse. No obstante, es imprescindible llevar a cabo un diagnóstico diferencial exhaustivo, dado que el tratamiento puede ser totalmente distinto (fig. 1).
Figura 1.Diagnóstico diferencial: deseo, aversión y excitabilidad
TRATAMIENTO DEL DESEO SEXUAL HIPOACTIVO
Tratamiento farmacológico
Hasta ahora no existe ningún fármaco con la indicación precisa y única de actuar sobre la falta de deseo. No obstante, en la actualidad se están empleando varios grupos farmacológicos.
Fármacos que potencian la excitabilidad
Aunque la excitabilidad es una fase de la respuesta distinta al deseo, y la mayoría de las mujeres con DSH, una vez que encuentran la motivación suficiente para iniciar un contacto sexual, no tiene problemas para excitarse, son muchos los autores que estudian fármacos que potencien la excitabilidad, en la creencia de que una mayor facilidad para la excitación podría activar el deseo subsecuentemente.
El conocimiento acerca de que el óxido nítrico actúa en el clítoris13 y que la óxido nítrico sintasa, enzima responsable de su producción, se encuentra en la vagina14, junto con la experiencia de que el sildenafilo inhibe el guanosín monofosfato cíclico (CMPC) en el clítoris15, han impulsado este tipo de estudios. Se puede suponer, por tanto, que los inhibidores de la fosfodiesterasa deben actuar ingurgitando el clítoris y aumentando la vasocongestión vaginal, por lo que probablemente influyan en el proceso de excitabilidad que, en algunos casos, será un factor desencadenante del deseo.
En este sentido, se ha empleado, por ejemplo, la efedrina, el sildenafilo, la fentolamina, la apomorfina, el PGE1 o el HMP-12 (adrenoceptor antagonista), entre otros. Sin embargo, concretamente con el empleo de sildenafilo, sólo Caruso et al16, en un trabajo de insuficiente validez, encontraron un aumento de la frecuencia sexual después del uso del fármaco16, mientras que otros autores no descubrieron cambios17-19.
Todos estos fármacos pretenden incrementar la amplitud del pulso vaginal y, por ende, la lubricación, además de obtener una erección clitorídea, pero las mujeres no perciben cambios subjetivos en la excitabilidad, a pesar de que la lubricación aumente, tal como anteriormente habían puesto de manifiesto otros autores, que descartaron una correlación directa entre lubricación y satisfacción1,20.
Compuestos hormonales
Aunque el efecto de la testosterona en el deseo femenino ya se estudió en los años cincuenta21, el conocimiento acerca de que la producción de testosterona en la mujer a los 40 años es un 50% menor que a los 20 ha servido para impulsar el uso de compuestos hormonales en el tratamiento del DSH22,23.
Con frecuencia, las mujeres menopáusicas con déficit androgénico presentan un descenso del deseo, fatiga crónica y, en general, una disminución de la sensación de bienestar24. De esta forma, si la paciente presenta síntomas clínicos conviene comprobar, en primer lugar, si los valores de estrógenos son adecuados. En el caso de que tenga unos valores bajos se recomienda administrar una terapia de sustitución de estrógenos. Si los síntomas persisten, a pesar de tener un valor normal de estrógenos, conviene buscar otras causas que puedan originar esta sintomatología, como una depresión, anemia, hipotiroidismo o cualquier enfermedad sistémica. Si se desestiman todas estas causas, entonces se recomienda medir los valores testosterona y de andrógenos25.
La terapia con andrógenos se puede administrar a través de distintas vías, pero la transdérmica es la que permite alcanzar mayores concentraciones fisiológicas de testosterona, evitando que se produzcan los picos y los valles característicos de las otras vías de administración. También se observa que la vía transdérmica es la que ofrece un perfil de seguridad mayor en cuanto al perfil lipídico y a los posibles efectos en el hígado24.
En la actualidad, existe un parche específicamente diseñado para las mujeres, denominado Intrinsa® (Procter&Gamble). La dosis diaria de testosterona que libera el parche es de 300 μg de testosterona. En principio, este parche fue rechazado por la Food and Drug Administration (FDA), en enero de 2005, porque se precisaban estudios que demostraran su seguridad a más largo plazo. Actualmente, sigue en fase de investigación en Europa y se espera una pronta aprobación con la indicación exclusiva para mujeres con menopausia quirúrgica. Los resultados obtenidos con la aplicación del parche en los estudios INTIMATE 1 y 2, con muestras respectivas de 562 y 532 mujeres con doble ooforectomía, ponen de manifiesto que el deseo mejora ostensiblemente con respecto al grupo control26,27.
También se encuentra una mejoría, con diferencias significativas, con el PFSF (Perfil de la Función Sexual Femenina), en otras variables como la excitabilidad y el orgasmo27.
Por otro lado, un reciente estudio llevado a cabo por autores no tan proclives al empleo de compuestos androgénicos puso de manifiesto que mujeres con DSH, de edades comprendidas entre los 18 y los 45 años, tenían peores relaciones sexuales (un 24 frente a un 0% del grupo control), antecedentes de depresión (un 57 frente a un 8%) y problemas de pareja, pero las cifras hormonales no se diferenciaban del grupo control28. En el mismo sentido, también se ha demostrado que mujeres de entre 19 y 43 años que presentaban hirsutismo y, por tanto, es de suponer que una mayor actividad androgénica, presentaban menos grado de deseo que el grupo control, lo que conduce a pensar que otros muchos factores influyen en el deseo, además de las hormonas29.
También se ha estudiado la influencia de la dehidroepiandrosterona (DHEA) con resultados contradictorios.
En conclusión, entre los estudios más relevantes en que se han utilizado hormonas en el DSH, se ha puesto en evidencia lo siguiente:
La testosterona, administrada junto con estrógenos, mejora el deseo respecto a los estrógenos solos en mujeres menopáusicas30,31.
La DHEA mejora el deseo32.
Otros autores no están de acuerdo, ya que probaron la DHEA en mujeres premenopáusicas y no observaron cambios ni en la amplitud del pulso vaginal ni en la excitabilidad subjetiva33.
Dosis suprafisiológicas de testosterona mejoran el deseo23.
La administración de 150 μg de testosterona no ocasiona cambios significativos respecto al placebo30,31.
La administración de 450 μg de testosterona produce un efecto similar que la de 300 μg, e incrementa notablemente el deseo, por lo que parece no tener sentido administrar dosis superiores a 300 μg30,31.
La testosterona aplicada en forma de gel aumenta el deseo en mujeres premenopáusicas32.
La aplicación de un gel testosterona no presenta efectos adversos durante 12 semanas32.
Evidentemente, estamos en un momento álgido en cuanto a investigaciones y reflexión acerca del tratamiento de la mujer con andrógenos, y con los estudios llevados a cabo se ha demostrado, como mínimo, que la testosterona mejora el deseo en mujeres menopáusicas con valores bajos de testosterona libre, cuya falta de deseo no mejorará con la administración de estrógenos. Por tanto, con las indicaciones precisas, los suplementos de testosterona pueden ser de mucha utilidad.
No obstante, hay que tener presentes muchas variables antes de aconsejar andrógenos de forma generalizada para el DSH de la mujer, entre otras cosas si va a servir para cambiar las conductas de las pare-jas (inductores externos del deseo), pero aunque en la actualidad no existe ningún fármaco a base de andrógenos aprobado para el DSH, puede ser una alternativa eficaz y segura con las indicaciones precisas34.
Psicofármacos
Tampoco existe ningún psicofármaco con la indicación exclusiva de tratar el DSH. Sin embargo, en casos con cierto nivel de disforia, o incluso en procesos donde el DSH va acompañado de un episodio depresivo y/o la depresión acarrea la pérdida del deseo, se dispone de una serie de fármacos que han demostrado una mayor eficacia con respecto a otros. Así, el amineptino restaura mejor el deseo que la amitriptilina, posiblemente por sus efectos desinhibidores y porque reduce los valores de prolactina35. En el mismo sentido, la mirtazapina mejora el deseo en el 41% de las mujeres diagnosticadas de depresión36.
Hoy día, se está usando el bupropión de forma inespecífica, con independencia de la etiología del deseo sexual hipoactivo37; no obstante, los resultados distan de ser espectaculares, pues sólo funciona en el 29% de las mujeres38. A dosis de 150 mg, el bupropión también ha resultado ser un fármaco eficaz en el tratamiento del deseo inhibido por tratamientos con inhibidores selectivos de la recaptación de serotonina (ISRS)39; sin embargo, en el Instituto Andaluz de Sexología y Psicología, con el empleo de la misma dosis de bupropión, no se encontraron diferencias significativas entre el fármaco y la terapia sexual, y disminuyó la tasa de abandonos cuando se empleó una tratamiento combinado (bupropión + terapia sexual)40.
El futuro del tratamiento del DSH con psicofármacos habrá que buscarlo desarrollando principios activos con actividad dopaminérgica que no produzcan náuseas (escollo presentado por alguno fármacos experimentados), agonismo 5HT1 y/o antagonismo 5HT2 del tipo del flibaserin41, recientemente rechazado por la FDA.
Otros
Aunque los fármacos moduladores selectivos de los receptores de estrógenos, como el tamoxifeno y el raloxifeno, no parecen incrementar el deseo, el lasofoxifeno sí podría tener utilidad en este sentido, pero recientemente también fue rechazado por la FDA42. Otro fármaco con propiedades de este grupo, que ha demostrado tener eficacia en el incremento del deseo, al menos en mujeres posmenopáusicas, ha sido la tibolona43.
La bremelanotida (PT-141), un péptido sintético (hormona estimuladora de melanocitos alfa), administrada por vía intranasal a dosis de 20 mg, parece mejorar el deseo y la satisfacción en mujeres premenopáusicas, pero la escasez de la muestra (18 mujeres) reclama un poco de prudencia antes de extrapolar resultados44.
Terapia sexual
Existen varios modelos terapéuticos, entre los que destacan, por su importancia:
Modelo de Kaplan
Kaplan2, como se ha mencionado con anterioridad, es quien incorpora el deseo a la curva de respuesta de Masters y Johnson1. Para esta autora, las medidas encaminadas a disminuir la ansiedad eliminarán el conflicto, salvo en las situaciones donde la ansiedad deviene de conflictos edípicos y las medidas conductuales no vayan a ser útiles, por lo que habrá que trabajar el inconsciente. Kaplan afirmaba, además, que los resultados terapéuticos eran pobres y encontró que en un 25% de los casos coexistían graves trastornos de ansiedad, por lo que asociaba alprazolam al tratamiento psicoterapéutico. En resumen, la estrategia consistiría en:
Desensibilización mediante la focalización sensorial.
Enfrentamiento de las ideas negativas y la ansiedad anticipatoria.
Utilización y entrenamiento con fantasías eróticas.
Empleo de biblioterapia.
Modelo de McCarthy
Para McCarthy45-47 son factores importantes para llegar a un deseo hipoactivo: la ira, la culpabilidad y la reacción ante posibles traumas sexuales.
La estrategia terapéutica se resume en 2 puntos: por un lado, romper con la ansiedad anticipatoria y otros elementos negativos y, por otro, construir un estilo de vida sexual satisfactorio. Para ello, las tareas empleadas son básicamente:
Mejorar la intimidad en pareja.
Técnicas encaminadas a incrementar la atracción entre los miembros de la pareja.
Favorecer la confianza y la seguridad en la pareja.
Desarrollar nuevos escenarios sexuales.
En concreto, la estrategia terapéutica debe basarse en el aprendizaje de habilidades para la intimidad, en el cambio de actitudes, en la no demanda de placer y en la estimulación múltiple, además de cambiar las cogniciones acerca de la existencia de un equipo íntimo, la aceptación de una expresión sexual individual y la adopción de unas expectativas realistas.
Modelo de LoPiccolo y Friedman
LoPiccolo y Friedman48 presentan un modelo que presta mayor relevancia a la hora de potenciar los inductores externos del deseo, que resulta algo pobre en cuanto al trabajo de la intimidad y la dinámica en pareja. Apenas se centra en las causas del conflicto y basan su estrategia en:
Técnicas de experimentación y reconocimiento sensorial.
Insight hasta comprender las causas del problema.
Reestructuración cognitiva para crear nuevas ideas y pensamientos positivos hacia la sexualidad.
Intervenciones conductuales con prescripción de tareas sexuales para realizar en casa, incluyendo el entrenamiento asertivo, el entrenamiento en comunicación y las técnicas de inducción del deseo.
Modelo de Trudel
En este modelo, descrito por Trudel et al49,50, las causas habituales de DSH serían: la ansiedad anticipatoria hacia las relaciones sexuales, los problemas en la relación de pareja, el miedo al abandono sexual asociado a cogniciones negativas, la ausencia de comunicación emocional y sexual, la pérdida del placer y la satisfacción sexual, las actitudes sexuales negativas, la vergüenza y la culpa, y las actitudes negativas relacionadas con mensajes parentales y religiosos49,50. El programa terapéutico utiliza 9 pasos:
Análisis de las causas inmediatas y a largo plazo que provocan el deseo hipoactivo.
Información sexual.
Ejercicios para potenciar la intimidad en pareja.
Focalización sensorial.
Entrenamiento en habilidades de comunicación.
Entrenamiento en habilidades de comunicación emocional.
Entrenamiento en reforzamiento mutuo en pareja.
Reestructuración cognitiva.
Trabajo con las fantasías sexuales.
Con este tratamiento, llevado a cabo en una media de 12 sesiones de 2 h semanales, superan el cuadro de DSH el 76% de las mujeres, y el resultado persiste en el 64% de éstas al año de seguimiento51.
Modelo del Instituto Andaluz de Sexología y Psicología
Por experiencia propia, el tratamiento variará totalmente dependiendo de la etiología, la fase evolutiva y la presencia o no de componentes aversivos (tabla 1).
En este modelo se apuesta por una intervención combinada de fármacos más terapia sexual, intentando hacer un tratamiento etiológico, de tal forma que, en los casos de DSH de causa orgánica, se procura llevar a cabo la corrección de la causa más una intervención en terapia sexual de acuerdo con la evolución del trastorno, tal como se explicita a continuación:
1. DSH de corta evolución sin componentes aversivos. Antes de establecer una estrategia terapéutica, además de tener una hipótesis explicativa del trastorno, se debe conocer exhaustivamente la situación de la pareja, ya que si hay un gran deterioro, no es conveniente comenzar por la problemática sexual sino que se debe intentar arreglar los elementos que componen la intimidad, obviando la clásica terapia sexual para entrar, en principio, en terapia de pareja.
En resumen, el primer paso consiste en conseguir que quien tenga más deseo deje de presionar y no tome la iniciativa en ningún momento, pero al mismo tiempo no debe alejarse de su pareja; es más, debe comenzar a elaborar un proceso de seducción y de atenciones a la pareja para intentar mejorar la comunicación, e incrementar su tolerancia y comprensión de la situación, y entendiendo que el resultado terapéutico dependerá en gran medida de la eficacia de su actuación. Es imprescindible centrarse en favorecer los inductores externos del deseo; para ello, resulta útil aplicar ciertas medidas, como:
Trabajar las fantasías sexuales.
Utilizar lecturas, películas o cualquier otro tipo de material erótico que pueda resultar estimulante.
Estudiar la posibilidad de cambiar de apariencia, visitar espectáculos eróticos, etc.
Recomendar maniobras de autoestimulación para adquirir un ritmo sexual adecuado y periódico.
Una vez que la mujer se masturba con regularidad y de forma placentera, se recomienda la práctica del recondicionamiento orgásmico52 y en pareja se introduce la focalización sensorial I.
De las distintas modalidades del recondicionamiento, sólo resulta útil la autoestimulación con una fantasía erótica cualquiera, que justo antes de llegar al orgasmo se traslada a una fantasía con la propia pareja.
El paso siguiente, si no ha surgido ningún problema, será la instauración de la focalización sensorial II, mientras se sigue practicando individualmente el recondicionamiento orgásmico.
A continuación, se permitirá el petting, tras haber mandado elaborar previamente una especie de guión que se deberá realizar conjuntamente, donde se especificarán las actividades que se vayan a efectuar.
Si durante todo este tiempo el nivel de comunicación ha ido mejorando y la persona más deseante ha abandonado la presión, podemos pasar a unas relaciones sexuales libres, pero manteniendo el recondicionamiento y ejercitando distintos guiones en la forma de acceder al sexo, en las conductas que se deben seguir y en la forma de premiar por haber cumplido.
Se intentará que se establezca un ritmo más o menos estable de relaciones, para crear un hábito y, además, se deben programar distintas actividades, más o menos eróticas, que no terminen con el coito, para acostumbrar al varón y entrenarle en el sentido de que no siempre los estímulos eróticos tienen que ser finalistas. De esta forma, se habitúa además a evitar futuras demandas inadecuadas.
Durante todo el tiempo de terapia, salvo que entre los 2 miembros de la pareja pacten otra cosa, la iniciativa será de la persona con menor grado de deseo.
Cuando el estado anímico no facilita la terapia, se puede hacer uso de alguno de los psicofármacos que no inhiben especialmente el deseo (bupropión, viloxacina, mirtazapina, trazodona, etc.).
2. DSH de larga evolución. En el DSH de larga evolución o también en cualquiera de las distintas formas de presentación en que exista un fuerte componente de evitación, el tratamiento comenzará de forma distinta. Los pasos son los siguientes:
Información sobre sexualidad en general, para eliminar creencias erróneas, intentando modificar las actitudes del sujeto. Es fundamental el trabajo con los pensamientos negativos acerca de la sexualidad.
Terapia de pareja centrada en el intercambio de conductas agradables y generando un adecuado nivel de intimidad.
Entrenar pautas de acercamiento, diferenciando el acercamiento cariñoso del sensual.
Desensibilización sistemática en la imaginación.
Al mismo tiempo, según los casos, se puede administrar bupropión y/o alprazolam. Una vez que la mujer tenga cierto grado de motivación y no presente mucha ansiedad ante las situaciones eróticas, se procederá, como se ha citado anteriormente, a estimular los inductores externos del deseo. Por tanto, comenzaremos con la autoestimulación, el recondicionamiento orgásmico, la focalización sensorial I y II, el petting, etc.
También resultan interesantes los modelos terapéuticos de Regas y Sprenkle y el primero basado en un modelo de terapia familiar y el segundo de orientación sistémica, que son relevantes pero escapan a la línea argumental de este texto53,54.
DISCUSIÓN
En primer lugar, tanto desde la experiencia clínica como a resultas de la bibliografía consultada, da la impresión de que están incrementadas las cifras de prevalencia, porque en muchas ocasiones se suman los casos de DSH junto a la discrepancia sexual, la aversión sexual y el trastorno de excitablidad.
También es posible que se incluya en el diagnóstico de DSH a mujeres cuya relación de pareja (inductor externo del deseo) no se ajuste a las expectativas o simplemente exista una mala relación de pareja, donde el DSH es una consecuencia lógica que no existiría con otra pareja apropiada.
Si bien parece existir una magnificación de las cifras de prevalencia; por el contrario, en el ámbito sanitario no se concede la atención que debiera a las mujeres con DSH. Por un lado, en la historia clínica no se incluye ninguna pregunta al respecto y, por otro, se le resta importancia, sin tener presente que el DSH es una de las enfermedades que más lesiona la calidad de vida de las pacientes y es una fuente permanente de conflictos en pareja. A este escollo se une que los tratamientos provenientes del campo de la farmacología, hoy por hoy, dejan mucho que desear, exceptuando el uso de andrógenos en las indicaciones precisas, es decir, mujeres con hipoandrogenismo. También, algunos psicofármacos, concretamente ciertos antidepresivos anteriormente mencionados, pueden ayudar al tratamiento, especialmente cuando la mujer está inmersa en un proceso distímico.
En este contexto, hacen falta ensayos clínicos bien diseñados que tengan en cuenta los inductores externos del deseo (pareja), situación que no se está teniendo presente en los trabajos que se están realizando en la actualidad, dado que los cuestionarios diseñados no evalúan dicha variable.
En todo caso, el futuro del tratamiento del DSH, al igual que otras disfunciones, alcanzará su esplendor cuando se disponga de principios activos útiles para incrementar el deseo de forma combinada con una terapia sexual en pareja. En la actualidad, desde la sexología existen estrategias terapéuticas que han puesto de manifiesto su eficacia de forma empírica, como por ejemplo el modelo descrito por Trudel et al, señalado anteriormente, que, en una media de 12 sesiones de 2 h semanales, permite superar el cuadro de DSH al 76% de las mujeres, y el resultado persiste en el 64% de éstas al año de seguimiento51.
En suma, las terapias combinadas (fármacos + terapia sexual) de corte diferenciado, según el proceso etiológico, constituyen el futuro del tratamiento del DSH y la discrepancia sexual.
Correspondencia:
Dr. F. Cabello Santamaría.
Instituto Andaluz de Sexología y Psicología.
Alameda Principal, 21. 29001 Málaga. España.