La presente revisión de tema ojo seco está orientada a médicos no oftalmólogos. Se realiza un repaso de la anatomía del sistema lagrimal y fisiología básica de la película lagrimal. Se define el concepto de ojo seco, su importancia epidemiológica y su sintomatología. Se realiza un detallado análisis de la clasificación etiológica definiendo las diferencias entre hipolacrimea asociada o no a síndrome de Sjögren y ojo seco evaporativo de causa intrínseca y extríniseca, con énfasis en los mecanismos fisiopatológicos subyacentes. Se entrega una visión que da cuenta de la complejidad, envergadura y condición multifactorial de este problema de salud visual y se hace énfasis en la necesidad de identificar de manera integral el tipo de ojo seco para poder instalar un tratamiento basado en la corrección del mecanismo subyacente y no a través de aproximación sintomática de la terapia.
The current review of dry eye disease is directed to non ophthalmologist physicians. We perform an assessment of the anatomy of the lacrimal system and basic physiology of the tear film. The definition of dry eye, its epidemiologic importance and symptoms are explained. A detailed analysis of the etiologic classification is described defining the difference between reduction in tear secretion associated or not to Sjögren's syndrome and evaporative dry eye of intrinsic or extrinsic origin. We highlight the underlying pathophysiologic mechanisms, conveying the complexity, broadness and multi-factorial conditions related to this visual health problem. We stress the need for identifying in a comprehensive manner the type of dry eye in order to install a treatment based on the underlying mechanism and not through a symptomatic approach to therapy.
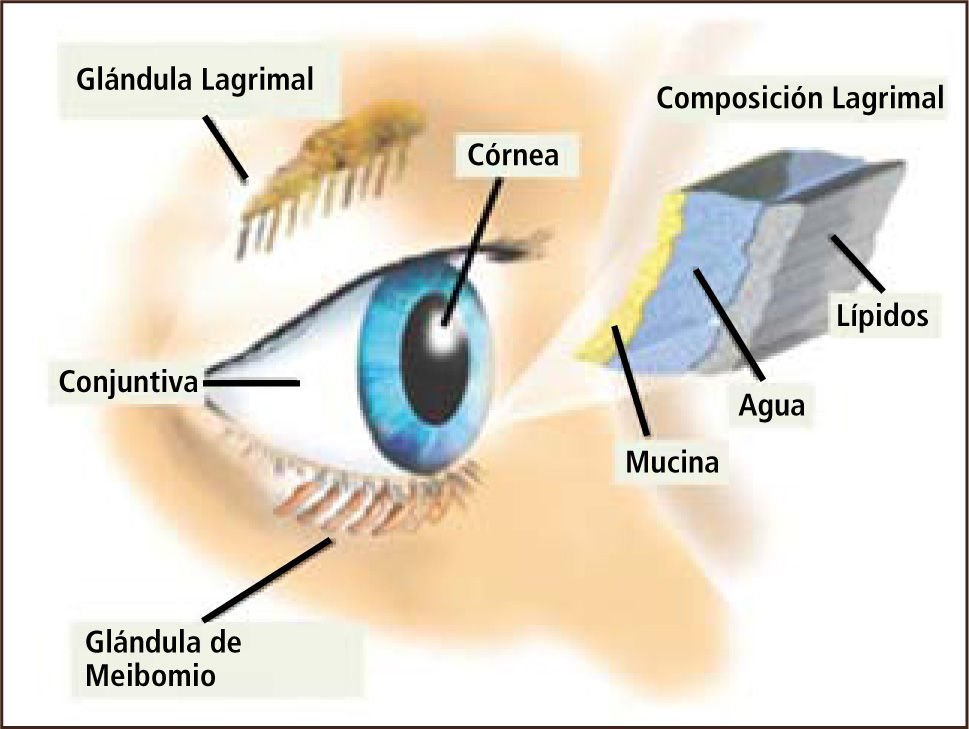
El sistema lagrimal está formado por la glándula lagrimal principal (fundamental en la producción de lágrima refleja); las glándulas lagrimales accesorias (glándulas de Wolfring, Manz y Krause), principales responsables de la secreción basal de lágrima; la conjuntiva bulbar; y la córnea. Tanto en la conjuntiva como en la córnea se ubican las células caliciformes secretoras del mucus que permite dar estructura a la película lagrimal. Este sistema también incluye a la conjuntival tarsal que recubre el lado interno de los párpados, el epitelio corneal, al cual se adhiere la película lagrimal y las glándulas de meibomio (glándulas sebáceas holocrinas modificadas), ubicadas en el tarso de cada párpado. Las glándulas de meibomio se abren en el borde libre de los párpados y secretan el componente lipídico de la lágrima, que interviene en el grado de evaporación de esta. El parpadeo es el motor del sistema lagrimal y de él dependen la adecuada distribución de la lágrima sobre la superficie ocular y el bombeo de la lágrima hacia la vía lagrimal, responsable del drenaje de la lágrima desde la superficie ocular hasta la fosa nasal donde desemboca el conducto nasolagrimal (Figura 1).
La película lagrimal tiene un grosor de aproximadamente siete micras. Nuestro entendimiento actual de la estructura de la película lagrimal es el de un sistema formado por un componente externo lipídico que mide aproximadamente 0.1 micras y un componente acuoso con un grosor de aproximadamente 7 micras que contiene una gradiente de mucinas. Las mucinas van disminuyendo su concentración desde la superficie ocular hacia la capa lipídica. Las células epiteliales superficiales de la córnea con sus microvellosidades, secretan un glicocalix que permite la adherencia de la mucina al epitelio corneal. El grosor de la capa mucinosa es máxima sobre el epitelio corneal donde mide de 0.02 a 0.05 micras y su función es proveer un recubrimiento hidrofílico a la superficie corneal hidrofóbica, creando así la tensión superficial que permite el adecuado esparcimiento de la película lagrimal y una adecuada adherencia de la lágrima a la superficie ocular (1) (Figuras 2 y 3).
La lágrima en condiciones normales tiene una osmolaridad de 302 más menos 9.7 mosm/L, (2) está provista de enzimas como lactoferrina y lisozimas además de inmunoglobulinas como la inmunoglobulina A. El componente protéico de la lágrima tiene un rol fundamental en la inmunidad local de la superficie ocular.
Epidemiología del ojo secoNo es fácil determinar la incidencia y prevalencia del ojo seco dado que no existe un test diagnóstico único que permita diferenciar en forma confiable a las personas con ojo seco de las que no lo tienen. Tampoco existe un consenso en cuanto a la combinación de pruebas que debieran usarse para definir la enfermedad en la clínica. El ojo seco es una enfermedad sintomática y los cuestionarios que responden los pacientes en relación a sus síntomas, dificultades al realizar tareas visuales habituales como usar un computador o manejar un auto sumado al grado de dependencia a gotas lubricantes, son la prueba diagnóstica más usada y reproducible. Debe considerarse que existe una pobre correlación entre los síntomas del paciente y los hallazgos objetivos tanto clínicos como de laboratorio.
Un resumen global de la información disponible sugiere que la prevalencia del ojo seco está en el rango entre 5–30% de la población sobre 50 años. La variación en la proporción de personas afectadas depende de la definición utilizada en los trabajos, donde las estimaciones más altas se dan en los trabajos con definiciones menos restrictivas. También hay consenso que la prevalencia es mayor en mujeres y aumenta con la edad (3–5).
Basándose en la información de los grandes estudios sobre ojo seco hasta la fecha, tanto el “Women's Health Study” como el “Physicians'Health Study y otros estudios, se ha estimado que alrededor de 3.23 millones de mujeres y 1.68 millones de hombres norteamericanos mayores de 50 años sufren de ojo seco. Decenas de millones más tienen síntomas menos severos y manifestaciones episódicas de la enfermedad que se hace notoria solamente cuando algún factor adverso se hace presente como baja en la humedad ambiental o uso de lentes de contacto (6–11).
Definición de ojo secoLa condición conocida como ojo seco es una enfermedad multifactorial de la lágrima y de la superficie ocular que se manifiesta en molestias, alteraciones de la visión e inestabilidad de la película lagrimal que puede potencialmente causar daño a la superficie ocular. Se acompaña de aumento de osmolaridad de película lagrimal (12–14) e inflamación de la superficie ocular (15–17).
En la actualidad se considera que el ojo seco es una alteración la Unidad Funcional Lagrimal (UFL), que es un sistema integrado, que involucra las glándulas lagrimales, la superficie ocular (córnea, conjuntiva y glándulas de meibomio), los párpados y los nervios sensitivos y motores que los conectan (18).
La UFL controla los principales componentes de la película lagrimal y está influenciada por factores ambientales, endocrinológicos y corticales. Su función es preservar la integridad de la película lagrimal, transparencia corneal y calidad de las imágenes proyectadas a la retina. (19–22).
La producción lagrimal diurna basal está gatillada al menos parcialmente por aferencias sensitivas originadas en la superficie ocular (23).
Las enfermedades o daño de cualquiera de los componentes de la UFL, pueden desestabilizar la película lagrimal conducir a enfermedades de la superficie ocular y manifestarse como un ojo seco.
La estabilidad de la superficie ocular se ve amenazada cuando los componentes que estabilizan la lágrima se ven comprometidos por disminución en la secreción de lágrima, retraso en el “clearance” lagrimal y alteraciones en la composición de la lágrima. La principal consecuencia de la inestabilidad lagrimal es la inflamación crónica de la superficie ocular (24).
Clasificación de ojo secoSi bien el ojo seco se puede clasificar de diversas maneras, la clasificación etiopatogénica es la que nos ocupará en esta revisión pues es la de mayor relevancia en la clínica del ojo seco y es la que nos brinda mayor profundidad en la comprensión y tratamiento del ojo seco (Figura 4).
El ojo seco puede dividirse en dos grandes categorías etiopatogénicas, que pueden darse en forma aislada o combinada. Estas son la hipolacrimeia o déficit en la secreción de lágrimas y el ojo seco evaporativo en el cual el problema no está en la producción de lágrimas sino en la excesiva evaporación lagrimal de la superficie ocular (24).
La hipolacrimea a su vez puede dividirse en dos grandes categorías. El ojo seco debido a un Síndrome de Sjögren (SS) y la hipolacrimea No relacionada al Síndrome de Sjögren (NSS). A su vez el ojo seco de tipo evaporativo puede sub dividirse en causas en que el aumento de la evaporación de la lágrima se debe a causas intrínsecas o extrínsecas, las que analizaremos más adelante.
IOjo Seco por HipolacrimeaLa hipolacrimea se define como una disminución en la secreción lagrimal y el volumen lagrimal, con el consecuente aumento en la osmolaridad de la lágrima. El origen es la destrucción o disfunción de los acinos glandulares, manteniendo al menos en las etapas iniciales de la enfermedad una tasa de evaporación normal (25). El aumento de la osmolaridad lagrimal causa a su vez un aumento en la osmolaridad en las células de la superficie ocular, lo cual gatilla una cascada de eventos inflamatorios cuantificables.
1)Sindrome de SjögrenEl Sindrome de Sjögren (SS) es una exocrinopatía en la que las glándulas lagrimales y salivales son atacadas por un proceso autoinmune que también puede afectar otros órganos. Las glándulas mencionadas se ven infiltradas por células T activadas (de predominio CD4) que causan daño acinar y de los ductillos, resultando en una hiposecreción lagrimal y salival. La inflamación glandular lleva a la expresión de autoantígenos en la superficie de las células epiteliales como la fodrina, el antígeno Ro y La (26). También se ha detectado la presencia de anticuerpos circulantes dirigidos contra los receptores muscarínicos de las glándulas (27).
El SS se considera primario cuando la hipolacrimea se asocia a síntomas de boca seca denominado xersotomía, en presencia de autoanticuerpos, evidencia de reducción en la secreción salival y biopsia de glándulas salivales menores con infiltración linfocítica (28).
El SS se define como secundario cuando se suman a las características descritas para el SS primario la presencia de una enfermedad autoinmune del tejido conectivo, como la artritis reumatoide (principal causa de SS secundario), lupus eritematoso sistémico, poliarteritis nodosa, granulomatosis de Wegener, esclerosis primaria, esclerosis biliar primaria o enfermedad mixta del tejido conectivo.
Si bien se desconocen los gatillantes del daño acinar glandular, se han identificado algunos factores de riesgo para desarrollar un SS. Estos incluyen un perfil genético (29), bajos niveles de andrógenos (30), exposición a agentes ambientales como infecciones virales que afectan la glándula lagrimal, la contaminación ambiental y déficit en la ingesta de ácidos grasos no saturados como los omega-3 (31).
2)Hipolacrimea No SjögrenLa hipolacrimea no relacionada al SS se da cuando se ha excluido el componente sistémico autoinmune subyacente en el SS.
Estas se pueden dividir en deficiencias primarias de la glándula lagrimal, deficiencias secundarias de la glándula lagrimal, obstrucción de los ductos de las glándulas y la hiposecreción refleja.
a)Deficiencias Primarias de la Glándula LagrimalLa causa más frecuente de hipolacrimea no relacionada al SS es la hipolacrimea asociada a la edad que antiguamente se llamaba queratoconjuntivitis sicca y se caracteriza histológicamente por fibrosis periductal e interacinar, pérdida en la vascularización paraductal y atrofia acinar (32).
Otras causas de hipolacriema no relacionada al SS son la alacrimea congénita, asociada al Síndrome de Allgrove (achalasia, enfemedad de Addison, disfunción autonómica y neurodegeneracion central) y la Disautonomía familiar o Síndrome de Riley Day, que es una enfermedad autonómica recesiva en que además del ojo seco los pacientes se caracterizan por una insensibilidad al dolor, trastornos del desarrollo y una marcada falta de lagrimeo reflejo y emocional. Hay una anormalidad en la inervación simpática cervical y parasimpática de la glándula lagrimal y una inervación sensitiva defectuosa de la superficie ocular (33).
b)Deficiencias Secundarias de la Glándula LagrimalLa falla en la secreción lagrimal se debe a la infiltración inflamatoria de la glándula lagrimal, como ocurre en la Sarcoidosis, Linfomas, SIDA en que a diferencia del SS la infiltración lagrimal es con un predominio de linfocitos CD8 (34) y Enfermedad del Donante versus Receptor que se ve típicamente cerca de los 6 meses después de un trasplante de células hematopoyéticas (35).
c)Obstrucción de los Conductos de la Glándula LagrimalLa obstrucción de los conductos tanto de la glándula lagrimal principal como de las accesorias, va a determinar una hiposecreción lagrimal y puede ser causada por cualquier forma de conjuntivitis cicatrizante. Estos cuadros además se acompañan habitualmente por una obstrucción cicatricial de las glándulas de meibomio y deformidades en los párpados que dañan la aposición entre los párpados y la superficie ocular y la dinámica del parpadeo, lo cual altera aún más la homeostasis de la lubricación de la superficie ocular.
En esta categoría se encuentran las enfermedades más severas de la superficie ocular que no sólo llevan a la ceguera, sino además constituyen el mayor reto de manejo terapéutico y de rehabilitación de las enfermedades de la superficie ocular. Aquí agrupamos al Síndrome de Stevens-Johnson o Eritema Multiforme en que el desorden mucocutáneo agudo, severo y autolimitado es precipitado por drogas, infecciones o neoplasias (36). También entran en esta categoría las causticaciones particularmente por álcalis como la soda cáustica, quemaduras oculares, el penfigoide cicatricial y en los países en vías de desarrollo el tracoma, que aun sigue siendo un protagonista.
d)Hiposecreción Lagrimal Reflejad.1)Bloqueo SensitivoLa secreción de lágrima en estado de alerta está gatillada en forma importante por la producción refleja de lágrimas mediada por la aferencia sensitiva del nervio trigémino de la superficie ocular. Las condiciones que dañan la inervación sensitiva causan por una parte la disminución de la producción de lágrimas y además como segundo mecanismo reducen la frecuencia de parpadeo con el consiguiente aumento en la evaporación de la lágrima (37).
Las causas que conducen a una hipoestesia o anestesia de la superficie ocular son múltiples e incluyen condiciones como el uso de lentes de contacto por períodos prolongados, cirugías de la córnea en sus diversas manifestaciones, ya sean refractivas (LASIK o PRK) o queratoplastías (injertos de córnea) y la diabetes mellitus. El principal exponente en esta categoría es la queratitis neurotrófica, caracterizada por ulceración corneal que puede llevar a la perforación corneal (38) producida por la denervación sensitiva extensa de la superficie ocular. Las causas de esta denervación sensitiva son las infecciones corneales por virus Herpes simplex y el Herpes Zoster oftálmico (causado por la reactivación del virus Varicella-Zoster), sección, compresión o toxicidad del nervio trigémino. La denervación lleva además de la hipolacrimea a una deficiencia en la liberación de citoquinas vitales para el trofismo de la superficie ocular como la substancia P entre otras (39).
d.2)Bloqueo MotorLa inervación parasimpática de las glándulas lagrimales (vía eferente) llega al ojo a través del nervio intermedio rama del VII nervio craneal que conduce las fibras post ganglionares del ganglio pterigopalatino. Daños a esta vía neuronal como medicamentos que bloquean la inervación parasimpática, están implicados en este mecanismo de producción de hipolacrimea. Los agentes implicados son antihistamínicos, beta bloqueadores, antiespasmódicos y diuréticos. Con menor certeza también hay evidencia de hipolacrimea con los antidepresivos tricíclicos, los inhibidores selectivos de la recaptación de serotonina y otros psicofármacos (40). El uso de inhibidores de la enzima convertidora de angiotensina, bloqueadores de los canales de calcio y los hipolipemiantes no tienen correlación con la inducción de ojo seco.
IIOjo Seco EvaporativoEl ojo seco evaporativo se debe a la pérdida de agua desde la superficie ocular expuesta, en presencia de secreción lagrimal normal. Las causas pueden separarse en intrínsecas y extrínsecas, aunque los límites entre ambas son difusos. Las causas intrínsecas son las que afectan estructuras palpebrales o la dinámica del parpadeo.
a)Causas Intrínsecas•Disfunción de Glándulas de MeibomioEs la principal causa de ojo seco evaporativo (41). En este grupo se juntan un sin número de alteraciones en la secreción del componente lipídico de la lágrima, con el consiguiente aumento en la evaporación de la lágrima. La disfunción de glándulas de meibomio se puede asociar con enfermedades dermatológicas como el acné rosácea, la dermatitis seborréica y la dermatitis atópica. La disfunción de glándulas de meibomio incluye condiciones diversas entre las que se cuenta un número reducido de glándulas de meibomio (tanto adquirido como congénito), reemplazo de las glándulas por folículos pilosos (distiquiasis), hiper-secreción meibomiana o hiposecreción meibomiana como ocurre en la obstrucción de las glándulas de meibomio. También se asocia a un desbalance en la a flora comensal del borde palpebral formada por Estafilococos coagulasa negativa, Propionobacterium acné y Estafilococos aureus los que producen esterasa y lipasas que liberan ácidos grasos, mono y diglicéridos que son irritantes para la superficie ocular (42).
•Desórdenes de la Apertura palpebral, Congruencia entre párpados y globo y Dinámica de parpadeoAquellas situaciones que aumenta la superficie ocular expuesta al aire, determinan un ojo seco evaporativo. Esto puede verse en todas las formas de exoftalmos como el de origen endocrino, en alta miopía y las craneosinostosis. También se ha descrito en personas con hendiduras palpebrales grandes o al realizar tareas visuales que impliquen mantener la mirada hacia arriba por períodos prolongados (monitores de computación mal posicionados). Las alteraciones en la congruencia entre el globo ocular y el párpado pueden causar tanto un aumento de la superficie ocular expuesta como un mal esparcimiento de la lágrima sobre la superficie ocular. Esta condición se observa en deformidades palpebrales de distinto origen (ectropión, lagooftalmo) o como complicación frecuente de la cirugía plástica palpebral.
•Baja Frecuencia de parpadeoLa superficie ocular se puede secar por una baja frecuencia de parpadeo, ya que existe un aumento del tiempo en que la superficie está expuesta a la pérdida de agua entre parpadeos (43). Esto puede ocurrir como un fenómeno fisiológico en personas que realizan tareas visuales de alta concentración como trabajar frente a un monitor o un microscopio. También ocurre en enfermedades del sistema motor extrapiramidal como la enfermedad de Parkinson y es proporcional a la severidad del cuadro (44), sin embargo en la enfermedad de Parkinson la baja frecuencia de parpadeo es sólo uno de los mecanismos de ojo seco, tan frecuente en estos pacientes.
b)Causas Extrínsecas•Desórdenes en la superficie ocularEl déficit de vitamina A causa xeroftalmia por la pérdida de células caliciformes (productoras de mucus) y del glicocalix por parte del epitelio corneal, dependientes de la presencia de vitamina A. La película lagrimal se torna inestable en ausencia de mucinas y se evapora con mayor facilidad. Además la falta de vitamina A lleva a daño de los acinos de las glándulas lagrimales con la consecuente hipolacrimea.
Los medicamentos tópico oculares pueden tener un efecto tóxico sobre la superficie ocular. Entre los más dañinos están los que usan como conservante el cloruro de benzalconio, que al dañar las células epiteliales superficiales impiden la adecuada humectación de la superficie ocular. Los anestésicos tópicos muy usado en el examen oftalmológico y cirugía ocular, causan ojo seco por reducción en la secreción lagrimal al bloquear la inervación sensitiva de la superficie ocular y reduciendo la frecuencia de parpadeo (45).
•Uso de lentes de contactoAproximadamente el 50% de los usuarios de lentes de contacto tienen síntomas de ojo seco (46). El uso de lentes de contacto cambia la composición del componente lipídico de la lágrima sobre la superficie del lente de contacto. Está bien documentado con todos los tipos de lentes de contacto que hay un aumento en la evaporación de la lágrima.
•Conjuntivitis alérgicaLas distintas formas clínicas de conjuntivitis alérgica causan irregularidades de la córnea y conjuntiva que llevan a una inestabilidad de la película lagrimal. Los factores locales y sistémicos que contribuyen al ojo seco en las conjuntivitis alérgicas son múltiples.
DiscusiónLa clasificación que hemos revisado es una manera de aproximarse a la comprensión del proceso patológico detrás de la sintomatología del ojo seco y demuestra la complejidad de este frecuente problema de salud visual. Más que en ninguna otra área de la oftalmología es en esta patología donde se hace crítico una detallada anamnesis, un examen físico completo y un detallado examen oftalmológico, para la correcta interpretación de los síntomas y signos clínicos.
Habitualmente se superponen los mecanismos y etiologías causantes de ojo seco las que debemos identificar para poder plantear un tratamiento que de cuenta de cada uno de los componentes que están involucrados en los síntomas. A esto debemos agregar un análisis de los fenómenos intercurrentes transitorios que actúan como gatillantes o agravantes de los síntomas. Estos incluyen la humedad y contaminación ambiental, medio ambiente laboral, tarea visual en ejecución, estado psicológico como nivel de ansiedad, medicamentos en uso, estado hormonal en el caso de las mujeres, lactancia o estado de hidratación por nombrar situaciones que debemos considerar a la hora de tratar pacientes.
El tratamiento debe apuntar a corregir el mecanismo subyacente y los factores intercurrentes mencionados. Las opciones terapéuticas disponibles en la actualidad superan con creces el simple suplemento de lubricantes oculares y debieran ser motivo de una revisión separada. Se pretende con esta revisión erradicar el concepto simplista tan ampliamente difundido que de ojo seco es igual a Síndrome de Sjogren cuyo tratamiento es tan sencillo como suplementar lubricantes oculares con el pretencioso título de “lagrimas artificiales”. No existe ninguna lágrima artificial que tenga similitud con la secreción lagrimal normal, lo más cercano a ellas es la preparación de un colirio hecho con suero autólogo del paciente, que se usa como lubricante en casos de ojos secos severos.
El autor declara no tener conflictos de interés, en relación a este artículo.