La colitis ulcerosa (CU) es un trastorno inflamatorio crónico mediado inmunológicamente que compromete al recto y colon. Su patogenia es multifactorial donde se ven involucrados aspectos genéticos, microbiota, respuesta inmune y factores ambientales. El objetivo actual de tratamiento no está acotado solamente a la mejoría clínica, si no que a lograr la curación de la mucosa de manera de alcanzar un mejor pronóstico y calidad de vida. En este artículo proponemos algoritmos de tratamiento y de seguimiento individualizados de la CU destinados a conseguir estos objetivos.
Ulcerative colitis (UC) is an immune mediated chronic inflammatory disorder that affects the rectum and colon. Its pathogenesis is multifactorial where genetic aspects, microbiota, immune response and environmental factors are involved. The current goals of treatment are not limited to improve clinical symptoms, but rather to heal the mucosa for a better prognosis and improve quality of life. In this article we propose treatment algorithms and personalized monitoring of UC to achieve these objectives.
La colitis ulcerosa (CU) forma parte de la Enfermedad Inflamatoria Intestinal (EII) y se caracteriza por una inflamación crónica, de etiología desconocida, originada probablemente de la interacción de factores ambientales y genéticos1. Se localiza exclusivamente en el intestino grueso, comprometiendo de manera continua la mucosa del recto y extensiones variables del colon. Es una enfermedad crónica que evoluciona con brotes (crisis) y períodos de remisión. Las crisis se caracterizan por aparición de rectorragia, aumento de la frecuencia y disminución de la consistencia de las deposiciones. También puede presentarse con compromiso del estado general, urgencia e incontinencia fecal, dolor abdominal, baja de peso (en casos severos) y manifestaciones extraintestinales (articulares, oftalmológicas, dermatológicas, hepatobiliar y vasculares entre otras).
Tradicionalmente el tratamiento de la CU se enfocó en lograr la remisión de los síntomas, sin embargo, está actualmente demostrado que este objetivo es insuficiente para disminuir las tasas de hospitalización y colectomía si no va acompañado de curación de la mucosa2,3. Más aún, un estudio publicado recientemente concluye que la concordancia entre la actividad endoscópica y la actividad histológica alcanza sólo el 60% y que la normalización histológica se asocia a menos tasas de brotes de la enfermedad4. Considerando lo anterior, es importante señalar que el objetivo del tratamiento de la CU debe enfocarse en la remisión endoscópica e idealmente histológica. Este enfoque obliga a realizar un seguimiento fino y sistemático de marcadores clínicos, endoscópicos y biológicos de los pacientes.
Con el objetivo de uniformar el manejo de los pacientes tratados en un programa multidisciplinario para pacientes con EII se han diseñado algoritmos de tratamiento, considerando los objetivos terapéuticos, las distintas alternativas y los plazos sugeridos para evaluar la respuesta a las distintas estrategias. Cada una de ellas debe ser discutida en conjunto con el paciente, explicando los riesgos y beneficios de las mismas y acordando un plan de seguimiento que facilite la adherencia y el abordaje precoz de la falta de respuesta al tratamiento o de sus complicaciones.
En la evaluación inicial y también durante el curso de la enfermedad, se debe considerar la participación de un equipo multidisciplinario que incluya gastroenterólogos, coloproctólogos, enfermeras, radiólogos, anatomopatólogos y otras especialidades como psicólogos, nutriólogos y nutricionistas, kinesiólogos, reumatólogos, dermatólogos, infectólogos, obstetras, entre otros. Esto permite otorgar al paciente un manejo integral de su patología.
En los algoritmos que se presentan a continuación se debe tener presente los siguientes puntos:
- 1.
Confirmación diagnóstica adecuada. Establecer al momento del diagnóstico la extensión y gravedad de la enfermedad. Esto implica realizar colonoscopía con biopsias y descartar diagnósticos diferenciales, como colitis infecciosa o isquémica. En nuestro equipo utilizamos el índice de Mayo clínico al diagnóstico y en cada una de las consultas posteriores5.
- 2.
Identificar factores de mal pronóstico como: Hipoalbuminemia, proteína C reactiva (PCR) elevada, anemia, gravedad endoscópica (presencia de úlceras profundas), sobreinfección agregada, edad precoz de presentación (<16 años), colitis extensa o necesidad de hospitalización precoz al diagnóstico y ausencia de curación de la mucosa durante la evolución6, que permitan personalizar las estrategias terapéuticas, disminuyendo las complicaciones de la enfermedad.
- 3.
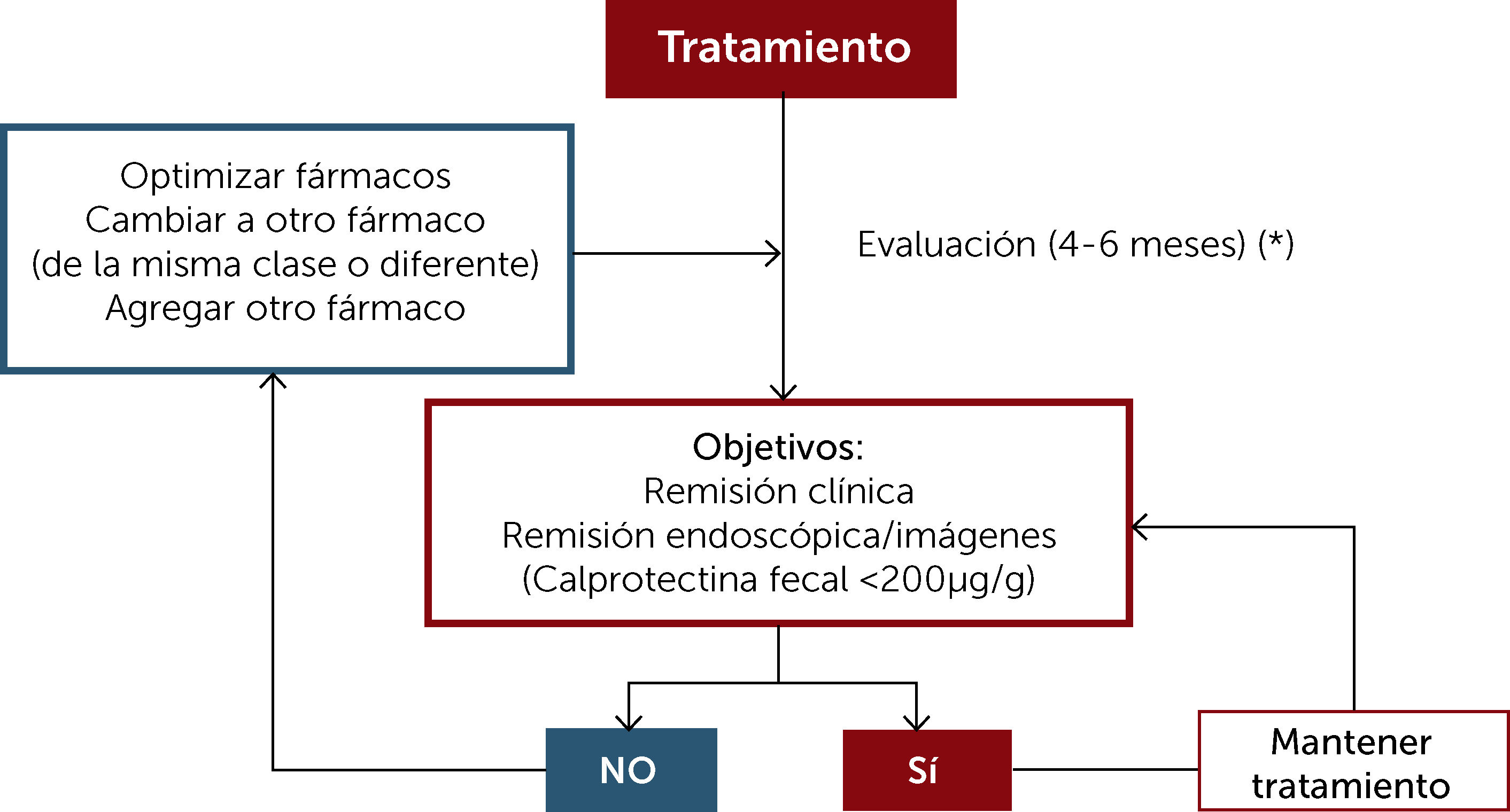
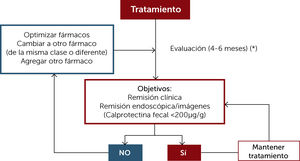
Una vez iniciada una estrategia de tratamiento. Considerar plazos para evaluar la eficacia de ésta y realizar ajustes o cambios en el tratamiento si no se han logrado los objetivos terapéuticos (Figura 1). Una monitorización adecuada de la CU implica determinar la actividad de la enfermedad, a través de calprotectina fecal (CF), estudios endoscópicos, biopsia y/o imágenes según la localización y condición de gravedad establecida inicialmente.
Figura 1.Evaluación del tratamiento en relación a objetivos en Enfermedad Inflamatoria Intestinal
(*) Se debe objetivar la actividad inflamatoria con calprotectina fecal, colonoscopia con ileoscopia, biopsias y eventualmente estudio imágenes (idealmente RM) y/o cápsula endoscópica.
RM: Resonancia magnética.
(0.24MB).
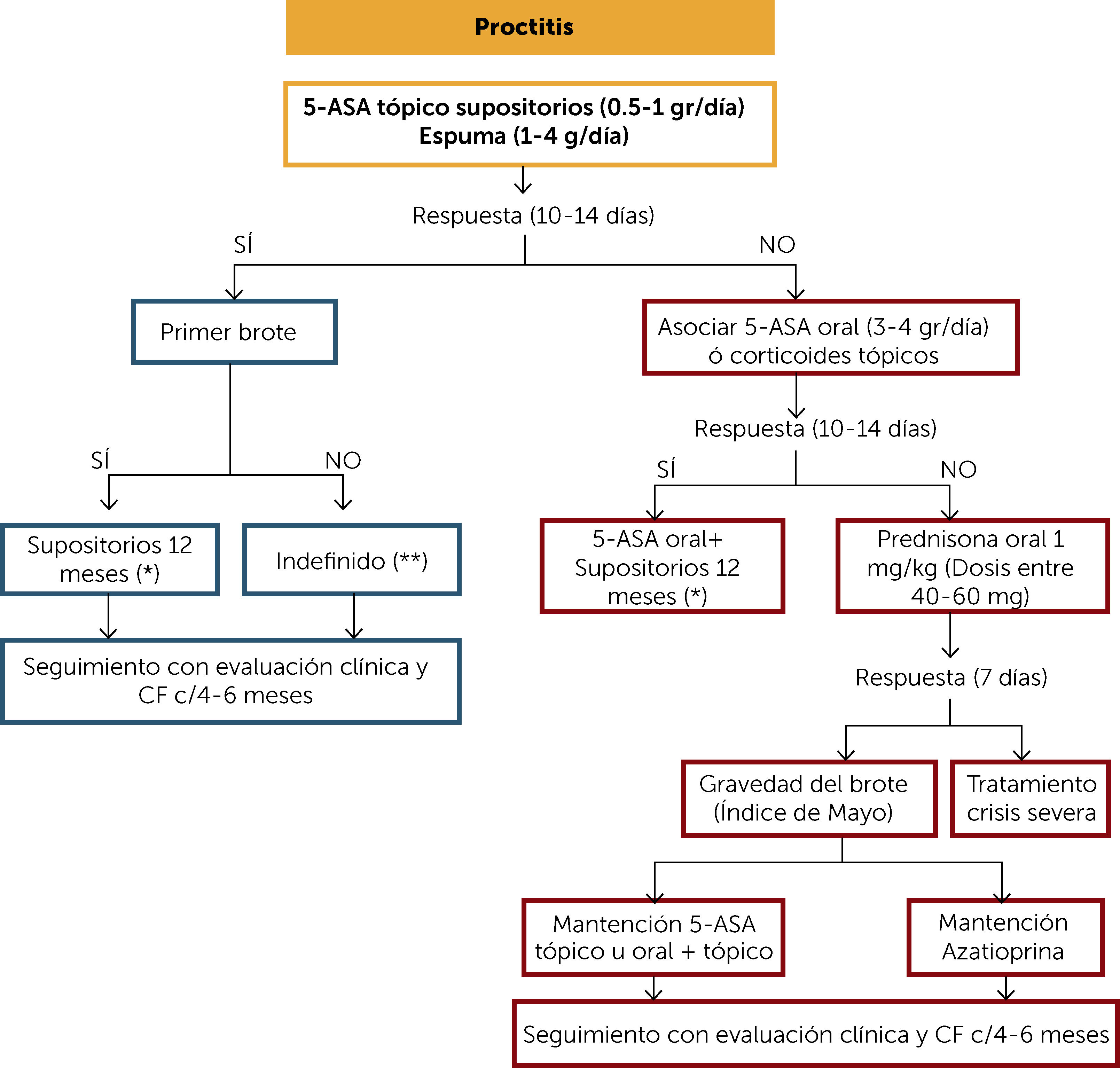
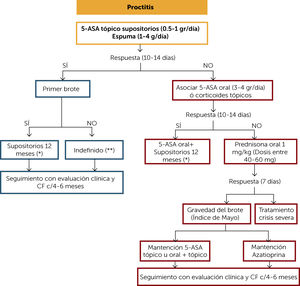
En los pacientes con proctitis ulcerosa se recomienda como primera elección el uso de 5-aminosalicilatos (5-ASA) tópicos. Si el paciente responde clínicamente (10–14 días) y se trata de un debut de la enfermedad, se sugiere mantener el tratamiento con supositorios por al menos 12 meses. Después de 8 semanas de tratamiento la dosis puede reducirse en función de la respuesta a noche por medio o 3 veces por semana. Si el paciente ha presentado más de un brote, se sugiere mantener la terapia tópica de manera indefinida. El seguimiento debe ser clínico y con medición de CF cada 4 meses.
Algoritmo de tratamiento de la Proctitis Ulcerosa
(*) La dosis inicial después de 8 semanas puede ser reducida en función de respuesta clínica y CF (<200μg/g) a noche por medio o 3 veces por semana. Considerar la suspensión de terapia si hay respuesta clínica, de CF, de colonoscopia e histológica después del primer año de tratamiento. Si suspende la terapia si hay respuesta clínica, de CF, de colonoscopia e histológica. Si suspende, requiere monitoreo clínico y CF cada 4 meses al menos por un año. Luego al menos 2 veces al año.
(**) Considerar la suspensión de terapia si hay respuesta clínica, de CF, de colonoscopia e histológica. Si suspende, requiere monitoreo clínico y CF cada 4 meses al menos por un año. Luego al menos 2 veces al año.
5-ASA: 5-amonisalicilatos; CF: calprotectina fecal.
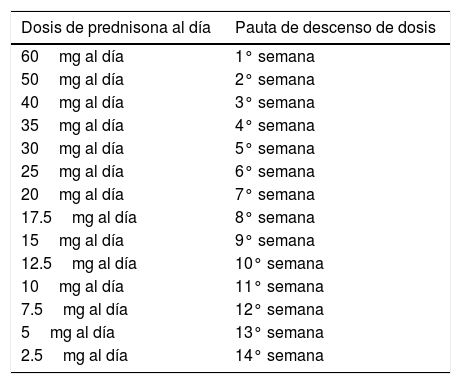
Si el paciente no responde al tratamiento inicial, se puede asociar 5-ASA orales o corticoides tópicos y reevaluar clínicamente a los 10-14 días. Si hay respuesta, mantener la terapia asociada por al menos 12 meses. Si no hay respuesta, se sugiere iniciar corticoides orales en dosis de 1mg/kg y evaluar clínicamente a la semana. Si hay respuesta y el brote fue leve a moderado se puede mantener con 5-ASA tópico o terapia asociada y retirar los corticoides de manera progresiva. En la Tabla 1 se plantea una pauta de retiro sugerida. Si el brote fue moderado o grave se sugiere mantener tratamiento con tiopurínicos (TP) (Azatioprina o 6-Mercaptopurina). Se debe hacer seguimiento clínico y con medición de CF cada 4 meses. Si el paciente no responde a la inducción con corticoides debe tratarse como una crisis severa (“Algoritmo de tratamiento crisis grave”).
Esquema de tratamiento de CU con cortioides
| Dosis de prednisona al día | Pauta de descenso de dosis |
|---|---|
| 60mg al día | 1° semana |
| 50mg al día | 2° semana |
| 40mg al día | 3° semana |
| 35mg al día | 4° semana |
| 30mg al día | 5° semana |
| 25mg al día | 6° semana |
| 20mg al día | 7° semana |
| 17.5mg al día | 8° semana |
| 15mg al día | 9° semana |
| 12.5mg al día | 10° semana |
| 10mg al día | 11° semana |
| 7.5mg al día | 12° semana |
| 5mg al día | 13° semana |
| 2.5mg al día | 14° semana |
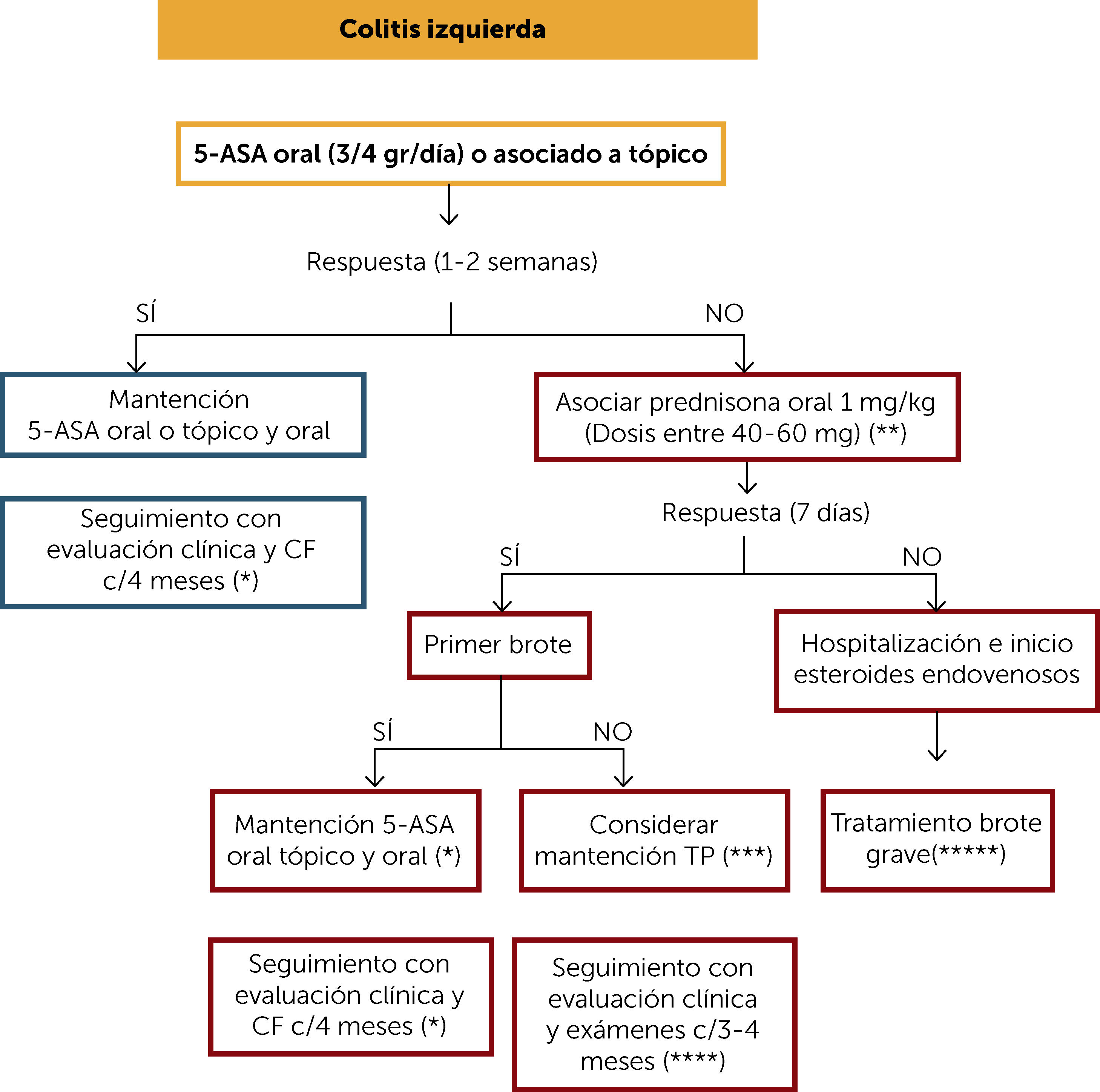
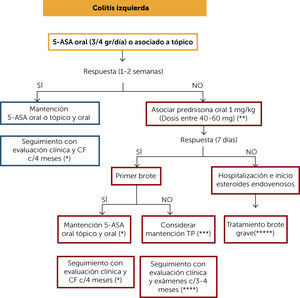
En pacientes con colitis izquierda la terapia recomendada es 5-ASA oral o asociada a terapia tópica, especialmente en aquellos pacientes con presencia de síntomas rectales. Si hay respuesta clínica a la 1–2 semanas se sugiere mantener con la misma terapia de inducción y seguimiento clínico y con CF cada 4 meses. Si no responde debiera iniciarse terapia con corticoides orales 1mg/kg ó Budesonida MMX y evaluar la respuesta clínica a los 7 días. Este último fármaco puede ser una alternativa, en cuadros no graves, con la ventaja de tener menos efectos adversos que prednisona. Si hay respuesta y corresponde a un primer brote se indica el retiro progresivo de corticoides (Tabla 1) y terapia de mantención con 5-ASA oral o terapia asociada. Si no corresponde a un primer brote se presentan dos escenarios: en el caso de que el brote, anterior haya sido hace menos de 12 meses se debe considerar terapia de mantención con TP. Si el brote previo fue hace más de 12 meses se podría plantear como terapia de mantención los 5-ASA.
Algoritmo de tratamiento de colitis izquierda
(*) Monitoreo clínico y de CF cada 4 meses al menos por un año. Luego al menos 2 veces al año.
(**) Se puede considerar el uso de Budesonida MMX, el cual puede ser una alternativa en cuadros no graves, con la ventaja de tener menos efectos adversos que prednisona.
(***) En el caso de que el brote anterior haya sido hace menos de 12 meses, estando con terapia con 5-ASA adecuada, no existiendo abandono de tratamiento ni infección, considerar el uso de TP (o de estar disponible vedolizumab). Si el brote previo fue hace más de 12 meses se podría plantear como terapia de mantención los 5-ASA.
(****) Se debe controlar con hemograma y pruebas hepáticas cada 3 meses.
(*****) Aquel paciente con necesidad de hospitalización y corticoides endovenosos, considerar en su mantención el uso de TP como monoterapia, uso de anti-TNF o la combinación de ambos. De estar disponible vedolizumad. Evaluar riesgo/beneficio/costo y acceso a terapia.
5-ASA: 5-amonisalicilatos; CF: calprotectina fecal; TP: tiopurínicos.
Si el paciente no responde a la inducción con corticoides debe tratarse como una crisis severa (“Algoritmo de tratamiento crisis grave”).
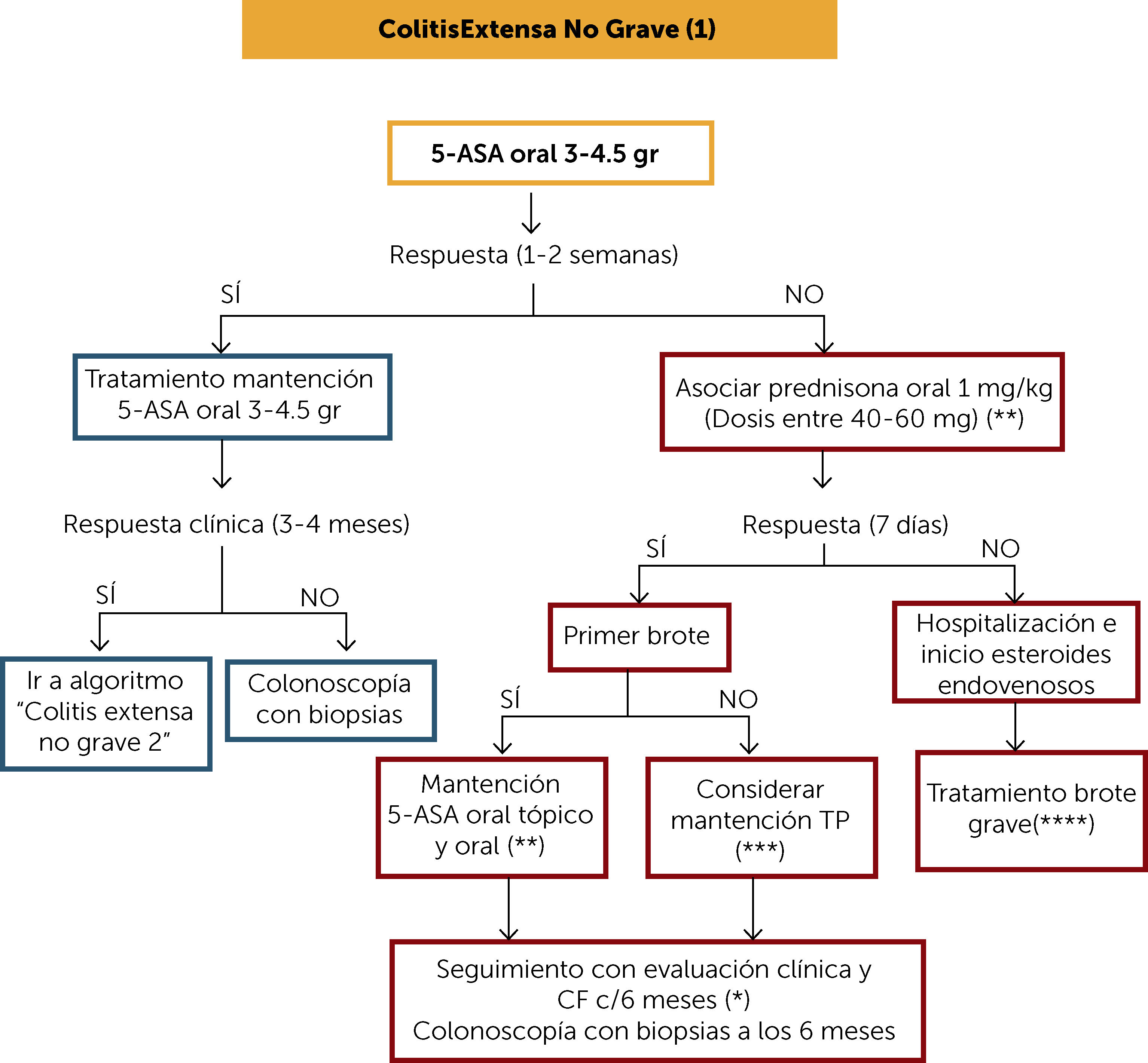
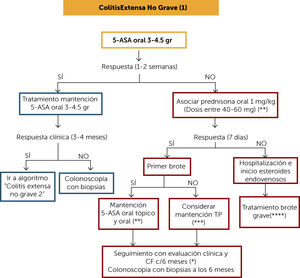
ALGORITMO DE TRATAMIENTO COLITIS EXTENSA NO GRAVE (1) (Figura 4)El tratamiento de inducción de la remisión de la colitis extensa no grave se puede iniciar con 5-ASA oral en dosis de 3-4,5 gr/día y evaluar respuesta clínica a los 7-14 días. Si la respuesta es favorable dejar terapia de mantención en igual dosis y evaluar respuesta clínica a los 3-4 meses con subíndice clínico de Mayo y CF. Si hubo respuesta clínica continuar manejo en base a “Algoritmo de tratamiento colitis extensa no grave 2”. Si no hay una respuesta clínica favorable a los 4 meses con 5-ASA oral en dosis adecuadas, se debe realizar colonoscopía con biopsias para evaluar gravedad de la actividad inflamatoria.
Algoritmo de tratamiento colitis extensa no grave (1)
(*) Se puede considerar el uso de Budesonida MMX, el cual puede ser una alternativa en cuadros no graves, con la ventaja de tener menos efectos adversos que prednisona.
(**) Monitorie clínico y de CF cada 4 meses al menos por un año. Luego al menos 2 veces al año.
(***) En el caso de que el brote anterior haya sido hace menos de 12 meses, estando con terapia con 5-ASA adecuada, no existiendo abandono de tratamiento ni infección, considerar el uso de TP (o de estar disponible vedolizumab). Si el brote previo fue hace más de 12 meses se podría plantear como terapia de mantención los 5-ASA.
(****) Aquel paciente con necesidad de hospitalización y corticoides endovenosos considerar en su mantención el uso de TP como monoterapia, uso de anti-TNF o la combinación de ambos. de estar disponible vedolizumab. Evaluar riesgo/beneficio/costo y acceso a terapia.
5-ASA: 5-amonisalicilatos; CF: calprotectina fecal; TP: tiopurínicos.
Si el paciente no responde a la terapia de inducción con 5-ASA oral se debe asociar corticoides orales (1mg/kg) y evaluar respuesta clínica a los 7 días. Budesonida MMX, como ya fue mencionado, podría ser una alternativa en casos leves debido a que tiene menos efectos secundarios. Si no hay respuesta, se sugiere usar corticoides sistémicos. Si hay respuesta y corresponde a un primer brote se indica el retiro progresivo de corticoides (Tabla 1) y terapia de mantención con 5-ASA oral o terapia asociada. Si no corresponde a un primer brote se presentan dos escenarios: en el caso de que el brote anterior haya sido hace menos de 12 meses se debe considerar terapia de mantención con TP. Si el brote previo fue hace más de 12 meses se podría plantear como terapia de mantención los 5-ASA. Todos estos pacientes deben contar con una colonoscopía con biopsias a los 6 meses para evaluar curación de la mucosa.
Si no responde a terapia de inducción con corticoides (a los 7 días) se sugiere hospitalizar e iniciar manejo según “Algoritmo de tratamiento crisis grave”.
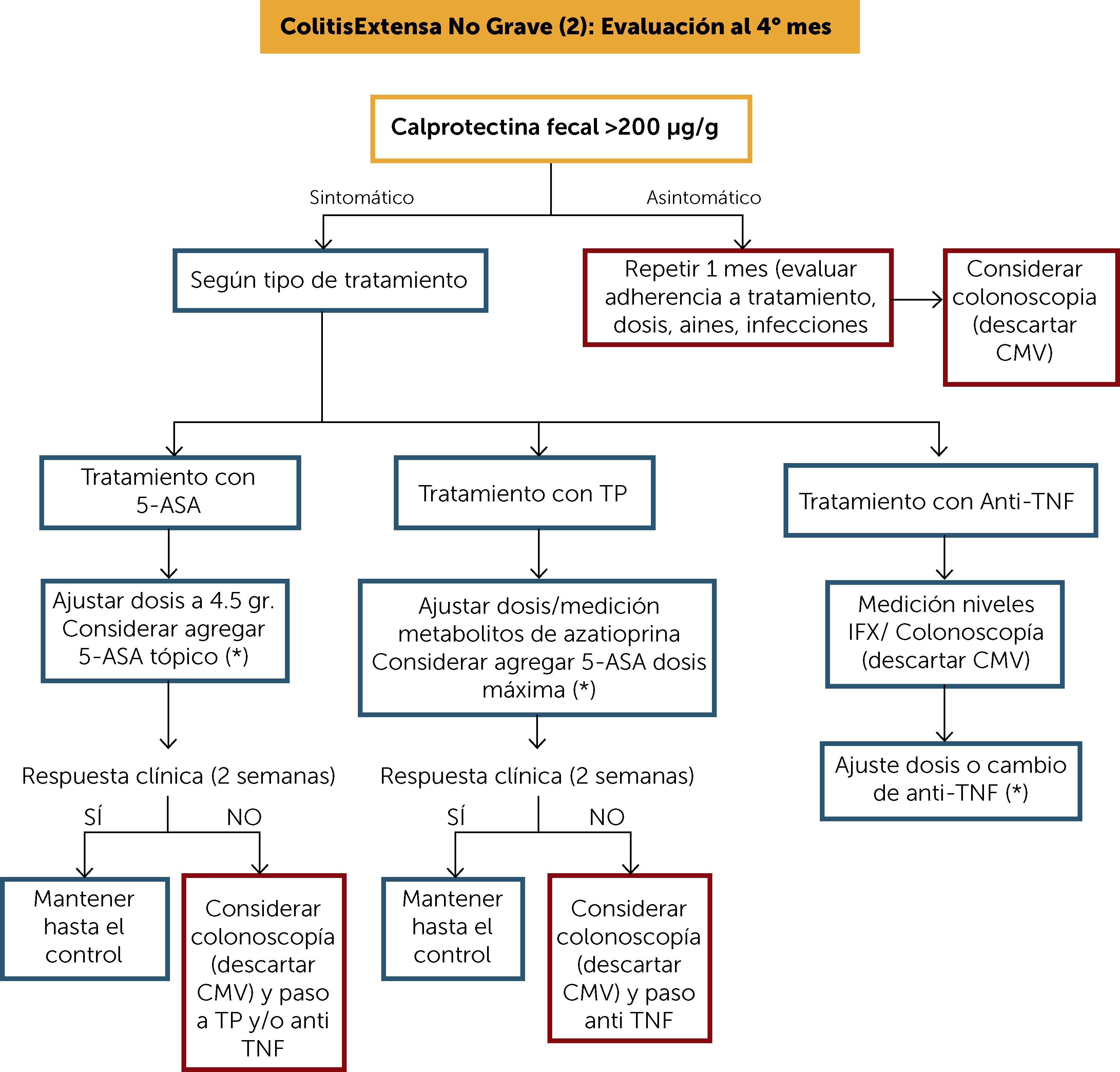
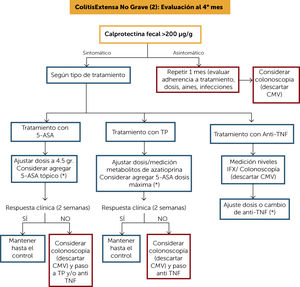
ALGORITMO DE TRATAMIENTO COLITIS EXTENSA NO GRAVE (2) (Figura 5)Como el objetivo principal del tratamiento de la CU es alcanzar la curación mucosa, es importante considerar que la evaluación clínica puede ser insuficiente en el manejo óptimo de estos pacientes. Es por esto que en aquellos pacientes que responden clínicamente a 5-ASA oral deben ser seguidos igualmente con CF cada 4 meses7,8.
Algoritmo de tratamiento colitis extensa no grave (1)
(*) Frente a cualquier cambio de estrategia, incluyendo ajuste de dosis, se sugiere evaluación clínica y CF al mes (objetivo CF <200μg/g.).
5-ASA: 5-amonisalicilatos; CMV: citomegalovirus; TP: tiopurínicos; CF: calprotectina fecal; IFX: infliximab.
Si la CF es >200μg/g y el paciente persiste con algunos síntomas se debe ajustar la terapia; si el paciente se encontraba en tratamiento con 5-ASA se puede aumentar la dosis hasta 45 gr/día y considerar agregar 5-ASA tópico. Esta modificación de terapia debe ser evaluada a las dos semanas. Si hay respuesta, mantener el tratamiento y el seguimiento ya descrito. En caso de no haber respuesta, realizar colonoscopía y considerar escalar a TP y/o a anti-TNF.
Si el paciente se encontraba con TP, se debe ajustar la dosis mediante la medición de metabolitos y considerar agregar 5-ASA en dosis máxima. Este ajuste debe ser evaluado a las 4 semanas; si hay respuesta, mantener la terapia y seguimiento, si no hay respuesta realizar colonoscopía y según los hallazgos considerar escalar a anti-TNF.
Si el paciente ya se encontraba con terapia anti-TNF y presenta un brote, se debe realizar colonoscopía (descartando sobreinfección por citomegalovirus [CMV]) y medir niveles de anti-TNF y anticuerpos y ajustar dosis según resultados o eventualmente cambiar de anti-TNF.
En aquellos pacientes que alcanzaron la remisión clínica con 5-ASA y cuya CF se encuentre sobre 200μg/g, se sugiere descartar otros factores como: adherencia al tratamiento, dosis adecuadas, uso de antiinflamatorios no esteroidales, infecciones agregadas y repetir una nueva CF en un mes. Si persiste elevada considerar realizar colonoscopía, aunque el paciente se encuentre asintomático.
Si bien las guías actuales de manejo son menos estrictas con respecto al seguimiento con biomarcadores y la optimización de la terapia, en base a la evidencia actual y el nuevo enfoque de tratamiento ¿treat to target¿ (tratamiento según objetivos) se debiera actuar de manera pro-activa y adelantarse a los hechos, lo que permitiría alcanzar el objetivo de curación mucosa y mantenerlo en el tiempo. Esto determinaría mejor pronóstico de la enfermedad a largo plazo9.
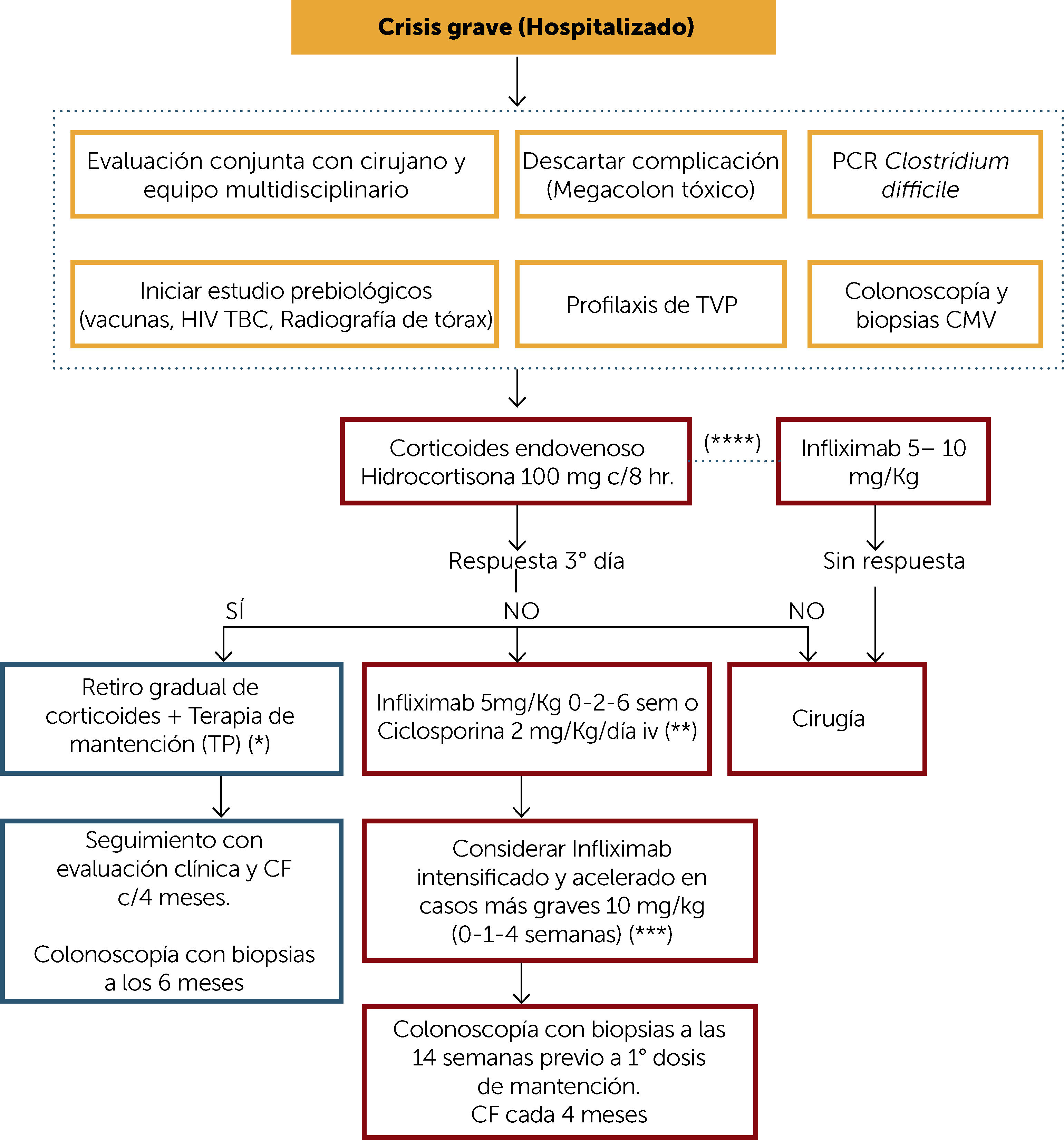
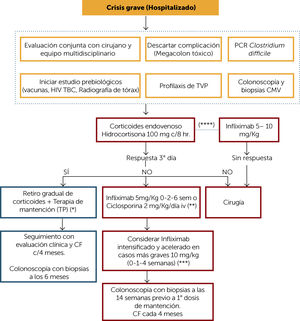
ALGORITMO DE TRATAMIENTO CRISIS GRAVE (Figura 6)El manejo de la crisis grave de CU debe ser con el paciente hospitalizado y desde el primer momento evaluado por un equipo multidisciplinario que incluya gastroenterólogo, coloproctólogo, nutriólogo y enfermera. Como primera aproximación se debe descartar la presencia de megacolon tóxico y la infección por Clostridium difficile (idealmente por PCR en deposiciones). También debe considerarse la infección por CMV en aquellos pacientes que han recibido esteroides o inmunomoduladores (IM) previo a la crisis. Este estudio debe ser mediante inmunohistoquímica o PCR en biopsias endoscópicas. Se debe considerar también la presencia de algún germen enteropatógeno en caso de existir antecedentes epidemiológicos que lo sugieran. Desde el momento de su ingreso al centro hospitalario, en el caso de las colitis graves, se debe solicitar el estudio previo para eventual inicio de terapia biológica que incluye: descartar infecciones crónicas como virus de inmunodeficiencia humana (VIH), tuberculosis con radiografía de tórax e idealmente quantiferon (o en su defecto PPD con evaluación por infectólogo) y hepatitis crónicas (anticore total para virus hepatitis B, antígeno de superficie VHB y anticuerpo anti virus hepatitis C). Además, debe vacunarse al menos contra influenza, neumococo y hepatitis A y B en pacientes que no hayan sido expuestos previamente. Los pacientes que presentan una crisis grave de CU tienen un riesgo elevado de eventos trombóticos por lo que deben recibir profilaxis de trombosis venosa profunda según protocolo de cada centro10. Además, parte de la evaluación inicial debe incluir una colonoscopía con toma de biopsias para descartar la infección por CMV, como ya se ha mencionado, pero también para evaluar la gravedad endoscópica e histológica. Esta colonoscopía puede realizarse sin preparación e idealmente bajo anestesia o con sedación adecuada.
Algoritmo de tratamiento crisis grave de Colitis Ulcerosa
(*) En paciente que debuta su enfermedad, podría eventualmente ir a 5-ASA de mantención, si presenta riesgo a TP.
(**) En pacientes previamente vírgenes a TP, considerar ciclosporina. Considerar según disponibilidad el uso de vedolizumab.
(***) Pacientes con hipoalbuminemia, PCR elevada, anemia. Evaluar respuesta clínica después de cada dosis
(****) En paciente inmunorefractario optimizada, 5-ASA dosis adecuadas, que desarrolla crisis grave, infliximab en dosis según condición clínica
VIH: virus de inmunodeficiencia humana; TBC: tubercuolsis; TVP: trombosis venosa profunda; CMV: citomegalovirus; TP: tiopurínicos; CF: calprotectina fecal.
El tratamiento de la crisis grave comienza con corticoides endovenosos (hidrocortisona 100mg c/8hrs. ó solumedrol 20mg c/8hrs). La respuesta debe ser evaluada no más allá del 3° día. Si hay respuesta, se puede traslapar a vía oral y luego iniciar el retiro gradual de corticoides (Figura 3) más terapia de mantención con TP. En aquellos pacientes recién diagnosticados, que no han recibido tratamiento previo y que debutan con crisis grave, se puede considerar la mantención con 5-ASA oral si la respuesta a esteroides fue precoz. Sin embargo, es importante considerar que la elección de esta última opción requiere de una adecuada monitorización clínica y con CF.
Si no hay respuesta a los corticoides endovenosos, las alternativas terapéuticas dependerán de las condiciones del paciente y del centro. La cirugía es una buena alternativa en estos pacientes, idealmente manejado por un equipo con experiencia. La alternativa médica puede ser inicio de infliximab (IFX) en dosis de inducción de 5mg/kg (0-2-6 semanas) o ciclosporina endovenosa 2mg/kg/día. La elección entre estas opciones dependerá del antecedente de uso previo de TP en dosis adecuadas (en este caso IFX es la opción), la experiencia de cada centro y de la posibilidad de medir los niveles de ciclosporina. En aquellos pacientes con hipoalbuminemia, PCR elevada o anemia se puede considerar la terapia intensificada con dosis de infliximab de 10mg/kg a las 0-1-4 semanas11.
En pacientes que estando con dosis adecuadas y optimizadas (medición de metabolitos) de TP y que presentan una crisis severa, se sugiere iniciar IFX como primera terapia (obviando el uso prolongado de corticoides por programa). La dosis de IFX se debe ajustar según la condición de cada paciente según lo mencionado previamente.
COMENTARIOSLos algoritmos aquí expuestos, representan la visión de manejo práctico de la CU por el equipo del Programa de Enfermedad Inflamatoria Intestinal de Clínica Las Condes donde participan gastroenterólogos, coloproctológos y enfermeras quienes incorporan los conceptos de tratamiento en función de objetivos (treat to target) de monitoreo moderno de la EII y de medicina personalizada los cuales no pretenden ser una guía clínica ni pauta general de la CU.
El manejo actual de la CU implica un seguimiento adecuado que permita identificar precozmente la falta de respuesta a los tratamientos de manera de optimizar las terapias, incluso antes del brote clínico. Este seguimiento implica necesariamente contar con un trabajo multidisciplinario, coordinado y con el apoyo de enfermería que facilite la comunicación entre el paciente y el equipo médico. De esta manera se puede disminuir los tiempos de respuesta y de toma de decisiones para ajustar los medicamentos y cambiar las estrategias en el momento oportuno, mejorando la calidad de vida y el pronóstico de los pacientes con CU.
Estos algoritmos se revisarán de manera periódica realizando las modificaciones en función de nueva evidencia científica y de la aparición de nuevas alternativas terapéuticas.
Declaración de interesesLos autores declaran que no hay conflicto de interés en el sentido de que no hay pago ni financiamiento de la industria ni de la institución.