El desafío de cualquier sociedad es construir acuerdos basados en consideraciones éticas y valóricas, que con dinamismo y pragmatismo se renueven según lo que aprendemos día a día a través de la ciencia, de la experiencia y de las realidades sociales. Acuerdos sociales así construidos generan deliberaciones tolerantes, pluralistas y respetuosas de la diversidad de pensamientos y creencias. Esta manera de relacionarse cívicamente ha demostrado ser difícil en el contexto latinoamericano.
Este artículo intenta sentar las bases biológicas del desarrollo humano para ejercer un pensamiento ético separando los mínimos morales, que deben aplicarse a todas las personas, de los máximos morales, que cada uno puede incorporar según sus propias creencias.
En primer lugar, se describen los diferentes estadios del desarrollo embrionario previo a la implantación con objeto de reflexionar sobre el estatuto del embrión y luego se hace referencia a las técnicas de reproducción asistida y los desafíos éticos que éstas representan.
A major challenge for any society is to build agreements and regulations based on ethical considerations and value judgments which are dynamic and permanently reviewed and renewed according to what science, experience and social realities teach us every day. Social agreements, which respect the different ways that people, think and believe, have proved to be a difficult task in Latin America.
This article tries to set the biologic bases of early human development in order to separate ethical judgments based on minimal moralities which are applicable to all from maximal moralities which should not be obligatory and followed as personal beliefs.
Firstly, the different stages of pre implantation development are described and the moral status of the embryo is examined. This is followed by comments on some challenges posed by modern reproductive Technologies.
En los últimos siglos, los seres humanos hemos evidenciado un cambio notable en la manera como interactuamos con nuestra naturaleza. La permanente búsqueda de una vida mejor, el constante desarrollo científico y tecnológico y una curiosidad sin límites, han abierto los ojos de la humanidad de una manera tan radical, y generando tanta fascinación, que gran parte de los conocimientos de la biología, que se arrastraban intachables por milenios, han sido rápidamente reemplazados por nuevos y trascendentales descubrimientos.
Uno de los descubrimientos más revolucionarios de los últimos dos siglos fue la demostración por Charles Darwin de la existencia de la especie humana, como resultado de un proceso de evolución regulado por leyes matemáticas y biológicas. La gran revolución consistió, fundamentalmente, en incorporar la ciencia como instrumento para buscar respuestas. Esto llevó a muchos científicos y pensadores, a re-plantear nuestra identidad y nuestro origen en el universo. Esta fue una clara invitación a develar nuestra naturaleza mediante métodos científicos y a buscar respuestas a nuestra existencia material en la tierra en vez de buscarlas a través de revelaciones divinas.
A pesar de la oposición de la época, la metodología científica y la evidencia científica se abrieron espacio y constituyen hasta la actualidad, la forma más ampliamente aceptada de estudiar el mundo material. Más aún, la ciencia sentó las bases biológicas sobre las cuales construir pensamientos filosóficos. Así, a pesar que aún existen centros educacionales en el mundo que enseñan que el hombre llegó a existir como parte de una creación dirigida y que la tierra tiene sólo 10,000 años, la gran mayoría del mundo ha aceptado el conocimiento derivado de la ciencia y usado estas evidencias para relacionarse y construir nuevos órdenes sociales.
Un segundo descubrimiento que provocó cambios revolucionarios en la sociedad fue el descubrimiento de métodos eficaces y seguros para regular la fecundidad. En las últimas cuatro décadas, mujeres y hombres han tenido la oportunidad de vivir y disfrutar de una sexualidad desvinculada de lo reproductivo. Consecuentemente, al igual que en otras comunidades de mamíferos, la sexualidad y el espaciamiento de los hijos pasaron a ser, junto a otros factores, maneras eficientes de negociación entre parejas heterosexuales, contribuyendo de alguna manera a elevar el valor de la mujer. Esta segunda revolución ha tenido una variedad de efectos en la vida de las mujeres, siendo la capacidad de espaciar los hijos la más trascendente, al permitirle a las mujeres, acceso, a la educación superior, a expresar su capacidad e inteligencia e incorporarse a la fuerza laboral remunerada.
Es necesario señalar que todo cambio científico genera beneficios y complicaciones o dilemas, muchas veces, difíciles de resolver. En este caso, la posibilidad de postergar la maternidad de manera eficiente y segura enfrenta a las mujeres al dilema de equilibrar las necesidades y habilidades intelectuales, laborales o sociales, con una biología y un tiempo reproductivo que no ha cambiado y que inexorablemente se cierra entre los 40 y los 50 años. En general, la anticoncepción no genera infertilidad, sino que es la postergación de la fecundidad lo que disminuye su eficiencia. Así, lo que percibimos como un enorme beneficio de la ciencia, requiere de cada vez de más ciencia para lidiar con las complicaciones que esta misma genera. Una vez que la humanidad entra en la aventura de modificar su naturaleza, pareciera ser que no existe vuelta atrás.
La tercera revolución está representada por una serie continua de descubrimientos, que están generando importantes cambios en nuestras vidas y que, por su velocidad, muchas veces no alcanzamos a entender en su verdadero significado. Las técnicas de reproducción asistida (TRA) nos han dotado de conocimiento e instrumentos tecnológicos que permiten intervenir en los inicios de la existencia humana. La infertilidad dejó de ser interpretada como expresión de un castigo de Dios y pasó a ser entendida como el resultado de una serie de errores genéticos, errores del desarrollo o resultado indirecto de otras enfermedades sistémicas. Paralelo a ello, el conocimiento del genoma humano, la clonación y los nuevos descubrimientos relativos al ciclo celular han dado pie a una serie interminable de descubrimientos que prometen cambiar la manera en que entendemos la medicina, la vida, la salud y las enfermedades. El desarrollo de la medicina regenerativa a partir de células troncales y la capacidad de inducir pluri-potencialidad celular abre un nuevo capítulo, sólo comparable a lo que fueron los chips computacionales en los años 60.
Ninguna sociedad está preparada para asumir en globalidad la velocidad con que se producen los cambios científicos. El desafío mayor es desarrollar normativas y regulaciones que sean el resultado de una deliberación moral que considere por una parte, la fortaleza de los métodos científicos en el momento histórico y cultural que corresponda, y por otra parte, considere con objetividad la realidad de la sociedad a quien debe servir. Una dificultad adicional es balancear las necesidades de los individuos en relación a la sociedad. Así por ejemplo, en un país con una población joven y que se renueva aceleradamente, la implementación de políticas que favorezcan los tratamientos de infertilidad son de poca relevancia, sin embargo son de enorme trascendencia para una pareja que no puede tener hijos. El equilibrio de políticas sociales que estén en equilibrio con las necesidades de los individuos es también un desafío mayor.
Han pasado más de 30 años desde el nacimiento del primer bebé con técnicas de reproducción asistida y, si bien en sus orígenes el mundo quedó sorprendido y hubo violentas reacciones adversas a estos procedimientos, millones de parejas infértiles han recurrido a éstos tratamientos médicos como un camino real y eficiente para ser madres y padres. En la actualidad, aproximadamente cuatro millones de personas han nacido gracias a estas complejas intervenciones biomédicas y uno de los más grandes desafíos sociales son establecer regulaciones que equilibren adecuadamente los riesgos y los beneficios para las personas y para los embriones y, por otra parte, lograr que los beneficios sean distribuidos equitativamente en la sociedad.
No hay duda que el equilibrio entre riesgos y beneficios no obedece a leyes universales, porque las personas están fuertemente influenciadas por aspectos culturales, tradiciones y aspectos étnicos. Así, lo que para algunos es un riesgo de poca trascendencia, para otros puede constituir un riesgo inaceptable. Un ejemplo de ello es la congelación de embriones, que sin duda somete a embriones a un riesgo mayor que si no se congelan. Para algunos ese riesgo está equilibrado con los beneficios para sus progenitores y para los bebés que han de nacer, sin embargo, para otros, los riesgos a los que se someten a los embriones no están compensados del todo. Esta diversidad en la manera de asumir riesgos y beneficios es lo que caracteriza a una sociedad cultural y religiosamente pluralista.
En este artículo se describen las bases biológicas que sirven de sustento para una reflexión bioética sobre algunos aspectos de la medicina reproductiva moderna. Además se intenta separar los mínimos morales, que deben aplicarse a todas las personas, de los máximos morales, que cada uno puede incorporar según sus propias creencias, sin imponerlas a los demás miembros de la sociedad. En primer lugar, se describen los diferentes estadios del desarrollo embrionario previo a la implantación con objeto de reflexionar sobre el estatuto del embrión con fundamentos aportados por la biología del desarrollo. Luego se hace referencia a algunas de las técnicas más usadas en reproducción asistida y los desafíos éticos que éstas representan.
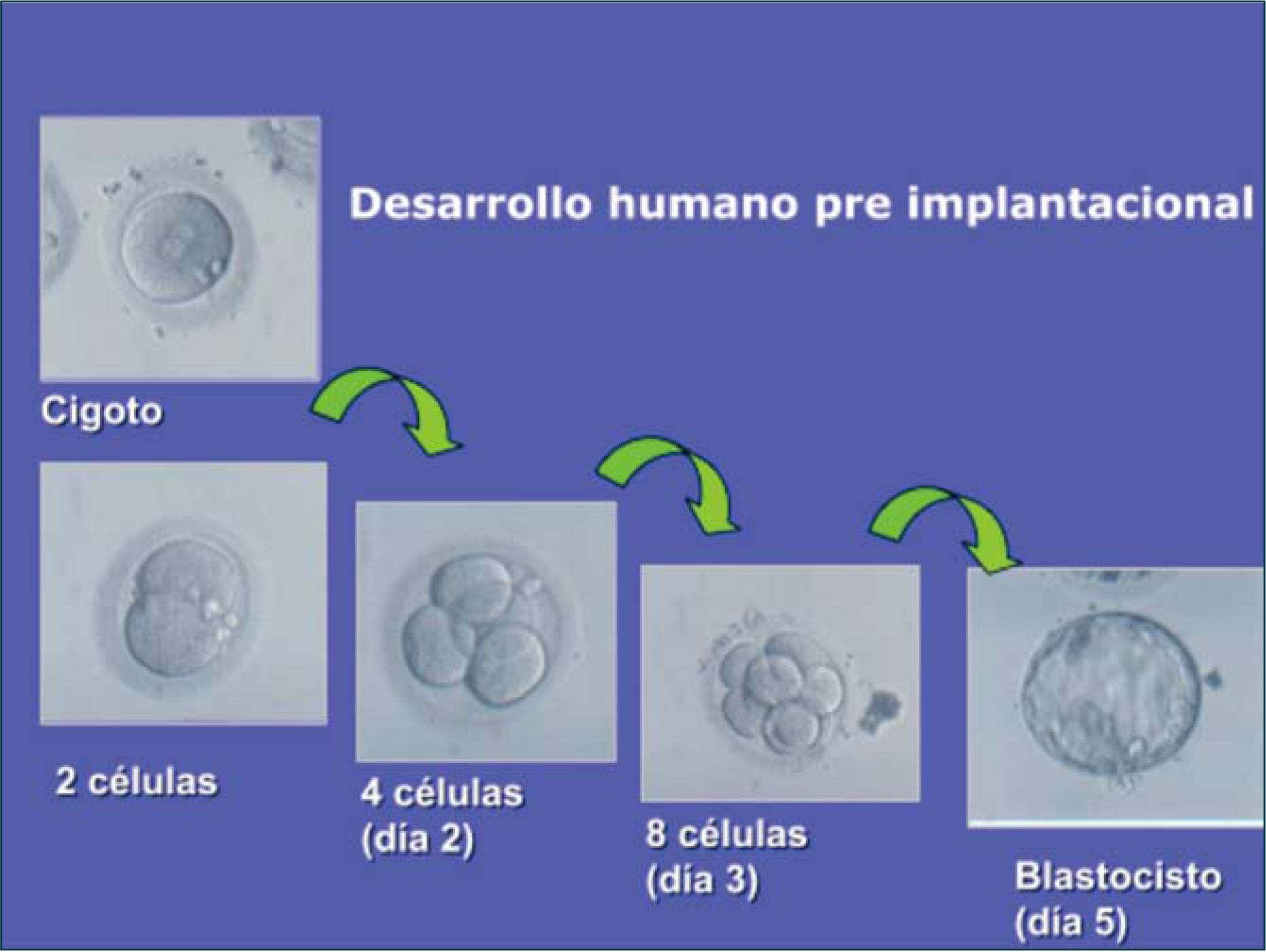
Los primeros siete días del desarrollo embrionarioEn el proceso reproductivo que ocurre en forma espontánea, los espermatozoides dejados en la vagina, luego del coito, migran a través del cuello y la cavidad uterina hacia las trompas de Falopio, que será el escenario final para el encuentro con el gameto femenino, el óvulo. Durante su recorrido por el tracto genital femenino, el espermatozoide experimenta cambios estructurales y funcionales llamados capacitación, que le permitirán fusionar sus membranas con las del óvulo y penetrarlo. El óvulo, por su parte, una vez liberado del ovario, completa su maduración somática y germinativa, exponiéndose así a ser fecundado. La fecundación, se inicia con la penetración de un óvulo por un espermatozoide y la combinación de sus materiales genéticos, lo que resulta en un cigoto, el cigoto ya es una célula diploide, que se divide sucesivamente para formar un embrión (1, 2). El embrión es entonces un organismo multicelular nuevo, con un genoma propio, jamás visto antes, que resulta de la fusión de material genético aportado por dos células diferentes pertenecientes a individuos diferentes.
Desde la fecundación, y por los próximos tres días, el embrión navega por el fluido de la trompa, llegando a la cavidad uterina cuando tiene entre 8 células y el estado de Mórula. A pesar de lo avanzado del desarrollo, el embrión no tomará contacto directo con tejidos maternos hasta iniciada la implantación, proceso que se pone en marcha al final del quinto a sexto día desde la fecundación, cuando el embrión, ahora llamado Blastocisto, eclosiona de su cubierta celular, toma contacto con la capa interna del útero, llamado endometrio, y lo invade para así dar inicio a la gestación. Este complejo proceso es prácticamente idéntico en un ratón, un elefante o una persona. Por lo tanto, las interpretaciones que deriven de esta etapa del desarrollo serán aplicables a cualquier mamífero u organismo con reproducción sexuada.
Es necesario recordar que tanto en la etapa previa a la implantación, como en los siguientes 10 días, las sucesivas multiplicaciones celulares no constituyen gran especialización celular, manteniéndose el carácter totipotencial del embrión. En los últimos cinco años, se ha visto que, en la medida que avanzan los días, la localización topográfica de cada célula le confiere cierto nivel de diferenciación. Ello significa que desde el embrión de 8 células al Blastocisto ya hay pequeñas diferencias en la totipotencialidad de las células, según su localización topográfica. Sin embargo, para efectos prácticos, se habla de totipotencialidad celular a toda la etapa previa a la implantación. Esta propiedad es la que hace posible que a un embrión pre-implantación, se le extraiga una célula para hacer estudios cromosómicos sin que afecte su devenir. Esta enorme capacidad regeneradora es la que permite otras intervenciones tales como la criopreservación embrionaria. Aunque el embrión pierda algunas células, como parte del proceso de congelación/descongelación, su capacidad regenerativa y el carácter totipotencial de sus células le permiten continuar su desarrollo en el útero. Esta propiedad celular es la que también hace posible el uso de embriones como fuente de células troncales para la generación de tejidos.
El Blastocisto (quinto día de desarrollo) contiene aproximadamente 150 células y en él, pueden distinguirse una Masa Celular Interna (MCI), que dará origen al embrión propiamente tal, la cual no constituye más de un 10% de la totalidad de las células que forman el embrión. El resto de las células forman el trofoectodermo, que dará origen a la placenta y otros anexos embrionarios. Así entonces, el Blastocisto no es un organismo unitario, ya que en él se puede reconocer un conjunto mínimo de células que darán origen al embrión propiamente tal, mientras que el grupo mayoritario de células dará origen a la placenta y anexos embrionarios. Todas estas células comparten el mismo genoma, pero formarán estructuras completamente diferentes. Si la MCI se divide en dos, cada grupo celular formará un embrión independiente, que dará origen a gemelos idénticos, ya que comparten el mismo genoma original. Así, en los gemelos idénticos, existen al menos cuatro estructuras celulares diferentes (dos embriones y dos placentas), que comparten el mismo genoma. Esto es importante de tener presente al argumentar que es la adquisición de un genoma lo que confiere identidad de persona.
La Figura 1 muestra los más relevantes estados del desarrollo embrionario pre-implantacional en la especie humana. El hecho que esta etapa del desarrollo se realice en el fluido de la trompa y útero tiene relevancia práctica, ya que no es antojadizo que el embarazo se inicie con la implantación del embrión. Se inicia en ese momento porque no existe manera de saber que hay un embrión en la mujer si éste no está unido celularmente a ella. Sólo con la implantación pueden reconocerse principios químicos secretados por el embrión e identificables en la mujer (Hormona Gonadotropina Coriónica, HCG). Por ello las mujeres no tienen como saber el número de embriones que pierden espontáneamente en cada ciclo menstrual en que tienen relaciones sexuales sin protección.
Algunos comentarios que derivan del desarrollo humano previo a la implantación y que ayudan a una reflexión éticaDesde que se constituye un embrión, con la primera división celular, estamos frente a un nuevo organismo humano genéticamente único y jamás visto antes. Cada uno de nosotros puede decir con propiedad, que nuestra “individualidad genética” se estableció una vez completada la fecundación, donde quedó constituido nuestro genoma único. También cada uno de nosotros puede decir con certeza que luego de existir como embrión, feto, y luego de desprendernos de nuestras madres en el parto, pasamos a ser personas, también únicas y poseedores de una identidad genética muy semejante a aquella con que comenzó nuestra existencia biológica. Para efectos prácticos, en este artículo se hará un símil entre persona y ser humano, a pesar que para muchos filósofos para ser considerada persona, un ser humano debe tener conciencia de sí mismo (3). También se utilizará el término “organismo humano” para referirse a una estructura celular o materia que, a pesar de tener elementos constitutivos de una persona, aún no es persona propiamente tal; o ha dejado de serlo, como es el caso del sujeto en muerte encefálica.
¿Desde cuándo en el desarrollo embrionario se es persona?Para la mayor parte de los pensadores Católicos, desde la fecundación se está frente a una persona en potencia, que sólo le queda actualizarse al nacer. Así, se es persona desde que queda constituido el genoma, que ocurre en el instante en que el cigoto se divide en un embrión. Más aún, de acuerdo a este pensamiento, el embrión, a pesar de ser una persona en potencia, es merecedora de derechos en todo similares a las personas actuales. Para los que así piensan, con la constitución del genoma se da inicio a un proceso continuo y unitario y por ello la valoración ética de cada etapa de este proceso es equivalente a la valoración ética de la persona actualizada (4).
Para la mayor parte de los pensadores no Católicos, sean estos agnósticos, Musulmanes, Hinduistas, Confucianos, y Cristianos no Católicos, la personalización es un proceso diferido en el tiempo. Se llega a ser persona a través de un proceso que no se completa o actualiza hasta el nacimiento. Los que así piensan también reconocen que en la fecundación se establece un organismo propio de la especie humana, con una identidad genética (genoma), que se mantendrá a lo largo de toda su existencia, el cual potencialmente puede convertirse en persona. Sin embargo, reconocen estados de desarrollo que van acercando a esta estructura biológica humana a una persona en potencia, que se establece más adelante del desarrollo. Desde una perspectiva religiosa, esta concepción diferida no equivale a una valoración menor del embrión. De hecho, en la religión musulmana, el aborto está fuertemente condenado. Sin embargo, siempre prima la búsqueda del bien para las personas actuales por sobre los embriones. Así, en forma explícita, se establece que la interrupción del embarazo o la reducción selectiva embrionaria, en casos de embarazos múltiples estará justificada para salvar a la madre o permitirle nacer a algún embrión (5).
Para aquellos que consideran el proceso generativo humano como un continuo desde la fecundación, la valoración ética de cada etapa del desarrollo es igual al de una persona actualizada. Por el contrario, para aquellos que consideran la adquisición de personalidad como un proceso dinámico, la valoración ética es diferente cuando se está frente a un organismo humano que tiene la potencialidad de convertirse en persona, de una persona en potencia que sólo le queda el tiempo para actualizarse al nacer. En este caso, los derechos de los que gozan las personas están por encima de los deberes para con los organismos humanos precedentes, como son los embriones.
Esta diferenciación entre la personalización inmediata o diferida parece irreconciliable y hasta el momento no se aprecian argumentos que hagan cambiar de parecer a unos y otros.
Lo que hace más difícil esta disputa es que la mirada retrospectiva, desde la persona hasta su origen unicelular, y la mirada prospectiva, desde el cigoto hasta la persona, son muy diferentes. Así, si cada uno de nosotros pudiera mirar hacia atrás en su existencia biológica podría distinguir que en algún momento fue feto, embrión y cigoto. En esa mirada parece razonable asumir que una persona no puede derivar de algo que no es persona. Pero si observamos el proceso de manera prospectiva, es decir, nos situamos a nivel de un “cigoto inteligente” y nos preguntamos cuál es la probabilidad de actualizarnos como personas, aparecen muchas alternativas diferentes que hacen necesario entender algunos aspectos del proceso generativo de los seres humanos.
Algunas realidades biológicas del proceso generativo humano- 1.
Aproximadamente un 20% de los cigotos tiene la potencialidad de convertirse en embriones clínicamente evidentes. Esto significa que el 80% de los cigotos no llega a implantarse o recién implantados (los que lograron llegar a blastocisto) se pierden espontáneamente, la mayor de las veces debido a errores cromosómicos y estructurales del propio embrión. Así, sólo 20 de cada 100 embriones generados espontáneamente, tienen la posibilidad de nacer (6). El resto se pierde rápidamente, ya sea antes de implantarse en el útero o con pocos días de implantación. El corolario de esto es que una mujer joven y sana, que tiene una vida sexual activa y no protegida, con un hombre sano, pierde de manera imperceptible varios embriones cada año. Este hecho debe hacernos reflexionar sobre el concepto de personalización inmediata, ya que si se homologa embrión a persona, demasiadas personas se perderían de manera imperceptible por sus progenitoras en cada menstruación.
- 2.
El camino natural de un embrión de 8 células es que detenga su desarrollo y muera o que siga adelante hacia una Mórula, Blastocisto, se implante, se transforme en feto y finalmente en un bebé al nacer. El mismo embrión de 8 células, que llamaremos Juan, tiene una chance de 1–8 por mil de transformarse en un tumor llamado Mola o peor aún, en un cáncer llamado Coriocarcinoma, que de no ser tratado mata a la mujer. Esto no significa que parte del embrión se maligniza, por el contrario, esto significa que el embrión, con su genoma humano establecido con la fecundación, deja de existir y como un todo se transforma en un cáncer. Para mayor redundancia, no es un Juan con un cáncer, sino simplemente un cáncer con un genoma que se estableció en la fecundación. Es decir, la constitución del genoma humano en un embrión no es sinónimo de persona en potencia. La estructura celular más bien corresponde a un organismo humano con la potencialidad de convertirse en persona.
- 3.
Desde otra perspectiva, un embrión de 4 a 8 células o incluso un Blastocisto puede dar origen a dos embriones por simple división de la MCI (gemelos idénticos). Mientras más tarde ocurre la división, los dos embriones pueden compartir placenta, saco gestacional, amnios e incluso partes de su cuerpo, como en el caso de los siameses. Mientras más temprano se divida la masa celular interna, cada gemelo idéntico tendrá su propia placenta y saco amniótico. Pues bien, si a uno de estos pequeños embriones lo llamamos Pedro y éste se divide en dos, no estamos frente a un Pedro 1 y un Pedro 2, sino que en esta situación, Pedro deja de existir y estamos frente a un Juan y un Diego, que, de nacer, serán dos personas ontológicamente diferentes a pesar que comparten el mismo genoma. Es decir, el establecimiento de un genoma no es todo para ser una persona única. De allí nace la diferenciación entre lo que se denomina identidad genética y la identidad ontológica. No se es persona hasta que no se ha establecido esta última.
Un ejemplo más dramático ocurre si la división de la MCI tiene lugar muy tarde en el desarrollo. Cuando esto ocurre, pueden constituirse gemelos siameses que no sólo comparten el genoma, sino que algunos de sus órganos. No hay duda que los gemelos siameses que tienen dos cerebros son dos personas diferentes. Si no fuera así, la separación de los mismos no generaría tantos dilemas éticos.
Todos estos hechos de la biología y de la medicina deben hacer reflexionar sobre el concepto de “continuidad”, que algunos utilizan como argumentación para establecer el inicio de la persona desde la fecundación. Si bien el proceso a ser persona es un continuo, las estructuras celulares u organismos que dan inicio a este camino no se constituyen como persona en potencia hasta mucho más tarde en el desarrollo. El desarrollo embrionario y fetal está marcado por ciertos hitos, en los que se van adquiriendo características propias de seres, que en la vida diaria no existen como simples genomas ambulantes. Es en la unión con nuestras madres y en el desarrollo posterior donde este genoma se expresa en cada uno de nosotros, constituyendo nuestra individualidad ontológica. La transición entre un organismo humano, con potencialidad de ser una persona, a una persona en potencia se lleva a cabo en algún momento del desarrollo post-implantacional y, para algunos, este proceso está determinado por la actividad cerebral.
Para aquellos que sustentan la tesis de una personalización inmediata, cada estado de desarrollo pre y post-implantación es merecedor de la misma valoración ética y cuidado que se deben a la madre que lo lleva consigo. Para aquellos que sustentan la tesis de una personalización diferida, las etapas previas a la personalización no son carentes de valor dignidad y respeto. Sin embargo, la manera de expresarle el respeto es lo que difiere y siempre estará supeditada al de sus progenitores. Para ilustrar esto, vale la pena el siguiente ejemplo teórico: la bióloga jefa de un laboratorio de reproducción asistida, llega un sábado de mañana a revisar las incubadoras que contienen veinte embriones en desarrollo de 4 y 8 células. Dado que la “nana” no pudo venir ese día, la bióloga llevó a su hija de dos años y la dejó en la sala adjunta mientras iba a preparar soluciones de trabajo para ese día en otro lugar. En ese momento hay un incendio y se requiere actuar rápido. Una enfermera entra a la zona del laboratorio y se encuentra frente a la alternativa de salvar a la niñita o salvar veinte embriones que están en el interior de la incubadora. Si los embriones de 8 células tienen el mismo valor que la persona debiera primar un criterio cuantitativo y salvar 20 es siempre mejor que salvar uno. Lo más probable, sin embargo, es que la enfermera salve a la niñita. Entonces, la enfermera hizo un juicio de valor y valoró a la persona actual por sobre los embriones.
Los ginecólogos nos enfrentamos a diario con este tipo de reflexión en conjunto con las parejas que nos consultan. Existen múltiples situaciones en la práctica médica diaria en que, queriéndolo o no, los profesionales se ven forzados a ejercer juicios de valor. Un ejemplo es el caso de los embarazos ectópicos (en la trompa de Falopio u otras localizaciones fuera de la cavidad uterina). En todos estos casos, prima la salud de la madre y los embriones son removidos de su sitio de implantación o tratados con sustancias químicas para evitar que sigan creciendo. Lo mismo ocurre en mujeres que se embarazan teniendo enfermedades graves como cáncer o insuficiencias respiratorias graves, donde el embarazo tiene riesgos de acelerar la muerte materna. En estos casos, previo consentimiento de la persona, siempre prima en la decisión médica la protección de la vida de la mujer (persona actual) por sobre su embrión. En el ejercicio teórico de una mujer embarazada que necesita para su supervivencia el uso de un citotóxico, la práctica médica indica tratar a la mujer aunque con ello muera el embrión. Es razonable preguntarse si sería ético no tratar a la madre para que se salve el embrión, aunque como consecuencia de ello, la mujer muera? La verdad es que independientemente del razonamiento ético, el no tratar a la madre es negligencia profesional, a no ser que la mujer en todas sus funciones intelectuales decida no recibir tratamiento médico. Tal concepto no se aplica a los embriones. En general, tampoco los progenitores, se plantean dudas, independiente de sus creencias religiosas.
¿Son los embriones pre-implantacionales sujetos de derecho propio o objetos de regulaciones y derechos otorgados por sus progenitores y la sociedad?Los derechos humanos consagrados en la carta fundamental de las Naciones Unidas obligan a todas las naciones independientemente de las diferencias culturales y étnicas. Estos derechos son aplicables sólo a personas. Así, en prácticamente toda Europa, Asia y Oceanía, el cuidado de los embriones está supeditado a la decisión de sus progenitores. Es decir, son los progenitores quienes pueden decidir el uso de sus embriones, ya sea para transferirlos al útero, criopreservarlos, desecharlos o destinarlos a investigación. En Latinoamérica, esta situación no está regulada, sin embargo, en países como Argentina, Perú, Brasil, Colombia y Venezuela, se aplica con libertad el diagnóstico genético pre-implantación (PGD), lo que implica que los progenitores tienen autonomía para decidir la eliminación de sus embriones que demuestran anormalidades genéticas, y una buena parte de los centros de reproducción actúan en consonancia con ello. Así, independientemente de las morales particulares, los embriones no son sujetos de derechos universales. Son objeto de los derechos que les atribuyen las sociedades o las personas.
En Chile, el Artículo 19 de La Constitución asegura a todos, el derecho a la vida y a la integridad física y psíquica de la persona. Señala además que “la ley protege la vida del que está por nacer”. Es decir, le confiere al embrión una protección especial que no se sub-entiende de la protección que le otorga a las personas. Todo esto es consistente con el buen ejercicio de la práctica médica que frente a la disyuntiva de salvar la vida de la madre o de su embrión, no duda en salvar a la madre.
La reflexión más compleja es hasta dónde se puede ejercer un juicio de valor que equilibre, por una parte los derechos de los progenitores, y por otra parte los cuidados debidos al embrión. En el ejemplo del embarazo ectópico, se podría aceptar el juicio de valor que beneficia a la madre, ya que, por una parte está de por medio la vida de la mujer, y por otra parte el embrión no tiene capacidad de desarrollarse fuera del útero. Si ese último razonamiento es aceptable, se asemeja mucho a la situación de una mujer con un feto anencefálico, que, si bien, no pone en riesgo su salud, el feto no tiene posibilidad de sobrevivir después de nacido, y nunca será persona. Si el valor de un organismo humano llamado embrión radica en que puede actualizarse como persona, un feto anencefálico no llegará nunca a ser persona. Hay casos de parejas en esta situación que han optado por llevar el embarazo a término y dar a luz a su hijo para verlo por un instante, y describen ese instante como de enorme relevancia en sus vidas y agradecen haber tomado esa decisión. Existen otras parejas que hubieran querido poner término al embarazo, pero legalmente no pudieron hacerlo. Para ellos, la espera hasta el parto fue un calvario, carente de sentido y del que no quisieran tener recuerdos.
Una situación diferente y de aún mayor complejidad está representada por la posibilidad de efectuar diagnóstico genético pre-implantacional. En la actualidad se han desarrollado sondas que permiten identificar varios cientos de mutaciones de genes que dan origen a enfermedades específicas, que pueden significar muerte embrionaria o severos sufrimientos para las personas nacidas. Estos genes pueden identificarse en el embrión antes de la transferencia y de esa manera enfrentan a sus progenitores a la decisión de eliminarlos o transferirlos para continuar su desarrollo. Existen muchas enfermedades que afectan severa y definitivamente la vida de las personas que las padecen. Un ejemplo de lo anterior es la Atrofia Muscular Espinal (MSA), cuyo gen responsable está plenamente identificado, lo que permite identificarlo en embriones generados in Vitro y previo a la transferencia embrionaria. Dependiendo de la severidad del cuadro, que también es identificable, las personas que nacen con esta enfermedad pueden morir en los primeros días o semanas de nacidos o vivir hasta la adolescencia o adultez temprana, con severas limitaciones funcionales (incapacidad motora) y múltiples problemas de salud general. En una fertilización in Vitro (FIV) es posible distinguir entre los embriones sanos y los enfermos, de manera que personas que portan el gen defectuoso pueden optar por dejar que el azar determine si tienen hijos enfermos o sanos, aunque la probabilidad de hijos enfermos supere ampliamente a los sanos, o bien, hacer PGD y transferir al útero sólo los embriones sanos, desechando los que tienen la enfermedad.
Las parejas que han optado por la selección embrionaria post PGD lo han hecho en lo que ellos consideran “el mejor interés para los hijos” y no aceptarían someter a un niño al trauma de la silla de ruedas y otros sufrimientos irreversibles, pudiendo evitarlos. Ellos están convencidos que no es ético generar un embrión que al nacer tendrá enfermedades que le ocasionarán tremendos sufrimientos, que se sabía que tendría y que, por cierto, nadie le preguntó si quería tener. Ninguna de estas personas terminaría con la vida de un hijo ya nacido con la enfermedad; por el contrario, depositan en ellos todo su amor y dedicación pero, para ellos, el deber ético con un embrión es diferente del deber para con las personas nacidas y por ello no dudan en efectuar un PGD y darle la posibilidad a sus hijos y a sus descendientes de vivir libres de estas gravísimas enfermedades.
Sin duda, en una sociedad abierta a que parejas ejerzan su autonomía existe la dificultad de establecer una línea que separe lo que es éticamente permisible de aquello que no lo es. Por otro lado en el caso de enfermedades menos graves se corre el riesgo de desembocar en una búsqueda antojadiza de la perfección en un hijo/a.
Algunas consideraciones generales en la práctica de la reproducción asistidaEl acceso a tratamientos de fertilidad como desafío ético.
El acceso a tratamientos de fertilidad, especialmente el acceso a tratamientos de reproducción asistida genera desafíos éticos porque al haber inequidad en el acceso, se vulnera el principio de justicia.
Al igual que en otros temas de salud, existe una gran disparidad en el acceso a tratamientos de fertilidad entre países desarrollados y países en vías de desarrollo. Mientras Dinamarca, Suecia o Australia realizan entre 1000 y 2000 procedimientos de reproducción asistida por millón de habitantes, en Chile, se realizan entre 80 y 100 por millón de habitantes. Esto no se debe a que Chile sea un país más fértil y que los requerimientos sean menores que en otros países. Se debe en gran medida a que en Chile, las parejas infértiles no tienen apoyo de los sistemas de salud, o éste es minoritario. Así, sólo una pequeña proporción de parejas infértiles pueden pagar los elevados costos, a diferencia de países Europeos, Australia, Israel, y otros, en que el acceso a tratamientos para mejorar la salud está garantizados como un derecho de la población al cual todos tienen acceso por igual (8).
En Chile, Estados Unidos y otros países regulados por una economía de mercado, sólo acceden a los bienes de salud aquellos que tienen dinero para hacerlo, generando inequidad y falta de justicia. Esta inequidad es especialmente relevante en tratamientos de infertilidad que son vistos como un privilegio y no como una necesidad que puede dar lugar a derechos.
¿Son los tratamientos de infertilidad parte de los derechos a la salud de la población?Desde una perspectiva social, la fertilidad no debiera ser considerada un derecho ya que existen muchas condiciones biomédicas y enfermedades que hacen imposible el embarazo, y por ello, ningún organismo social puede garantizar dicha condición. Tal es el caso de mujeres que nacen sin útero o mujeres con defectos genéticos que carecen de gónadas, etc. Desde una perspectiva religiosa, la mayor parte de las autoridades religiosas coinciden que tener hijos/as no es un derecho de las personas sino que un regalo de Dios.
Si uno acepta que tener hijos no es un derecho, la siguiente pregunta es si mujeres y hombres tienen derecho a trabajar y hacer todo lo posible por ser padres y madres. El considerar la maternidad como un regalo o como un derecho no se contradice con el “derecho de todas las personas de tener acceso a tratamientos científicamente validados, eficientes y seguros tanto para tener hijos como para evitarlos”.
Un argumento similar se aplica al derecho a vivir. Nadie tiene derecho a existir o a permanecer vivo, sin embargo todos pensamos que tenemos derecho a recibir el apoyo médico necesario para prolongar y mejorar la calidad de nuestra existencia.
La mayor parte de la gente concuerda que las parejas infértiles tienen derecho a buscar tratamientos eficientes para tener hijos. Lo que difiere en diferentes comunidades, es lo que se entiende por tratamientos médicos aceptables. Mientras algunos aceptan sólo métodos naturales, otros aceptan cualquier tipo de tecnología reproductiva. Este dilema es lo central de la controversia social y por lo tanto el lector debe preguntarse permanentemente si un extremo debe imponerse por el opuesto o si una sociedad puede y debe convivir con una diversidad de opciones. Desde la perspectiva de una ética secular, el paciente, debidamente educado, es quien debe decidir que constituye un tratamiento aceptable para el/ella y cuando acceder a éste.
Por muchos años, la infertilidad fue considerada como un estado social y no una enfermedad. En diciembre de 2008, un grupo de organizaciones internacionales agrupadas bajo los aleros de la Organización Mundial de la Salud (OMS) desarrolló un glosario que contiene las terminologías oficiales usadas en medicina reproductiva y que han sido publicadas en las revistas Fertility & Sterility (1) y en Human Reproduction (2), en 2009. Allí quedó establecida por primera vez, la infertilidad como una “enfermedad del sistema reproductivo” definida como la incapacidad de lograr un embarazo clínico después de 12 meses o más de relaciones sexuales no protegidas.
Definida como una enfermedad, el acceso y la cobertura económica de procedimientos diagnósticos y terapéuticos debieran ser cubiertos por los sistemas de seguro de salud públicos y privados al igual que cualquier otra enfermedad.
Desde esta perspectiva, los proveedores de salud tienen el deber ético de proveer a las parejas infértiles de métodos modernos, seguros y científicamente validados y cuyos costos estén razonablemente justificados. Por otra parte, los proveedores de seguros de salud no pueden eludir la responsabilidad ética de cubrir los costos de esta enfermedad, sobre todo porque ésta es una enfermedad impredecible que afecta a un 10% de la gente joven que son mayoritariamente quienes mantienen la economía de estas instituciones.
Finalmente, considerando que aproximadamente un tercio de los costos de estos tratamientos son responsabilidad de las drogas usadas para estimular hormonalmente la ovulación, los médicos tienen una responsabilidad ética adicional, de buscar sistemas de estimulación que sean menos costosos y que logren un adecuado balance entre costos y beneficios permitiendo el acceso a tratamientos a parejas de menores recursos económicos.
Con frecuencia, los médicos responsables de indicar medicamentos establecen convenios con las empresas farmacéuticas proveedoras de medicamentos quienes compensan a los médicos que prescriben sus productos a través de apoyo a su formación académica o directamente mediante beneficios económicamente a los médicos que los recetan. Esta práctica que está muy difundida en Latinoamérica genera problemas éticos ya que el médico actúa como intermediario entre el consumidor, en este caso el paciente, y el fabricante, en este caso la industria farmacéutica La mayor parte de las veces el paciente es una persona vulnerable y no conoce de esta relación del proveedor con la industria farmacéutica.
Desde un punto de vista ético, es recomendable que los proveedores de salud prescindan del apoyo directo de las industrias farmacéuticas o que su relación sea revelada cada vez que debe tomar una decisión terapéutica. Si el consumidor está al tanto de la relación del médico con la industria, el problema disminuye, pero nunca desaparece en la medida que el paciente no goza de autonomía para auto medicarse.
Uso de tecnología reproductiva (FIV) para generar vida extracorpórea A pesar que la FIV lleva 30 años y aproximadamente 4 millones de personas han nacido con esta tecnología, la generación de vida humana fuera del cuerpo de la mujer, aun genera controversias morales y valóricas.
Desde la perspectiva de una moral o ética secular, no existen problemas con la reproducción extracorpórea en la medida que no se vulneren las voluntades de las pacientes y que exista un buen equilibrio entre riesgos y beneficios. Desde una perspectiva secular, preocupan cuestiones como las implicancias éticas en la transferencia de muchos embriones generando gestaciones múltiples, el destino de los embriones que no serán transferidos por sus progenitores, la reproducción entre personas del mismo sexo, el uso de personas vulnerables para la donación de gametos, etc. Más aún, desde la perspectiva de una ética secular puede argumentarse que sería inmoral prohibir la FIV, en parejas con condiciones tan limitantes como daño medular que les impide tener relaciones coitales y cuya única opción de ser padres es a través de la FIV. Asimismo, personas con alteraciones genéticas severas no pueden ser impedidos de prevenir la transmisión de enfermedades a sus hijos y sus respectivas generaciones. Existe un gran número de condiciones sociales o biomédicas donde puede argumentarse que es falto a la ética restringir el acceso a la FIV, tanto porque vulnera los derechos que tienen las parejas de buscar los métodos más eficientes y seguros para procrear, como por los derechos de los que van a nacer de hacerlo libres de enfermedades que hoy son evitables.
En relación a las morales religiosas, la única religión que abiertamente se manifiesta en contra de las diferentes formas de reproducción asistida es la religión Católica. Para aquellos que deseen estudiar sus fundamentos, se les recomienda leer el documento Donum Vitae (10) que contiene las directrices sobre el respeto a la vida humana naciente que fueron publicadas por el vaticano en 1987. La aplicación directa de esta moral particular está ejemplarizada en Costa Rica, único país en el mundo que prohíbe cualquier forma de reproducción asistida. La lamentable consecuencia de esta legislación es que las personas con más recursos económicos viajan a otros países a buscar soluciones médicas a su infertilidad y los de menores ingresos quedan sin tratamiento. Por el contrario, lo que se debate en sociedades que estructuran sus leyes en base a principios y valores de una ética secular, es cómo lograr un equilibrio entre la minimización de los riesgos y maximización de los beneficios; la prevención de la multigestación y el acceso igualitario a tratamientos eficientes y seguros para todos. Es decir, maximizar los conceptos de Justicia, autonomía y no maleficencia aplicables a todos por igual, dejando que las personas puedan aplicar sus morales particulares de manera privada.
La prevención de partos múltiples como desafío éticoLa multigestación es el resultado directo de la transferencia al útero, de más de un embrión. A su vez, esto resulta de intentar maximizar las posibilidades de éxito en un ciclo de tratamiento.
A diferencia de mamíferos inferiores que son extremadamente eficientes, la fecundidad en nuestra especie requiere de tiempo para expresarse. Así, la probabilidad de embarazo espontáneo, en mujeres menores de 35 años es aproximadamente 30% el primer mes de exposición, 11% el segundo, 13% el tercero. Sumando la probabilidad acumulada de cada mes, un 86 % de las parejas jóvenes y normales se embarazan en el primer año de exposición. Parejas mayores o aquellas que tienen severos problemas reproductivos y que deben recurrir a técnicas de reproducción asistida, ven expresada su posibilidad en sólo un acto médico, por lo que existe una fuerte presión por arriesgarse y transferir varios embriones en la esperanza que uno de ellos logre implantarse y seguir adelante el embarazo.
La razón más frecuente para la ineficiencia reproductiva en nuestra especie es la altísima frecuencia de errores cromosómicos en los óvulos. Estos errores cromosómicos no son impedimento para la fecundación y/o la implantación; pero son causa de pérdida embrionaria muy precoz o pérdida clínica que ocurre luego de haberse diagnosticado un embarazo. La frecuencia de aneuploidía (alteración en el número de cromosomas) en óvulos humanos es de aproximadamente 23% en mujeres menores de 34 años, 34% en mujeres entre 35 y 39, y 67% en mujeres de 40 o más años de edad (11). Así, la mayoría de los óvulos generados por mujeres después de los 38 años, tienen errores que de ser fecundados, no llegarán a ser una persona.
A fines de los años 90 en Clínica Las Condes, la multigestación extrema (Trillizos o más) fluctuó entre 13 y 19% y la proporción de mellizos entre 18 y 36%. Mediante la implementación de un programa de criopreservación de embriones, el número de embriones transferidos bajó considerablemente y manteniendo una creciente tasa de embarazo, la tasa de multigestación extrema ha fluctuado entre 0 y 1.9% en los últimos tres años y los partos gemelares de 13 a 25% aproximadamente. Esta enorme reducción no sería posible sin la criopreservación embrionaria.
¿Por qué la multigestación representa un problema ético?La generación de partos múltiples constituye la más seria complicación de las técnicas de reproducción asistida. La mortalidad perinatal (mortinatos + mortineonatos) es 2.6 veces superior en el nacimiento de gemelares, 8.2 veces superior con el nacimiento de trillizos y 20.5 veces con el nacimiento de cuatrillizos (ver capítulo de reproducción asistida). Por otra parte, la morbilidad neonatal puede aumentar más de 20 veces en trillizos que en embarazos únicos. Así, los requerimientos de ventilación mecánica neonatal, aumentan 20 veces en trillizos respecto de partos únicos, la frecuencia de enterocolitis necrotizante, aumenta más de 15 veces. Estas serias complicaciones perinatales se asocian además a complejas patologías psicosociales; tanto de los bebés como de sus progenitores, quienes muchas veces deben suspender o postergar sus actividades laborales o académicas para cuidar a sus hijos/as. En parejas con limitaciones económicas, la llegada sorpresiva de dos o tres personas a una casa con dos habitaciones, puede ser un verdadero drama.
El adecuado balance entre riesgos y beneficios hace necesario optimizar la ocurrencia de un embarazo, disminuyendo al máximo la probabilidad de gestaciones múltiples. Esta dualidad es aún más difícil de resolver en países en que los costos de los tratamientos son cubiertos exclusivamente por las parejas infértiles, sin reembolso de sus sistemas de salud. Por el contrario, en países en que los tratamientos médicos son gratuitos y reembolsados por el estado, la mayor parte de los ciclos de tratamiento se resuelven con la transferencia embrionarias de sólo un embrión. Así, a pesar que en la aspiración folicular se obtienen varios óvulos y se generan varios embriones, las transferencias son de un embrión cada vez, reproduciendo de alguna manera la fecundidad natural, transfiriendo un embrión fresco y luego embriones congelados y descongelados en ciclos siguientes.
Desde la perspectiva del deber ético para con las personas y sus hijos/as, la criopreservación embrionaria es la única manera de lograr un adecuado balance entre maximizar el éxito terapéutico minimizando el riesgo de complicaciones neonatales y maternas derivadas de la multigestación.
Para muchos, salvo casos excepcionales, no es ético transferir más de dos embriones, sobre todo en mujeres jóvenes. De esto se derivan dos interrogantes:
¿Es ético realizar procedimientos de fecundación asistida sin criopreservación embrionaria?Mi respuesta es si, en la medida que la pareja infértil que solicita el tratamiento entiende exactamente las limitantes y las bajas posibilidades de éxito en esas condiciones. Más aún, no es ético negarles el tratamiento a parejas por el hecho que la alternativa terapéutica elegida por ellos, sea menos exitosa. Esa decisión debe ser de la pareja y no del médico.
Lo que no es ético en esas circunstancias, es transferir más embriones para aumentar las posibilidades de éxito, y compensar la falta de crio-preservación. Aunque la mujer exprese decisión de exponerse al riesgo de una gestación triple, ella no tiene derecho a someter a sus hijos/as a ese riesgo.
¿Es ético someter a una pareja a los riesgos y costos económicos de una fecundación asistida y negarles la oportunidad de criopreservar embriones?Mi respuesta es que no debe forzarse a una pareja a tratamientos de alto costo y riesgo sin que ellos tengan la autonomía para hacer uso de los recursos médicamente valorados como seguros y eficientes para prevenir la multigestación manteniendo tasas aceptables de embarazo. La criopreservación embrionaria debe ser ofrecida como alternativa terapéutica, sobre todo en medios donde el costo del tratamiento es financiado por la propia pareja.
¿Es ético obligar a una pareja a transferir sólo un embrión (criopreservando el resto) para prevenir la multigestación?Mi respuesta es que esta política es éticamente aceptable sólo si el mismo que obliga (el estado) garantiza el acceso gratuito a tratamientos o sus costos, incluidos el embarazo y parto, son reembolsados mayoritariamente. La razón de ello es que si el estado financia (con los impuestos de sus contribuyentes), el estado puede poner condiciones que disminuyan los riesgos y los costos neonatales que derivan de dicho tratamiento.
La criopreservación embrionaria se realiza en todo el mundo con excepción de Alemania. En la mayor parte de los países nórdicos se practica la transferencia electiva de sólo un embrión en fresco seguido de la transferencia de embriones congelados/descongelados. Con ello, se han minimizado la multigestación a niveles inferiores a 5% manteniendo una tasa acumulada de embarazo igual a lo obtenida en países con transferencia en fresco de 2 y 3 embriones frescos, pero con tasas de multigestación sobre 30% (12).
En Chile se realiza criopreservación en la mayor parte de los centros de reproducción asistida.
En Clínica Las Condes se criopreservan embriones desde el año 2004 y el marco de referencia sobre el que opera nuestro programa parte de la base que el embrión pre-implantacional debe ser protegido y cuidado con todo el rigor propio de la tecnología moderna. Ello implica que:
- 1
Los embriones congelados no pueden ser desechados. Los embriones deben ser transferidos a una mujer, sea ésta su progenitora u otra persona previo consentimiento de los progenitores.
- 2
Como consecuencia de esta directiva operacional, no se realizan investigaciones en embriones pre-implantacionales que pueden generar riesgos indebidos para su futuro desarrollo.
- 3
Los progenitores que han firmado consentimientos para criopreservación de embriones, deben además consentir en donarlos si ellos no los desean utilizar.
Tenemos plena conciencia que este marco de referencia vulnera en parte la autonomía de las personas que se someten a tratamiento en nuestra unidad. Estas restricciones están expresadas en los documentos que reciben las parejas para capacitarse previo a consentir o disentir en los tratamientos propuestos.
El autor declara no tener conflictos de interés, en relación a este artículo.