El estado nutricional del paciente hospitalizado, forma parte de la terapia, es bien conocido que existe alta prevalencia de pacientes desnutridos o en riesgo de desnutrición en el ambiente hospitalario.
La nutrición parenteral, es una herramienta terapéutica para pacientes que no pueden ocupar la vía oral y/o enteral o esta no cubre los requerimiento. Es la menos fisiológica, ya que los nutrientes llegan directamente al torrente sanguíneo, su uso no está exento de riesgos, además está clasificada como un medicamento de alto riesgo, por lo que requiere supervisión y monitorización constante. En consecuencia, la misión del profesional químico farmacéutico es participar activamente en el equipo de soporte nutricional; en las visitas diarias a pacientes, colaborar en la prescripción de la mezcla, en la validación farmacéutica en relación a su estabilidad fisicoquímica y de los aportes de macronutrientes, micronutrientes y elementos traza. También es responsable de su elaboración, seguimiento de la terapia, en la detección de errores e incidentes relacionados a la terapia. Monitorización de ella con exámenes y en relación a la clínica del paciente, participación en las recomendaciones en la dispensación, administración y conservación de la mezcla.
En este artículo se señalan de manera práctica, algunos tópicos como la indicación de uso de esta terapia, en pacientes pediátricos y adultos. Recomendaciones de macro, micronutrientes y elementos traza, consideraciones antes de prescribir y en relación a su seguimiento, validación farmacéutica y algunas presentaciones de nutrientes, electrolitos e insumos disponibles en el mercado nacional para prescribir y elaborar y recomendaciones de administración y conservación.
The nutritional status of the hospitalized patient, is part of the therapy, it is known that there is a high prevalence of malnourished or at risk of malnutrition in the hospital environment.
Parenteral nutrition is a therapeutic tool for patients who cannot use oral and / or enteral via or does not cover nutritional requirements. It is the least physiological, because the nutrients go directly into the bloodstream. Its use is not exempt from risks and also classified as a drug high risk and therefore requires constant supervision and monitoring. The pharmacist mission is to actively participate in the nutritional support team; in daily visits to patients, assist in the prescription of the mixture in the pharmaceutical validation in relation to their physicochemical stability and the contributions of macronutrients, micronutrients and trace elements. Is responsible for its production, monitoring of therapy, detecting errors and incidents related to therapy, monitoring it with examinations. In relation to the care patient, its participation consists in make recommendations about dispensation, management and conservation of the mixture.
This article show in a practice way, some topics such as the indication of use nutritional therapy in pediatric and adult patients, recommendations macro, micronutrients and trace elements, considerations before prescribing and in relation to monitoring, pharmaceutical validation and some presentations of nutrients, electrolytes and supplies available on the domestic market and to prescribe and develop recommendations for management and conservation.
El estado nutricional de los pacientes ya sea en domicilio u hospitalizados en un centro asistencial, forma parte de la terapia integral de su tratamiento, principal interés representan los pacientes hospitalizados ya que la malnutrición por exceso o defecto, se relaciona con complicaciones, mayor estadía hospitalaria, fallas en la cicatrización, tórpida evolución clínica y mayores costos asociados a la hospitalización1,2. Se debe evaluar el estado nutricional diario así como su terapia farmacológica (antibióticos, hidratación, drogas vasoactivas, antieméticos, quimioterapia, inmunosupresores etc.) junto con los exámenes de laboratorio en la evolución diaria de los pacientes. Se debe conocer qué tipo, calidad y cantidad de alimentación con la que está el paciente; con alimentación oral, enteral incluye gastrostomía (tipo de sonda y su localización) y/o parenteral, tratando de minimizar los períodos de ayuno por exámenes, procedimientos, cirugías sólo si es estrictamente necesaria la suspensión de la alimentación, pudiendo ser esto una de las múltiples causas que no reciban los aportes calóricos necesarios nuestros pacientes. Diferentes estudios reportan que los pacientes están malnutridos y se desnutren durante su hospitalización, el estudio IBANUTRI en Brasil describe que el 48.1% de los pacientes presentaba desnutrición3 en el estudio ELAN (Estudio Latinoamericano de Desnutrición el 50.2%4 y en el estudio PREDyCES (Prevalence of hospital malnutrition and associated costs in Spain) el 23.7%5.
Los químicos farmacéuticos son profesionales sanitarios específicamente capacitados para que gestionen la dispensación de medicamentos a los usuarios y realicen las tareas adecuadas para garantizar la seguridad y el uso eficaz de los medicamentos. Hoy en día, cada vez se tiene más conciencia de que facilitar simplemente el medicamento a los usuarios no es suficiente para alcanzar los objetivos del tratamiento.
Para abordar estas necesidades relacionadas con los medicamentos, los farmacéuticos están asumiendo cada vez mayor responsabilidad en los resultados derivados de su uso y están mejorando su práctica profesional para ofrecer a los pacientes mejores servicios en lo que respecta al uso del medicamento6.
La nutrición parenteral (NP) está considerada dentro del grupo de los medicamentos de alto riesgo y su uso inadecuado puede provocar efectos graves incluso la muerte7. Es por ello que el químico farmacéutico debe conformar los equipos de asistencia nutricional de los centros sanitarios y debe participar en todas las etapas de procesos, desde la prescripción, validación farmacéutica (de los aportes para el paciente y de la estabilidad de la mezcla) hasta el término de la administración y seguimiento de la terapia clínica. Deben monitorizarse las alteraciones de exámenes de laboratorio, eventos y reacciones adversas que se pudiesen presentar en los pacientes.
Existen estándares y normas a nivel nacional e internacional del quehacer farmacéutico que participan en equipos de soporte nutricional describiendo sus funciones y competencias, existen recomendaciones obligatorias, recomendables y opcionales. Uno de los aspectos destacables de estos, es que el profesional debe dedicar al menos 30% de su horario de trabajo a actividades relacionadas al soporte nutricional. Debe demostrar competencia con estudios de postgrado (educación formal) o certificación en el área de la nutrición por institución acreditada, es obligatorio demostrar participación en al menos uno de estos ítems:
- 1.
Equipos de soporte en seguimiento, monitorización y modificación en terapias de soportes a pacientes específicos.
- 2.
Activa participación en elaboración y dispensación de nutriciones parenterales, independiente si las elabora en su centro, debe validarlas y garantizar la calidad del preparado con empresa externa obteniendo toda la documentación de la trazabilidad del proceso.
- 3.
Si la NP se elabora en su centro, mantención del área de contaminación controlada, supervisión y capacitación del personal a cargo.
- 4.
Con respecto a los protocolos de trabajo en área, microbiología, técnica aséptica estricta, desarrollo, implementación y evaluación de protocolos, políticas, procedimientos de terapia de soporte nutricional.
- 5.
Participación en educación formal a estudiantes de pregrado y postgrado y otros profesionales en terapia de soporte nutricional.
- 6.
Activa participación en una o más sociedades profesionales dedicadas a promover la seguridad y efectividad del soporte nutricional8–14.
Es una técnica de soporte nutricional que permite aportar los nutrientes directamente al torrente sanguíneo en aquellos pacientes que no tienen disponible el tracto gastrointestinal y en quienes no logran recibir el total de los requerimientos nutricionales por vía oral y/o enteral15 ésta como última estrategia terapéutica, debido a que es la menos fisiológica y no estimula el trofismo intestinal16, si el intestino está funcional hay que usarlo como primera alternativa.
El soporte nutricional no es una emergencia y no debe comenzar si el paciente no está hemodinámicamente estable y antes de prescribirla debemos considerar si tenemos una vía de acceso exclusivo para proveer la nutrición parenteral (NP), sin interrupciones y desconexiones.
CONSIDERACIONES ANTES DE PRESCRIBIR NUTRICIÓN PARENTERALLo primero es considerar si el paciente es pediátrico o adulto, ya que los pacientes pediátricos necesitan más aportes de macronutrientes, micronutrientes y minerales en menores volúmenes, lo que hace más susceptibles a que las mezclas pueden presentar incompatibilidades e interacciones. Si tiene indicación de soporte nutricional parenteral, diagnóstico nutricional, días de ayuno o mala ingesta previa.
Estimar la duración de la NP, si disponemos de catéter venoso central (CVC) exclusivo, si no tiene CVC, estimar cuantos días paciente podría estar en régimen cero, de acuerdo a esto si corresponde gestionar la instalación de un catéter (idealmente siempre administrarlas por CVC) o si no hay disponibilidad, y si hay que administrar por vía periférica, idealmente lograr osmolaridades cercanas a 650mOsm/L por pocos días y colocar CVC, algunos autores citan otros puntos de corte 800mOsm/L y 900mOsm/L para pediatría y adultos respectivamente17, nosotros hemos observamos flebitis en horas o días con estas osmolaridades, con pérdida de la vía y molestias y dolores para los pacientes.
La mezcla de NP se puede administrar por vía central con valores 5 veces mayores del plasma (1500mOsm/L)18, es muy difícil lograr este valor en una mezcla en la práctica clínica. Se deben considerar varios factores, tales como, volumen disponible para administración de NP, si el paciente tiene restricción de volumen, balance hídricos positivos, negativos o neutros considerar todos los volúmenes de los demás medicamentos en infusiones, antibióticos, hidrataciones, drogas vasoactivas, sedación y sueros para mantener el catéter permeable, dentro de las recomendaciones hídricas, patología, peso de paciente y condición clínica, ya que debemos ajustarnos al volumen disponible, si es mayor el volumen de la NP, que el volumen disponible a administrar, no podremos administrar esa NP de forma completa y tendremos menos aportes para el paciente. Si se tiene poco volumen disponible para la nutrición, en este caso las infusiones de medicamentos como primera opción o la NP, como segunda opción deberán concentrarse si lo permite la estabilidad fisicoquímica de ambas mezclas.
El balance hídrico (BH) diario está conformado por lo siguiente:
BH = [volumen total soluciones IV (mL + aditivos IV (mL) + agua de oxidación] – [volumen orina (mL) + pérdidas por fístulas, vómitos, diarreas, drenajes + pérdidas insensibles (10-15mL/kg/día)19.
Exámenes previos glicemia, hemograma, proteína c reactiva (PCR), electrolitos plasmáticos, triglicéridos, calcio, fósforo y magnesio, gases venosos, nitrógeno ureico, albuminemia, protrombinemia, bilirrubinemia. Estos exámenes en general están disponibles en unidades críticas, hay que considerarlos siempre al prescribir la NP y solicitarlos en unidades no críticas. Con estos se podrá observar si existe alguna restricción temporal en los aportes como: restricción de proteínas por insuficiencia hepática, considerar si el paciente está en diálisis o no y qué tipo; hipertrigliceridemia ver aportes y descartar otras causas como patología de base ej. síndrome macrofagocítico, uso de ciclosporina etc.; hiperglicemias ver carga de glucosa, si hay uso de corticoides, ver factibilidad de uso de insulina, paciente diabético previo; restricción de oligoelementos por colestasia; plaquetopenia o sepsis restricción de aporte no mayor a 1 gramo/kg/día de lípidos. Siempre descartar otras causas de estas alteraciones.
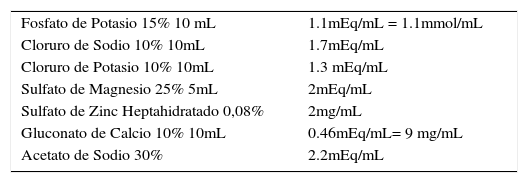
Si el paciente tiene indicación de soporte nutricional parenteral, cómo está su ingesta previo al soporte, uso de sueros glucosalinos, glucosa 5% o 10%, calcular la carga de glucosa que se le está administrando para ver tolerancia previa a la glucosa previa. Si el paciente tiene antecedentes previos de mala ingesta oral, considerar al paciente en riesgo de síndrome de realimentación, lo que puede ser una complicación grave. Monitorizar electrolitos y glicemias cada 8 horas hasta estabilidad y glucosurias las que deben ser negativas, principalmente fosfato y potasio ya que estos se pueden alterar presentándose hipofosfemia e hipocalemia para corrección y según exámenes ir escalando con aportes graduales de glucosa. Al indicar una NP considerar aportes calóricos de los macronutrientes según Tabla 1, los aminoácidos tienen valor mayor calórico de 4kcal/gramo (∼5kcal/gramo), ya que son endovenosos y no hay pérdida de energía en la conversión de la macromolécula (proteína) al monómero (aminoácidos)20. Electrolitos disponibles con aportes en mEq, mg o mmol según Tabla 2, recordar que sales de fosfato de potasio y cloruro de potasio ambas aportan potasio por lo que hay que sumar los miliequivalentes de ambas en los aporte totales a los pacientes, igual situación cuando adicionamos acetato de sodio a nuestra NP en caso de acidosis metabólica aportamos sodio, si tenemos también en la mezcla cloruro de sodio, tenemos dos aportes de sodio que hay que considerar dentro del total. Considerar las osmolaridades que aportan los macro y micronutrientes Tabla 3, los que aportan más osmolaridad a la mezcla son los aminoácidos y glucosa, los lípidos tienen baja osmolaridad por lo que son protectores de las venas y la adición de agua a la mezcla favorece la baja de la osmolaridad7. Se puede hacer el cálculo rápido de la osmolaridad considerando los 3 macronutrientes y agua, siempre considerar mOsm/L, los electrolitos tienen alta osmolaridad, pero como se agregan en baja proporción en relación a los macronutrientes tienen poco peso específico dentro de la mezcla.
Presentaciones de ampollas de electrolitos disponibles en Chile
| Fosfato de Potasio 15% 10 mL | 1.1mEq/mL = 1.1mmol/mL |
| Cloruro de Sodio 10% 10mL | 1.7mEq/mL |
| Cloruro de Potasio 10% 10mL | 1.3 mEq/mL |
| Sulfato de Magnesio 25% 5mL | 2mEq/mL |
| Sulfato de Zinc Heptahidratado 0,08% | 2mg/mL |
| Gluconato de Calcio 10% 10mL | 0.46mEq/mL= 9 mg/mL |
| Acetato de Sodio 30% | 2.2mEq/mL |
Ayuno por más de 5 a 7 días paciente eutrófico, en paciente crítico desnutrido iniciar con estabilidad hemodinámica, en peritonitis difusa, obstrucción intestinal, vómitos incohercibles, íleo paralítico, diarrea intratable e isquemia intestinal21,22.
Generales en pediatría- •
Todo paciente pediátrico que requiera un ayuno absoluto durante un periodo igual o superior a 5 días
- •
Todo paciente pediátrico, en el que no sea posible la vía enteral, con una ingesta inferior al 50% de sus necesidades durante 7 días o antes si ya era un paciente desnutrido.
- •
En recién nacidos pretérmino (RNPT), especialmente en prematuros extremos, debe iniciarse la NP en las primeras 24 horas de vida.
- •
Pueden ser patologías digestivas o extradigestiva, aguda o crónica (intervenciones quirúrgicas (resección intestinal), alteraciones pared abdominal (gastrosquisis, onfalocele), enfermedad de Hirschsprung, mala-absorción intestinal, alteración de la motilidad y otras (mucositis grave por quimioterapia, íleon, pancreatitis aguda grave, sangrado masivo intestinal, enterocolitis necrotizante) entre otras23.
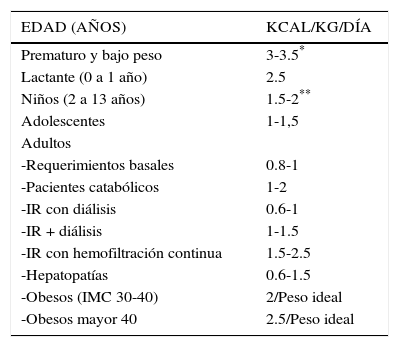
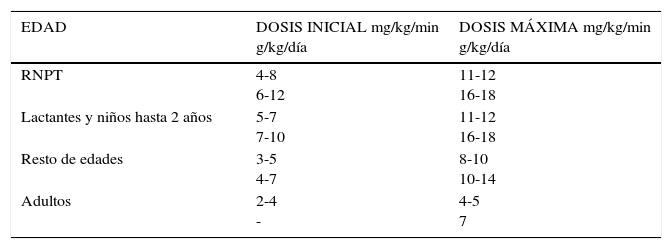
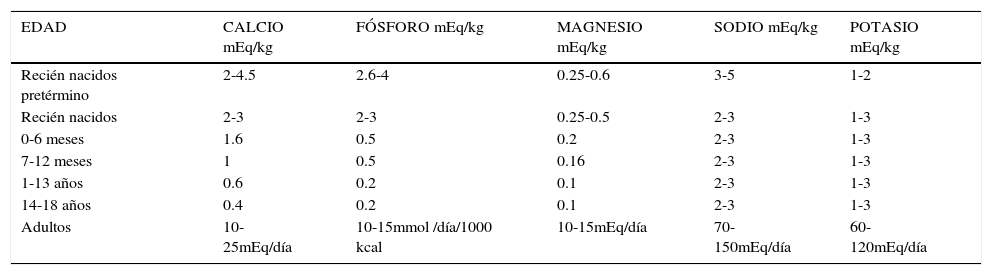
Se debe considerar cuáles son las necesidades energéticas de nuestro paciente, cuántos macronutrientes, micronutrientes y elementos traza se deben aportar, cuánto es el gasto energético en reposo y aplicar si corresponde un factor de corrección por actividad, patología. Es importante recordar que los aportes de los nutrientes son diarios y si bien esta vía de administración no es la más fisiológica, la proporción de los macronutrientes en relación al total y aportes, debe ser símil a una alimentación normal para el individuo. La cantidad de carbohidratos se aporta en forma de glucosa anhidra y su principal función es aportar energía para los diferentes tejidos, los lípidos se aportan como mezclas de varios tipos de lípidos; de cadena larga insaturados, de cadena larga monoinsaturados, cadena media, como generalidad los aportes en pacientes adultos no debe exceder los 7 y 2.5gr/kg/día respectivamente, y carga de glucosa mayor de 4-5mg/kg/minuto, esta carga es la capacidad máxima para metabolizar la glucosa por el organismo, a mayores valores pueden presentarse complicaciones21. En Tabla 4 se observa las recomendaciones de kcalorías según edad21,23,24, en Tabla 5 aportes de proteínas en pacientes adultos y pediátricos23,24. Las proteínas se aportan como aminoácidos y su función principal es conformar la masa magra en el organismo y los lípidos las membranas del organismo. Las recomendaciones de aportes de glucosa y lípidos se pueden observar en Tabla 6 y 7 respectivamente23,24. En Tabla 8 se observan las recomendaciones de electrolitos y minerales según edad21,23–25.
Necesidades proteicas en pacientes adultos y pediátricos
| EDAD (AÑOS) | KCAL/KG/DÍA |
|---|---|
| Prematuro y bajo peso | 3-3.5* |
| Lactante (0 a 1 año) | 2.5 |
| Niños (2 a 13 años) | 1.5-2** |
| Adolescentes | 1-1,5 |
| Adultos | |
| -Requerimientos basales | 0.8-1 |
| -Pacientes catabólicos | 1-2 |
| -IR con diálisis | 0.6-1 |
| -IR + diálisis | 1-1.5 |
| -IR con hemofiltración continua | 1.5-2.5 |
| -Hepatopatías | 0.6-1.5 |
| -Obesos (IMC 30-40) | 2/Peso ideal |
| -Obesos mayor 40 | 2.5/Peso ideal |
Iniciar aporte paulatinamente desde 1-1,5g/kg/día, aumentando 0,5-1g/kg/día hasta aporte total. Pudiendo llegar aporte hasta 4g/kg/día.
Recomendaciones de electrolitos y minerales según edad
| EDAD | CALCIO mEq/kg | FÓSFORO mEq/kg | MAGNESIO mEq/kg | SODIO mEq/kg | POTASIO mEq/kg |
|---|---|---|---|---|---|
| Recién nacidos pretérmino | 2-4.5 | 2.6-4 | 0.25-0.6 | 3-5 | 1-2 |
| Recién nacidos | 2-3 | 2-3 | 0.25-0.5 | 2-3 | 1-3 |
| 0-6 meses | 1.6 | 0.5 | 0.2 | 2-3 | 1-3 |
| 7-12 meses | 1 | 0.5 | 0.16 | 2-3 | 1-3 |
| 1-13 años | 0.6 | 0.2 | 0.1 | 2-3 | 1-3 |
| 14-18 años | 0.4 | 0.2 | 0.1 | 2-3 | 1-3 |
| Adultos | 10-25mEq/día | 10-15mmol /día/1000 kcal | 10-15mEq/día | 70-150mEq/día | 60-120mEq/día |
El químico farmacéutico debe participar en las visitas con el equipo de asistencia nutricional, si existe en el centro de salud, en caso de que no exista debe validar las recetas de nutrición parenteral, en relación a las recomendaciones versus lo prescrito, considerando si es un inicio de NP o continuación, exámenes, vía de administración, considerar, volumen, osmolaridad, si dispone de catéter, con el fin de prevenir cualquier evento adverso o incidente. Después de ello debe validar la estabilidad fisicoquímica de la mezcla, la NP puede tener más de 50 componentes, lo que aumenta el riesgo de interacción entre ellos. Existen varios fenómenos descritos en la literatura de interacciones, los principales son los precipitados de calcio-fosfato existen reportes de muerte de pacientes y distres respiratorio por precipitados calcio -fosfato en EE.UU. en el año 199426, separación de fases (los lípidos de la fase acuosa). La NP es inestable por definición, ya que es una emulsión compuesta por agua y compuestos solubles en ella y lípidos que no son solubles en agua. La industria farmacéutica para dar estabilidad transitoria, adiciona a los lípidos en su formulación sustancias emulgentes o detergentes, como lecitina de soja, oleato de sodio con el fin de actuar como una especie de puente (unión) de ambas fases. A través de esto logra mantener los lípidos como gotas pequeñas con tamaños menores a 5 um, con el fin de que no se separen las fases y para que no se ocluyan los capilares.
En relación a los precipitados de calcio y fosfato estas sales son insolubles, para favorecer la solubilidad de estas sales en la mezcla se debe favorecer un pH ácido 5-7 y los aminoácidos son un factor favorecedor de la estabilidad, ya que con la adición de múltiples nutrientes no hay gran variación y se mantiene el pH estable.
Como regla general para mantener la estabilidad en la mezcla debemos tener:
- -
Porcentaje de aminoácidos en adultos mayor o igual a 2.5% (2.5gramos en 100mL) y en pediatría 2% (2gramos en 100mL).
- -
La sumatoria de las sales de calcio y fosfato deben ser inferiores su valor a 30mEq/L, recordar 1 ampolla de calcio gluconato 10% aporta 4.6mEq/10mL y fosfato monopotásico 15% aporta 11mEq/10mL, si adicionamos 2 ampollas de calcio y 1 de fosfato en un litro de NP tenemos 20mEq/L, bajo el punto de corte del riesgo de precipitación y en un paciente adulto estamos cumpliendo la recomendación, consideraciones especiales son los pacientes pediátricos principalmente neonatales, en los que los aportes son mayores en poco volumen, donde podemos estar en el límite de la estabilidad en este caso aportar lo que falte de aporte por otra vía de administración.
- -
Valores no inferiores a 1% de lípidos en la mezcla (1gramos/100mL), en adultos casi es inexistente que obtengamos ese valor, consideración especial también son los pacientes neonatales cuando se inicia soporte, si no se puede logran valor administrar lípidos en jeringa (situación excepcional) y luego al escalar en aportes se pueden introducir a la NP.
- -
Aporte de electrolitos no superiores a 154mEq/L de sodio (considerar acetato), 80mEq/L de potasio, 20mEq/L de magnesio24.
Algunos nutrientes disponibles en el marcado nacional para elaborar nutriciones parenterales.
A continuación, se presentan tablas con la disponibilidad de diferentes nutrientes disponibles en el país (Tablas 9 a la 12).
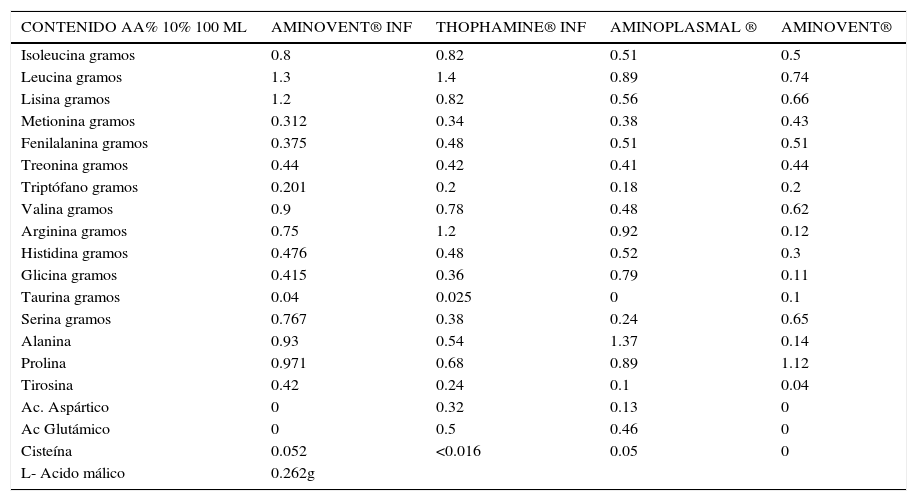
Algunas presentaciones aminoácidos disponibles en el país para pacientes pediátricos y adultos y sus aportes de perfil aminoácidico
| CONTENIDO AA% 10% 100 ML | AMINOVENT® INF | THOPHAMINE® INF | AMINOPLASMAL ® | AMINOVENT® |
|---|---|---|---|---|
| Isoleucina gramos | 0.8 | 0.82 | 0.51 | 0.5 |
| Leucina gramos | 1.3 | 1.4 | 0.89 | 0.74 |
| Lisina gramos | 1.2 | 0.82 | 0.56 | 0.66 |
| Metionina gramos | 0.312 | 0.34 | 0.38 | 0.43 |
| Fenilalanina gramos | 0.375 | 0.48 | 0.51 | 0.51 |
| Treonina gramos | 0.44 | 0.42 | 0.41 | 0.44 |
| Triptófano gramos | 0.201 | 0.2 | 0.18 | 0.2 |
| Valina gramos | 0.9 | 0.78 | 0.48 | 0.62 |
| Arginina gramos | 0.75 | 1.2 | 0.92 | 0.12 |
| Histidina gramos | 0.476 | 0.48 | 0.52 | 0.3 |
| Glicina gramos | 0.415 | 0.36 | 0.79 | 0.11 |
| Taurina gramos | 0.04 | 0.025 | 0 | 0.1 |
| Serina gramos | 0.767 | 0.38 | 0.24 | 0.65 |
| Alanina | 0.93 | 0.54 | 1.37 | 0.14 |
| Prolina | 0.971 | 0.68 | 0.89 | 1.12 |
| Tirosina | 0.42 | 0.24 | 0.1 | 0.04 |
| Ac. Aspártico | 0 | 0.32 | 0.13 | 0 |
| Ac Glutámico | 0 | 0.5 | 0.46 | 0 |
| Cisteína | 0.052 | <0.016 | 0.05 | 0 |
| L- Acido málico | 0.262g |
ALGUNAS PRESENTACIONES DE LÍPIDOS DISPONIBLES EN EL MERCADO NACIONAL
| CADA 100 ML | SMOF LIPID 20% | CLINOLEIC 20% | LIPIDERM 20% | MCT/LCT 20% | LIPOVENOS 20% |
|---|---|---|---|---|---|
| Aceite de soja | 6 gramos | 4 gramos | 8 gramos | 10 gramos | 10 gramos |
| Triglicéridos de cadena mediana (MCT) | 6 gramos | 10 gramos | 10 gramos | 10 gramos | |
| Ácidos grasos omega 3 | 3 gramos | 2 gramos | |||
| Aceite de Oliva Refinado | 5 gramos | 16 gramos |
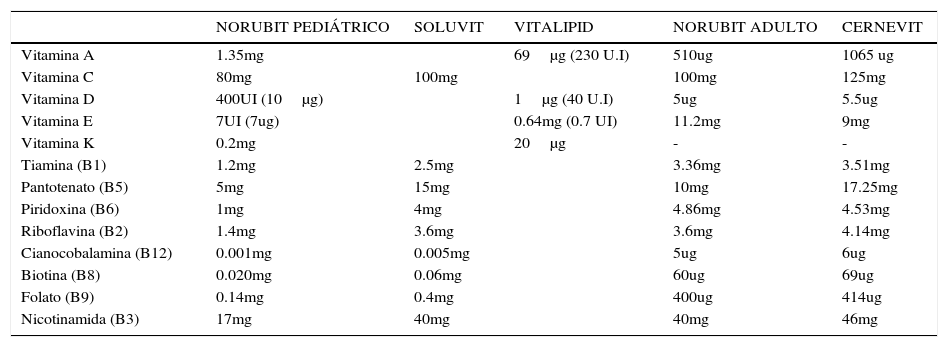
VITAMINAS ENDOVENOSOS DISPONIBLES EN EL PAÍS PARA PACIENTES ADULTOS Y PEDIÁTRICOS
| NORUBIT PEDIÁTRICO | SOLUVIT | VITALIPID | NORUBIT ADULTO | CERNEVIT | |
|---|---|---|---|---|---|
| Vitamina A | 1.35mg | 69μg (230 U.I) | 510ug | 1065 ug | |
| Vitamina C | 80mg | 100mg | 100mg | 125mg | |
| Vitamina D | 400UI (10μg) | 1μg (40 U.I) | 5ug | 5.5ug | |
| Vitamina E | 7UI (7ug) | 0.64mg (0.7 UI) | 11.2mg | 9mg | |
| Vitamina K | 0.2mg | 20μg | - | - | |
| Tiamina (B1) | 1.2mg | 2.5mg | 3.36mg | 3.51mg | |
| Pantotenato (B5) | 5mg | 15mg | 10mg | 17.25mg | |
| Piridoxina (B6) | 1mg | 4mg | 4.86mg | 4.53mg | |
| Riboflavina (B2) | 1.4mg | 3.6mg | 3.6mg | 4.14mg | |
| Cianocobalamina (B12) | 0.001mg | 0.005mg | 5ug | 6ug | |
| Biotina (B8) | 0.020mg | 0.06mg | 60ug | 69ug | |
| Folato (B9) | 0.14mg | 0.4mg | 400ug | 414ug | |
| Nicotinamida (B3) | 17mg | 40mg | 40mg | 46mg |
ELEMENTOS TRAZA DISPONIBLES EN EL PAÍS PARA PACIENTES ADULTOS Y PEDIÁTRICOS
| TRACUTIL AMPOLLA X 10 ML | TRACELYTE AMPOLLA X 2 ML | ADDAVEN AMPOLLA 10 ML | |
|---|---|---|---|
| Zn++ | 3.27mg | 1.994mg | 5mg |
| Mn++ | 0.55mg | 0.412mg | 0.055mg |
| Cu++ | 0.76mg | 0.985mg | 0.38mg |
| Fe+3 | 1.95mg | 1.1mg | |
| Mo | 0.01mg | 0.019mg | |
| Se | 0.02mg | 0.079mg | |
| I- | 0.13mg | 0.13mg | |
| F- | 0.57mg | 0.95mg | |
| Cr+3 | 0.01mg | 0.016mg | 0.01mg |
| CI- | 3.799mg |
Se dispone de distintos tipos de contenedores para elaborar NP, en el país hay de dos tipos bolsas EVA (etil- vinil-acetato), que deja pasar el oxígeno y que produce degradación principalmente de lípidos y vitaminas que son lábiles al oxígeno y luz, se usan cuando se administrará durante el día de elaborada la mezcla, otro tipo de bolsa son las multicapas que disminuye el paso del oxígeno en 100 veces y su uso es para NP neonatales, (ya que sus mecanismos de defensiva contra el stress oxidativo están disminuidos), NP domiciliarias y administradas posterior a 24 horas de ser elaboradas para conservación de los nutrientes27,28.
Existe set de infusión transparentes y anaranjados, los colores disminuyen el paso de la luz con la finalidad de proteger la degradación mediada por luz. Existen filtros interlíneas de 0.2μm para NP sin lípidos (2:1) y de tamaño de poro 1.2μm, para NP (3:1), con el fin de prevenir los precipitados de calcio-fosfato o el paso de algún pedazo de tapón de los frascos, algodón o vidrio que conforman los nutrientes en el proceso de elaboración.
ADMINISTRACIÓN Y CONSERVACIÓNSe debe administrar por CVC, con lumen exclusivo para NP29, cambio el set de infusión cada 24 horas por riesgo microbiológico30,31.
La administración en general en pacientes hospitalizados, es en 24 horas, más allá de 24 horas de administración, no es recomendable ya que puede haber riesgo microbiológico, se está administrando a temperatura ambiente por 24 horas, si existe colestasia (descartada otra causa) existen medidas de protección a esta patología en relación a la NP, estas son; ver aporte de cobre de los oligoelementos, reducir dosis diaria al 50%, ciclar la NP partiendo con dos horas de descanso, disminuyendo el goteo para prevenir hipoglicemias.
Si se desconecta abruptamente la NP, no reconectar y calcular carga de glucosa que tenía con la mezcla y administrar un suero glucosado al 5% o 10% para lograr carga de glucosa adecuada y no tener riesgo de hipoglicemia, tomar hemoglucotest de control hasta esperar el próximo envió de NP. Proteger de la luz solar directa (cerca de ventanas), no cerca de cunas radiante, fuentes de calor, fototerapia cubierta con colores granates y anaranjados, los que previenen la generación de lipoperóxidos mediados por la oxidación de riboflavina31. Se almacenada la NP, refrigerada entre 2-8°C.
CONCLUSIONESLa nutrición parenteral es un medicamento de alto riesgo necesario para nutrir a nuestros pacientes, pero no está exenta de riesgo ya que puede ocasionar daño, incluso hasta la muerte. Es por ello que se deben considerar varios factores al prescribirla, tales como peso paciente, status nutricional, patología de base, exámenes previos, seguimiento y monitorización desde la prescripción hasta el término de la administración. Esto implica protocolos estandarizados y guías clínicas para su manejo, parte de la tarea de un equipo multidisciplinario en el cual el químico farmacéutico debe ser parte junto a los otros profesionales de la salud, en beneficio de nuestros pacientes. Agradecimientos por la lectura de este manuscrito a: Q.F. Ariel Castro L. Q.F. Carolina Salas y Dra. Eliana Muñoz.
La autora declara no tener conflictos de interés, en relación a este artículo.