Este artículo tiene como objetivo proporcionar una visión general de las complicaciones asociadas al tratamiento quirúrgico por incontinencia urinaria y prolapso pélvico relacionado con el uso de mallas quirúrgicas. Asimismo, otro de sus objetivos es revisar la nueva clasificación de complicaciones relacionadas con la inserción de prótesis o injertos en la cirugía de piso pélvico femenino otorgada por la Asociación Uroginecológica Internacional (IUGA, por su sigla en inglés) / Sociedad de Continencia Internacional (ICS, por su sigla en inglés) y por las recientes notificaciones proporcionadas por la Administración de Medicamentos y Alimentación (FDA, por su sigla en inglés).
Se han descrito y modificado numerosos procedimientos quirúrgicos con la esperanza de obtener una cura duradera para la incontinencia urinaria de esfuerzo (SUI, por su sigla en inglés) y para el prolapso de órganos pélvicos (POP, por su sigla en inglés). Estas cirugías se realizaban tradicionalmente utilizando los tejidos nativos del paciente. En un esfuerzo por disminuir la morbilidad, mejorar los resultados quirúrgicos, y minimizar la complejidad de estas operaciones, se ha utilizado un número cada vez mayor de reparaciones que emplean malla sintética y biomateriales procedentes de tejido de cadáver o de animal (xenoinjerto). El objetivo de este artículo es proporcionar una visión general de las complicaciones asociadas al tratamiento quirúrgico para incontinencia urinaria y prolapso de órganos pélvicos relacionados con la malla protésica. También, este artículo se propone revisar la nueva clasificación de complicaciones producida por la inserción de prótesis o injertos en la cirugía de piso pélvico femenino proporcionada por la Asociación Internacional de Uroginecología (IUGA)/ Sociedad Internacional de Continencia (ICS) y por las notificaciones de la Administración de Alimentos y Drogas (FDA).
Malla protésica para incontinencia urinaria de esfuerzo (SUI)La malla protésica se ha utilizado para el tratamiento de incontinencia urinaria de esfuerzo con una gran variedad de cintas retropúbicas en la uretra media (MUS, por su sigla en inglés), transobturadoras MUS y mini cintas de una sola incisión. Se estima que el porcentaje de éxito es entre 51% y 99% en el caso de las cintas retropúbicas y transobturadoras (1–3). Hasta el momento, las mini cintas de una sola incisión han mostrado ser menos exitosas, con cifras que oscilan entre 31% y 91,9% (4, 5). Aunque en la literatura especializada se han encontrado muy pocos estudios de daño intestinal, vascular y muerte con el MUS retropúbico, algunos cirujanos prefieren usar el MUS transobturador para evitar estas devastadoras complicaciones y reducir el riesgo de daño a la vejiga (3, 6, 7). La mini cinta fue diseñada como un producto menos invasivo y que puede colocarse en forma segura en una consulta. A pesar de estos avances tecnológicos, la colocación de la malla protésica para el tratamiento de incontinencia urinaria de esfuerzo puede igualmente tener complicaciones leves como graves. Los síntomas del tracto urinario inferior pueden empeorar o aparecer como urgencia de novo y como urge- incontinencia en 11% a 28% de los casos (8–10). La colocación del MUS se realiza de manera que la cinta quede libre de tensión, pero las formas de lograr esta instalación no están estandarizadas y existe dificultad para evaluar la tensión de la cinta en el intraoperatorio (11). La obstrucción infravesical y/o disfunción miccional pueden ocurrir como resultado de la tensión al momento de colocar la cinta, pero también pueden ocurrir por la contracción del tejido y por fibrosis como reacción a cicatrización secundaria. Entre las complicaciones causadas por la malla protésica están la extrusión vaginal con síntomas asociados de sangrado vaginal, flujo vaginal, o dolor en las relaciones sexuales de la paciente o su pareja (hispareunia o dispareunia) (12). La erosión del tracto urinario involucra muy frecuentemente la vejiga y/o la uretra presentándose como frecuencia urinaria, urgencia, disuria, infecciones frecuentes al tracto urinario, o cálculos. A pesar que se han publicado estudios en los cuales se ha presentado dolor persistente en la ingle o en el muslo medio luego de colocar el MUS transobturador, afortunadamente es más común el dolor pasajero, que ocurre en un 5% - 31% (13–16). Otros estudios han reportado dolor pélvico y dispareunia en un 24% de las pacientes, luego de la colocación de un MUS, el que puede llegar a ser una complicación dolorosa e irreversible (17, 18).
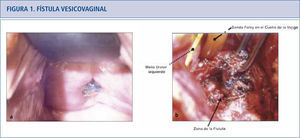
Malla protésica en prolapso de órganos pélvicos (POP)El uso de la malla para sacrocolpopexia abdominal se remonta a 1962 (19) y es una técnica establecida y avalada de hace muchos años (20, 21). Por otro lado, las reparaciones transvaginales ya sea con malla de prolene (propileno) hecha a la medida o kits de malla comercial son muy controvertidas. La malla para una reparación anterior puede mejorar los resultados anatómicos, pero no ha mostrado ser un beneficio claro respecto a la calidad de vida y satisfacción de la paciente en un análisis reciente de resultados (21, 22). Sin embargo, la eficacia de las reparaciones de malla, para reparar la cúpula (vault) y su reparación posterior, aún no ha podido ser demostrado, debido al bajo nivel de evidencia publicada y los estudios con seguimiento a corto plazo (21, 22). Las complicaciones reportadas con mayor frecuencia son la extrusión y exposición vaginal, que oscilan entre 5,8% y 20% (22, 23). La dispareunia de novo y el dolor pélvico también constituyen una preocupación importante puesto que los reportes muestran un rango de presentación que va desde un 1% a un 69% (24). El dolor parece estar relacionado con la cantidad de malla implantada y parcialmente atribuible a la contracción de ésta (23). Las fístulas pueden involucrar el tracto urinario y/o el tracto colorectal con lo cual se requiere intervención inmediata (ver figura 1). El prolapso recurrente, infecciones, daño neuromuscular, retracción vaginal, problemas sicológicos y muerte, son complicaciones reportadas, asociadas al uso de la malla para reparación del prolapso de órganos pélvicos transvaginales (21).
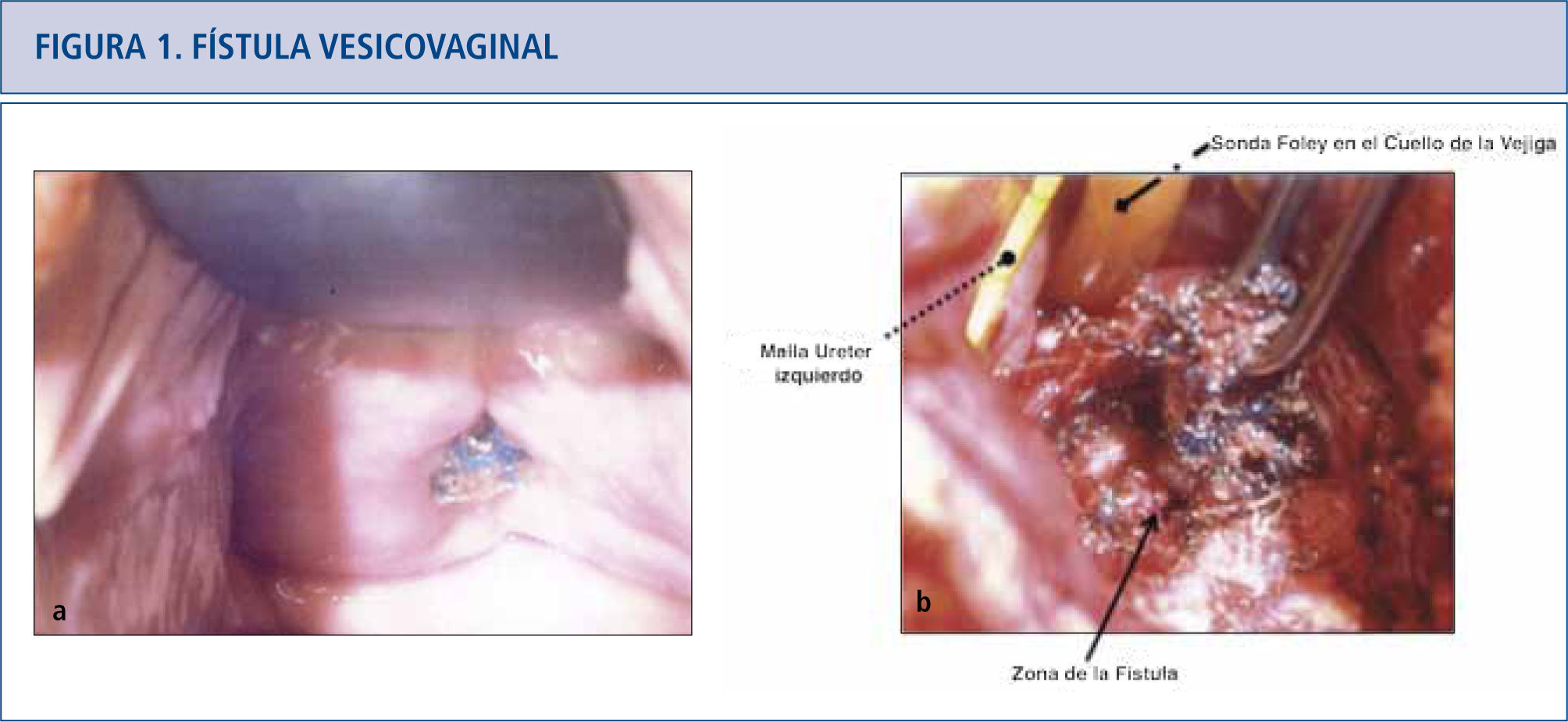
a) La paciente presenta una erosión de la malla de la línea de la vagina anterior y fístula vesicovaginal asociada. El lugar de la erosión de la malla se localizó cerca del meato uretral por cistoscopía. b) Opciones quirúrgicas para fístula vesicovaginal que implican una malla expuesta incluyen reparaciones tansabdominal o transvaginal. Se realizó reparación transabdominal de la fístula vesicovaginal con remoción de malla. El meato uretral estaba muy próximo a la fístula y está indicado por la flecha, pero no fue reimplantado.
La FDA emitió una Notificación de Salud Pública en octubre de 2008 en respuesta a las complicaciones asociadas al uso uroginecológico de malla quirúrgica (25). Esta misma entidad condujo una investigación de los eventos adversos procedentes de la base de datos de MAUDE (Experiencia del Fabricante y del Usuario del Dispositivo). Dicha investigación reveló 3.979 de casos adversos desde enero de 2005 hasta diciembre de 2010, quintuplicándose los informes de eventos adversos en reparaciones de POP desde enero de 2008 hasta diciembre de 2010 (21). La FDA publicó en julio de 2011 una “Actualización de las graves complicaciones asociadas con colocación de malla quirúrgica transvaginal para evitar prolapso de órganos pélvicos”. A diferencia de la notificación de que realizó el 2008, el 2011 la FDA en sus Comunicaciones de Seguridad, informó que las complicaciones “NO son pocas” y que “la malla colocada transvaginalmente para reparar POP, NO mejora de manera concluyente los resultados clínicos si se los compara con reparaciones tradicionales que no utilizan malla”(21). La Comunicaciones de seguridad que emite la FDA, tiene por objetivo educar al público general y al personal de salud con respecto a eventos adversos relacionados con estos dispositivos y dar recomendaciones para tomar decisiones informadas, respecto a la conveniencia o no de la malla transvaginal (21). En septiembre de 2011, un panel de expertos consultores se reunió con motivo de una audiencia pública abierta y presentaciones tanto de parte de la industria como de parte de la FDA, para enfrentar preguntas respecto a la seguridad de la malla en aplicaciones uroginecológicas en el caso de POP y SUI (21). Respecto a la colocación de la malla transvaginal, el panel de expertos llegó a un consenso que incluyó lo siguiente:
- (i)
Aún no está establecida la seguridad, eficacia y beneficio de la malla transvaginal.
- (ii)
Los estudios de pre-mercado que comparen el uso de la malla versus el no uso de malla, deben al menos tener un año de seguimiento.
- (iii)
Las mallas transvaginales debieran re-clasificarse a Clase III.
- (iv)
Los estudios de post-mercado necesitan ser continuos.
- (v)
La malla para sacrocolpopexia abdominal no requeriría re-clasificación (21).
Se insta a las pacientes a formular preguntas pertinentes a sus cirujanos antes de someterse a colocación de malla (21). (Ver tabla 1.1.) El panel de expertos llegó a la conclusión de que el MUS retropúbico y transobturador era seguro y eficaz, mientras que las mini cintas de una sola incisión requieren de mayor investigación y debieran utilizarse en estudios con seguimientos de largo plazo (21). Recientemente, Johnson & Johnson ha sacado algunos de sus productos de malla del mercado global (26).
Preguntas importantes que la paciente debe hacerle al cirujano antes de la cirugía
| Antes de la cirugía | Después de la cirugía |
|---|---|
| 1. ¿Me van a colocar malla durante la operación? 2. ¿Por qué piensa que soy apta para la malla quirúrgica? 3. ¿Por qué se eligió la malla quirúrgica para solucionar mi problema? 4. ¿Cuáles son las alternativas para una reparación de malla quirúrgica transvaginal para POP, incluyendo opciones no quirúrgicas? 5. ¿Cuáles con los pros y contras de la malla en mi caso? 6. ¿Cuál es la probabilidad de que mi problema sea solucionado exitosamente sin la malla quirúrgica? 7. Mi pareja, ¿podrá sentir la malla quirúrgica durante las relaciones sexuales? 8. ¿Qué pasa si la malla quirúrgica erosiona a través de mi pared vaginal? 9. Si la malla quirúrgica es el elemento que debe usarse, ¿cuántas veces han implantado este tipo de producto? ¿Qué resultados han tenido las otras pacientes con este producto? 10. ¿Qué sentiré, supuestamente, después de la cirugía y por cuánto tiempo? 11. ¿Qué efectos laterales específicos les debería informar luego de la cirugía? 12. ¿Qué pasa si la cirugía de malla no corrige mi problema? 13. Si desarrollo una complicación, ¿la tratarán ustedes o me derivarán a un especialista con experiencia en complicaciones de malla quirúrgica? 14. Si tengo una complicación relacionada con la malla, ¿qué probabilidad hay de que la malla quirúrgica sea removida y cuáles serían las consecuencias? 15. En el caso de que se utilizara la malla, ¿existe información para la paciente junto con el producto, y podré tener una copia? | 1. Seguimiento continuo de rutina. 2. Notificar al médico o personal de salud si las complicaciones o síntomas son: - Sangrado o flujo vaginal persistente. - Dolor pélvico o de la ingle. - Sexo con dolor. 3. Deje que el personal médico sepa si tiene malla quirúrgica, especialmente si se planifica tener otra cirugía relacionada u otros procedimientos médicos. 4. Hable con personal médico sobre cualquier duda o preocupación. 5. Pregunte a sus cirujanos en su próximo control de rutina, si recibieron la malla por su cirugía POP, si saben si la malla fue re-utilizada. |
Acuerdo a la Actualización del Canal de Comunicación de Seguridad (12 de julio 2012) de la FDA están incluidas en esta tabla. Se incluye, además, un resumen de los aspectos básicos del cuidado luego de la cirugía de malla.
Modificado por: FDA, Malla Quirúrgica Uroginecológica: Actualización sobre la Seguridad y Efectividad de la Colocación Transvaginal para evitar Prolapso de Órgano Pélvico. Julio 2011.
A pesar que la FDA ha recomendado reportar las complicaciones y eventos adversos frente al uso de la malla y el dispositivo a través de su Boletín de vigilancia médica, a través del Programa de Información de Seguridad y Reporte de Eventos Adversos o al equivalente nacional respectivo, a cirujanos y médicos, existe un subreporte de éstos, puesto que hacerlo es voluntario y requiere tiempo (21). Muchos reconocen la necesidad de un Registro Nacional Preciso y Exhaustivo del uso de la malla y de sus resultados (27–29). Mientras no exista este registro en todo Estados Unidos, seguirá habiendo un sub-reporte y por lo tanto no habrá una mejor pesquisa y estudio de la complicaciones y eventos adversos asociados al dispositivo uroginecológico y por lo tanto, se seguirá exponiendo a las pacientes a estos riesgos (28). Afortunadamente se está elaborando en Australia y en el Reino Unido, un registro nacional de resultados acerca del comportamiento de la malla en incontinencia y prolapso, por iniciativa de sus sociedades uroginecológicas (30). La base de datos de la Sociedad Uroginecológica de Australia (UGSA) insta a sus miembros a reportar sus resultados ofreciéndoles la base de datos a un costo anual bajo, otorgándoles créditos CME por participar y argumentar en favor del bien común, puesto que, contar con la información quirúrgica precisa, respaldará mejor las decisiones clínicas y regulatorias (30). Se debe instar a que las empresas que fabrican mallas coloquen códigos a sus productos y utilicen sistemas de seguimiento para facilitar la identificación de las mallas y su seguimiento como producto exitoso o de fracaso.
Clasificación de las complicaciones de la mallaLa Asociación Internacional de Uroginecológica (IUGA) y la Sociedad de Continencia Internacional (ICS) instituyeron un sistema de clasificación de complicaciones relacionadas directamente con la inserción de prótesis para cirugía de piso pélvico femenino. Este sistema de clasificación constituyó un esfuerzo por estandarizar terminología y que lograse un reporte más preciso de las complicaciones y efectos adversos, con el fin de implementar un sistema de registro confiable (28, 31). (Ver Tabla 2.1 donde encontrará una lista de terminología). La codificación del sistema de clasificación está basada en la categorización de las complicaciones, tiempo de diagnóstico clínico y sitio de complicación (31). El dolor está sub-clasificado en 5 grados que oscilan desde a (asintomático/sin dolor) a e (dolor espontáneo) (31). Aunque una paciente pueda sufrir diferentes complicaciones en distintos momentos, Cada complicación debe estar clasificada con un rango que va del mínimo a la categoría máxima (31). (Ver Tabla 2.2 para la clasificación).
Terminología relacionada para su clasificación
| Términos utilizados | Definiciones |
|---|---|
| PRÓSTESIS | Su stituto fabricado para asistir a una parte del cuerpo dañada o para aumentar o estabilizar una estructura hipoplástica. |
| a. MALLA | Red (protésica) de género o estructura. |
| b. IMPLANTE | Prótesis inserta o incrustada quirúrgicamente. |
| c. CINTA(SLING) | Franja lisa de material sintético. |
| INJERTO | Cualquier tipo de tejido u órgano para trasplante. Este término se referirá a materiales biológicos insertos. |
| a. INJERTOS AUTÓLOGOS | Provienen de los tejidos de la propia mujer (ejemplo, duramadre, piel del recto o fascia lata). |
| b. ALOINJERTOS | Provienen de bancos de tejidos de autopsia. |
| c. XENOINJERTOS | Provienen de otras especies (ejemplo, dermis de porcino modificada, intestino delgado de porcino, pericardio de bovino). |
| COMPLICACIÓN | Proceso mórbido o evento que ocurre durante el curso de una cirugía que no es parte esencial de dicha cirugía. |
| CONTRACCIÓN | Retracción o reducción de tamaño. |
| PROMINENCIA | Partes que sobresalen de la superficie (ejemplo, debido a arrugas o dobleces sin separación epitelial). |
| SEPARACIÓN | Desconectado físicamente (ejemplo, epitelio vaginal) |
| EXPOSICIÓN | Condición de despliegue visual, revelación, exhibición o accesibilidad (ejemplo, malla vaginal que se visualiza a través de epitelio vaginal separado). |
| EXTRUSIÓN | Salida gradual de una estructura del cuerpo, o de un tejido. |
| COMPROMISO | Poner en peligro. |
| PERFORACIÓN | Abertura anormal en un órgano hueco o vísceras. |
| DEHISCENCIA | Gran abertura o espacio abierto a lo largo de una herida natural o suturada. |
Clasificación de las complicaciones por IUGA/ICS relacionadas directamente con la inserción de prótesis (mallas, implantes, cintas) o injertos en cirugía de piso pélvico femenino
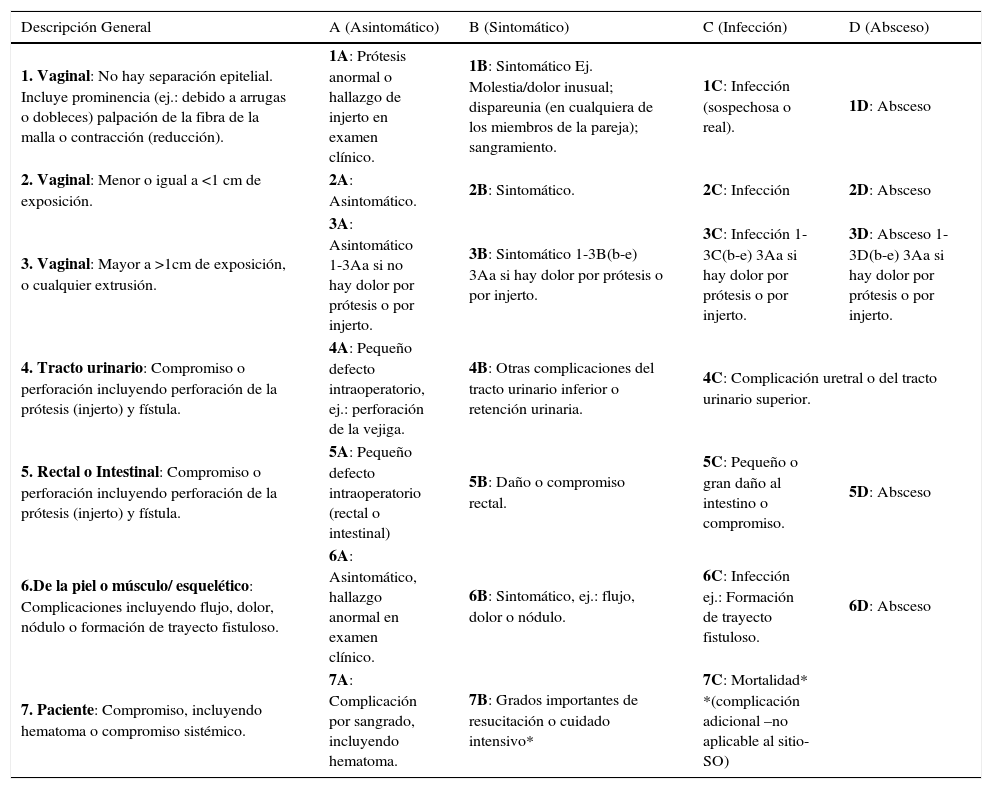
| Descripción General | A (Asintomático) | B (Sintomático) | C (Infección) | D (Absceso) |
|---|---|---|---|---|
| 1. Vaginal: No hay separación epitelial. Incluye prominencia (ej.: debido a arrugas o dobleces) palpación de la fibra de la malla o contracción (reducción). | 1A: Prótesis anormal o hallazgo de injerto en examen clínico. | 1B: Sintomático Ej. Molestia/dolor inusual; dispareunia (en cualquiera de los miembros de la pareja); sangramiento. | 1C: Infección (sospechosa o real). | 1D: Absceso |
| 2. Vaginal: Menor o igual a <1 cm de exposición. | 2A: Asintomático. | 2B: Sintomático. | 2C: Infección | 2D: Absceso |
| 3. Vaginal: Mayor a >1cm de exposición, o cualquier extrusión. | 3A: Asintomático 1-3Aa si no hay dolor por prótesis o por injerto. | 3B: Sintomático 1-3B(b-e) 3Aa si hay dolor por prótesis o por injerto. | 3C: Infección 1-3C(b-e) 3Aa si hay dolor por prótesis o por injerto. | 3D: Absceso 1-3D(b-e) 3Aa si hay dolor por prótesis o por injerto. |
| 4. Tracto urinario: Compromiso o perforación incluyendo perforación de la prótesis (injerto) y fístula. | 4A: Pequeño defecto intraoperatorio, ej.: perforación de la vejiga. | 4B: Otras complicaciones del tracto urinario inferior o retención urinaria. | 4C: Complicación uretral o del tracto urinario superior. | |
| 5. Rectal o Intestinal: Compromiso o perforación incluyendo perforación de la prótesis (injerto) y fístula. | 5A: Pequeño defecto intraoperatorio (rectal o intestinal) | 5B: Daño o compromiso rectal. | 5C: Pequeño o gran daño al intestino o compromiso. | 5D: Absceso |
| 6.De la piel o músculo/ esquelético: Complicaciones incluyendo flujo, dolor, nódulo o formación de trayecto fistuloso. | 6A: Asintomático, hallazgo anormal en examen clínico. | 6B: Sintomático, ej.: flujo, dolor o nódulo. | 6C: Infección ej.: Formación de trayecto fistuloso. | 6D: Absceso |
| 7. Paciente: Compromiso, incluyendo hematoma o compromiso sistémico. | 7A: Complicación por sangrado, incluyendo hematoma. | 7B: Grados importantes de resucitación o cuidado intensivo* | 7C: Mortalidad* *(complicación adicional –no aplicable al sitio- SO) | |
| Tiempo diagnosticado clínicamente | |||
|---|---|---|---|
| T1: Intraoperatorio- 48 horas | T2: 48 horas – 2meses | T3: 2-12 meses | T4: Más de 12 meses |
| Site | ||||
|---|---|---|---|---|
| S1: Vaginal: Área de la línea de la sutura. | S2: Vaginal: Lejos de la línea de sutura. | S3: Pasaje del trocar Excepción: intra-abdominal (S5) | S4: Otro sitio de la piel o músculo/ esquelético | S5: Intra-abdominal |
| Grados de dolor: Sub-clasificación de categorías de complicación |
|---|
| a: Asintomático o sin dolor. |
| b: Dolor provocado solamente (durante examen vaginal). |
| c: Dolor durante relación sexual. |
| d: Dolor durante actividades físicas. |
| e: Dolor espontáneo. |
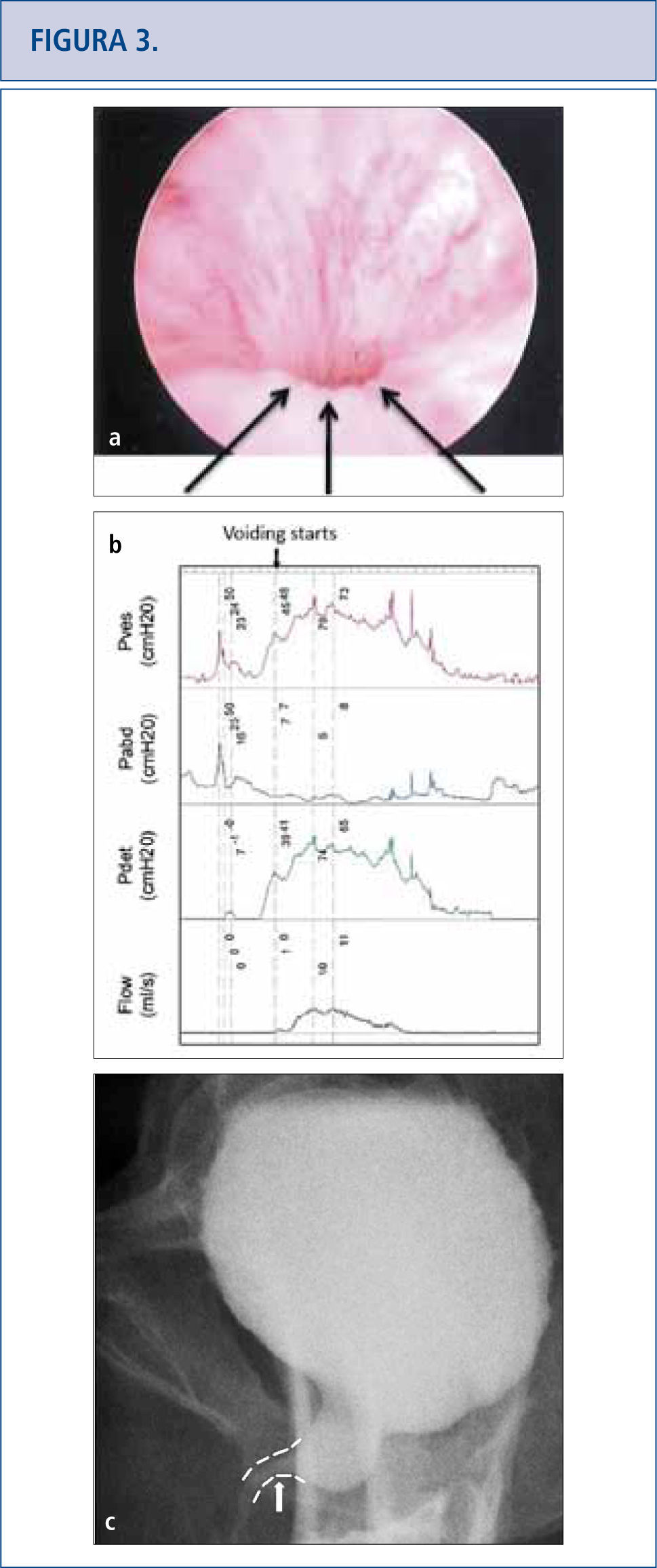
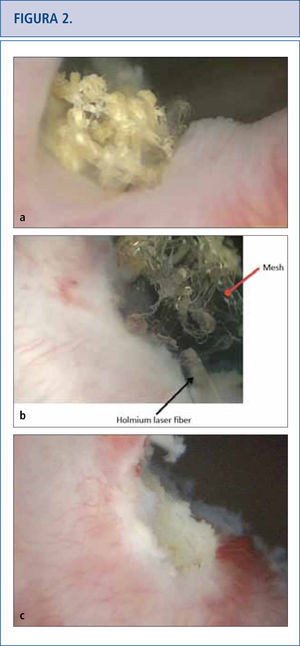
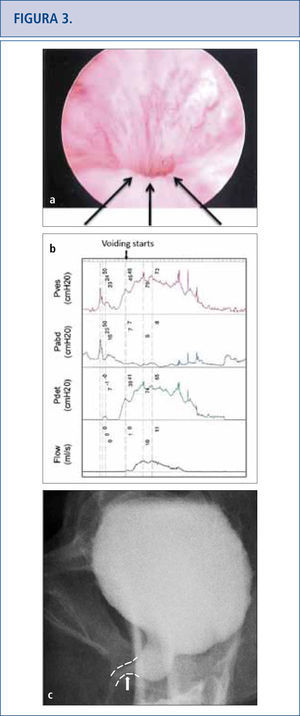
Debido a que las consecuencias a largo plazo de la malla son aún desconocidas, aquellas pacientes con malla colocada por SUI y POP deberían tener un seguimiento de largo plazo (> de 10 años) para monitorear complicaciones o síntomas (32–34). Las complicaciones pueden venir varios años más tarde por lo que el tema se está volviendo altamente problemático (34, 35). A las pacientes con malla que no presentan complicaciones no se les debería dar explicaciones sobre la malla (32). Los historiales clínicos de las pacientes que han presentado complicaciones con la malla debieran incluir ecografías que muestren flujo vaginal, sangrado vaginal, dolor pélvico o de la ingle, dispareunia, hispareunia, UTIs, urgencia urinaria, vaciado incompleto, flujo urinario prolongado o lento, así como también malestar intestinal. Se debe tener presente y reportado en un informe operatorio, el comienzo de los síntomas, el tipo de malla utilizada, cirugías pelvianas previas, estudios previos y tratamientos. Es necesario un examen de pelvis para determinar la exposición de la malla, la prominencia del tejido de la cicatriz, la recurrencia del prolapso o SUI, y las áreas de fragilidad o molestia. En casos complejos, cuando las pacientes no puedan tolerar el examen, se les aplicará anestesia. La cistoscopía puede ser útil para identificar malla expuesta en el tracto urinario inferior (Figura 2) y distorsión del lumen uretral (Figura 3a). Cuando hay dolor al orinar, se realizan estudios urodinámicos y cistouretrograma miccional (VCUG). Cuando se produce obstrucción a la salida de la vejiga luego de la colocación del MUS, las pacientes pueden llegar a tener hiperactividad del detrusor, pero más probablemente mostrarán una curva de flujo prolongada o intermitente, con una presión elevada del detrusor al aplicar exámenes urodinámicos (Figura 3b). Otro hallazgo de la obstrucción de la vejiga, secundario al MUS al realizar el VCUG, es el angostamiento uretral y su retorcimiento a nivel del MUS con dilatación uretral próxima (Figura 3c) (36). El uso de Resonancia Magnética y ultrasonido generalmente son de uso limitado para la planificación pre-quirúrgica, pero algunas veces sirven para identificar la malla.
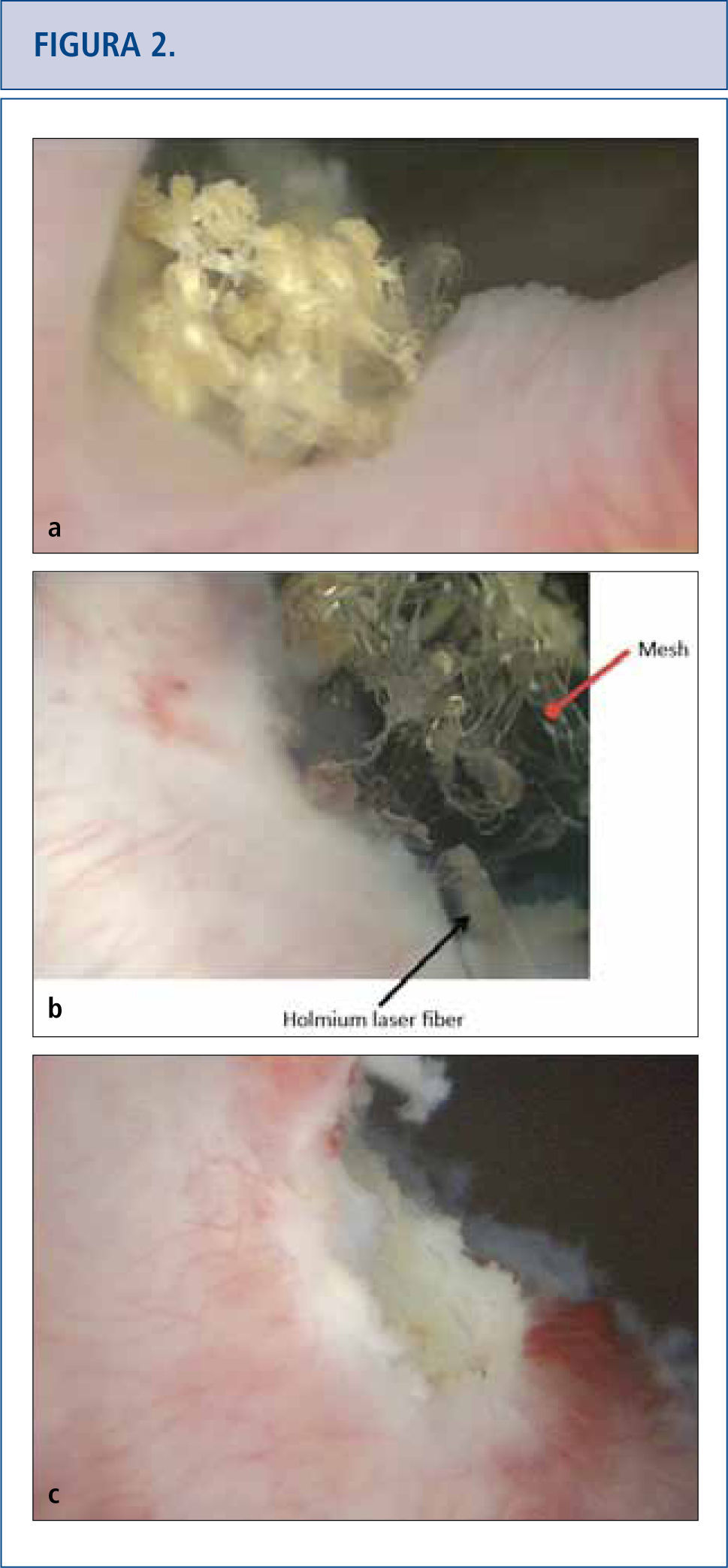
a) Vista cistoscópica de la malla extendida al lado derecho del cuello de la vejiga, cubierta por calcificaciones 5 años después de la colocación de una cinta en la uretra media retropúbica. b) Se utilizó láser de holmio (fibra de 365 micrones) para eliminar la mayor cantidad de fragmentos de malla posibles. c) Vista cistoscópica de una resección de láser completa del cuello de la vejiga que no muestra ningún residuo de cinta.
Síntomas persistentes del tracto urinario inferior (frecuencia, urgencia, e incontinencia urinaria mixta), UTIS recurrente y vaciado incompleto de la vejiga en una mujer de 50 años que sufrió una “soltura de su cinta” a los tres meses del post-operatorio. La cistoscopía reveló que no había cinta expuesta que explicara sus UTIs, sino un lumen muy angosto con elevación y aplanamiento del piso uretral señalado por la flecha en la Figura 3ª. La urodinámica (3b) y el cistograma miccional confirmaron la obstrucción y su sitio (flecha en 3c). La soltura de la cinta o la incisión no siempre liberan una obstrucción completamente y la sintomatología persistente debiera suscitar preocupación por obstrucción residual.
La extrusión o exposición vaginal de la malla pueden manejarse en forma conservadora si la exposición es < 1cm y no está asociada con factores que compliquen aún más el cuadro (23, 37). La terapia de estrógenos locales es la más frecuentemente empleada, pero la literatura refleja resultados mixtos (23, 38). Si la extrusión/exposición vaginal de la malla constituye un proceso más largo o no puede sanar satisfactoriamente con medidas conservadoras, se debe considerar la excisión de la malla (23, 29, 37, 38). A menudo se intenta hacer una excisión limitada de ésta bajo anestesia local en casos de que persistan áreas pequeñas de exposición vaginal de la malla (29, 38). Se ha reportado un manejo de la malla que incluye el tracto urinario con excisión ya sea vía vaginal o abdominal. Esto a través de la vía endoscópica por ablación con láser de holmio o resección transuretral con electrocauterización (39, 40). También se han descrito en la literatura procedimientos combinados de laparoscopía y endoscopía (41).
En el caso de retención urinaria luego de la colocación de una cinta suburetral que persista por más de una semana, se recomienda soltar la cinta o la incisión de la cinta. Aunque la paciente pueda haber tenido una incisión de cinta anterior en otra institución clínica, advertimos al lector sobre pacientes que continúan teniendo síntomas obstructivos y evidencia clínica de obstrucción a través de estudios de urodinámica y de VCUG, y puedan requerir excisión de la cinta y/o uretrolisis. Pareciera que mientras más tiempo queda sin tratarse la obstrucción, una compresión e isquemia prolongada de la uretra media, puede resultar en una cicatrización permanente del lumen uretral y por tanto en una disfunción en el vaciado de la uretra y remodelación de la vejiga (42). Se recomienda una terapia con anticolinérgicos para la hiperactividad del detrusor de novo que ocurre luego de la colocación de la cinta, junto con la adquisición de nuevos hábitos para orinar. Los síntomas de urgencia ocurren frecuentemente como resultado de una obstrucción del tracto de salida de la vejiga (BOO, por su sigla en inglés) y por lo tanto, BOO debiera excluirse de cualquiera de los síntomas de novo luego de un procedimiento de cinta (43–45). En este caso, se hace necesaria la excisión de la cinta para aliviar la obstrucción.
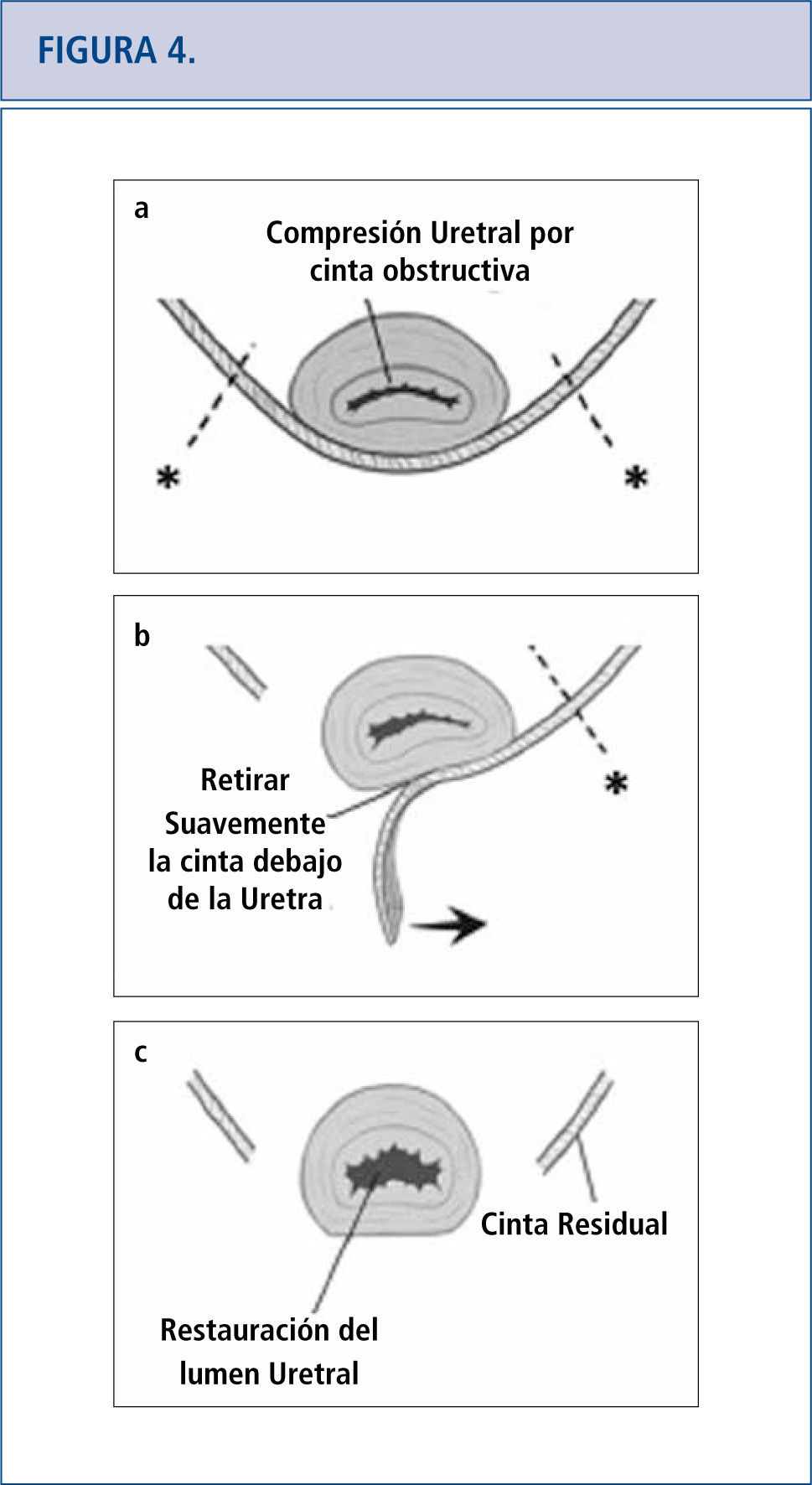
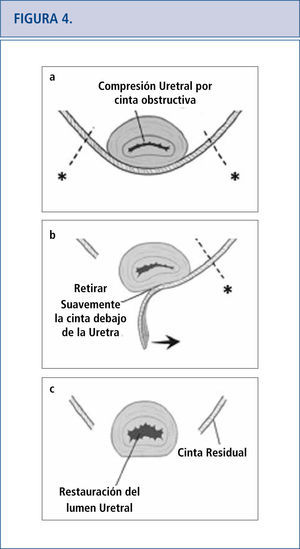
En algunas pacientes, la remoción completa o parcial de la malla es la única modalidad de tratamiento efectivo. La remoción de ésta puede hacerse transvaginalmente o mediante un proceso combinado abdominal-vaginal. La extracción de la malla es una operación desafiante puesto que la visibilidad a menudo es limitada y no se sabe muy bien cuánto tejido dañado hay desde ella. El éxito de la remoción de la malla muchas veces depende de la experiencia quirúrgica que se haya tenido al tratar estas complicaciones. Como resultado de esto, muchas pacientes viajan largas distancias a centros clínicos referidos por terceros para tratar su complicación de la malla como último recurso (42). La técnica de excisión de la cinta está señalada en la Figura 4 (46). Las complicaciones específicas que ocurren luego de la remoción de la cinta son las siguientes: incontinencia recurrente, estenosis uretral, dolor persistente, daño al cuello de la vejiga, fístula vesicovaginal, y necesidad de otra cirugía. Las complicaciones que ocurren luego de la remoción de la malla transvaginal están relacionadas con el compartimento afectado. En el caso de mallas anteriores o apicales, los daños a la vejiga y a la uretra son de especial cuidado. Luego de la remoción de la malla, siempre se realiza cistoscopía con índigo carmín para excluir daño de la uretra. Se han reportado daños al intestino y necesidad de colostomía por complicaciones a la malla que involucran el compartimento posterior (23). Existen otras complicaciones asociadas con la excisión de la malla como grandes defectos vaginales, que posiblemente requieran injertos de piel, dolor residual que puede ser crónico y alterar la calidad de vida, y/o necesidad de repetir la cirugía.
(mágenes modificadas procedentes de Dillon B, Gurbuz C, Zimmern P. Long term results after complication of “prophylactic” suburethral tape placement. Can J Urol. 2012; 19: 6424-30.). a) El MUS colocado bajo la uretra debiera estar sin tensión pero esto puede terminar en el retorcimiento y distorsión de la uretra. Es preferible hacer una incisión en la cinta en el lado de la uretra (marcado por *) para reducir el riesgo de daño uretral. b) La cinta es cuidadosamente extraída de debajo de la uretra. c) Luego de la excisión de la cinta de la uretra media, la uretroscopía ayuda a confirmar la ausencia de daño uretral y la restauración de documentos de un lumen uretral normal.
El manejo de las complicaciones de la malla en POP y SUI constituye un ámbito cada vez más importante para cirujanos, terapeutas y abogados. Estas complicaciones ponen de manifesto la necesidad de una consideración más deliberada, analítica y cuidadosa tanto de parte de la paciente como del cirujano previo a la cirugía. La evidencia publicada sobre complicaciones de la malla, es principalmente retrospectiva. Desde el punto de vista de los cirujanos, no es posible predecir quién va a sufrir un evento adverso. Todavía no hay claridad, si los factores que contribuyen a producir estas devastadoras complicaciones son consecuencia de una mala técnica quirúrgica, insuficiente capacitación del cirujano, infecciones, factores inherentes de la paciente, o defectos inherentes del material sintético (27). La estrategia de marketing por su lado, más que apoyarse en información basada en la evidencia, estimuló la adopción rápida de la malla para POP (42, 47). Mirando en retrospectiva, actualmente se valora y se promueve la experiencia quirúrgica con capacitación especial en selección adecuada de pacientes, inserción de malla y manejo de complicaciones asociadas (21, 28, 32). Es necesario mejorar los estándares de aprobación de la FDA junto con aplicar pruebas de seguridad y eficacia más rigurosas para la aprobación de nuevos dispositivos quirúrgicos, con el objetivo de mejorar el nivel de seguridad y confianza otorgado al paciente (21, 32, 38, 47). Aún quedan muchas preguntas sin contestar para entender el tejido vaginal, su proceso de envejecimiento y cómo exactamente la colocación de la malla afecta en la recuperación de la pared vaginal y las respuestas inflamatorias (42). También es necesario comprender mejor las propiedades de la malla y su biomecánica para crear, en última instancia, un material biológicamente compatible que evite complicaciones potencialmente devastadoras y permanentes (27). Con una mayor vigilancia, comprensión y experiencia en la materia, será posible lograr los mejores resultados para nuestras pacientes.
Los autores declaran no tener conflictos de interés, con relación a este artículo.