La comunicación de la verdad cuando se trata de una mala noticia es una situación especialmente difícil en la práctica profesional, que conlleva enormes consecuencias en la vivencia de la enfermedad de pacientes y familiares. Este trabajo se propone describir distintos aspectos asociados a la dificultad de realizar esta tarea, considerando la literatura internacional y nacional, así como las nociones de los profesionales respecto a quién y cómo se comunica información adversa. En este contexto, se expone el debate respecto a cómo proceder en estas situaciones a la luz de los principios éticos en juego y la evidencia empírica disponible; y se describen las recomendaciones de los protocolos que estructuran el proceso de comunicación de malas noticias. Considerando estas pautas como necesarias, pero no suficientes, se enfatiza la participación activa que tiene la persona del profesional en este proceso comunicativo y por tanto la relevancia de su autoconocimiento y auto-cuidado.
Truth telling when it comes to bad news is a particularly difficult situation in professional practice that carries enormous consequences in the experience of the illness of patients and relatives. This work aims to describe aspects associated with the difficulty of this professional task, considering national and international literature, as well as practitioner´s notions with respect to who and how adverse information is communicated. In this context, the debate about how proceed in these situations is discussed considering ethical principles and empirical evidence; and describing the recommendations of protocols that structure the process of delivering bad news. Whereas these guidelines are necessary but not sufficient, it is emphasized the active participation that professionals has in this communicative process and therefore the relevance of their self-knowledge and self-care.
Existe acuerdo respecto a que la “comunicación de la verdad” cuando se trata de una “mala noticia” es una situación especialmente compleja en la práctica profesional. De hecho, se considera una situación paradigmática entre las denominadas “situaciones difíciles” o “de reto clínico” y esto se debe principalmente a que es un proceso relacional y emocional, donde los profesionales no son sólo parte de la escena sino que protagonistas junto a pacientes y familiares.
Por “mala noticia” se entiende cualquier información que afecta negativamente las expectativas que tiene el paciente de si mismo y su futuro. Por lo tanto, la comunicación de malas noticias incluye una gran variedad de situaciones (desde el resultado de un examen, hasta un diagnóstico de mal pronóstico). Sin embargo, los casos en los que suponemos un quiebre profundo y radical de las expectatvas de una persona son los que presentan mayores dificultades y los que han generado una serie de interroganes. Entre ellas se encuentran: ¿Decir o no decir? ¿Cuánto decir? ¿Cómo decir una mala noticia? ¿Quién es responsable de comunicarla? ¿A quién se le comunica? ¿Qué daño puede causar una noticia?¿Cómo balancear verdad y esperanza? ¿Desean los pacientes saber la verdad? ¿Qué le ocurre al profesional al comunicar una mala noticia? ¿Se puede “proteger” al paciente y su familia del impacto de una mala noticia?
A continuación intentaremos abordar estas preguntas considerando la literatura e investigación proveniene del ámbito de la bioética y de la comunicación médica en relación a: las dificultades asociadas a la comunicación de malas noticias, los principios y derechos en juego, las pautas o guías recomendadas para hacer esta tarea y por último la dinámica comunicacional a la base y la participación del profesional en ella.
1Práctica frecuente pero “difícil”Si bien la comunicación de malas noticias es una práctica inherente a la medicina (en tanto permanentemente debe darse información contraria a las expectativas de los pacientes), es una tarea que se tiende a rehuir, evitar o delegar en otros. Pero este no es un fenómeno privativo de la medicina. Desde los años 70 la psicología social nos ha mostrado que todas las personas tienden a evitar comunicar malas noticias a otros (sean cercanos o desconocidos). En otras palabras, “a nadie le gusta ser el pájaro de mal agüero”. Este fenómeno ha sido denominado efecto MUM (Mum about Undesirable Messages o silencio sobre mensajes no deseados) y sería producto de nuestra inferencia de la reticencia del otro a recibir la información y del temor de vernos “contagiados” por las reacciones emocionales que la información genere (1).
En medicina, se ha observado que la resistencia de los profesionales a informar malas noticias se asocia a que ello genera stress, intensas emociones, sensación de responsabilidad por la información dada y temor a ser evaluados negativamente (2). Esta actitud estaría igualmente determinada por la aproximación del profesional hacia el dolor y la muerte, y su capacidad para enfrentar los sentimientos propios y de los demás (3, 4). La dificultad para comunicar malas noticias se ha asociado también a características de la formación profesional, en tanto tradicionalmente ha enfatizado, el proceso de sanar y reducir el sufrimiento, por lo que el deterioro y la muerte tenderían a generar impotencia, frustración y culpa en el profesional (5, 6). Por último, las características del entorno social y cultural en que se encuentran pacientes y profesionales, serán determinantes en las preferencias y expectativas que se sostienen respecto a esta práctica (7). Por ejemplo, la literatura ha mostrado importantes variaciones entre regiones respecto a la comunicación (u omisión de información) del diagnóstico de cáncer a los pacientes y por tanto también en relación al nivel de participación que tienen en la toma de decisiones (8-10). Si bien, actualmente el reconocimiento del principio de autonomía y de los derechos de los pacientes entre otros, ha derivado en un conjunto de obligaciones éticas y legales respecto a la información debida a ellos; éstas han sido enfrentadas de distintas maneras por el mundo profesional (11).
En un estudio realizado en nuestro medio (a través de grupos focales con 33 médicos, hombres y mujeres, de 5 servicios de dos hospitales públicos de Santiago); se observó acuerdo respecto a que la comunicación de malas noticias es una tarea cotidiana, estresante y que existen una serie de obstáculos para realizarla (12). Entre éstos se distinguen obstáculos asociados al profesional, al sistema y a los consultantes. En primer lugar, se alude a la resistencia, frustración y temor de los mismos médicos al comunicar una mala noticia. Básicamente resistencia por el malestar experimentado, frustración por no poder revertir los hechos y “dar la cara” por todo lo que ocurre (aunque no dependa del profesional) y temor debido a la cultura de culpas y litigios imperante, y encarnada principalmente en la figura de periodistas y abogados en el entorno profesional. Es interesante notar que de acuerdo a los médicos consultados, no sólo se darían malas noticias a los pacientes y las familias, sino que también a los otros médicos, a los jefes, al equipo de salud, a uno mismo. Por su parte, los obstáculos asociados al sistema, aluden principalmente a la falta de recursos, de tiempo y de un lugar apropiado para comunicarse con el paciente y su familia. Por último, las dificultades referidas a los consultantes también aluden al manejo de las reacciones emocionales, en este caso, frecuentemente de agresión, desconfianza y negación de pacientes y familiares.
En este estudio también se exploró “quién”, “a quién” y “cómo” se comunica una mala noticia. Consistentemente con las recomendaciones éticas, existe acuerdo entre los médicos participantes que idealmente es el médico tratante quien debe comunicar una mala noticia. Sin embargo, se reconoce que esto no ocurre siempre así. Hoy en día, múltiples profesionales ofrecen atención al paciente y, en muchos casos, no son los médicos quienes pasan más tiempo con él. Además paciente y familiares frecuentemente consultan las mismas interrogantes a los distintos profesionales por lo cual resulta necesaria la coordinación al interior del equipo de salud con el fin de evitar la entrega de información disímil y definir las funciones que cumplirá cada uno.
En relación a la persona a quien se debe comunicar una mala noticia, se observaron distintas opiniones. Mientras algunos consideran que la información le pertenece al paciente, por lo cual él tiene el derecho a ser informado y decidir si alguien más puede serlo; para otros es preferible informar primero a la familia con el objetivo de que apoyen al paciente en el momento de recibir la información. Esta segunda postura tiende a ser fundamentada a partir de la propia experiencia y es consistente con la manera en que se ha determinado cómo comunicar una mala noticia. Quienes participaron en este estudio señalaron que no existe un tipo de procedimiento acordado por el equipo o deliberadamente pensado para ello. Por el contrario, cada médico ha desarrollado sus propias estrategias de acuerdo a su experiencia personal y la observación de los demás. Mientras para algunos se debe dar la noticia de a poco y no utilizar palabras “cargadas” (por ejemplo, tumor) para evitar su impacto emocional; para otros es preferible “dar la noticia sin rodeos” y utilizando un lenguaje directo para prevenir malos entendidos. Un grupo no menor de médicos señaló “ofrecer el peor escenario posible” puesto que así toda información posterior sería positiva, y por último una cuarta estrategia consistía en “informar sólo lo que se pregunta”.
Estas estrategias son similares a las observadas en otros estudios y parecieran responder más a las aprehensiones de los profesionales que a aquellas de los pacientes (13, 14). Esto es esperable si observamos que en numerosas investigaciones así como el estudio llevado a cabo en Chile, los médicos refieren no haber tenido espacios de reflexión sobre el tema ni instancias educativas al respecto (2). Nos preguntamos entonces ¿cómo podría no ser una práctica difícil? ¿cómo esperar que los profesionales se sientan seguros de cómo proceder en estas situaciones y de enfrentar los sentimientos tanto del paciente como propios, si no han tenido oportunidades al menos de detenerse pensar en esto?
La educación médica ha cambiado y actualmente la mayoría de las escuelas de medicina y de las ciencias de la salud ofrece cursos básicos de comunicación a sus estudiantes, sin embargo la comunicación de la verdad (o de malas noticias) constituye un curso especializado en las mallas curriculares que no siempre está presente. Más escasa aún es la presencia del “mundo emocional” y el autocuidado del profesional en la formación, que como veremos, constituirían aspectos centrales de esta área formativa.
2Principios, derechos y sentido comúnEl ocultamiento de la verdad al paciente es una postura que ha sido sostenida principalmente bajo el principio de no maleficencia. En esta línea se ha sugerido que la comunicación de la verdad puede asustar y angustiar al paciente desproporcionadamente llevándolo no sólo a rechazar tratamientos recomendables sino que incluso a desear terminar con su vida (15). Sin embargo, la evidencia empírica ha mostrado que los beneficios para un paciente adecuadamente informado son mayores que los riesgos temidos. Diversos estudios, incluyendo aquellos con pacientes terminales, muestran los beneficios psicológicos que posee la comunicación de la verdad para el proceso emocional de aceptación de la enfermedad y muerte (16-18).
También se ha sostenido que comunicar la verdad derriba la esperanza del paciente, sentimiento necesario para enfrentar la adversidad; y que difícilmente puede informarse la “verdad” si no es posible conocerla con certeza y precisión (19). Es decir, ¿si podemos evitar una experiencia dolorosa a otra persona por qué no hacerlo? ¿Por qué arrebatar la esperanza de un paciente si en realidad nadie puede saber con certeza qué ocurrirá?
En efecto, la comunicación de una mala noticia nos plantea el desafío de balancear verdad y esperanza; y también nos enfrenta con las limitaciones e incertidumbre de la medicina. Sin embargo, la comunicación de la verdad no es un mero acto informativo, constituye un proceso de acompañamiento donde se comparte información con el paciente respecto a si mismo, que desea conocer, para deliberar en conjunto que curso de acción tomar. Son las necesidades del paciente las que darán las claves de la manera y oportunidad de comunicar una mala noticia. Por su parte, la incertidumbre sería parte de tal información. Hace más de una década que R. Smith describió lo que llamó “aspectos fraudulentos del acuerdo tradicional entre médicos y pacientes”, en el cual la imagen idealizada de la medicina, basada en expectativas irrealistas (incluyendo aquellas sobre su poder y certeza), terminan por frustrar tanto a médicos como consultantes. Se enfatiza entonces la necesidad de reemplazar este trato o pacto por uno más realista que conciba la enfermedad y la muerte como parte de la vida, y que reconozca que la medicina es riesgosa e incierta (20).
Por último, otro argumento para el ocultamiento de la verdad ha sido que los pacientes con patologías graves en realidad no quieren saberla y se añade, que en caso de ser informados no serían capaces de comprender la compleja información médica para discernir las alternativas de tratamiento adecuadas. Si bien se ha documentado que la mayoría de los pacientes desean saber la verdad, también es cierto que ellos presentan distintas actitudes e intereses y que éstas varían en el tiempo. De esta manera, tener la disponibilidad permanente de ofrecer información no es lo mismo que imponer a un paciente tener que escucharla (21, 22). Lo que ocurre es que hay verdades muy difíciles de escuchar y por lo tanto las actitudes ambivalentes y contradictorias serían esperables y propias del proceso de su paulatina aceptación.
En relación a la capacidad de comprensión de los pacientes, se ha invertido el argumento y como señala Simón (1998) en vez responsabilizar a los pacientes de su falta de comprensión, sería conveniente reflexionar sobre las dificultades de comunicación de los profesionales (23). Como Simón sugiere, si se utiliza un lenguaje técnico, se da toda la información disponible en una ocasión y no se considera el interés y necesidad del paciente, se podrá confundir al más lúcido y calmado de ellos. Paciente y profesional contribuyen con un tipo de conocimiento particular para la toma de decisiones. La mayor contribución del paciente no se relaciona con su conocimiento médico sino a que sólo él sabe cómo experimenta la enfermedad, cuáles son sus circunstancias y preferencias. Además, hoy en día los pacientes consultan disponiendo de mucha información, obtenida en internet u otros medios no especializados, por lo que los esfuerzos deberían orientarse a asegurar su calidad más que a discutir la conveniencia de que se disponga de ella (11).
Actualmente se concuerda con que un paciente competente tiene pleno derecho ético y legal, a cualquier información que desee sobre sí mismo. Sabemos que el reconocimiento del principio de autonomía ha generado una nueva noción de paciente, lo que a su vez significa un nuevo modelo de relación clínica basado en actitudes deliberativas y de participación (24). Sin embargo, abordar este tema centrándonos en la dicotomía entre el principio de no maleficencia y el principio de autonomía, sería una simplificación de la complejidad que posee la comunicación de la verdad en medicina.
La comunicación de la verdad se basa en el reconocimiento del valor de la veracidad y de que ésta forma parte del respeto que merece toda persona y constituye la base de cualquier relación de confianza (25). La mentira desconoce la dignidad intrínseca del ser humano así como su libertad. Saber la verdad es por tanto un derecho básico humano. Todo ser humano tiene derecho a participar, con conocimiento y apoyo, de las decisiones que se tomen respecto a su propia persona. En este sentido, no habría motivo por el que alguien puede defraudar la confianza depositada en él y despojar al otro del derecho de enfrentar, bien o mal, su propia existencia, su propio destino.
Sin embargo, si bien podemos estar de acuerdo en que el ocultamiento de la verdad socava este derecho básico y desconoce la autonomía del paciente, probablemente también lo estaremos en que la revelación de la verdad como la mera exposición de la información, cruda o brutal, puede ser tan indigna y dañina como la mentira. El reconocimiento del derecho a ejercer la autonomía personal no soluciona todos los problemas.
De acuerdo a la ley núm. 20.584 que regula los derechos y deberes de las personas en relación con acciones vinculadas a su atención en salud, vigente desde octubre del año 2012 en nuestro país; se explicita en el artículo 10 (Titulo II, Párrafo 4ª) que “toda persona tiene derecho a ser informada, en forma oportuna y comprensible, por parte del médico u otro profesional tratante, acerca del estado de su salud, del posible diagnóstico de su enfermedad, de las alternativas de tratamiento disponibles para su recuperación y de los riesgos que ello pueda representar, así como del pronóstico esperado, y del proceso previsible del postoperatorio cuando procediere”, sin embargo, añade que esto será “de acuerdo con su edad y condición personal y emocional”.
En efecto y como nos indica el sentido común, el eje que determinará el proceso de comunicación de malas noticias será el paciente, su estado, capacidad y disposición para recibir información. En otras palabras, ocultar la verdad a quien desea conocerla puede ser tan reprochable y maleficente como el forzar a un paciente a oírla si éste no lo desea u ofrecer información adversa a un paciente que clínica y evidentemente no se encuentra en un estado que le permita recibirla.
El paciente tiene el derecho a determinar lo que desea saber y el médico tiene el deber de comunicárselo de una manera en que éste sea capaz de escucharlo y procesarlo. De aquí que actualmente la pregunta central ya no sea “cuán conveniente es comunicar la verdad” sino “cómo compartir la información con el paciente” de una manera que le beneficie y le permita expresar lo que siente y piensa. Con este propósito, se ha elaborado protocolos o guías para la comunicación de malas noticias en salud.
3Guías para la comunicación de malas noticiasActualmente disponemos de numerosos protocolos para enfrentar “situaciones o conversaciones difíciles” en salud, incluyendo aquellos para informar errores médicos, para resolver conflictos y para solicitar una autopsia o donación de órganos, entre otros (2). Específicamente en relación a la comunicación de malas noticias, las pautas elaboradas sugieren una serie pasos similares cuyos objetivos son los mismos (25-27) Objetivos:
- 1.
Explorar el conocimiento y expectativas del paciente sobre su situación.
- 2.
Determinar cuan preparado está para escuchar la información, ofrecer la misma de acuerdo a los intereses del paciente.
- 3.
Brindar apoyo emocional reduciendo el impacto de la información y la sensación de soledad.
- 4.
Favorecer la colaboración del paciente en un plan de trabajo conjunto.
Estos protocolos tienen el propósito de estructurar el proceso comunicativo de manera eficiente y eficaz, es decir, lograr cumplir con el objetivo optimizando los resursos disponibles (especialmente el tiempo). Para el logro de cada fase del proceso, estas pautas describen un conjunto de recomendaciones en términos de la conducta verbal y no verbal del profesional.
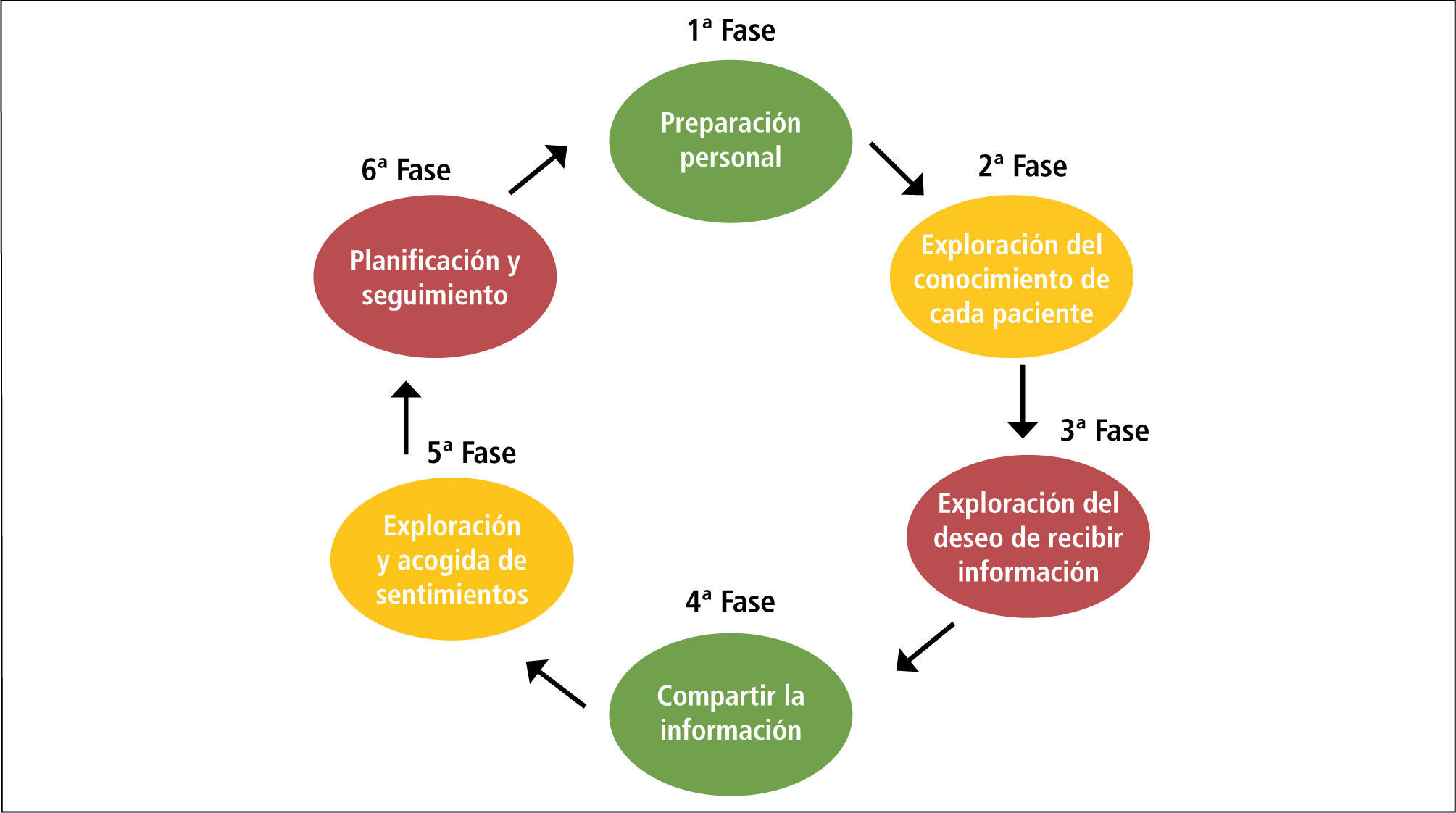
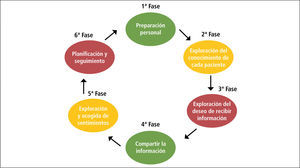
Un protocolo frecuentemente conocido y utilizado es el elaborado por Buckmann y col (28). Éste estructura el proceso de comunicación de una noticia adversa en los siguientes 6 pasos que son resumidos en el acrónimo SPIKES taducido al español como EPICEE (aludiendo a la palabra “epicentro” fácil de recordar): Entorno (preparación personal y del lugar), Percepción del paciente sobre su condición, Invitación a recibir información, Conocimiento (entrega de información), Exploración y acogida de los sentimientos y Estrategia futura.
Pasos en la Comunicación de malas noticias:
1ª Fase: Preparación del Entorno y del profesionalSe observa en el diagrama siguiente, la primera fase del proceso. Básicamente esto se refiere a la disposición, tiempo y claridad por parte del médico respecto a la información que debe ser abordada y el establecimiento de un lugar físico en el que pueda estar tranquilo con el paciente y donde luego él puede procesar la información junto a sus familiares. Entre las recomendaciones conductuales, se sugiere saludar al paciente por su nombre, establecer contacto físico si se considera pertinente (por ejemplo dándole la mano), tomar asiento junto a él (a una distancia próxima y donde los ojos esté a un mismo nivel), y asumir una postura corporal relajada y segura (por ejemplo evitando cruzar los brazos o echarse para atrás).
2ª Fase: Explorar la Percepción e información que maneja el paciente sobre su condiciónEs decir, qué sabe, cómo ha entendido lo que ha sucedido, cuán realista es su impresión y cuáles son sus expectativas, fantasías y temores. Se recomienda comenzar esta fase con una pregunta abierta permitiendo al paciente expresar sus preocupaciones y conocimiento. Es recomendable que el profesional retenga los “términos” que utiliza el paciente para describir sus aprehensiones, para luego utilizarlos al comenzar a ofrecer información. En los casos donde ya se conoce al paciente y se ha compartido su historia, la estimación de su percepción de la situación, usualmente consiste en una recapitulación por parte del profesional de los eventos recientes hasta llegar al motivo del encuentro actual.
3ª Fase: Explorar qué y cuánto desea saber el paciente en ese momentoEn la medida en que se examina el grado de comprensión del paciente y sentido que le atribuye al problema, se comenzaría a determinar su deseo y capacidad de recibir información. Por lo tanto, ésta es una Invitación a recibir información que debería hacerse con tacto y dejando claro que existen distintas preferencias, todas válidas, y que habrán otras oportunidades para seguir conversando y aclarar dudas. Muchas veces los pacientes comienzan la entrevista preguntando por su condición. En estos casos se recomienda reconocer la ansiedad y hacer una síntesis del motivo de la visita actual que contextualice su sentimiento y la información que se procederá a dar.
4ª Fase: Compartir la informaciónUna vez que se tiene claro qué sabe y qué desea saber el paciente, se comienza el ofrecimiento de Conocimiento o información donde el profesional ejercería su rol educador. En este punto se hacen principalmente cua tro recomendaciones. Primero, en relación al uso del lenguaje, se sugiere utilizar palabras comprensibles evitando el vocabulario técnico. Como ya se señaló, es recomendable comenzar con los términos empleados por el paciente, no sólo porque le son familiares sino porque se expresa que se le ha escuchado. En segundo lugar, se sugiere ofrecer la información en porciones, progresiva y paulatinamente, evitando monólogos extensos. Las pausas entre las porciones de información permitirían al paciente ir procesando la noticia así como expresar lo que le ocurre ante la misma. En tercer lugar, se sugiere ofrecer la nueva información retomando y reforzando los aspectos que maneja el paciente y las circunstancias favorables. Por último, se recomienda clarificar la información, esto es, corroborar la comprensión del paciente y asegurarse que ambos (profesional y paciente) den un mismo significado a los hechos.
5ª Fase: Explosión y Acogida de SentimientosDe este protocolo, trasversal a las demás, es la exploración y acogida de Emociones. Este sería el aspecto determinante del logro de esta tarea y probablemente el más difícil de enfrentar. De acuerdo a Buckmann responder a la emoción del paciente frecuentemente significa reconocerla y verbalizarla, expresando empáticamente que el profesional se da cuenta de la existencia del sentimiento y su motivo.
El rango de reacciones emocionales del paciente es amplio y variable en el tiempo. Sin embargo, los estudios sobre de duelo y de comunicación médica nos permiten tener un panorama general sobre el proceso emocional de aceptación de una realidad dolorosa. Frecuentemente ante una noticia adversa se espera una primera reacción de shock e incredulidad. Si reconocemos la naturaleza protectora de la negación inicial y sabemos que el bloqueo post-información impide que la persona retenga lo que se le informa, podremos evitar forzar al paciente y/o su familia a asumir prematuramente su situación y daremos información tantas veces como sea necesario. Muchas veces el impacto inicial de una mala noticia se acompaña de una mezcla de terror, angustia y sensación de irrealidad. En la medida en que se comienza a aceptar lo que ocurre, estos sentimientos pueden verbalizarse (“no puede ser”, “que horror”, “que va a pasarme”) y comúnmente se siguen de sentimientos de rebeldía, culpa y resentimiento. “¿Por qué a mí?, ¿qué he hecho para que me pase esto?”. La rabia puede manifestarse explicita o sutilmente y ser dirigida hacia distintos objetivos: hacia sí mismo (por ejemplo culpándose), hacia la enfermedad, Dios, el médico, el equipo de salud etc. En general, no es recomendable responder con juicios, aunque éstos se propongan aliviar o mostrar la irracionalidad del sentimiento. Por el contrario, si intentamos comprender el sentido que tiene la rabia y que el paciente necesita expresarla para liberarse de ella, podremos evitar la tendencia a su personalización, vale decir, a vivirla como un ataque personal. Usualmente llega un momento en que el paciente se aflige y necesita llorar. Los sentimientos de tristeza, como toda emoción fuerte, producen un impacto en quienes rodean al paciente. Frecuentemente es debido a la ansiedad que experimenta el profesional ante el dolor de otro, que se le tiende a tranquilizar rápidamente impidiéndole expresarse (29). Por cierto que esta secuencia no es siempre lineal. Una persona puede pasar de un estado emocional a otro y/o experimentar ambivalentemente distintos sentimientos.
6ª Fase: Planificación y SeguimientoLa sexta y fase final recomendada por este protocolo, es la definición de una estrategia conjunta donde se planifiquen los pasos a seguir. Esto sería central para trasmitir al paciente que no se quedará solo y que tiene algún grado de control sobre lo que vaya ocurriendo en el futuro. Sin embargo, como se ha indicado, si no se identifica y responde a la emociones del paciente, difícilmente él contribuirá (o escuchará) el plan de tratamiento. Buckmann sugiere proponer una estrategia médica que reconozca la emoción del paciente y los hechos, procurando no derribar toda esperanza.
Como se ilustra en la Figura 1 y describiremos más adelante, es recomendable incluir un séptimo paso en este proceso referido al reconocimiento del efecto que éste tiene en el profesional. Es decir, el proceso comenzaría y finalizaría en el profesional, quien debe nuevamente “prepararse” para continuar con su trabajo y enfrentar otras situaciones.
Las pautas o protocolos para la comunicación de malas noticias han sido de gran utilidad. Nos permiten tener un marco básico de acción, organizan el proceso comunicativo y nos muestran cómo el eje desde donde actuamos es el paciente (sus necesidades y no las nuestras). Sin embargo, estas pautas son orientaciones generales que deberán ser interpretadas por el profesional según las circunstancias de cada caso y la realidad socio-cultural en la que se encuentra.
Tanto pacientes como médicos somos parte de un sistema social que define las coordenadas de lo que es esperable, deseable y posible. Un aspecto especialmente importante en nuestra cultura es el papel de la familia, sea como fuente de apoyo o de conflicto. Por lo tanto, incorporar nociones de cómo enfrentar a la familia en el proceso de comunicación de malas noticias para nosotros es fundamental.
Una situación especialmente compleja que enfrenta el profesional es cuando los familiares solicitan omitir información al paciente (“nosotros lo conocemos, no lo va a resistir, no se lo puede decir”). Se ha denominado colusión o conspiración del silencio a los casos en los cuales médicos y familiares o personas cercanas al paciente, comparten información que él desconoce sobre si mismo y que desea saber. Esto último es fundamental porque las situaciones en las cuales el paciente no desea saber y nos coludimos con su “negación adaptativa” son muy diferentes (30).
En general, esta “conspiración” entre los seres cercanos y el médico, tiene la noble intención de proteger al paciente bajo el supuesto de que “si no sabe no sufre”. Sin embargo, se ha sostenido que en estos casos el paciente, de una u otra manera (incluida sus claves corporales), “sabe”, sentirá que algo se le oculta y terminará perdiendo la confianza en el médico y en sus seres cercanos, llevándolo a aislarse y a vivir su enfermedad en soledad. Además, se ha ido comprendiendo que muchas veces la protección al paciente es una auto-protección de los familiares. “Si no lo hablamos, es como si no ocurriera y no sufrimos”. Es decir, frecuentemente constituye una defensa de los familiares ante una realidad que para ellos es insoportable. En efecto, lo que se ha observado es que en la medida que los familiares van pudiendo asimilar la información, van pensando también que el paciente puede hacerlo. El paciente es el enfermo, pero ayudar a la familia a procesar la verdad también es parte de la tarea. Si confrontamos a la familia con esta “conspiración” aludiendo a la responsabilidad profesional, los principios éticos y los derechos del paciente, puede ser vivido como un reproche, que desconoce la profunda preocupación y dolor que ésta vive, y como señala Barbero (2006), sólo generar actitudes defensivas y un mayor distanciamiento del médico, haciendo su trabajo aún más difícil (30).
4Dinámica comunicacional y la persona del profesionalComo hemos sugerido, las pautas para la comunicación de malas noticias son necesarias, pero no suficientes. No es posible ofrecer recetas para una tarea de esta naturaleza y por lo tanto tampoco podemos eludir el papel que desempeña la persona del profesional en ella. La comunicación de malas noticias pone en juego el juicio clínico, prudencia y recursos emocionales del profesional.
De acuerdo a los trabajos de Borrell-Carrio y Epstein (2004) (31), los errores de los médicos y el quiebre de la relación clínica se asocian principalmente a la interferencia de sus emociones. De allí la necesidad de incorporar elementos de auto-conocimiento y auto-reflexión del profesional en su proceso de formación.
De acuerdo a nuestra experiencia docente (32), resulta especialmente provechoso para los participantes tener la posibilidad de experimentar reacciones emocionales en el “aquí y ahora” ante un paciente simulado. Esto facilita la identificación de las propias dificultades por ejemplo para empatizar o contener a un paciente enojado, obstinado, angustiado. Permite a los asistentes detenerse a pensar (en vez de actuar o reaccionar) e intentar comprender el significado (mensaje comunicacional) del comportamiento y emociones del paciente. Tal vez lo más importante es que contribuye a tomar conciencia de la influencia e importancia que poseen las propias reacciones conductuales y emocionales en el curso de la relación con el paciente. Por ejemplo, cómo la impotencia que se siente ante un paciente que niega, la rabia que genera un paciente que descalifica, la tristeza que produce un paciente que sufre, determina su comportamiento y consecuentemente el del paciente.
La importancia de nuestro lenguaje no verbal es evidente. En nuestro medio tendemos a ser suspicaces, leemos entre líneas, estamos atentos a cualquier señal: un silencio, un suspiro, una ceja que levanta del profesional puede llevarnos a hacer grandes interpretaciones. Nuestras conductas y actitudes comunican. Sabemos que la comunicación no es sólo intencional, voluntaria y consciente. Entre profesional y paciente se genera de manera espontánea una dinámica emocional o un clima emocional donde nos comunicamos aunque no lo deseemos. Entonces, más allá de lo que se exprese verbalmente podemos preguntarnos ¿cómo se sentirá un paciente frente a un profesional que experimenta temor de comunicarle algo y que intenta evitar que exprese sus emociones? Probablemente y de manera inadvertida sentirá lo mismo, que lo que ocurre es temible y que las propias emociones son peligrosas.
Muchas veces, la comunicación de una situación adversa, nos enfrenta a sentimientos que nos sobrepasan. Podemos imaginarlo como situaciones que inicialmente no pueden digerirse, como si aquello que debe incorporarse fuese de mayor tamaño que nuestro aparato digestivo. Cuando el médico se contacta con este sentimiento y logra no sólo empatizar sino que contener al paciente, permite que éste vaya poco a poco digiriendo e incorporando la situación. Porque contener, significa finalmente, estar ahí sosteniendo aquello que parece inabordable mientras el otro puede ir haciéndolo suyo. El mensaje comunicacional básico (espontáneo, inconsciente, intangible) finalmente sería: aún siendo todo esto muy doloroso, si el profesional está aquí y puede sostenerlo, pensarlo, verbalizarlo; entonces es algo que es sostenible, pensable, verbalizable. Por el contrario, si el profesional evade y no puede pensar ni hablar de lo que ocurre, comunica o transmite que lo que ocurre es impensable e insostenible.
Así como el médico contiene al paciente y los familiares, y les permite experimentar la noticia como algo eventualmente “digerible”, también requiere de un mecanismo o sistema que lo contenga a él (incluyendo desde su mundo interno hasta el apoyo del equipo profesional). Es decir, un sistema que de algún modo le haga sentir y dé la tranquilidad de que la noticia es sostenible y expresable. Porque ¿cómo comunicar una verdad que uno mismo siente que no podría tolerarla? ¿Cómo contener las emociones de otro si uno mismo está emocionalmente vulnerable?
En esta línea se reconoce que el trabajo del profesional con su persona es necesario para el ejercicio profesional. Este trabajo podría contribuir con el desafío que implica contactarse con el paciente (para entender lo que le ocurre) sin “caer” con él (viéndose impedido de pensar y por lo tanto de ayudarlo). Es decir, a la búsqueda del lugar preciso para no estar tan cerca como para quemarse (y fundirse con el otro), ni tan lejos como para congelarse (y desconocer o desentenderse de su experiencia).
En este contexto parece evidente que concebir la comunicación como un conjunto de habilidades conductuales es insuficiente (33). Un intercambio de conductas no es lo mismo que una relación. Podemos aprender una serie de conductas recomendadas por los textos de comunicación, pero ello no significa que nos conectemos genuinamente con el paciente, ni que comprendamos y nos comprometamos con el sentido ético y humano de las mismas. Pueden aprenderse y enunciarse muchas frases “empáticas” y buenamente sugeridas en las pautas de comunicación, pero muy probablemente serán inefectivas si no se “siente” una actitud empática genuina. Por el contrario, puede sentirse que es muy torpe lo que se dice, pero si se experimenta un interés genuino, seguramente se establecerá un vínculo con el paciente. Como sugiere Epstein (2005) los médicos crean atmósferas propias, diferentes, y los pacientes pueden beneficiarse de variadas atmósferas (33). No se trata entonces de que todos aprendamos a generar “una” atmósfera, sino que de conocer y trabajar la propia atmósfera, es decir, conocer y trabajar los propios recursos y dificultades.
Enfatizamos entonces que la comunicación de malas noticias involucra profundamente al médico, y no sólo porque se ve afectado por el dolor de los demás sino que porque para realizar esta tarea (comunicar una verdad adversa) usa su propia persona.
Aún cuando en los años cincuenta, Balint destacó este hecho, parece no haber sido realmente incorporado a la cultura de los profesionales de la salud. A partir de sus seminarios con médicos generales en Inglaterra, Balint describe que el medicamento más frecuentemente utilizado en la práctica profesional es “el propio médico” (es decir, su atmósfera). Sin embargo, constató que en ningún texto se describía las dosis que debe aplicar el profesional cuando se trata de su propia persona, la forma y frecuencia en que debe hacerlo, ni los efectos secundarios de esta prescripción (34). Los profesionales permanentemente se utilizan a si mismos como instrumento diagnóstico y terapéutico y por lo tanto, como en la década de los 80 Novack insiste, debemos preocuparnos de que calibrar este instrumento (35).
Sabemos que comunicar una verdad dolorosa nos enfrenta con nuestro mundo afectivo y con los sentimientos más profundos de pacientes y familiares, sabemos que esto es estresante y desgastante, también sabemos que nuestro estrés afecta nuestra calidad de vida y la atención al paciente, y que el burnout es cada vez más frecuente entre los profesionales de la salud. El auto-cuidado es un imperativo. Esto no significa descuidar al paciente, sino que cuidar la propia persona, instrumento esencial, para poder cuidar y ayudar a otros. Pero en “casa de herrero, cuchillo de palo”. Sistemáticamente se ha observado que quienes cuidan de otros tienden a descuidar de si mismos (36). Pareciera existir la expectativa implícita de que los profesionales de la salud “no necesitan” (sino que ayudan a los necesitados), “saben” cómo manejar todo tipo de situaciones y se “abstienen” de sentir (partiendo por sentir dificultad). Siguiendo a Arenas-Monreal (2004), esta actitud sería interiorizada durante los años de formación y reforzada posteriormente a través de las enormes exigencias (y autoexigencias) y la desvalorización de atender a la propia persona. De acuerdo a esta autora, como resultado la regla implícita frente a la aflicción y dificultad, ya sea con los demás o consigo mismo, sería el silencio (37). D. Gracía (2004) (38) hace un riguroso análisis del aforismo “médico, cúrate a ti mismo” desde una perspectiva histórica, filosófica y cultural. A partir de este análisis vemos que no se trata sólo de un cuerpo fisiológicamente sano, ni de capacidades intelectuales de introspección, sino que también de un análisis del propio mundo emocional consiente e inconsciente, de nuestras convicciones valóricas, de nuestra postura en el mundo y frente al paciente. Todas estas dimensiones de la persona del profesional, confluyen finalmente en la facultad de saberse ayudar y cuidar a uno mismo, de procurarse una vida balanceada, de reconocer y enfrentar las dificultades del trabajo diario, y por lo tanto de poder ayudar a otros.
SíntesisEl tema de la comunicación de la verdad cuando se trata de una mala noticia en salud, es complejo y puede se abordado de distintas maneras. Este trabajo se ha propuesto ofrecer un panorama general centrándose en los desafíos personales que le presenta al profesional.
La comunicación de malas noticias (excepto en los casos de urgencia o crisis) ha sido entendida como un proceso de acompañamiento del paciente y sus familiares en el tiempo en el cual se reflexiona en conjunto sobre las decisiones a tomar. Este proceso se da en el contexto de una relación de ayuda íntima y personal con el paciente, donde se comparte no sólo información sino que también angustias, incertidumbres y temores. Comenzamos sugiriendo que una mala noticia no sólo es difícil de oír sino que también de decir. De allí que el ocultamiento de la verdad fundamentado en el principio de no maleficencia, pareciera no sólo intentar proteger al paciente de un daño sino que también al profesional de sus propios sentimientos al tener que revelarla.
Considerando que la manera cómo se comunica una mala noticia tiene un efecto profundo en los pacientes, familiares y en el mismo profesional, se enfatiza la importancia de generar instancias educativas que permitan flexibilizar este proceso comunicacional identificando las propias dificultades y reconociendo que los pacientes presentan distintas necesidades y preferencias.
Los protocolos para la comunicación de malas noticias han sistematizado los hallazgos de la investigación empírica ofreciendo un procedi miento estandarizado que estructura el proceso comunicacional con el paciente. Un aspecto central de estas guías se desprende de la defición misma de “mala noticia”. Si ésta corresponde a aquello que quiebra las expectativas de pacientes y/o familiares, no es posible conocer su impacto sin antes explorar las mismas. Esto significa que el proceso comunicativo tiene como eje siempre al paciente: su percepción de la situación, intereses, necesidades y emociones.
Por lo tanto, si bien comunicar la verdad en medicina constituiría un imperativo ético, la determinación de ésta y la oportunidad y manera de comunicarla en cada ocasión, son parte del juicio clínico del profesional. El médico realiza un juicio clínico del estado emocional y cognitivo del paciente (y/o familiares), de su capacidad para evaluar la situación, de qué y cuánta información desea y puede manejar en cada momento. Pero al mismo tiempo el médico está inmerso en un vínculo cuya dinámica emocional le afecta, siendo sus recursos y características personales fundamental para manejar la misma y atuar profesionamente en beneficio del paciente. Como hemos sugerido en la práctica profesional y en la comunicación de malas noticias el médico hace uso de su persona. En este sentido hemos enfatizado la importancia que el autoconocimiento, auto-regulación y auto-cuidado del profesional posee en su formación y trabajo diario.
Por último, ¿por qué trabajamos en ámbitos dolorosos, desgastantes y difíciles como el que hemos descrito? Porque como lo señalaron los médicos chilenos en el estudio previamente citado, como lo muestra la literatura y como todos podemos haberlo experimentado, acompañar a un ser humano en los tránsitos más difíciles y dolorosos de su vida, puede ser una experiencia muy enriquecedora y gratificante. Sabemos que el médico clínico encuentra sentido y satisfacción profesional en la relación con los pacientes. Aquello que parece el lado más oscuro y difícil de esta relación puede ser también el más recompensante y luminoso de la vida profesional.
La autora declara no tener conflictos de interés, con relación a este artículo.