Hoy en día nos enfrentamos a un mundo con un desarrollo tecnológico cada vez más cambiante y avanzado, lo cual, en el ámbito oncológico, implica investigaciones y terapias cada vez más avanzadas, observándose una evolución constante en el manejo y control sintomático de la enfermedad oncológica. Esto supone mayor frecuencia de pacientes que viven efectos del cáncer a corto, mediano y largo plazo que involucran procesos de adaptación permanentes. Ya a mediados del siglo pasado comienza a emerger la sub especialidad oncológica de psicooncología a favor del ajuste psicosocial del paciente oncológico a la enfermedad y sus diversos efectos.
El cáncer implica un impacto que trasciende la conmoción física, implica también un proceso emocional que involucra aspectos personales, familiares y ambientales de la persona, lo que nos hace tener una mirada biopsicosocial de este tema. Se genera un clima afectivo complejo de cuestionamientos y cambios profundos en los diversos contextos donde se inserta el paciente. Ante una pérdida tan importante como lo es la salud y todo lo que eso implica, la persona experimenta la vivencia de un duelo oncológico, un cierto modo de abordaje y afrontamiento en la persona y su entorno.
La vivencia de distress en el proceso de la enfermedad puede generar efectos negativos para la salud general y la calidad de vida del paciente. Además existen trastornos psiquiátricos más prevalentes en la población oncológica en contraste con la población normal, lo que habla de una vulnerabilidad psíquica que requiere consideración y adecuación a las necesidades emocionales del paciente por parte del equipo de salud.
En el presente artículo se presenta un modelo de intervención respaldando los aspectos emocionales revisados que implica la enfermedad oncológica. Se manifesta la relevancia de un patrón de evaluación general para los pacientes, la estructura de un apoyo emocional necesario y las intervenciones requeridas.
Nowadays we face a world with a technologic environment changing and advancing constantly, which, in the oncologic scope, implies more advanced investigations and therapies, observing a constant evolution in the management and symptomatic control of the oncologic illness. This scenario implies a higher frequency of patients who suffer its consequences within a short, medium or long time limit, involving permanent adaptation processes. It was already by the mid of the past century that the Psycho-oncology subspecialty arises so as to ameliorate the pshycosocial adjustment the oncologic person has to suffer from its multiple effects.
Cancer illness considers an impact that transcends not only physical shock but also an emotional process, considering the person as a whole, with personal, familiar and environmental aspects, allowing us to see this illness from a biopshychosocial view. An affective climate is generated creating a complex questioning and deep changes in the various contexts where the patient is set in. The fact of losing what is most important as health, with all its consequences, the person experiences the oncologic mourning. Is the way how the patient confronts the disease and his/her environment.
The distress experience within the process of this illness, can bring out negative effects for the patient’s health and quality of life. Moreover, the developing of psychiatric disorders are more frequent in oncologic patients than in patients who do not suffer this illness. The major vulnerability of the oncology patients to develop a psychiatric disease, is an important issue the medical staff have to take into account., so they require special care and be aware of this patient’s emotional needs.
In the present article, an interventional model is presented supported by the emotional aspects studied in the oncologic patient. Relevant aspects are presented and developed of the patient’s general evaluation, an emotional support structure and the required interventions to fulfill the aims of it.
En un comienzo, en el 1800, el diagnóstico de cáncer se asociaba a muerte. Como no había ninguna causa conocida o cura para esta enfermedad, en muchos casos se atribuía a una posesión demoníaca. Y se consideraba cruel e inhumano revelar el diagnóstico al paciente ya que éste podía perder toda esperanza, por lo que se informaba únicamente a la familia (1).
En el mismo tiempo se fundó el Memorial Sloan-Kettering Cancer Center como primer centro privado oncológico, en el cual se buscaba también un esfuerzo por hacer investigación para comienzos de 1900. Luego, en 1937 se creó el Instituto Nacional del Cáncer en EE.UU., como el primero de los Institutos Nacionales de Salud (1).
En 1948, Faber informó los primeros casos de remisiones temporales de leucemia aguda infantil con aminopterina, seguidas por las respuestas iniciales de la enfermedad de Hodgkin con la mostaza de nitrógeno. A partir de esto, comenzó una búsqueda activa de nuevos fármacos quimioterapéuticos, logrando la primera cura con quimiote rapia en la década de 1950. Así se fue agregando quimioterapia en combinación con cirugía y radioterapia como tratamiento del cáncer. Con estos nuevos tratamientos, se empezó a reducir el pesimismo y a estimular un nuevo interés sobre los efectos a largo plazo del cáncer (1).
Por otra parte y en relación a lo anterior, se inició un despertar en las preocupaciones acerca de la importancia de que los pacientes fueran capaces de dar su consentimiento informado para el tratamiento, ocurriendo esto necesariamente en el contexto de un diálogo abierto médicopaciente sobre el diagnóstico y las opciones de tratamiento (1).
Durante estos años, el único apoyo psicológico formal para pacientes con cáncer era a través de grupos de apoyo con otros pacientes que ya habían pasado por las mismas o similares situaciones. Un ejemplo de esto, fueron los primeros grupos o clubes de ostomía y luego los programas de mujeres que habían sufrido una mastectomía, que visitaban a otras mujeres en sus período post operatorio. Luego los trabajadores sociales junto a las enfermeras fueron los primeros en atender los problemas psicológicos y sociales de los pacientes con cáncer y sus familias. Ellos han sido la primera línea en la atención clínica y en las investigaciones importantes en psicooncología (1).
Desde 1950, varios estudios prospectivos se pusieron a examinar la respuesta psicológica de los pacientes hospitalizados por cáncer. Y en 1955 el grupo psiquiátrico del Hospital General de Massachusetts bajo la dirección de Finesinger y el grupo de investigación psiquiátrica en el Centro de Cáncer Memorial Sloan-Kettering, realizaron los primeros informes de adaptación psicológica al cáncer y su tratamiento. Por otra parte, estos grupos comenzaron a forjar lazos clínicos y de investigación con cirujanos, radioterapeutas y oncólogos, estableciendo así los primeros elementos de lo que más tarde se llamó Psico-oncología (1).
Otro factor que produjo el aumento del interés por los problemas psicológicos en relación al cáncer, fue la obra de la psiquiatra Elizabeth Kûbler-Ross en la década de 1960, quien desafío el tabú de hablar con los pacientes de cáncer respecto de su muerte inminente y desafió a los médicos y enfermeras a que dejaran de evitar a estos pacientes y escucharan sus preocupaciones (1).
La especialidad de psicooncología se inició formalmente a mediados de 1970, cuando la barrera para revelar el diagnóstico se cayó y se hizo posible hablar con los pacientes respecto de éste y de las implicancias del cáncer para sus vidas (1).
Luego comienza a abrirse un campo de investigación muy amplio en relación a las reacciones de los pacientes oncológicos. Estas investigaciones incluyen lo que es la adaptación a la enfermedad, a las intervenciones médicas que deben realizarse, las intervenciones psicológicas en la prevención y en los procesos de adaptación del enfermo al cáncer, la investigación de las variables inmunológicas y neuroendocrinas que median en los procesos de aparición de la enfermedad, hasta los cuidados paliativos, los problemas psicofarmacológios y los dilemas éticos (2).
Así comienza a desarrollarse la disciplina que hoy llamamos Psicooncología, para que finalmente logre constituirse como área independiente en las últimas tres décadas. Esto se debe, principalmente, a que los pacientes que son diagnosticados y reciben tratamiento oncológico plantean problemas que implican dificultades cognitivas, emocionales, motivacionales y de comunicación, que no son subsanables únicamente desde un punto de vista médico (3).
Finalmente se definió la psicooncología según Holland, como una subespecialidad de la oncología, que por una parte atiende las respuestas emocionales de los pacientes en todos los estadios de la enfermedad, de sus familiares y del personal sanitario que les atiende (enfoque psicosocial); y que por otra parte, se encarga del estudio de los factores psicológicos, conductuales y sociales que influyen en la morbilidad y mortalidad del cáncer (enfoque biopsicológico) (4).
La Dra. Holland se considera como la fundadora de la la psicooncología. Ya en los años setenta definió los aspectos psicológicos y psiquiátricos, sociales y de comportamiento del cáncer. En 1977 creó la primera unidad de psicooncología del mundo y luego el primer comité de psicooncología como parte de ensayos clínicos subvencionados por el National Cancer Institute de EE.UU. En 1984 fundó la Sociedad Internacional de Psicooncología (IPOS) con el ánimo de crear una red de conexiones a nivel internacional con los interesados en el tema de la psicooncología (5).
Cabe destacar que junto con el IPOS han surgido otra serie de sociedades y grupos de trabajo, como el Grupo Británico del Royal Mardsen Hospital, el European Organization for Research and Treatment of Cancer (EORTC) y en 1997 la Sociedad Española de Psicooncología (SEPO) (3).
En un comienzo la psicooncología se enfocaba casi exclusivamente en el paciente con tratamiento oncológico activo, pero hoy en día se ha ido expandiendo y abarcando la prevención, riesgo genético, aspectos de supervivencia y adaptación a largo plazo, además del cuidado clínico y el manejo comunicacional médico-paciente (6).
Proceso psicooncológico del paciente con cáncerEl cáncer se ha convertido en una enfermedad crónica que cultural e históricamente se relaciona con dolor y muerte. Debido a esto, y a lo compleja que es la enfermedad y su tratamiento, el momento del diagnóstico resulta un fuerte impacto a nivel emocional para el paciente y su familia, por lo que en general toma tiempo que la persona asimile y acepte la situación que está viviendo y se someta al tratamiento sugerido por el médico. Como se mencionó anteriormente, esta enfermedad repercute no sólo en la persona que ha sido diagnosticada sino que en todo su entorno familiar, social y también laboral, independiente del tipo de cáncer que padezca.
Cuando alguien es diagnosticado de cáncer, generalmente lo primero que se le viene a la mente es la posibilidad de morir, tema que hasta antes del diagnóstico nunca se había planteado. Luego la mayoría de las veces escuchamos ¿Por qué a mí? ¿Qué hice para que me sucediera esto? Algunos y no pocos, se preguntan qué hicieron mal o qué no hicieron, pensando en que ellos mismos se causaron el cáncer. Muchos llegan con cuestionamientos respecto de situaciones traumáticas y estresantes, penas y dificultades importantes vividas en el pasado y otras que están presentes en sus vidas, que puedan haber influido para que se les generara el cáncer. Esto a la vez lo podemos entender como una búsqueda por sentir el control de que si el cáncer fue generado por uno mismo de forma inconsciente, también uno mismo es quien puede revertir la situación.
Es probable que el cáncer sea una de las experiencias más difíciles que uno pudiera llegar a vivir, por la multiplicidad de factores que involucra y por lo mismo no existe un modo determinado de cómo enfrentarlo. Llega abruptamente a cambiar muchos de los aspectos de la vida y rutina cotidiana, tanto del paciente como de su familia y de su entorno más cercano. Las reacciones que se pueden observar; como el shock del primer momento, donde no logra entender la situación que está viviendo, el quedarse paralizado, el sentirse angustiado, incrédulo, desesperanzado entre otros muchos pensamientos y sentimientos son comunes y considerados parte de un proceso de adaptación normal.
Dentro del transcurso de la enfermedad oncológica, el paciente vive un proceso de duelo inevitable, entendiendo el duelo como el proceso de adaptación ante una serie de pérdidas, no sólo referentes a la salud, sino también, relacionadas con la pérdida de la estabilidad y seguridad, pérdida de la rutina y de lo cotidiano, pérdida del rol que solía tener dentro de la familia, el mundo laboral o social, pérdida del control, entre otras. Se ha observado y por eso es importante destacarlo, que la pérdida de control, puede llegar a ser una de las pérdidas más desestabilizantes y desestructurantes en el ser humano.
Este llamado duelo oncológico es un proceso normal, sano, adaptativo y necesario, que se caracteriza por un primer período donde puede aparecer una sensación o estado de aturdimiento y negación. Aquí es común escuchar “esto no puede estar sucediéndome a mí” “se deben haber equivocado”. Muchos buscan segundas opiniones esperando que haya un error y que el diagnóstico esté errado, anhelando que no sea más que un “mal y terrible” sueño.
En todo este proceso, hay momentos que se viven más intensamente. Momentos como al comienzo del tratamiento, el cual se caracteriza por mucho miedo, temor e incertidumbre, lo que en algunos casos es vivido como verdadero terror, llegando incluso en algunas ocasiones a ser paralizante. El temor como se menciona, es una de las emociones que acompañan por lo general durante todo el tratamiento e incluso más allá de este. Temor a los efectos secundarios, a las reacciones familiares, sociales y laborales, a los cambios en la vida sexual, al enfrentar los propios miedos, a la pérdida o cambio en la identidad personal y corporal, al no saber con certeza qué va a ocurrir con la propia existencia e incluso a la posibilidad de recaer una vez terminado el tratamiento.
No es raro también que la persona con cáncer esté más lábil emocionalmente, lo cual se traduce en pena, tristeza y en cambios a nivel emocional. Esto se puede acompañar de ansiedad, angustia, sensación de indefensión y desesperanza, lo que muchas veces se confunde con una depresión clínica.
Muchas veces el paciente con cáncer puede sentir rabia, ira y enojo, además de la sensación de estar solo en esto. Se puede observar una tendencia al aislamiento en un entorno de mucha incertidumbre e inseguridad. Y no es extraño escuchar de parte de los familiares del paciente, que éste se muestra muy irritable. Estas últimas, son manifestaciones de la rabia y frustración que produce el estar bajo la presión que implica tener una enfermedad crónica y tan compleja como el cáncer.
Finalmente, hay un momento en el que idealmente, el paciente asume y acepta la enfermedad. Esto puede darse durante el tratamiento, pero siempre se debe tener presente que las etapas van y vienen, por lo que es esperable que pueda generarse una regresión a los temores o sentimientos presentado en etapas más iniciales del proceso. A medida que la persona empieza a sentirse más segura, calmada, tranquila y va conociendo los procesos implicados en el tratamiento, las reacciones de su cuerpo frente a los medicamentos y al mismo tiempo, va derribando muchos de los mitos que rodean el diagnóstico de cáncer, le resulta más factible el poder adaptarse al tratamiento y a la enfermedad.
Intervención PsicosocialUna visión integral del paciente oncológico supone con cada vez mayor certeza incluir el factor psicológico como aspecto relevante en el fenómeno de la enfermedad. La enfermedad oncológica trasciende el aspecto somático volviéndose fundamental en la vivencia de la vida y la muerte los aspectos emocionales asociados (7).
El rescate de los aspectos psicológicos en el abordaje del paciente oncológico pone de relieve el distress que impacta en la persona y su entorno. La presencia de distress aumentado se asocia a un gran número de resultados negativos incluyendo la baja adherencia al tratamiento médico, la pobre satisfacción con el cuidado de la salud y la pobre calidad de vida. Además se hace difícil el diagnóstico de distress a tiempo y su adecuado tratamiento psicológico o farmacológico que podría brindar mejoras importantes en el bienestar del paciente (8).
El exceso de distress o su mal manejo puede derivar en trastornos psiquiátricos relevantes que interfieren en la calidad de vida del paciente e impactan profundamente el proceso de tratamiento y adaptación a los nuevos desafíos vitales que impone la vivencia de un cáncer.
Se ha comprobado que la población oncológica es significativamente más prevalente en Trastornos Depresivos en contraste con la población normal (9), existiendo algunas diferencias relevantes según la edad, el sexo y tipo de cáncer (10). Se ha descrito que alrededor del 15% a un 40% de los pacientes desarrolla ansiedad o depresión clínica (11). Incluso se puede observar que un porcentaje significativo de pacientes tiene trastornos depresivos y trastornos ansiosos luego del diagnóstico y aún más significancia en el caso de recurrencia de enfermedad (12).
Los síntomas más comunes de la depresión son el ánimo depresivo, insomnio y fatiga afectando seriamente las funciones neurovegetativas. La depresión coexiste generalmente con otros síndromes y síntomas tales como la ansiedad y el dolor y Trastornos de la Personalidad. Estas comorbilidades pueden complicar el tratamiento y a la vez son factores de riesgo para el desarrollo de trastornos anímicos previos al diagnóstico de cáncer (10).
Todo lo anterior indica que hay factores de riesgo que pueden alertar sobre un posible desarrollo de un trastorno depresivo al momento de diagnosticar una enfermedad como el cáncer. Existen estudios que indican que el desarrollo y mantención de trastornos del ánimo, ansiosos o ambos se podrían asociar a la pre existencia de tratamientos psicológicos, la falta de una relación íntima y confidente, encontrarse en la juventud y experiencias de vida previas muy estresantes no relacionadas al cáncer. Estos factores psicosociales que acentúan el riesgo de depresión ante el diagnóstico de cáncer se relacionan más con el paciente que a la enfermedad o el tratamiento (12).
Toda esta situación se vuelve más compleja a la hora de sumar tratamientos como cirugías y terapias adyuvantes como la quimioterapia y radioterapia que generan sintomatología somática relevante y a su vez potencian la vulnerabilidad emocional de la persona. Por cierto, el enfermar de cáncer nos pone en un terreno complejo y multifactorial a la hora de comprender los fenómenos emocionales y pesquisar su emergencia en el contexto hospitalario.
Los elevados niveles de depresión, ansiedad y angustia hacen que sea necesaria la existencia de un servicio dedicado a cubrir estas necesidades durante el periodo de enfermedad y tratamiento (12). Además existen elementos importantes que deben ser tomados en cuenta en la evolución del paciente oncológico: el apoyo social con el que cuentan y el estilo de afrontamiento que habitualmente han exhibido en la vida ante eventos importantes. Respecto al apoyo social del paciente se ha visto que es fundamental como primer elemento de apoyo “la familia del paciente“ seguido por su entorno social más cercano. Por otra parte, se ha visto que el estilo de afrontamiento activo (búsqueda de información, solicitud de ayuda profesional y búsqueda de soluciones a los problemas) promueve una mejor adaptación ante el diagnostico (7). El afrontamiento activo o positivo se ha relacionado positivamente con el ajuste emocional, mientras que la aceptación pasiva (desesperanza, evitación, negación y fatalismo) se relacionan negativamente con el ajuste psicológico. Existe la posibilidad de pacientes que no requieran apoyo profesional respecto a la salud mental, sin embargo la detección de pacientes que están en riesgo psicosocial es importante para planificar los servicios que promuevan el ajuste psicológico de manera eficiente (9).
Se ha argumentado el ajuste psicosocial como una meta estándar importante dentro de la salud general del paciente oncológico. Incluso se ha visto cómo se promueve dicho ajuste en la medida que la relación entre el médico y el paciente genere satisfacción, principalmente en el estilo de comunicación de las noticias durante el proceso de enfermedad. Se ha visto menor morbilidad psíquica del paciente ante mayor satisfacción frente a las estrategias comunicacionales del médico, sugiriéndose que los pacientes pueden reconocer prácticas que facilitan su ajuste (13). Se enfatiza por lo tanto la necesidad de otorgar información adaptándose a las necesidades del paciente, dando esperanza con empatía, obteniendo la retroalimentación del paciente y tranquilizándolo, en fin, el clínico debiera responder apropiadamente a las preferencias del paciente, sus deseos y preocupaciones (13). Según Pérez (2005), proporcionarle al paciente la información que solicite, que es indicativo de lo que va necesitando y queriendo saber, permite al a persona ser más responsable y activo en su propio proceso de salud.
Todo lo anterior sugiere la relevante implementación de orientación para mejorar los servicios de apoyo para los pacientes oncológicos (12).
Ya las primeras revisiones de la prevalencia de los trastornos psiquiátricos en los pacientes con cáncer permitió datos útiles para los profesionales de la salud mental para enseñar a los oncólogos y el staff de oncología sobre los problemas psicológicos en los pacientes con cáncer y la importancia de contratar profesionales de la salud mental entrenados en la evaluación y tratamiento de personas con cáncer (10).
Se considera que los comportamientos y situaciones emocionales intensas pueden entorpecer el desarrollo adecuado del proceso terapéutico. Esto exige del equipo de salud una capacidad y preparación tal, que garantice la búsqueda de un profesional capaz de asumir el reto de abordar la complejidad del paciente oncológico y sus necesidades, en el mismo contexto hospitalario (7).
Tanto los hallazgos en la práctica clínica como los diferentes estudios que orientan el trabajo psicooncológico, han ayudado a los profesionales de la salud mental y administradores del hospital a estructurar el staff de trabajo en el encuadre clínico de manera efectiva para tratar los problemas psicológicos de los pacientes con cáncer (10). El impacto de las intervenciones psicológicas en oncología en los efectos secundarios psicosociales, de la enfermedad, de los síntomas y tratamiento ha sido algo ampliamente estudiado (11) y ha permitido introducir la evaluación psicosocial como parte fundamental de los servicios de oncología, pensando en el mejor bienestar del paciente y su entorno, y previniendo los efectos negativos ya comentados.
NCCN (National Comprehensive Cancer Network) ha descrito dentro de sus recomendaciones, evaluar a todos los pacientes con cáncer regularmente considerando el distress psicológico como parte de una rutina del cuidado (8). Se ha logrado ver que las intervenciones psicológicas en el contexto oncológico pueden tener efectos sobre la sintomatología ansiosa y colaboran con el desarrollo de distress emocional (11).
La enfermedad oncológica y sus tratamientos pueden generar restricciones funcionales o discapacidades que pueden derivar en una gran diversidad de problemas psicosociales. Las intervenciones psicológicas se muestran como beneficiosas para el paciente (9) promoviendo un mejor ajuste psicosocial, bienestar y calidad de vida, y un equipo de trabajo enterado y entrenado para cubrir estas necesidades en oncología.
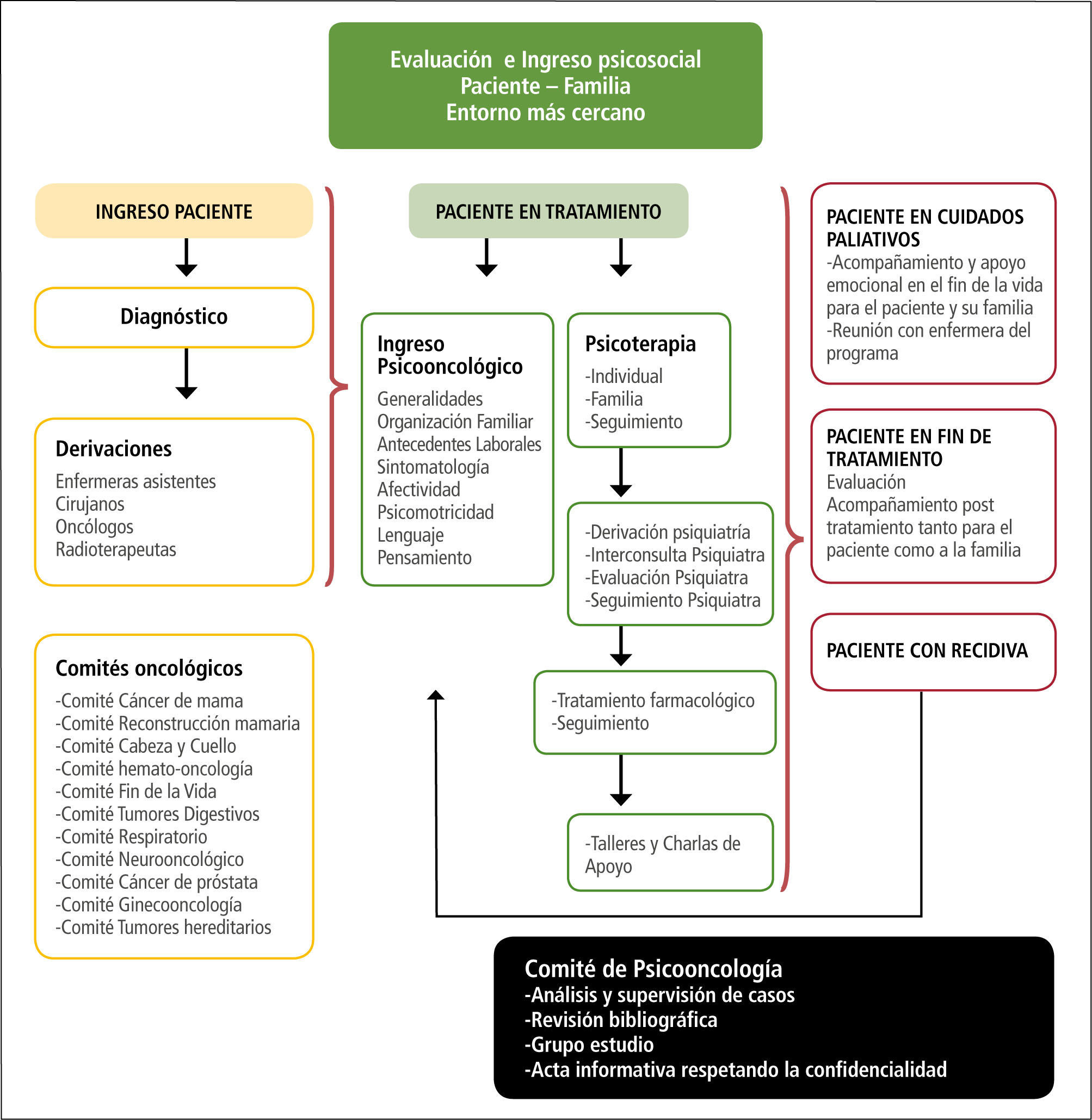
Modelo de intervención psicosocialLas intervenciones psicosociales desarrolladas en pacientes con cáncer durante los últimos diez años se han mostrado eficaces (14), a pesar de la gran cantidad de enfoques, estrategias y metodologías utilizadas. Debido a que los pacientes, como personas únicas e individuales, varían en cuanto a personalidad, forma de ser, historia, etapa del ciclo vital en que se encuentran, debido a los diferentes tipos de cáncer, estadio de evolución del mismo, distintos tipos de tratamiento, con sus respectivos distintos y variados efectos secundarios, distinta duración, frecuencia y muchas otras variables a considerar, es que se hace imposible un patrón estándar de intervención psicosocial en oncología.
Se ha observado, lo que es transversal a todo tipo de tratamiento e intervención en oncología, la importancia del apoyo emocional (desde el equipo multidisciplinario) lo que tiene que ver con crear un ambiente de contención, amor, empatía, acogimiento, de manera que el paciente que sufre de cáncer y su familia transite por este proceso de la manera más tranquila y acogedora posible. Significa también darle un sentido de pertenencia, que sienta que lo escuchan, que sienta que el equipo de salud que lo atiende, entiende y acoge sus preocupaciones, sus molestias, sus miedos, temores y estados de angustia, ansiedad e incertidumbre en el presente y frente al futuro.
1.Principios de la Unidad de Psicooncología- a)
La individualidad y forma de ser única de cada paciente, su integridad y dignidad debe ser respetada y validada.
- b)
Mirar y hacer referencia a cada paciente como un todo donde se proteja la salud, se cuide la enfermedad y se promuevan ambientes que favorezcan la vida saludable con un ambiente que goce de armonía en el ámbito físico, social, emocional y espiritual.
- c)
Nuestro objetivo final debe ser siempre el logro del bienestar físico y emocional del paciente, su familia y entorno más cercano.
- d)
Cada paciente y sus familiares deben ser informados de la existencia de una Unidad de Apoyo psicosocial en el Servicio de Oncología.
- e)
La Unidad de Psicooncología debe estar compuesta por psiquiatras, psicólogos e idealmente un asistente social.
- f)
Cada miembro del equipo de salud debe tener, y así debe ser evaluado al momento de un proceso de selección del personal adecuado, las competencias acorde a su profesión y una mirada multidisciplinaria para tratar e intervenir con un enfermo de cáncer.
- g)
Los miembros de la Unidad de Psicooncología deben tener formación en oncología y supervisión continua por parte del equipo.
- h)
Los miembros de la Unidad de Psicooncología deben tener capacitación continua.
- i)
La Unidad debe promover e incentivar el derecho del paciente a ser y mantenerse informado de su enfermedad y la evolución de esta, facilitando la comunicación con el equipo de salud.
- j)
Cada miembro de la Unidad de Psicooncología debe mantener la confidencialidad de todos los pacientes de la institución hospitalaria a la cual pertenece.
- k)
Los aspectos psicosociales deben ser evaluados por los miembros de la Unidad de Psicooncología y deben ser registrados en la ficha clínica de cada paciente.
- l)
Los miembros de la Unidad de Psicooncología deben participar activamente en los comités oncológicos, informando de los aspectos emocionales que pudieran influir en el tratamiento y tolerancia a éste, de cada paciente.
- m)
No olvidar nunca que estamos frente a personas con miedo, muy asustadas, nerviosas, irritables e irascibles ante la percepción de pérdida de salud, pérdida de control y pérdida de la vida.
- a)
Apoyar y acompañar al paciente y a la familia a lo largo del proceso de la enfermedad.
- b)
Facilitar la canalización adecuada de las emociones.
- c)
Derribar mito en relación a las causas del cáncer a la personalidad o emocionalidad del paciente.
- d)
Facilitar la significación de la enfermedad, para encontrarle un sentido personal a ésta y así resignificar las experiencias vitales de la persona.
- e)
Fomentar en lo posible que el paciente se mantenga activo en cuanto a su rutina y en la toma de decisiones en relación a su tratamiento, con el fin de fomentar la autonomía y sensación de control sobre sí mismo.
- f)
Permitir un espacio de contención en que el paciente pueda expresar sus miedos y fantasías, emociones y preocupaciones diversas.
- g)
Fomentar la comunicación entre el paciente y su sistema familiar.
- h)
Determinar y hacer consciente los recursos del paciente para favorecer el abordaje de las dificultades que se puedan presentar durante su enfermedad y tratamiento.
- i)
Pesquisar estrategias de afrontamiento presentes en la historicidad del paciente y potenciarlas adaptativamente frente al proceso de enfermedad.
- j)
Facilitar la comunicación entre el equipo médico, la persona y su familia, con el fin de potenciar el buen manejo en la entrega de información hacia el paciente.
- k)
Validar y normalizar los procesos afectivos implicados en las fases del duelo oncológico.
- l)
Validar y empatizar con las emociones complejas emergentes en el paciente en su proceso de enfermedad.
- m)
Facilitar la formación de grupos de apoyo y actividades de apoyo
- n)
Informar sobre métodos estratégicos para manejar la ansiedad tales como:
-Relajación muscular
-Reiki
-Hipnosis
-Ejercicio físico: Yoga
- •
Proporcionar apoyo psicológico a los pacientes en todas las etapas de la enfermedad: Diagnóstico, Tratamiento, Período libre de enfermedad, Recidiva y Final de la vida.
- •
Potenciar estrategias de afrontamiento, que permitan ayudar a la adaptación a la enfermedad del paciente y su familia.
- •
Orientar al equipo en la conducción psicológica del paciente y del grupo familiar.
- •
Prevención “burnout” y autocuidado personal de salud.
- •
Desarrollar tareas de investigación relacionadas con la problemática del cáncer.
- •
Sugerir el momento adecuado para disponer asistencia espiritual o religiosa a los pacientes.
- •
Impulso y coordinación de actividades complementarias.
- •
Coordinación voluntariado de apoyo en oncología formado por pacientes dados de alta y familiares que expresen el deseo de ayudar.
- •
Comprender el impacto de la enfermedad médica y su relación con la morbilidad psiquiátrica y psicosocial.
- •
Dirigir una evaluación biopsicosociocultural: formular un diagnóstico y un tratamiento incluyendo una comunicación efectiva con el resto del equipo terapéutico.
- •
Evaluar las reacciones a la enfermedad: distinguir la presencia de ansiedad y depresión en el ámbito médico.
- •
Comprender las trayectorias combinadas de la enfermedad médica, el desarrollo de la persona y los problemas de salud mental.
- •
Evaluar y tratar la somatización y los trastornos somatomorfos.
- •
Evaluar y tratar trastornos neuropsiquiátricos: delírium.
- •
Comprender las necesidades de la población especial en el ámbito médico (pacientes psicóticos, pacientes con discapacidad intelectual, pacientes con patologías mentales graves).
- •
Asesorar y tratar casos de patología psiquiátrica aguda y de urgencia.
- •
Diseñar esquemas de tratamiento psico-farmacológicos en conjunto con los médicos tratantes.
Es tremendamente importante que comencemos a hablar acerca de las perspectivas futuras y cómo aprovechar mejor el rol del psicooncólogo en el equipo de salud y lo que la psicooncología tiene que decir, para que los nuevos avances y decisiones de la medicina oncológica busquen no sólo la mejoría sino que también la calidad de vida del paciente y de la familia. También se vuelve relevante la importancia de capacitar a los médicos y personal de salud para que también puedan pesquisar problemas de adaptación tanto del paciente como de la familia a la enfermedad con el fin de ayudar y alivianar la carga del psicólogo y se trabaje realmente en equipo. Debido a lo anterior, surge la necesidad de mantener capacitaciones para poder apoyar a los pacientes según los nuevos avances en tecnología y medicina que van a ir desarrollando nuevas perspectivas en el tiempo y en la calidad de vida.
Comentario finalLa enfermedad oncológica, por sus características y todas las aristas que tiene, implica y necesita no sólo un abordaje médico y biológico con la mejor y avanzada tecnología y conocimientos, sino que también necesita una mirada holística del hombre. Para esto es necesario un abordaje integral, lo que implica un trabajo en equipo y una mirada biopsicosocial donde la psicooncología, especialidad de la psicología, juega un papel muy importante. Esta ayuda a entender cómo afecta el cáncer al paciente y su familia y cómo apoyar al equipo de salud involucrado en este proceso.
El cáncer llega a generar varios y diversos cambios en el entorno del paciente, tanto a nivel personal, familiar, relacional, laboral, escolar, social y espiritual por lo que la intervención psicológica en este ámbito oncológico, favorece el ajuste psicosocial en todas estas áreas afectadas.
Las autoras declaran no tener conflictos de interés, con relación a este artículo.