El desarrollo actual de la sociedad humana en general, y de la medicina en particular, ha permitido la aparición de un grupo de pacientes con características particulares, con un perfil epidemiológico complejo y con un costo personal, familiar y social elevado. Dichos pacientes tienen complejidades médicas relevantes y parecen crónicamente enfermos, por lo que requieren atenciones en ciertas unidades especializadas de las instituciones de salud por períodos prolongados. Este grupo de pacientes, nacidos en las Unidades de Cuidados Intensivos deben posteriormente intentar insertarse en un mundo poco preparado para recibirlos, convirtiéndose en una verdadera piedra en el zapato para las instituciones de salud, las aseguradoras y finalmente para la sociedad, particularmente en aquellos países, como el nuestro, con una distribución tan desigual del ingreso. En esta revisión se intentarán describir los principales aspectos relacionados con el denominado “paciente crítico crónico” o “enfermo crítico crónico”.
The current development of human society in general, and of medicine in particular, has allowed the emergence of a group of patients with particular characteristics, with a complex epidemiological profile and with a high personal, family and social cost. These patients have relevant medical complexities and appear chronically ill, which is why they require attention in certain specialized units of the health institutions for prolonged periods. This group of patients, born in the intensive care units, must subsequently try to insert themselves in a world that is not ready to receive them, becoming a real rock in the shoe for health institutions, insurers and finally for society, particularly in those countries, like ours, with such an unequal distribution of income. In this review we will try to describe the main aspects related to the so-called “chronic critical patient” or “chronic critical ill”.
La evolución del ser humano, su sociedad, la medicina y sus técnicas, han llevado a la dicotomía de mejorar por una parte la sobrevida de los pacientes que presentan condiciones agudas con compromiso severo de sus funciones vitales, pero por otra, de crear una gran población de sobrevivientes que se vuelven dependientes de técnicas de soporte vital1.
Muchos de estos pacientes críticos que sobreviven a la injuria inicial experimentan falla de órganos persistente, requiriendo cuidados intensivos prolongados. Esta población de pacientes con enfermedad crítica crónica está comúnmente asociada a altos costos y permanencias hospitalarias extendidas en unidades de cuidados críticos. Dichos enfermos requieren entre otros, ventilación mecánica prolongada y presentan sobrevidas pobres a largo plazo, que incluso exceden a las de algunas malignidades y la mayoría de ellos resultan con dependencia vital persistente2.
Se estima que entre un 5 a un 10% de los pacientes con falla respiratoria aguda se convierten en pacientes críticos crónicos, demandando una cantidad desproporcionada de recursos de las Unidades de Cuidados Intensivos (UCI). La sobrevida a 1 año de este grupo de pacientes llega a ser, en promedio, de sólo un 40 a 50%.
Por otra parte, el número de pacientes se ha duplicado en la última década y se estima que continuará igual tendencia en los años sucesivos, por lo que esta entidad diagnóstica constituye todo un desafío para los sistemas sanitarios3.
EPIDEMIOLOGÍA E IMPACTO PRONÓSTICOPREVALENCIA E INCIDENCIADebido a la falta de una definición estandarizada, los intentos por estimar la prevalencia de la enfermedad crítica crónica han sido difíciles.
En el estudio de Kahn y colaboradores, publicado el año 20154, la prevalencia estimada en los EE.UU. alcanzaba entre 100000 a 250000 pacientes críticamente enfermos en cualquier momento de tiempo.
Por otra parte, varios estudios estiman que entre un 5 a un 10% de los pacientes agudos de la UCI se transformarán en pacientes críticos crónicos3,4 y que la prevalencia es más alta en los pacientes de entre 75 a 79 años de edad, donde llega a ser de 82 por 1000004.
Sin lugar a dudas, la incidencia de pacientes críticos crónicos continúa aumentando. Entre los factores de riesgo están la edad, las comorbilidades y el tipo de enfermedad; sin embargo, los rangos de crecimiento más altos se han visto en los pacientes menores de 65 años5. Entre las razones que intentan explicar esta situación, están por una parte, la mayor sobrevida de pacientes con enfermedades pulmonares y comorbilidades crónicas que predisponen a necesidad de ventilación mecánica prolongada (VMP)1 y por otra parte, los avances en el manejo de los pacientes agudamente enfermos, que han permitido una disminución de la mortalidad en UCI, pero con sobrevivientes que muchas veces tienen recuperaciones mucho más lentas y prolongadas. Además, debemos considerar que muchos pacientes que egresan de las UCI presentan riesgos altos de recurrencia y con ello también de convertirse en pacientes críticos crónicos en los próximos episodios mórbidos.
2PRONÓSTICO E IMPACTOHasta ahora, establecer la generalización de un pronóstico es complicado, principalmente debido a que los estudios presentan gran variación en cuanto a definiciones, resultados de interés (“outcomes”) y cuidados post agudos en cada centro. Pese a esta dificultad metodológica, la mayoría de los estudios muestra que el grupo de pacientes críticos crónicos presenta sobrevidas bajas, alteraciones cognitivas y funcionales a largo plazo, elevados costos de manejo y dependencia vital persistente.
Si bien es sabido que los pacientes dependientes de Ventilación Mecánica (VM) tienen el más alto riesgo de morir, un destete exitoso no asegura sobrevida a largo plazo, pues como ya se mencionó, la mayoría de los pacientes críticos crónicos tienen comorbilidades asociadas, disfunción orgánica residual e intercurrencias.
Ya en el 2007, Combes et al. publicaron que la mortalidad intrahospitalaria de los pacientes ventilados por 14 días o más (n= 347) era de un 43% y que sólo un 32% estaba vivo a los 12 meses6. Cox et al., el 20077 y Carson et al., el 20088, mostraron que la mortalidad intrahospitalaria en los pacientes ventilados por 21 días o más (n=200 y 114) era de 31% y 41% respectivamente, y que estaban vivos a los 12 meses sólo el 42% y 48%, respectivamente.
Cuando el análisis de mortalidad se realiza en base a pacientes traqueostomizados por VMP los resultados de mortalidad intrahospitalaria son menores, pero las sobrevidas a 12 meses continúan siendo pobres. Cox, en el mismo estudio del 20077 mostró mortalidad intrahospitalaria de un 20% y sobrevida a 12 meses de un 52% (n=267). Engoren et al9 habían mostrado el año 2004 cifras similares (n=347), con un 22% de mortalidad intrahospitalaria y sobrevida de un 50% a 12 meses.
En Canadá, algunos investigadores buscaron predictores clínicos que se asociaran con mayor mortalidad en este grupo de pacientes y encontraron que 5 variables se asociaban con mortalidades más elevadas: el inmunocompromiso, la falla renal aguda con requerimiento dialítico después de 30 días, el uso de vasopresores / inótropos después de 30 días, la ventilación mecánica por más de 90 días y la edad avanzada10. Además es claro, que el estado funcional en el momento del ingreso a la UCI juega un rol determinante en el pronóstico desde el punto de vista de discapacidad y mortalidad futura de estos pacientes.
Además, la gran mayoría de los pacientes con enfermedad crítica crónica presenta al alta severas alteraciones de funcionalidad, del estado cognitivo o de ambos, por lo que muchos requieren cuidados institucionales9,11. Es más, se estima que menos del 12% de los pacientes críticos crónicos está vivo y funcionalmente independiente después de 1 año desde su enfermedad aguda inicial11,12.
El impacto que genera un paciente de estas características no sólo se circunscribe al ámbito hospitalario, sino que también impacta profundamente en su círculo cercano, familiares y cuidadores, quienes experimentan altas tasas de depresión, deterioro físico y dificultades financieras13,14. Y este impacto no sólo ocurre en aquellas personas (familiares o cuidadores) que permanecen con el paciente y le proveen de cuidado directo en la casa. Algunos estudios han demostrado que los síntomas depresivos, la sobrecarga y el deterioro físico pueden incluso ser más severos en aquellos familiares de pacientes que son institucionalizados sin poder egresar a casa14, quienes frecuentemente enfrentan, además, pérdidas de ingresos y ahorros a pesar de que los pacientes estén asegurados15.
En EE.UU. la enfermedad crítica crónica constituye un problema de salud pública serio y creciente. Por una parte la incidencia de falla respiratoria que requiere ventilación mecánica se ha incrementado sobre un 5% por año16,17, la incidencia de traqueostomía (TQT) por VMP se ha triplicado entre 1993 y 20025 y si bien los pacientes críticos crónicos son menos del 10% de todos los pacientes que reciben ventilación mecánica, consumen entre el 20 y el 40% de los días camas de UCI5,18. Por otra parte, y a causa de las frecuentes, y a veces, severas limitaciones funcionales, estos pacientes requieren asistencia de familiares o cuidadores incluso una vez egresados del hospital. El costo promedio de los sistemas sanitarios de EE.UU. en el manejo de los pacientes críticos crónicos se estima en más de 20 mil millones de dólares por año19 sin contar con las pérdidas de ingresos de los familiares que muchas veces deben dejar o adecuar sus trabajos para otorgar el cuidado que los pacientes requieren.
El asunto se vuelve aún más complicado cuando se debe decidir el lugar donde los pacientes pueden/deben mantenerse una vez que egresan de las unidades de mayor complejidad hospitalaria. En EE.UU., por ejemplo, existen entre otros centros de cuidados agudos a largo plazo, centros de enfermería especializada, centros de rehabilitación para pacientes hospitalizados y centros de ventilación crónica, lo que permite mantener la continuidad del cuidado en al ambiente extrahospitalario una vez que el paciente ha egresado del hospital. Sin embargo, si bien este sistema ha disminuido los costos totales por paciente, también ha incentivado el traslado de pacientes críticos crónicos con mayor precocidad dentro del curso de su enfermedad crítica y, por lo tanto, con grados de severidad de su enfermedad cada vez mayores20, lo que finalmente ha llevado, a su vez, a mayores tasas de reingreso hospitalario.
En Chile, el problema es emergente y obviamente no hay cifras confiables. Desconocemos la real incidencia y prevalencia de la enfermedad crítica crónica, pero debemos pensar que en un país en transición epidemiológica como el nuestro, este será un problema mayor en los próximos años. El sistema de salud, tanto público como privado, está pobremente adaptado para recibir a estos pacientes fuera del hospital, y por lo tanto, con su estancia hospitalaria prolongada se ralentiza la gestión de camas hospitalarias y se incrementan los costos del sistema.
Si bien existen experiencias bien consolidadas en el ámbito público, como los Programas de Cuidados Domiciliarios y el Programa de Asistencia Ventilatoria No Invasiva para Adultos (AVNIA), estos parecen esfuerzos insuficientes y poco coordinados como para resolver la demanda y complejidad que requerirán los pacientes críticos crónicos. El Programa AVNIA, nacido en los albores del siglo XXI para proveer de ventilación mecánica domiciliaria a algunos grupos de pacientes seleccionados, incluye a los pacientes de UCI o UTI dependientes de VM no invasiva. De aquí podemos extrapolar algunos datos: la edad media de los 267 pacientes admitidos en el programa al 2018 es de 63 años. El 88.7% de ellos presentaba alteraciones de su nivel de funcionalidad, con un 55.4% de los pacientes presentando actividad habitual muy limitada. Por otro lado, casi el 75% de los pacientes es dueño(a) de casa o jubilado(a)/pensionado(a) por vejez, y el 84.6% corresponde al Tramo B de FONASA (ingresos por menos de $264000)21. Podemos entender entonces el gran impacto económico y social que puede llegar a generar esta condición para los pacientes del sistema público y sus familias. Sin embargo, la segmentación de la estructura social en Chile también impacta a los grupos de altos ingresos, los que adquieren servicios privados de mayor calidad y costo, pero sin mediar financiamiento público, lo que puede llevar a estos grupos a empobrecerse progresivamente debido a los altos gastos asociados a prestaciones no siempre cubiertas por sus planes de salud privados.
Así entendido el problema, parece necesario reconocer a tiempo aquellos pacientes en riesgo de desarrollar una enfermedad crítica crónica. En el estudio de Loss, del 2013, se determinó que un Índice de Masa Corporal anormal, la ventilación mecánica, la sepsis, un Glasgow anormal y una nutrición inadecuada en los primeros 7 días de estadía en la UCI, podrían ser predictores precoces de enfermedad crítica crónica22. Se suman a este grupo de riesgo aquellos pacientes con Enfermedades Neuromusculares, quienes también tendrían mayor riesgo de convertirse en críticos crónicos.
De esta forma, el incremento progresivo en el número de pacientes críticos crónicos, sus altos costos de salud asociados, y el escaso aparataje de apoyo una vez fuera del ambiente hospitalario, hacen que esta patología se convierta en un desafío no sólo clínico, sino también epidemiológico y sanitario para la mayor parte de los países del mundo.
3DEFINICIÓN Y FISIOPATOLOGÍAEl término “paciente enfermo crítico crónico” fue acuñado por Girard y Raffin para describir, en su artículo de 1985, a un grupo de pacientes que permanecían dependientes de terapias de soporte vital después de una enfermedad aguda grave que ameritaba el ingreso a una UCI23.
Si bien, en la actualidad existe consenso respecto a las características clínicas que distinguen a un paciente crítico crónico, no existe todavía una definición uniforme que permita enrolar pacientes en estudios clínicos. El consenso ha sido una aproximación a lo que investigadores y clínicos perciben como enfermo crítico crónico desde diversas perspectivas.
Todo esto debido a que la transición de un enfermo agudamente enfermo a uno crónicamente enfermo es gradual, y no siempre existe un claro punto de demarcación entre el uno y el otro. Se ha intentado establecer la temporalidad como un factor determinante, sin embargo, el período de transición puede variar individualmente dependiendo de las condiciones de salud previas, la edad y los problemas agudos que aquejen al paciente. Otro factor determinante que se ha intentado utilizar en la definición es la necesidad de Traqueostomía (TQT). Esta intervención ha sido usada especialmente por investigadores para identificar a los pacientes críticos crónicos en estudios epidemiológicos; sin embargo tiene la dificultad de que la principal indicación para su realización es la ventilación mecánica prolongada (VMP), que es otro factor considerado dentro de la aproximación diagnóstica, y cuyas definiciones son diferentes entre distintos grupos e instituciones3.
De todas maneras, la enfermedad crítica crónica debe entenderse como un agotamiento continuo y persistente de las reservas fisiológicas disponibles de un paciente que, independientemente de su edad y comorbilidades, ha debido sortear el efecto agudo de una enfermedad grave, de forma similar al fenómeno de homeoestenosis que se observa en los pacientes geriátricos.
Entendiendo de esta forma el problema, y si bien hasta ahora no existe una definición única y precisa, un consenso práctico sugiere incluir dentro del grupo de pacientes enfermos críticos crónicos, a quienes24:
- -
Requieran más de 21 días de ventilación mecánica (al menos 6 horas cada día), o
- -
Requieran un mínimo de 8 días de estadía en UCI y posean alguna de las siguientes condiciones:
- •
Traqueostomía (TQT)
- •
VMP por más de 96 horas
- •
Accidente Cerebro Vascular (ACV)
- •
Traumatismo Encéfalo Craneano (TEC)
- •
Sepsis
- •
Heridas Severas
Si bien el principal marcador clínico en los pacientes críticos crónicos es la falla respiratoria que requiere VMP, otras diversas manifestaciones clínicas están presentes dentro de este síndrome. Las alteraciones endocrinas y la inflamación crónica, por ejemplo, causan miopatía, neuropatía y cambios en la composición muscular que incluyen la pérdida de masa muscular. También pueden estar presentes cambios neurológicos como el delirium e incluso el coma. Deficiencias nutricionales, debilidad generalizada y mayor susceptibilidad a infecciones son otras de las condiciones frecuentemente encontradas en este grupo de pacientes.
Debemos entender entonces, en un amplio sentido, que la enfermedad crítica crónica afecta todos los aspectos del cuidado del paciente, desde la esfera física a la psicológica, pasando por lo familiar y lo social. Algunos de los efectos físicos que la enfermedad crítica crónica provoca en el organismo se detallan en la Tabla 1.
Efectos fisiológicos de la Enfermedad Crítica Crónica
| Programa | Clasificación |
|---|---|
| Neuromuscular | - Miopatía / Neuropatía del paciente crítico- Deacondicionamiento y pérdida de masa muscular debido a desuso prolongado y catabolismo- Predisposición a lesiones de la piel y úlceras de decúbito- Disfunción cognitiva- Delirium / Sd de estrés postraumático |
| Cardiovascular | - Insuficiencia cardíaca |
| Respiratorio | - Debilidad diafragmática inducida por el ventilador- Debilidad musculatura respiratoria- Neumonía recurrente |
| Renal | - Insuficiencia renal aguda anúrica / oligúrica |
| Endocrino | - Aumento del catabolismo proteico con degradación muscular- Reabsorción ósea por inmovilidad- Deficiencia de vitamina D- Insuficiencia suprarrenal- Aumento de la adiposidad |
| Hematológico | - Inmunosupresión- Inflamación crónica- Anemia de enfermedad crónica |
| Enfermedades Infecciosas | - Infecciones recurrentes con organismos multiresistentes- Mala curación de heridas |
| Gastrointestinal | - Desnutrición / Malabsorción- Anasarca |
Desde el punto de vista fisiopatológico, se debe entender esta condición como un estado de inflamación sistémica persistente asociado a alteraciones en la respuesta endocrina e inmunosupresión. En un principio existe inflamación gatillada principalmente por las citoquinas proinflamatorias prototípicas pero en etapas posteriores prevalecen elementos implicados en una respuesta antiinflamatoria compensatoria que puede llevar a una fase de inmunosupresión caracterizada por apoptosis y pérdida de células del sistema inmune, tanto innato como adaptativo. Si bien la evolución ha permitido responder agudamente al estrés, al parecer todavía no nos ha permitido adaptar nuestro sistema neuroendocrino para ser capaces de resistir una inflamación crónica que requiera soporte vital artificial. La principal consecuencia de ello es que desde el punto de vista endocrino se genera una reducción en la pulsatilidad de la secreción de las hormonas producidas por la hipófisis anterior25. Además, se ha demostrado que los mediadores de la inflamación (citoquinas y quimioquinas) producidos durante la enfermedad crítica son capaces de atravesar la barrera hematoencefálica26, siendo capaces de promover disfunción cerebral a través del daño endotelial, la alteración de la permeabilidad y el flujo vascular cerebral, y de la síntesis de neurotransmisores27. La debilidad muscular secundaria a neuropatía y miopatía, y cuya fisiopatología no es del todo conocida, se asume como consecuencia de la injuria axonal que deriva de daño microvascular inflamatorio y de la atrofia muscular secundaria a la activación de los sistemas ubiquitín-proteosoma (UPS) y lisosoma-autofágicos, respectivamente28.
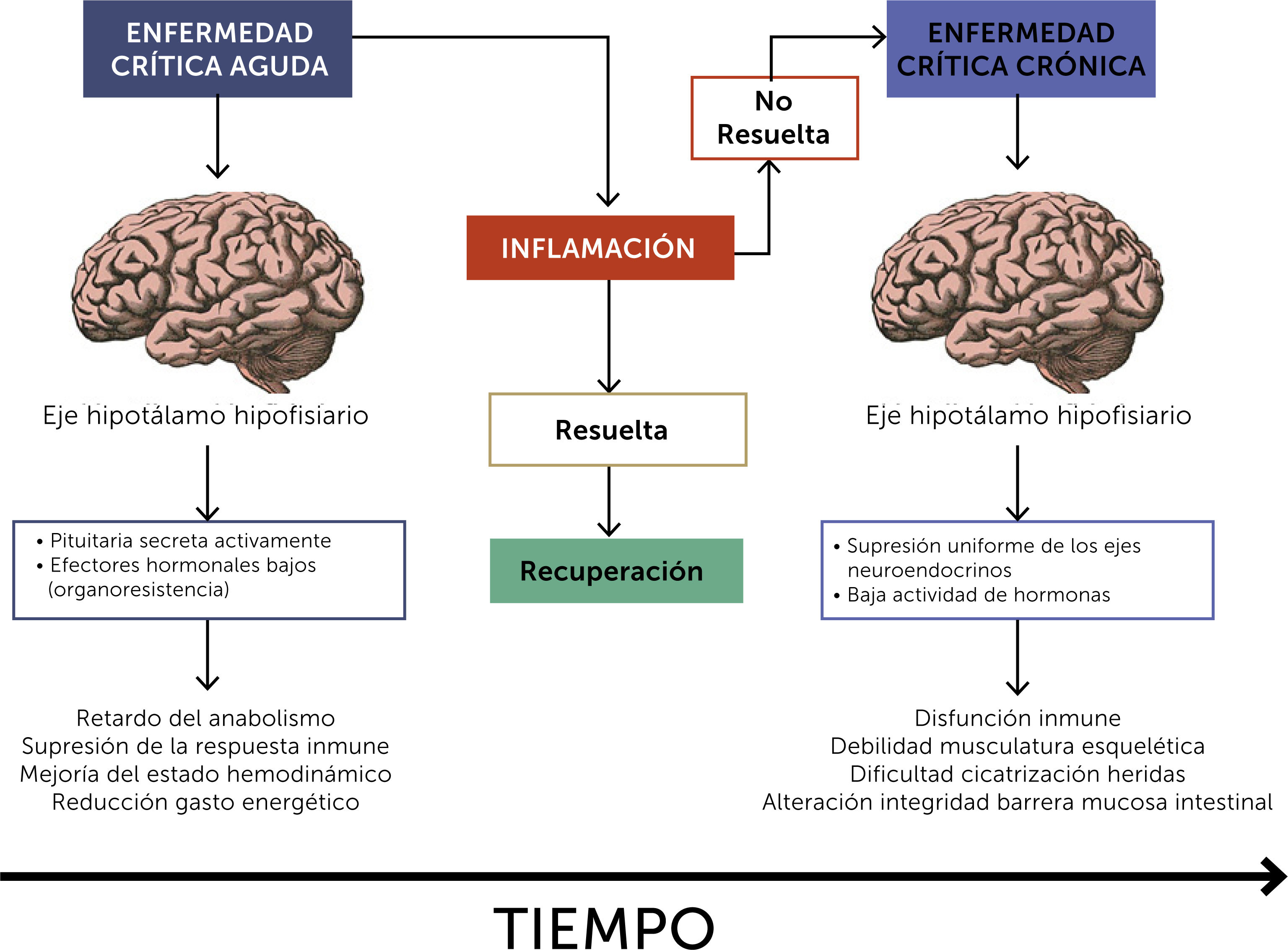
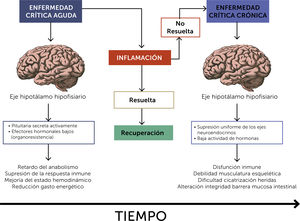
Esta serie de alteraciones conducen a que el organismo enfermo no sea capaz de restablecer sus funciones pese a que la injuria inicial haya sido tratada, lo que va consumiendo las reservas fisiológicas disponibles hasta hacerlas casi nulas. En la fig. 1 se esquematizan los principales mecanismos fisiopatológicos implicados en la génesis del paciente crítico crónico.
4TRATAMIENTODebido a la multiplicidad de manifestaciones clínicas y a la complejidad de su patogénesis, hasta ahora no existe una terapia específica para la enfermedad crítica crónica. En general, este grupo de pacientes se convierte en una difícil empresa terapéutica, sin embargo, existen algunas aproximaciones al tratamiento que surgen más bien de estudios descriptivos y conducidos en centros únicos y de la extrapolación de evidencia de estudios en pacientes críticos agudos, y que, por lo tanto,pueden perder validez externa en estos casos.
Parece ser que una estrategia terapéutica segura, al ingresar cualquier paciente a UCI, sea la de implementar una combinación de conductas que tiendan a prevenir la progresión de una enfermedad aguda29, evitando procedimientos que generen mayor inflamación, tratando las alteraciones endocrinas y previniendo entre otros, la disfunción diafragmática inducida por el ventilador (VIDD).
Existen guías clínicas de cuidados intensivos que desarrollan recomendaciones para optimizar el cuidado, la recuperación y el pronóstico de los pacientes críticos, permitiendo a los clínicos desarrollar los cambios organizacionales necesarios para estos propósitos. Estas recomendaciones se pueden sistematizar en el paquete de medidas conocidas como el ABCDEF de los Cuidados Intensivos (Ver tabla 2).
El ABCDEF de los Cuidados Intensivos
| A | Evaluación, prevención y manejo del Dolor(Assess, Prevent and Manage Pain) |
| B | Pruebas de despertar y respiración espontáneas(Both Spontaneous Awakening and Breathing Trials) |
| C | Selección de la sedoanalgesia(Choice of analgesia and sedation) |
| D | Evaluación, prevención y manejo del Delirium(Delirium: Assess, Prevent and Manage) |
| E | Ejercicio y movilización precoz(Early mobility and Exercise) |
| F | Manejo y empoderamiento de la Familia(Family engagement and empowerment) |
El cuidado de un paciente crítico crónico tiene por lo tanto múltiples aristas, requiere de equipos interdisciplinarios y comprende algunos pilares básicos que se pueden sistematizar en los siguientes:
- •
Asistencia Ventilatoria adecuada y oportuna liberación del ventilador
- •
Soporte Nutricional óptimo y manejo de alteraciones endocrinas
- •
Terapia física precoz y rehabilitación cognitiva para lograr funcionalidad
- •
Prevención de Infecciones y otras complicaciones
- •
Integración de los Cuidados Paliativos y consideraciones éticas
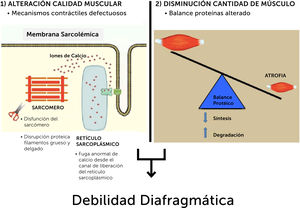
Sabemos por una parte, que la ventilación mecánica protectora (con bajas presiones y bajos volúmenes) ha demostrado disminuir las concentraciones pulmonares y sistémicas de mediadores inflamatorios durante el Síndrome de Distrés Respiratorio del Adulto (SDRA)30. Por otra parte, el diafragma es fisiológicamente el músculo primario de la inspiración y se ha demostrado que su debilidad está asociada con peores pronósticos clínicos, que incluyen mayor mortalidad (48 a 49% en aquellos con debilidad diafragmática demostrada, versus 7 a 16% en aquellos pacientes con función diafragmática normal)31,32. Una gran proporción de pacientes críticos presenta debilidad diafragmática (en el estudio de Demoule, del 2016, hasta un 53% a las 24 horas pos intubación y un 23% adicional alrededor de los 7 días)33, siendo los dos factores de riesgo más grandes para esto: la ventilación mecánica y la sepsis34.
En palabras sencillas, la ventilación mecánica constituye un arma de doble filo. Por una parte, disminuye la inflamación pulmonar y sistémica, pero por otra parte constituye una de las causas primarias de progresión hacia la enfermedad crítica crónica mediante la génesis de lo que conocemos como Disfunción Diafragmática Inducida por Ventilación (VIDD). Esta entidad es más frecuente mientras más días de ventilación mecánica tenga el paciente y se describen en su patogénesis mecanismos moleculares y celulares que son comunes con la Disfunción Diafragmática Inducida por Sepsis (SIDD), entre los que destacan: estrés oxidativo, disfunción metabólica, inflamación por citoquinas y alteración de los sistemas proteolíticos de las fibras musculares35.
En este mismo sentido, la terapia de rehabilitación temprana en pacientes en ventilación mecánica, ha demostrado reducir los niveles de citoquinas sistémicas, aumentar el número de días libres de ventilador, acortar el delirium y promover la recuperación e independencia funcional36,37. Estas estrategias de intervención para modular la actividad diafragmática van desde disminuir el nivel de soporte ventilatorio hasta la estimulación eléctrica externa del diafragma. Es así como por ejemplo, la implementación de estrategias de ventanas de sedación que permitan ventilaciones espontáneas pueden reducir el número total de días ventilados incrementando las posibilidades de que el paciente pueda egresar de una UCI38. Por otra parte, existen algunos datos que muestran que el uso de sedoanalgesia puede ser reducido después de realizada una TQT39. Todas estas son estrategias útiles que tienden al destete precoz de la ventilación mecánica, intentando de esta forma, prevenir una evolución hacia la enfermedad crítica crónica.
Si bien la instalación de una TQT para pacientes en VMP constituye un marcador clínico de la transición entre una fase aguda a una fase crónica de la enfermedad crítica, existe un debate respecto a si la instalación temprana de una TQT podría reducir los días de VM y de esta forma, reducir las probabilidades de complicaciones que puedan llevar a un enfermo a convertirse en paciente crítico crónico. Además, la liberación de la ventilación mecánica de un paciente crítico crónico con TQT es un desafío clínico enorme. Este período podría verse acortado en pacientes que sean sometidos a una prueba de ventilación espontánea de forma diaria40.
En los últimos años, y gracias al mejor entendimiento de los mecanismos que median la pérdida de fuerza del diafragma en los pacientes críticos (fig. 2), se están desarrollando algunos ensayos clínicos con drogas generalmente aprobadas para uso en humanos y que parecen promisorias en este campo, como N-acetilcisteína, Vitamina E y algunos inhibidores de cinasa y anticuerpos monoclonales como Ruxolitinib, Bortezomib y Tocilizumab, entre otros35. Aunque estos estudios son desafiantes en pacientes de UCI debido a la naturaleza multifactorial de sus enfermedades, los potenciales beneficios serían enormes.
5SOPORTE NUTRICIONALLa asistencia nutricional parece jugar un rol importante tanto en la prevención, como en el tratamiento de la enfermedad crítica crónica.
En cualquier paciente crítico es imprescindible contar con una evaluación nutricional apropiada, que englobe información clínica, parámetros bioquímicos y eventualmente y según disponibilidad, instrumentos técnicos como ultrasonido, resonancia magnética nuclear y/o impedancia bioeléctrica que permitan estimar la composición corporal, muchas veces alterada en casos de edema o anasarca.
Si bien el “gold standard” para determinar el gasto y los requerimientos de energía lo constituye la calorimetría indirecta; este es un método caro, que requiere técnicos expertos para operar el equipo y no está disponible en la gran mayoría de las instituciones en Chile. Por otra parte, no existe un consenso respecto a qué ecuación predictiva deba usarse en pacientes críticos crónicos para estimar las necesidades energéticas. En el artículo de Schulman41 se aconseja un aporte calórico para los pacientes con enfermedad crítica crónica, de al menos 20 a 25kcal/kg/día ajustadas a peso seco.
En pacientes con tracto gastrointestinal indemne, es perentorio el mantener una nutrición enteral acorde a la situación clínica, la que iniciada precozmente (dentro de las primeras 48 horas de ingreso a UCI) y comparada con nutrición enteral tardía, ha mostrado reducir las complicaciones sépticas y la estadía hospitalaria42, lo que impacta positivamente en la prevención del desarrollo de la enfermedad crítica crónica, debido a que se cree que con la preservación de la alimentación a través del tracto gastrointestinal se provee un estímulo trófico a los enterocitos, reduciendo la translocación bacteriana y manteniendo los pulsos de secreción de hormonas.
Esta nutrición debe contener, además, suficiente aporte proteico como para compensar el estado hipercatabólico que presentan la mayoría de los pacientes críticos crónicos. Según opinión de expertos, la cantidad de proteínas a aportar debería ser inicialmente entre 1.0-1.2 gr/kg/día y titular hasta llegar a 1.2-1.5 gr/kg/día de proteínas, lo que puede aumentar hasta al menos 2 gr/kg/día en pacientes con terapia de reemplazo renal, úlceras o lesiones por presión de decúbito, u otras condiciones asociadas con aumento de las pérdidas nitrogenadas (por ej: alto débito por ostomía)41.
La nutrición debe ser monitorizada respecto a tolerancia al régimen enteral (distensión abdominal, dolor, vómitos, diarrea, residuos gástricos) y a signos sugerentes de Síndrome de Realimentación (hipofosfemia, hipopotasemia, hipomagnesemia, alteraciones neurológicas, respiratorias y/o cardiovasculares). Además, se aconseja realizar un balance nitrogenado periódicamente para prevenir aportes inadecuados de proteínas, de tal manera de ajustar la nutrición a los requerimientos específicos de cada individuo.
En aquellos pacientes que requieran nutrición enteral más allá de 30 días, la evidencia observacional favorece la instalación de una gastrostomía o yeyunostomía endoscópica como medida de soporte nutricional43.
Entre las alteraciones endocrinas, el control de la hiperglicemia inducida por estrés, constituye uno de los principales objetivos terapéuticos en los pacientes críticos. El cambio de paradigma respecto a que la hiperglicemia en pacientes críticos sólo era un marcador de gravedad y constituía una respuesta adaptativa beneficiosa para asegurar la disponibilidad de glucosa que permitía soportar la función de órganos durante el estrés, cambió cuando se demostró que la terapia insulínica usada para el control de la hiperglicemia mostraba reducción en la mortalidad44, polineuropatía y también facilitaba el destete de la ventilación mecánica45. Esto ha llevado a pensar que un control glicémico adecuado parece una herramienta terapéutica útil en el escenario de cualquier paciente con enfermedad crítica, sea esta aguda o crónica, teniendo especial cuidado en no generar hipoglicemias.
Numerosos mecanismos explicarían los beneficios de un buen control glicémico en el paciente crítico, pues la hiperglicemia se asocia entre otros, con efectos proinflamatorios, injuria tisular oxidativa, disfunción endotelial y apoptosis de células B en el páncreas.
6RECUPERACION FUNCIONAL Y COGNITIVALa integración de la terapia física dentro de un modelo de rehabilitación emerge de los estudios en pacientes críticos agudos, los que muestran que la movilización temprana puede mitigar el desarrollo, severidad y duración de la debilidad muscular post-UCI46, por lo que es altamente recomendado, si no existe contraindicación para ello, el inicio de rehabilitación en fases tempranas de la enfermedad crítica.
Por otra parte, existen pocos estudios dedicados a caracterizar las alteraciones endocrinas y metabólicas de los pacientes críticos crónicos, la mayoría de ellos retrospectivos y con “n” bajos, pero que coinciden en los siguientes hallazgos: alta prevalencia de reabsorción ósea e insuficiencia/deficiencia de Vitamina D. Múltiples factores contribuyen a la pérdida de hueso: efectos mediados por citoquinas, inmovilización, déficit de Vitamina D e hiperparatiroidismo, anormalidades neuroendocrinas y fármacos. Terapias combinadas con Vitamina D, reposición de pérdidas de Calcio y uso juicioso de bifosfonatos de segunda generación han mostrado resultados promisorios en pacientes críticos crónicos, atenuando la hiper-reabsorción ósea41, aunque todavía no existen evidencias de que esto impacte en la recuperación de la fuerza o de la función, por lo que se recomienda la presencia de especialistas en nutrición/metabolismo y rehabilitación dentro del equipo multidisciplinario que evalúe a este grupo de pacientes.
Desde el punto de vista cognitivo, el delirium es una condición frecuente en UCI y representa una carga no sólo para el paciente, sino para todo el equipo de salud. Uno de los factores de riesgo más reconocidos para esta condición, es el uso de sedoanalgesia, particularmente benzodiacepinas, por lo que lograr una reducción en el uso de estos fármacos parece un objetivo primordial en los pacientes de UCI. La TQT permite reducir el uso de sedación y analgesia39, aunque no está claro si disminuye la prevalencia y/o la duración de la disfunción cerebral. Entre los fármacos recomendados para el manejo del delirium agitado están el haloperidol, la olanzapina y la quetiapina. También hay reportes de casos de paciente críticos crónicos manejados con ketamina, con buenos resultados47.
6.1PREVENCIÓN DE INFECCIONES Y OTRAS COMPLICACIONESSin duda que todo esfuerzo por tratar de prevenir y tratar las infecciones y otras complicaciones en los pacientes críticos crónicos es de la mayor utilidad. Debemos pensar que este grupo presenta al menos 3 condiciones especiales que favorecen el riesgo de infección: en primer lugar, la mayoría de los pacientes tiene sus barreras primarias alteradas (cateterización endovenosa, ostomías, lesiones dérmicas); en segundo lugar, están expuestos a patógenos más virulentos y más resistentes por mantenerse en ambientes hospitalarios; y por último, presentan condiciones inmunes deficitarias (“la inmunodepresión del paciente crítico”)48. Todo esto nos lleva a la necesidad de desarrollar procesos sistematizados que persigan el uso de medidas preventivas tales como: lavado de manos estricto, aislamiento, remoción oportuna de catéteres innecesarios, restricción en el uso de antibióticos y cuidados básicos para mantener la integridad de la piel. Para ello es de suma importancia el trabajo metódico, en equipo y transdisciplinario, como eje primario en el cuidado del paciente crítico crónico49.
6.2INTEGRACIÓN DE LOS CUIDADOS PALIATIVOS Y CONSIDERACIONES ÉTICASSin lugar a dudas que la enfermedad crítica crónica nos empuja hacia los límites de la medicina. En determinados casos, o en ciertas situaciones, debemos preguntarnos si la terapia de sostén implementada para nuestro paciente cae dentro del cuidado del paciente o estamos acercándonos a la futilidad terapéutica o si la cantidad/calidad de vida del paciente parece inaceptable y deberíamos considerar los cuidados paliativos como una alternativa terapéutica. No siempre las respuestas a estas interrogantes son fáciles, particularmente si no existen directrices anticipadas de los pacientes, pero no debemos olvidar que uno de los pilares básicos de la medicina lo constituye el “primum non nocere” (“lo primero es no hacer daño”). En general, la mayoría de los pacientes en la etapa de críticos crónicos no son capaces de tomar decisiones respecto a su futuro y sus familiares se ven emocionalmente involucrados50, por lo que en ocasiones puede ser importante contar con la opinión de los Comités de Ética institucionales en la toma de este tipo de decisiones.
Es de suma importancia también ofrecerle al paciente y su familia los Cuidados Paliativos necesarios que le provean de dignidad y alivio del sufrimiento durante todas las etapas de su enfermedad crítica crónica. Los cuidados de estos pacientes por parte del equipo de salud deben incluir proactivamente comunicación continua, sensible, efectiva y empática, de tal manera de poder brindarle soporte psicológico, emocional y espiritual en el momento adecuado tanto al paciente como a sus familiares.
7CONCLUSIÓNLa enfermedad crítica crónica se ha convertido en una amenaza importante para los sistemas de salud y para las Unidades de Cuidados Críticos, que finalmente son las que generan este tipo de pacientes. La frecuencia con la que vemos estos pacientes es cada vez mayor y hasta ahora no existen terapias específicas, por lo que es imprescindible intentar identificar pacientes en riesgo de desarrollar esta patología. Algunos estudios observacionales han mostrado que un Índice de Masa Corporal anormal, la ventilación mecánica, la sepsis, las enfermedades neuromusculares, un Glasgow anormal y una nutrición inadecuada en los primeros 7 días de estadía en la UCI, podrían ser predictores precoces de enfermedad crítica crónica. Por otra parte, también es importante reconocer algunos predictores clínicos que se asocian con mayor mortalidad en este grupo de pacientes: el inmuno compromiso, la falla renal aguda con requerimiento dialítico después de 30 días, el uso de vasopresores/inótropos después de 30 días, la ventilación mecánica por más de 90 días, la edad avanzada y el estado funcional en el momento del ingreso a la UCI se asocian con mortalidades más elevadas. No siempre es fácil reconocer el momento en que un paciente se transforma en crítico crónico, pero los consensos definitorios permitirán acercarse de mejor forma al entendimiento de esta enfermedad. Por ahora parece imprescindible el trabajo multidisciplinario en el manejo de los pacientes críticos desde su ingreso a la UCI, poniendo especial énfasis en la rehabilitación precoz, el manejo y destete oportunos de la ventilación mecánica, la nutrición adecuada, el manejo y la prevención del delirium evitando fármacos sedantes, para intentar minimizar la progresión de una condición inicial hacia la cronicidad. Sin embargo, y pese a nuestros mejores cuidados, una población de esos enfermos evolucionará hacia un estado crítico crónico, y es en ese momento donde debemos estar capacitados como equipos de salud para brindarle a él y a sus cercanos, la mejor terapia posible que además del soporte de órganos incluya medidas paliativas, comunicación continua, empatía y acompañamiento.
[El paciente crítico crónico - Leonardo Soto G., MD, FACP]
Adaptado de Value, Chronic Critical Illness, and Choosing Wisely. JICM, 2018.
La enfermedad aguda se caracteriza por la presencia de una importante respuesta inflamatoria y activación del eje hipotálamo-hipófisis, con el propósito de retrasar el anabolismo y aumentar el catabolismo para poner a disposición del organismo los sustratos energéticos. La resolución del proceso inflamatorio da como resultado la curación y la restauración de la actividad neuroendocrina normal. Si la inflamación no se resuelve, la enfermedad persistente conduce al desarrollo de un agotamiento de la respuesta neuroendocrina con la aparición de una enfermedad crítica crónica (Adaptado de Eur J Clin Invest 2015; 45 (12): 1341–1349).
8Conflicto de InterésDeclaro no tener conflictos de interés.