Reportar un caso de esporotricosis linfocutánea contraída en Chile y realizar una revisión de la literatura con énfasis en los hallazgos dermatoscópicos de las lesiones y en los casos reportados en el país.
Caso ClínicoPaciente adulto mayor con lesiones nodulares ulceradas siguiendo trayecto linfático en extremidad superior derecha.
ResultadosEstudio micológico confirmó la presencia de Sporothrix schenckii. Se inició tratamiento con antifúngico oral con buena respuesta terapéutica.
ConclusionesExiste un escaso número de reporte de esporotricosis linfocutánea contraída en Chile con confirmación micológica. Este es el único caso chileno con descripción dermatoscópica de las lesiones.
To report a case of lymphocutaneous sporotrichosis adquired in Chile and provide a review of the literature with emphasis on dermoscopic findings and previous cases reported in the country.
Clinical CaseAn elderly patient presented with ulcerated nodular lesions following lymphatic vessels in his right upper limb.
ResultsMycological work-up confirmed the presence of Sporothrix schenkii. Oral antifungal treatment was initiated with good therapeutic response.
ConclusionFew case reports of lymphocutaneous sporotricosis adquired in Chile can be found in literature. Until now this is the only chilean case with dermoscopic description of the lesions.
La esporotricosis o enfermedad por el pinchazo de rosa, es una infección micótica granulomatosa, de curso subagudo o crónico, causada por complejo de hongos dimórficos Sporothrix schenckii, que incluye diferentes especies1: S. brasiliensis, S. mexicana, S. globosa, S. luriei, S. pallida, S. chilensis y S. schenckii sensu lato, siendo este último el agente más frecuente2.
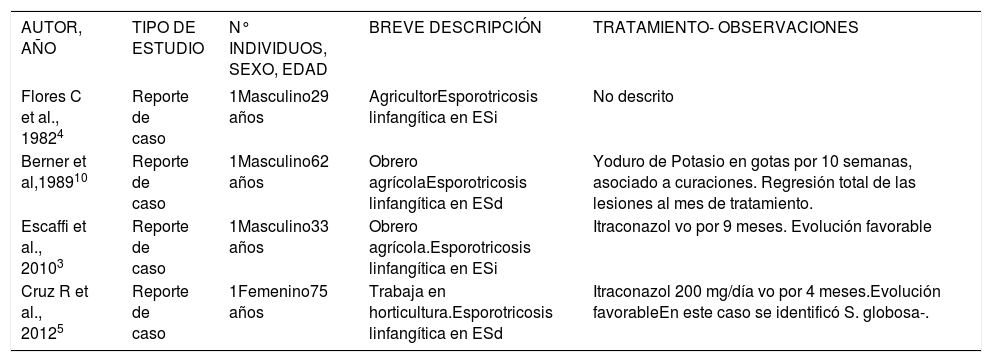
Estos hongos presentan una distribución mundial, siendo más común en climas tropicales y subtropicales1,3. Se considera la infección subcutánea por hongos más frecuente en Latinoamérica, con una incidencia anual estimada en 48 a 60 casos por 100.000 habitantes1. Sin embargo, no existen datos epidemiológicos en Chile y a la fecha sólo se han comunicado cuatro casos de esporotricosis contraída en el país que disponen de confirmación micológica3,5 (Tabla 1).
Casos publicados de esporotricosis contraída en Chile con confirmación micológica
| AUTOR, AÑO | TIPO DE ESTUDIO | N° INDIVIDUOS, SEXO, EDAD | BREVE DESCRIPCIÓN | TRATAMIENTO- OBSERVACIONES |
|---|---|---|---|---|
| Flores C et al., 19824 | Reporte de caso | 1Masculino29 años | AgricultorEsporotricosis linfangítica en ESi | No descrito |
| Berner et al,198910 | Reporte de caso | 1Masculino62 años | Obrero agrícolaEsporotricosis linfangítica en ESd | Yoduro de Potasio en gotas por 10 semanas, asociado a curaciones. Regresión total de las lesiones al mes de tratamiento. |
| Escaffi et al., 20103 | Reporte de caso | 1Masculino33 años | Obrero agrícola.Esporotricosis linfangítica en ESi | Itraconazol vo por 9 meses. Evolución favorable |
| Cruz R et al., 20125 | Reporte de caso | 1Femenino75 años | Trabaja en horticultura.Esporotricosis linfangítica en ESd | Itraconazol 200 mg/día vo por 4 meses.Evolución favorableEn este caso se identificó S. globosa-. |
ESi: extremidad superior izquierda//ESd: extremidad superior derecha.
Oddó y Lobos 1988 (Ref. 9), reportaron el caso de un paciente masculino de 52 años que presentó una esporotricosis cutánea fija en Chile. Ha sido mencionado en otros artículos como un caso autóctono chileno, sin embargo, el paciente tenía antecedente de viajes a zonas endémicas de esporotricosis.
Se presenta el caso de un hombre de 79 años, con antecedente de amputación traumática de mano derecha a nivel metacarpiano a los 15 años de edad. Seis meses previo a la consulta, inicia un cuadro caracterizado por la aparición de nódulos y ulceraciones en extremidad superior derecha con aumento progresivo en tamaño y número, comprometiendo inicialmente antebrazo extendiéndose en forma ascendente hasta el brazo. Paciente refería que se dedicaba a labores agrícolas, pelando maíz con la extremidad afectada.
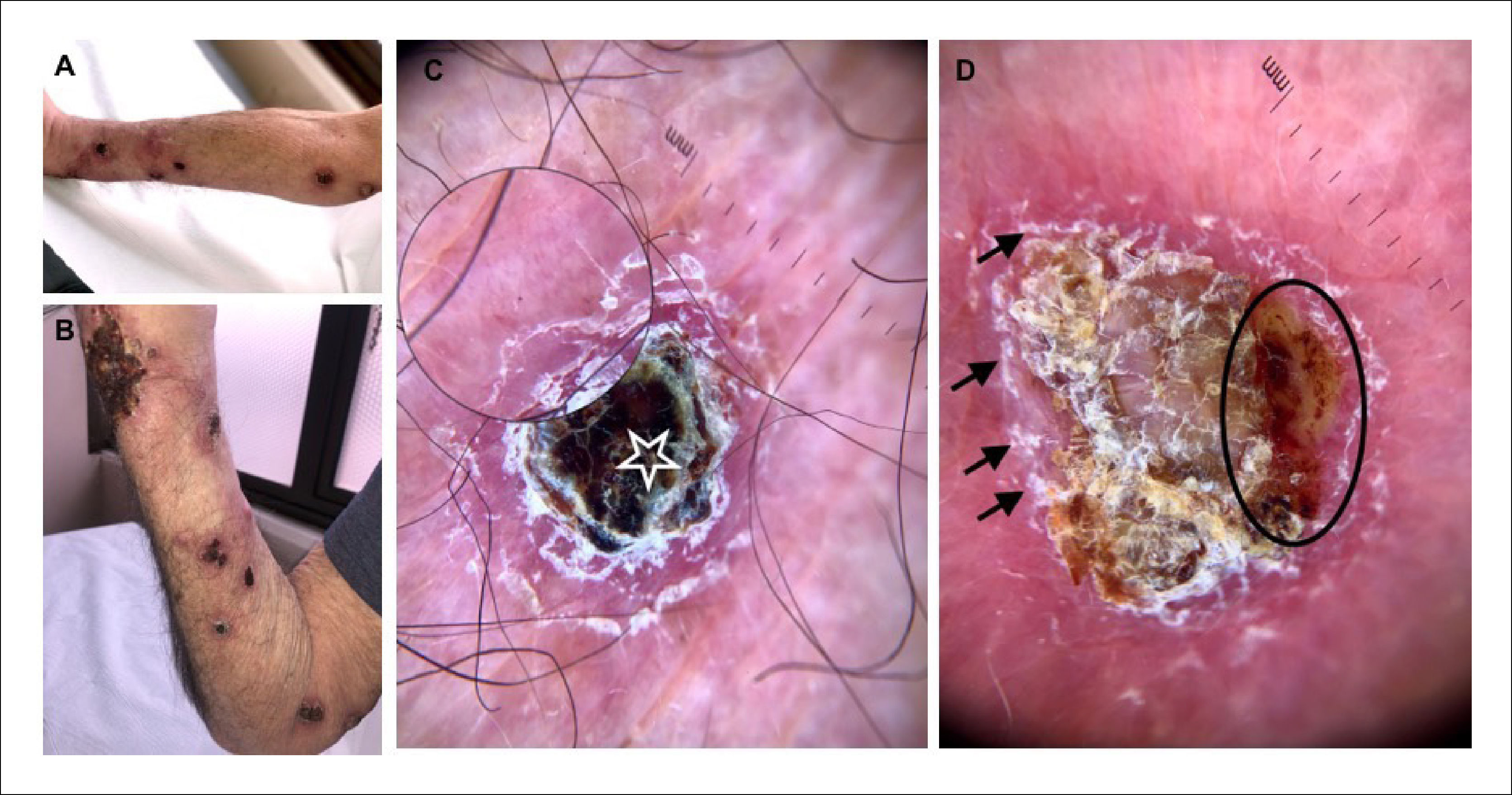
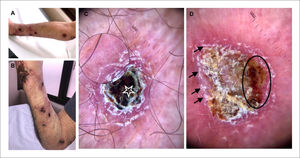
Al examen físico presentaba úlceras y múltiples nódulos con centro costroso y exudativo asociado a eritema perilesional en patrón esporotricoide (Figura 1A y B). La dermatoscopía mostró costra hemorrágica central sobre fondo eritemato-violáceo difuso, área amarillo-anaranjada sin estructura y descamación periférica (Figuras 1C y 1D).
Imágenes clínicas y dermatoscópicas
(A) y (B) Múltiples úlceras y nódulos con centro costroso y exudativo asociado eritema perilesional en patrón esporotricoide. (C) Dermatoscopía con costra hemática central (estrella) sobre fondo eritemato-violáceo, patrón vascular no en foco sobre área rojo-lechosa (zona con aumento). (D) Áreas amarillo-anaranjadas sin estructura (círculo negro) y descamación periférica superficial (flechas negras).
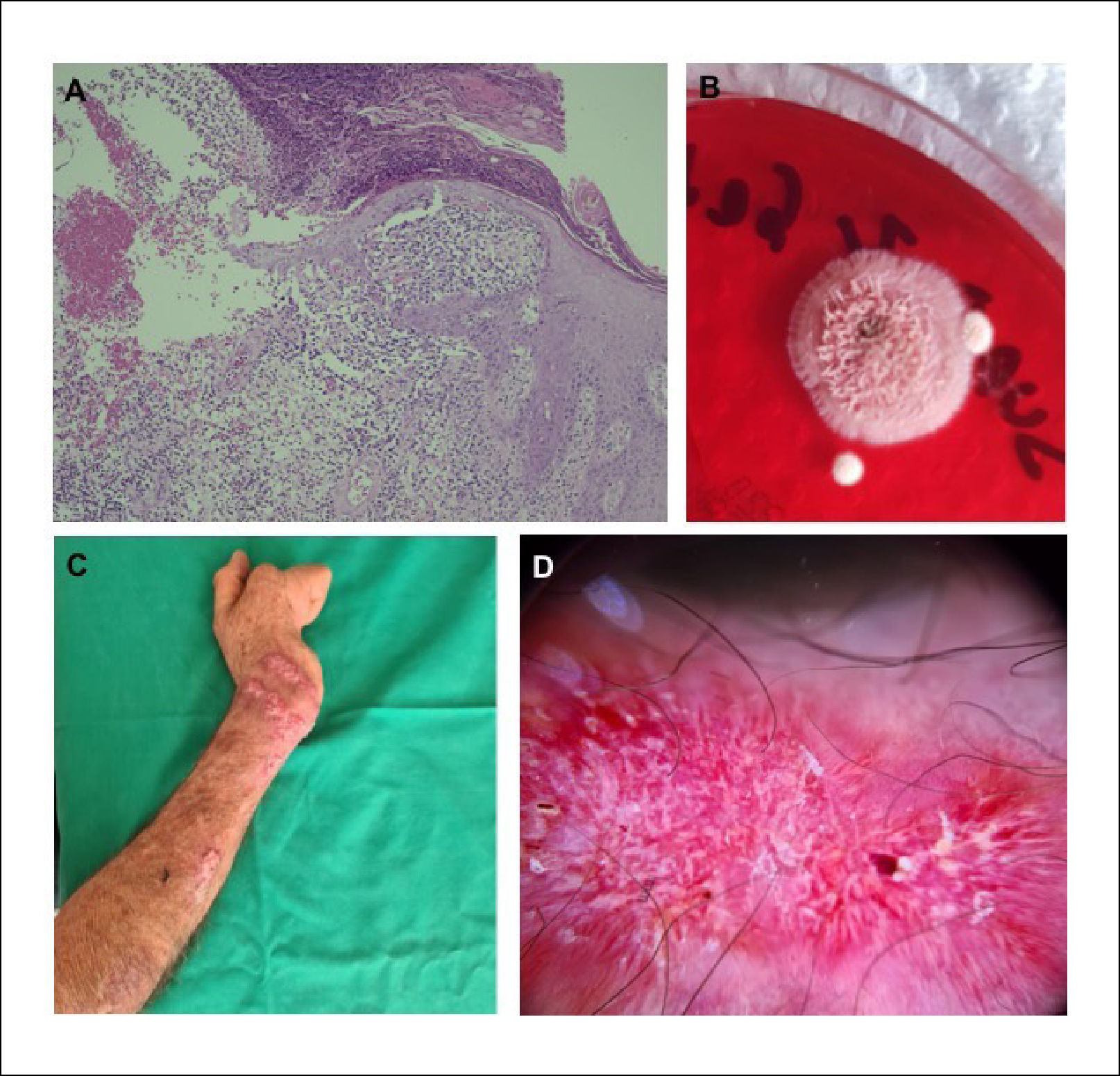
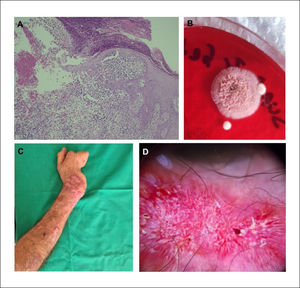
Se realizó biopsia de una lesión que evidencia epidermis psoriasiforme irregular en áreas ulceradas, infiltrada por polimorfonucleareas neutrófilos formando abscesos. En dermis se identifica infiltrado inflamatorio mixto, con polimorfonucleareas además de células gigantes multinucleadas de tipo cuerpo extraño (Figura 2A). Se identificaron dos cuerpos extraños, no birrefringentes, que podrían corresponder a fibra vegetal. No se evidencian hifas, esporas o cuerpos asteroides. Tinción de Grocott y PAS negativo para hongos.
Imagen histopatológica, cultivo e imagen clínica post tratamiento
(A) Epidermis con áreas ulceradas, infiltrada por polimorfonucleares formando abscesos y dermis con infiltrado inflamatorio mixto y células gigantes multinucleadas de tipo cuerpo extraño. Magnificación 100x. (B) Cultivo en agar sabouraud-dextrosa con crecimiento de colonia color rosado-cremosa, se observa crecimiento radial periférico. (C) Lesiones a los 2 meses post-tratamiento con disminución importante de tamaño, eritema y exudado y (D) dermatoscopía con patrón vascular de fondo no en foco y ausencia de costra hemática central.
Cultivo corriente de hongos y micobacterias negativos. PCR para micobacterias negativo. Dada la persistencia de las lesiones iniciales y aparición de nuevas lesiones similares siguiendo un trayecto esporotricoide, se solicitó examen directo por raspado de piel -el cual fue negativo- y nuevo cultivo en agar sabouraud dextrosa, presentándo crecimiento de colonia color rosada-cremosa (Figura 2B). El estudio microscópico de la colonia mostró hifas hialinas septadas delgadas y conidios en forma de flor característicos de Sporothrix schenkii, confirmándose el diagnóstico. Se inició tratamiento con itraconazol 200mg/día, presentando mejoría clínica al segundo mes de terapia (Figura 2C y D), posteriormente presentó un curso fluctuante con recurrencias y remisiones debido a dificultades en el acceso al fármaco.
DiscusiónLa esporotricosis se considera una patología de trabajadores agrícolas y jardineros, quienes tienen mayor riesgo e incidencia de la enfermedad debido a que Sporothrix spp., se aísla en plantas o restos vegetales en el suelo1,3,6.
Entre el 10 y 62% de los pacientes refieren el antecedente de trauma penetrante con productos de origen vegetal, tales como espinas, astillas o materiales contaminados. Durante los últimos años Brasil, se ha reportado la transmisión zoonótica a través de arañazos y/o mordeduras de gato, aislando S. brasiliensis en la mayoría de los casos, siendo la especie con mayor virulencia conocida, afectando principalmente a población pediátrica y adultos mayores. Se cree que la inhalación de S. schenkii es la vía de transmisión para el desarrollo de las formas pulmonar y sistémica6.
Condiciones que producen inmunosupresión son consideradas como factores de riesgo y predisponen a su forma diseminada y sistémica1,3,6.
Las manifestaciones clínicas dependen de la respuesta inmunitaria del huésped, la virulencia de la cepa y del tamaño del inóculo y se han dividido en cutáneas y extracutáneas3. Sin embargo, se han propuesto nuevos sistemas de clasificación para un mejor entendimiento de los hallazgos clínicos e incluyen las formas cutánea (linfocutánea, fija e inoculación múltiple); mucosa (ocular, nasal y otras); sistémica (cutánea diseminada, osteoarticular, pulmonar, neurógica y otras); y síndromes de hipersensibilidad (eritema nodoso, eritema multiforme, síndrome de Sweet, artritis reactiva)6. Las manifestaciones cutáneas descritas son las siguientes1,3,5,6:
- 1.
Esporotricosis linfocutánea o linfangítica representa más del 75% de los casos. Se desarrolla en piel expuesta, como manos, cara y pies. El período de incubación es de 15 a 30 días, apareciendo en el sitio de inoculación, un nódulo dérmico eritematoso, o violáceo, no doloroso, que posteriormente se ulcera (chancro esporotricoideo), presenta bordes engrosados, centro granulomatoso y escasa supuración. Posteriormente se produce linfangitis acompañada de nódulos secundarios que también pueden ulcerarse, lo que se conoce como patrón esporotricoide o linfangitis nodular. No hay afectación del estado general.
- 2.
Esporotricosis fija o dermoepidérmica: (10-30% de los casos) solo existe una lesión. La infección es limitada y se manifiesta por lo general como una placa verrucosa de lento crecimiento y menos progresiva, con mínimo o sin compromiso linfático. Generalmente se presenta en áreas endémicas como una reinfección en un paciente previamente sensibilizado.
- 3.
Cutánea diseminada: (<2% de los casos) se manifiesta habitualmente en inmunosuprimidos como múltiples pápulas, nódulos, úlceras distribuidas difusivamente y es frecuente el compromiso sistémico.
El principal diagnóstico diferencial del patrón esporotricoide es la infección por micobacterias atípicas, especialmente M. marinum. Otras causas menos frecuentes son nocardiosis cutánea, leishmaniasis, tularemia, tuberculosis, actinomicosis, entre otros6.
Recientemente se han descrito las características dermatoscópicas de lesiones cutáneas de esporotricosis, reportando la presencia de áreas amarillo-anaranjadas desestructuradas, las que se correlacionan histopatológicamente con la formación de granulomas en la dermis; fondo eritematoso difuso, que representa la inflamación subyacente; telangiectasias lineales no enfocadas; ulceración superficial; costras hemorrágicas; y por último, bandas blanquecinas fibróticas en lesiones más avanzadas, que representan áreas de cicatrización. Por otra parte, se ha evidenciado la presencia de pústulas agrupadas en las formas diseminadas. Sin embargo, estas características no son específicas y existe una sobreposición con los hallazgos dermatoscópicos de otras dermatosis granulomatosas de origen infeccioso7.
El método gold standard para el diagnóstico es el cultivo de hongos realizado idealmente de una muestra de piel; también se puede obtener de material aspirado de las lesiones1,3,5,6. Debe realizarse en agar dextrosa Sabouraud a temperatura ambiente, lo que facilita el crecimiento del S. schenckii, en su fase de moho. Macroscópicamente, las colonias de la levadura son de aspecto suave, de crecimiento radial y color crema; y microscópicamente las conidias simpodiales son similares a la margarita6.
El estudio histopatológico muestra una imagen mixta de un proceso granulomatoso y piogénico. A menudo la cantidad de organismos es escasa, por lo tanto, es posible que no se visualicen incluso con tinciones especiales para hongos. Los elementos fúngicos pueden estar presentes en forma de levadura (cuerpos asteroides), como células elongadas con forma de cigarro o como hifas, siendo características mas no patognomónicos 1,3,6.
Otros métodos diagnósticos como PCR o serología no están disponibles comercialmente y tienen menor rendimiento.
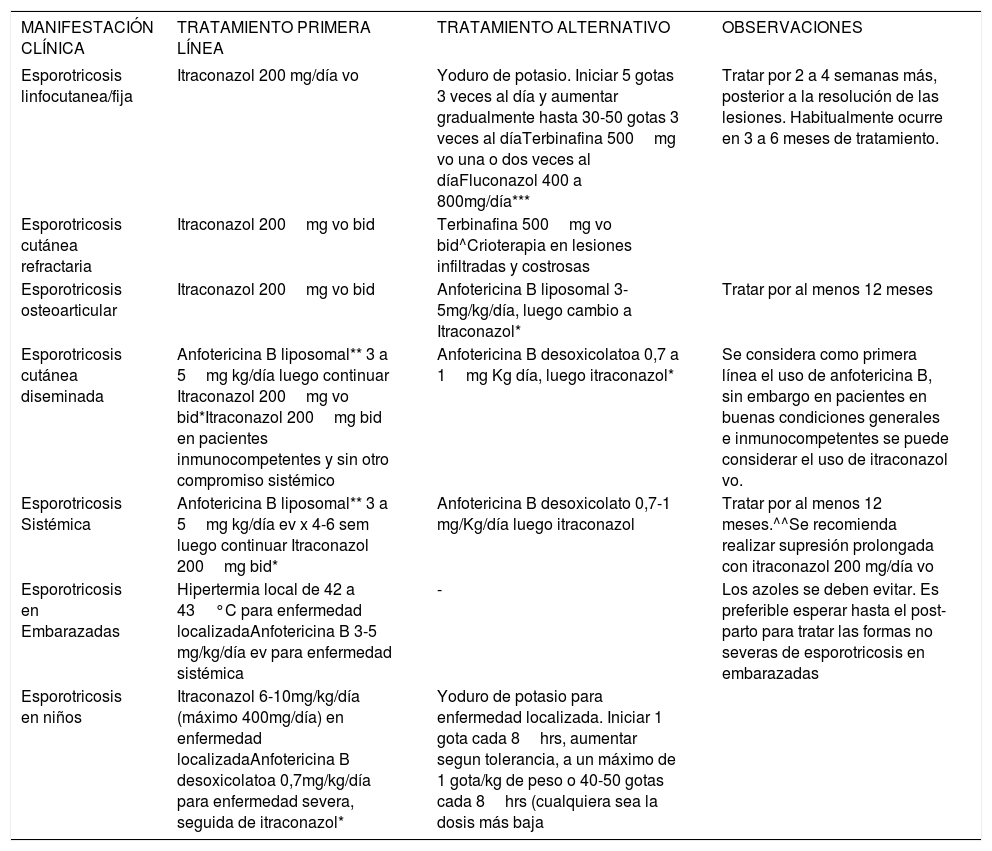
El tratamiento de la esporotricosis (Tabla 2) depende de varios factores que incluyen el patrón clínico de presentación, el estado inmunológico del huésped, y las especie de Sporothrix aislada6. El itraconazol se considera el tratamiento de primera línea6,8 para las forma fijas y linfocutáneas. El yoduro de potasio se ha usado históricamente para el tratamiento de la esporotricosis cutánea localizada, y en los síndromes de hipersensibilidad asociados3,6,8. Se ha reportado que la terbinafina tendría actividad contra Sporothrix y se considera tratamiento de segunda línea.
Tratamiento de esporotricosis según manifestación clínica
| MANIFESTACIÓN CLÍNICA | TRATAMIENTO PRIMERA LÍNEA | TRATAMIENTO ALTERNATIVO | OBSERVACIONES |
|---|---|---|---|
| Esporotricosis linfocutanea/fija | Itraconazol 200 mg/día vo | Yoduro de potasio. Iniciar 5 gotas 3 veces al día y aumentar gradualmente hasta 30-50 gotas 3 veces al díaTerbinafina 500mg vo una o dos veces al díaFluconazol 400 a 800mg/día*** | Tratar por 2 a 4 semanas más, posterior a la resolución de las lesiones. Habitualmente ocurre en 3 a 6 meses de tratamiento. |
| Esporotricosis cutánea refractaria | Itraconazol 200mg vo bid | Terbinafina 500mg vo bid^Crioterapia en lesiones infiltradas y costrosas | |
| Esporotricosis osteoarticular | Itraconazol 200mg vo bid | Anfotericina B liposomal 3-5mg/kg/día, luego cambio a Itraconazol* | Tratar por al menos 12 meses |
| Esporotricosis cutánea diseminada | Anfotericina B liposomal** 3 a 5mg kg/día luego continuar Itraconazol 200mg vo bid*Itraconazol 200mg bid en pacientes inmunocompetentes y sin otro compromiso sistémico | Anfotericina B desoxicolatoa 0,7 a 1mg Kg día, luego itraconazol* | Se considera como primera línea el uso de anfotericina B, sin embargo en pacientes en buenas condiciones generales e inmunocompetentes se puede considerar el uso de itraconazol vo. |
| Esporotricosis Sistémica | Anfotericina B liposomal** 3 a 5mg kg/día ev x 4-6 sem luego continuar Itraconazol 200mg bid* | Anfotericina B desoxicolato 0,7-1 mg/Kg/día luego itraconazol | Tratar por al menos 12 meses.^^Se recomienda realizar supresión prolongada con itraconazol 200 mg/día vo |
| Esporotricosis en Embarazadas | Hipertermia local de 42 a 43°C para enfermedad localizadaAnfotericina B 3-5 mg/kg/día ev para enfermedad sistémica | - | Los azoles se deben evitar. Es preferible esperar hasta el post-parto para tratar las formas no severas de esporotricosis en embarazadas |
| Esporotricosis en niños | Itraconazol 6-10mg/kg/día (máximo 400mg/día) en enfermedad localizadaAnfotericina B desoxicolatoa 0,7mg/kg/día para enfermedad severa, seguida de itraconazol* | Yoduro de potasio para enfermedad localizada. Iniciar 1 gota cada 8hrs, aumentar segun tolerancia, a un máximo de 1 gota/kg de peso o 40-50 gotas cada 8hrs (cualquiera sea la dosis más baja |
Bid: dos veces al día; Vo: Vía Oral; ev: endovenoso; *El cambio de terapia se realiza cuando el paciente presenta respuesta favorable//**Anfotericina B liposomal presenta menor riesgo de nefrotoxicidad comparada con la Anfotericina B desoxicolatoa //***Tratamiento de tercera línea, debe ser usado solo en caso de que el paciente no tolere los otros fármacos// ^Tratamiento complementario o como monoterapia en casos seleccionados y lesiones aisladas//^^Se recomiedsa realizar supresión en casos de esporotricosis sistémica diseminada y/o meningitis en pacientes VIH en etapa SIDA o con inmunosupresión de otra causa. Orofino et. al.6 Kaufmann et al. (Ref. 8).
Como tratamiento adyuvante, se ha descrito el beneficio de provocar hipertermia en el sitio comprometido mediante la aplicación de calor local, ya que S. schenckii es un hongo termo sensible, que reduce su crecimiento desde los 40°C y prácticamente muere a los 45°C3.
Finalmente, la anfotericina B es el tratamiento de elección en la formas diseminadas, sistémica, pulmonar y osteoarticular6,8.
ConclusiónLa descripción de este caso constituye el recordatorio de una entidad con una incidencia desconocida en Chile, quizás debido a un sub-reporte de casos. Es necesario incentivar la comunicación de casos adquiridos en el territorio chileno con el fin de realizar estudios epidemiológicos futuros.
Este caso constituye uno de los pocos reportados de esporotricosis linfo-cutánea contraída en Chile, con confirmación micológica y representa el único caso chileno con descripción dermatoscópica de las lesiones.
Declaración de conflicto de interésNinguno de los autores declara tener conflictos de interés.