El texto que sigue muestra el enfrentamiento que tradicionalmente un anestesiólogo hace durante la evaluación preoperatoria de un paciente sea éste de urgencia o electivo. Esto consiste en interiorizarse de la historia, obteniendo la mayor cantidad de información de la condición médica actual y pasada del paciente, un examen físico dirigido, efectuar un análisis sistémico del paciente, solicitar y leer los exámenes pertinentes y dejar las indicaciones apropiadas. Toda la información anterior permitirá clasificar al enfermo de acuerdo a su condición física, evaluar su riesgo y planificar la conducta periopertoria.
These document lineament is given by the traditionally way for an anesthetist to perform the preoperative evaluation of a pacient even if he is an urgency or an elective pacient. This consists in reviewing the history, getting the most information about the present and past medical condition of the pacient, running a guided fisical exam, a sistemic analisis of the pacient, after wich the pertinent exams should be asked and read, then the appropiate indications should de made. All of the previous information will allow a clasification of the pacient acording to his physical condition, evaluate his risk and planning the perioperative.
El presente trabajo tiene por objeto revisar los elementos más importantes a tener en cuenta al momento de realizar una evaluación preoperatoria. Para su realización gran parte de la información se obtuvo de guías que seguían un protocolo de validación (1, 2, 3). Dado lo extenso del tema, se intentó profundizar en los aspectos más relevantes o que generan controversia. Dichas guías permiten tomar una decisión sobre el grado de estudio que debe tener un paciente, la forma de optimizar su preparación y el momento adecuado para realizar una cirugía. Obviamente muchos aspectos de la evaluación preoperatoria no podrán ser abordados por lo acotado del artículo. Como anestesiólogo, efectúo en forma rutinaria evaluación preoperatoria tanto a pacientes electivos como de urgencia a través de la visita preanestésica por lo que ocupare este término o evaluación preoperatorio indistintamente.
Finalmente, quisiera destacar la importancia que tiene la comunicación entre los diferentes especialistas que intervienen en el periopoeratorio ya que sus diversas perspectivas ayudan a tomar la mejor decisión en muchas situaciones complejas.
Visita preanestésicaLa visita preanestésica es un acto médico que debe ser hecha por un anestesiólogo para conocer la condición médica del paciente y planificar el procedimiento a realizar. Su importancia involucra el ámbito médico, el aspecto médico legal y administrativo por lo que siempre compromete al profesional en su relación con el paciente.
¿Cuándo se debe efectuar?En ese contexto, las recomendaciones de la ASA1 (America Society of Anesthesiologists) consideran que la visita preanestésica debe ser efectuada el día previo a la cirugía en pacientes sometidos a grandes cirugías o en aquellos que tienen patologías médica grave. En el resto de los pacientes puede ser ejecutada el mismo día de la cirugía (pacientes ambulatorios y de urgencia)
¿De que se compone?De acuerdo a las guías de la ASA (1), los siguientes aspectos deben efectuarse en todos los pacientes y quedar registradas en la ficha clínica:
- •
HISTORIA CLÍNICA
- •
EXAMEN FÍSICO
- •
EXÁMENES DE LABORATORIO
- •
MEDICACIÓN PREOPERATORIA
- •
CONSENTIMIENTO INFORMADO
Puntos a considerar:
- •
Motivo y urgencia de la cirugía
- •
Alergias: preguntar dirigidamente por las causas mas relevantes: antibióticos, dipirona, látex, y especificar tipo de reacción).
- •
Cirugías previas.
- •
Traumas graves.
- •
Medicamentos de uso habitual (registrar los nombres y dosis incluidos homeopáticos y dietas).
- •
Riesgos de infección del sitio operatorio (fumador, diabetes, obesidad, desnutrición, enfermedad de la piel, tiempo de hospitalización). Hacer hincapié en la profilaxis.
- •
Ayuno.
- •
Grado de control de enfermedades coexistentes.
- •
Estado cardiovascular.
- •
Estado respiratorio.
- •
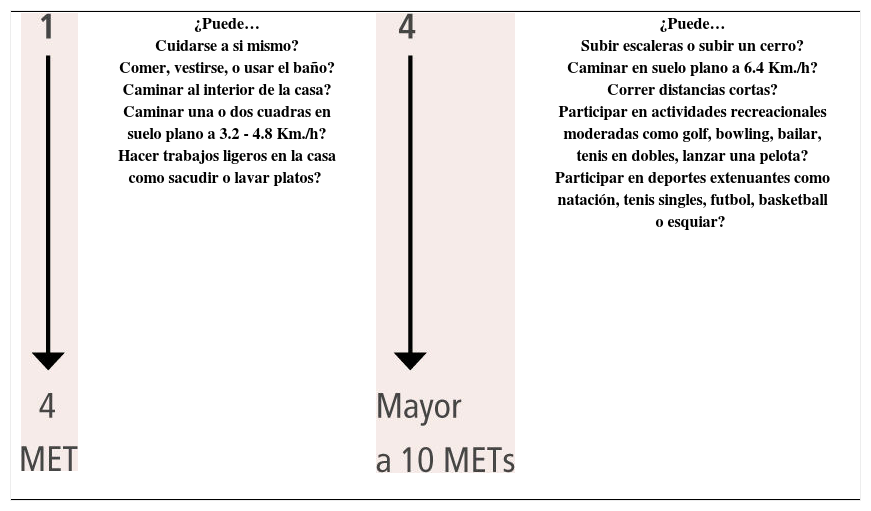
Capacidad funcional (registrar de acuerdo a METS) Tabla 1
Tabla 1.Requerimientos energéticos estimados para varias actividades
¿Puede…
Cuidarse a si mismo?
Comer, vestirse, o usar el baño?
Caminar al interior de la casa?
Caminar una o dos cuadras en
suelo plano a 3.2 - 4.8 Km./h?
Hacer trabajos ligeros en la casa
como sacudir o lavar platos?¿Puede…
Subir escaleras o subir un cerro?
Caminar en suelo plano a 6.4 Km./h?
Correr distancias cortas?
Participar en actividades recreacionales
moderadas como golf, bowling, bailar,
tenis en dobles, lanzar una pelota?
Participar en deportes extenuantes como
natación, tenis singles, futbol, basketball
o esquiar?MET: Equivalente metabólico.
Tomado de Fleisher LA, et al. ACC/AHA 2007.3 - •
Antecedentes de coagulopatía (personal y familiar).
- •
Posibilidad de anemia.
- •
Posibilidad de embarazo.
- •
Historia personal o familiar de problemas con anestesia (sospecha de hipertermia maligna o hepatitis por halogenados).
- •
Uso de alcohol, tabaco o drogas (describir cantidades).
- •
Peso, talla, IMC.
- •
Signos vitales: PA (ambos brazos), pulso (frecuencia y ritmo) FR.
- •
Cardiorrespiratorio: Importante chequear tonos cardíacos, murmullo vesicular y descartar ruidos patológicos, auscultar carótidas.
- •
Vía aérea: Identificar alteraciones tales como prominencia dental, apertura bucal disminuida, micrognatia, y siempre medir distancia tiromentoneana, movilidad cervical y efectuar Malampati.
- •
En obesos medir diámetro cervical.
Después de una revisión acabada de la historia clínica y de obtener la mayor cantidad e información útil, nuestro objetivo se debe centrar en hacer un análisis del estado funcional de los sistemas del paciente para planificar el nivel de complejidad que tendrá nuestra anestesia y la complejidad del postoperatorio. En ese contexto parece obvio empezar por el sistema cardiovascular, dado la importancia que tiene en la mortalidad en la población de ambos sexos.
Evaluación sistema cardiovascularLa prevalencia de enfermedad cardiovascular aumenta con la edad y en la medida que la población envejece aumenta la probabilidad de someterse a algún procedimiento quirúrgico. La decisión de autorizar una cirugía pasa por la correcta evaluación del riesgo y el control de las posibles complicaciones cardíacas que se puedan presentar en el perioperatorio. En ese contexto guías como la ACC/AHA, (American College of Cardiologists / American Heart Association) de evaluación cardiovascular del enfermo sometido a cirugía no cardíaca publicadas el año 2007, son altamente recomendables (3).
Sin embargo guias o algoritmos como los antes descritos no necesariamente incluyen todas las variables de morbilidad y tratamiento de cada paciente en particular, por ese motivo deben ser una herramienta útil en la toma de decisiones, pero de ninguna manera el único elemento a considerar (4).
Hipertensión arterial: dado su alta prevalencia en nuestra población, conviene destacar que no es un factor de riesgo independiente para eventos postoperatorios (3). En general no se debe posponer una cirugía para un estudio de posibles causas secundarias.
Un estudio randomizado (35) que incluyó 989 hipertensos crónicos tratados, propuestos para cirugía no cardiaca con presiones diastólicas entre 110 y 130 mm de Hg, sin patología cardiaca significativa no logró demostrar diferencia en las complicaciones postoperatorias entre pacientes sometidos a cirugía y los postergados para ser mejor tratados. Preparar estos enfermos con sedación y B bloqueo puede mejorar mucho su manejo (36).
Cardiopatía Coronaria: dado que el infarto miocardico perioperatorio es considerado el indicador más recurrente para medir complicaciones cardiovasculares perioperatorias, parece logica la importancia que se le da a la detección, evaluación y tratamiento de la posible condición de cardiópata coronario del paciente que va a ser intervenido quirurgicamnente, para lo cual se hace una historia dirigida y se desarrollan pruebas para evaluar esta condición.
Importancia de las pruebas de esfuerzo en el estudio preoperatorio: es importante destacar el valor de las pruebas de esfuerzo (Test de talio, ECO dobutamina), en el estudio preoperatorio. Si estas pruebas salen negativas para insuficiencia de riesgo coronario, tienen un valor predictivo negativo muy alto, lo que significa que la probabilidad de tener un evento coronario es muy baja. Si salen positivas, su valor predictivo positivo es bajo (la probabilidad de que el paciente haga un evento coronario en el post operatorio es muy baja), de este modo se consideran pruebas muy específicas, pero poco sensibles para evaluar riesgo cardiovascular.
Además de identificar población de riesgo, durante la evaluación preoperatoria ha sido posible incorporar medidas de prevención como son la utilización de fármacos y considerar la necesidad de revascularización miocárdica (instrumental o quirúrgica). De hecho, ha sido documentado que el uso de terapia con B bloqueadores para mantener un pulso de reposo entre 60 y 65 por minuto en el preoperatorio da como resultado que dichos pacientes tengan una morbi - mortalidad significativamente menor al control con placebo (5).
La creencia de que la revascularización miocárdica profiláctica antes de la cirugía no cardíaca puede reducir los sucesos cardiovasculares peri operatorios fue estudiado por Mcfalls et al. Su estudio reclutó 620 pacientes electivos, programados para cirugía vascular con indicación de revascularización, la mitad fue a tratamiento médico y la otra a revascularización. Sus resultados no mostraron beneficios en los pacientes revascularizados (6).
Las directrices actuales de la ACC/AHA sugieren que la indicación de cateterismo coronario es independiente de la cirugía programada, y se debería realizar en pacientes con indicación primaria de revascularización (por sus beneficios sobre la sobrevida y calidad de vida a largo plazo), independiente de la cirugía no cardiaca a la que van a ser sometidos.
La situación con angioplastia no difiere mucho tampoco con la revascularización. El estudio CURAGE TRIAL (37), que incluyó una población de 2287 pacientes con enfermedad coronaria, distribuída en forma aleatoria a tratamiento médico o a angioplastia más tratamiento médico no reveló diferencia entre los grupos en relación a muerte o IM.
Con los datos anteriores se entienden mejor las recomendaciones de la ACC/AHA 2007:
- •
Si la cirugía es de urgencia, se debe proceder con la intervención y estimar el riesgo y los cuidados necesarios para el postoperatorio.
- •
Se identifican los pacientes con condiciones cardíacas activas que hacen recomendable posponer una cirugía electiva Tabla 2.
Tabla 2.Condiciones cardiacas activas para las cuales el paciente debiera ser evaluado y tratado antes de una cirugía no cardiaca (clase 1, nivel de evidencia: b)
Condición Ejemplos Síndromes coronarios inestables - •
Anginas inestables o severas (CCS clase III o IV)
- •
IM reciente (1<mes)
IC Descompensada (NYHA clase funcional IV; IC empeorando o nuevo) Arritmias significativas - •
Bloqueo auriculoventricular de alto grado.
- •
Bloqueo auriculoventricular Mobitz II.
- •
Bloqueo auriculoventricular de corazón de tercer grado.
- •
Arritmia sintomática ventricular.
- •
Arritmia supraventricular (incluyendo fibrilación auricular) con frecuencia ventricular descontrolada (FC mayor a 100 bpm en reposo).
- •
Bradicardia sintomática.
- •
Taquicardia ventricular recientemente reconocida.
Enfermedades valvulares severas - •
Estenosis aórtica severa (gradiente de presión media mayor a 40 mm Hg, área de la válvula aórtica menor a 1.0cm2 o sintomático).
- •
Estenosis mitral sintomática (disnea progresiva con el ejercicio, presincope o IC).
CCS indica Canadian Cardiovascular Society; IC, insuficiencia cardiaca; FC, frecuencia cardiaca; IM, infarto miocárdico; NYHA, New York Heart Associantion.
Tomado de Fleisher LA, et al. ACC/AHA 2007.3 - •
- •
La evaluación de la capacidad funcional (CF), juega un rol fundamental en la toma de decisiones, ya que si el paciente tiene una CF igual o mayor a 4 METS (Tabla 1) y está asintomático se asume que el paciente puede someterse a cirugía.
- •
Identifcar los factores de riesgo Tabla 3 que pueden determinar la necesidad de mayor estudio, dependiendo del tipo de cirugía.
- •
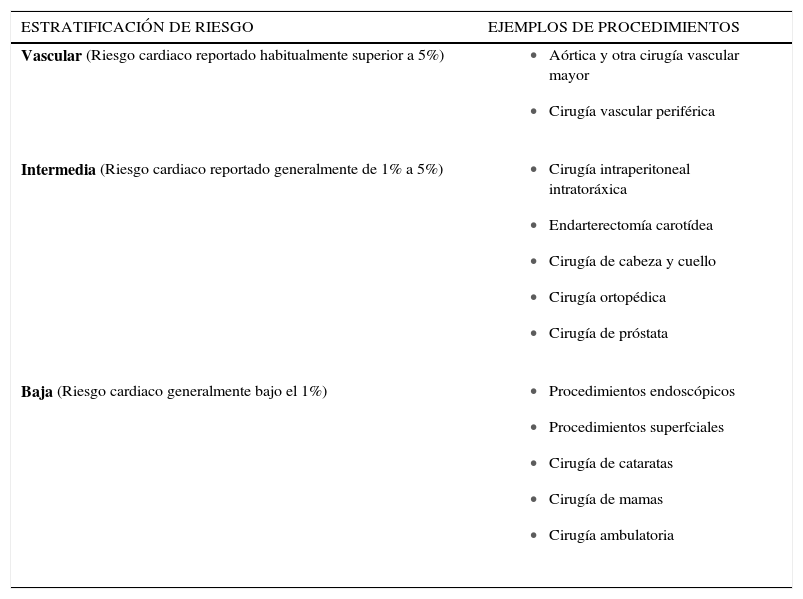
La identificación de cirugías de alto, mediano y bajo riesgo Tabla 4, y el hecho que en estas últimas se deba proceder sin más estudios.
Tabla 4.Estratificación del riesgo cardiaco para procedimientos quirúrgicos no-cardiacos
ESTRATIFICACIÓN DE RIESGO EJEMPLOS DE PROCEDIMIENTOS Vascular (Riesgo cardiaco reportado habitualmente superior a 5%) - •
Aórtica y otra cirugía vascular mayor
- •
Cirugía vascular periférica
Intermedia (Riesgo cardiaco reportado generalmente de 1% a 5%) - •
Cirugía intraperitoneal intratoráxica
- •
Endarterectomía carotídea
- •
Cirugía de cabeza y cuello
- •
Cirugía ortopédica
- •
Cirugía de próstata
Baja (Riesgo cardiaco generalmente bajo el 1%) - •
Procedimientos endoscópicos
- •
Procedimientos superfciales
- •
Cirugía de cataratas
- •
Cirugía de mamas
- •
Cirugía ambulatoria
Tomado de Fleisher LA, et al. ACC/AHA 2007 (3). - •
- •
Un porcentaje significativo de pacientes con factores de riesgo y sometidos a cirugía vascular o de mediana complejidad pueden operarse con B Bloqueo sin someterse a estudio de riego coronario.
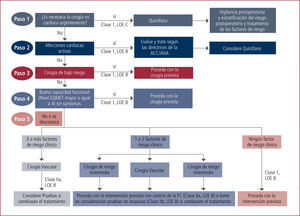
Es altamente recomendable leer el trabajo completo y el algoritmo (Figura 1).
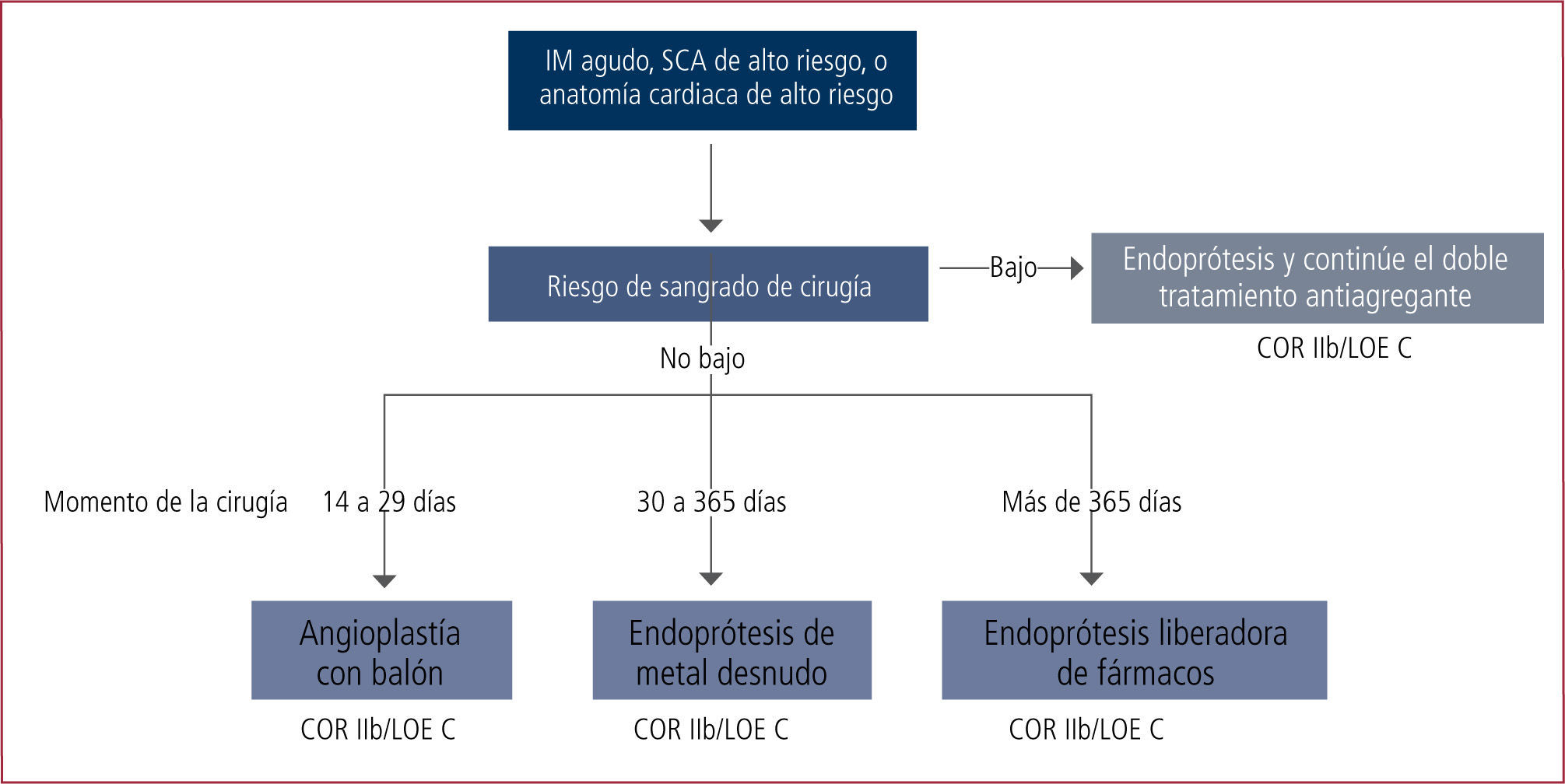
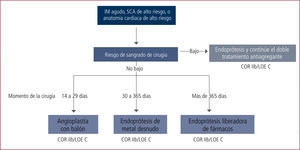
En la Figura 2 se grafican el enfrentamiento de un paciente sometido a angioplastia coronaria, con o sin endoprótesis coronaria, medicada o no y los tiempos que se deben esperar para efectuar una cirugía electiva a objeto de minimizar el riesgo de trombosis de la endoprótesis o de hemorragia, dado que estos pacientes quedan con una doble terapia antiagregante plaquetaria, como por ej.: aspirina, clopidogrel.
Tratamiento de los pacientes que requieren angioplastia coronaria y necesitan cirugía posterior.
LOE: Level of Evidence (Nivel de evidencia). IM: Infarto al microcardio. SCA: Sindrome coronario agudo.
Considerar además, que la suspensión de estos medicamentos antes de los tiempos recomendados es altamente riesgosa. Sin embargo afortunadamente muchas cirugías se pueden realizar sin suspender la aspirina y ésta se debe mantener siempre que sea posible.
Evaluación sistema respiratorioLa evaluación y optimización de los pacientes con enfermedad pulmonar disminuye las complicaciones respiratorias que pueden ser más costosas que las tromboembólicas, infecciosa o cardiovasculares (8).
La historia clínica debe enfocarse en: edad, tabaquismo, EPOC, asma, apnea obstructiva del sueño, Insuficiencia cardíaca, capacidad funcional, condición general y tipo de cirugía.
Al examen buscar sibilancias, estertores, roncus, espiración prolongada, disminución del murmullo vesicular S3, S4, edemas.
Los exámenes de rutina preoperatorios no están validados en un paciente de este tipo que debe estar controlado periódicamente. Si se solicitan deben poder conducir a un cambio de conducta y en general, no cambian la apreciación clínica.
AsmaEpocA diferencia del asma la EPOC aumenta el riesgo de complicaciones respiratorias postoperatorias (11), además de otras extrapulmonares como infecciones y arritmias auriculares (12), las complicaciones son proporcionales a la gravedad de la enfermedad.
Las pruebas de función pulmonar deben solicitarse en casos específicos cuando la clínica no sea suficiente.
El tratamiento puede incluir broncodilatadores de acción prolongada, corticoides, antibióticos (si hay infección baja) y KTR.
TabaquismoLos pacientes fumadores tienen más complicaciones pulmonares y extrapulmonares (13, 14) y si fuman más de 20 cajetilla/año la incidencia de complicaciones es aún mayor (14).
La recomendación es dejar de fumar 2meses antes de la cirugía, lo que reduce la incidencia de complicaciones al mínimo (15). En periodos menores es dudoso el beneficio, sin embargo el ultimo cigarrillo debe consumirse 12hrs. antes de la cirugía para disminuir los niveles de monóxido de carbono (16). El periodo perioperatorio puede ser un gran incentivo para dejar de fumar.
Evaluación función renalEl riesgo de IRA postoperatoria es 1% (17). Los factores que aumentan dicho riesgo son: edad, antecedentes de patología renal, fracción de eyección VI 3<5%, IC 1<,7 lt/min/m2, HTA, enfermedad vascular periférica, diabetes mellitus, cirugía de urgencia y tipo de cirugía (17).
Es en estos pacientes, se deberá tener un especial cuidado en optimizar su transporte de oxigeno, volemia y débito cardíaco que han probado hasta el momento ser los elementos que mejor resguardan la función renal.
Los exámenes preoperatorios pueden variar ampliamente dependiendo de la condición del paciente. Puede ser recomendable tener un control de potasio sérico (hiperkalemia), hematocrito (anemia), gases (acidosis metabólica): Es necesario evaluar el grado de congestión que puede presentar el paciente al momento de la cirugía.
Como en otros sistemas, si la cirugía es de urgencia corregir los parámetros antes chequeados con los exámenes respectivos y preparar un postoperatorio acorde a la gravedad del paciente.
Cuando estén en diálisis, en general se recomienda que se haga el día previo a la cirugía (18).Las causa de muerte más frecuentes son cardiovasculares (19) por lo que se deberá tener una especial cuidado en este aspecto.
Otros sistemasMetabólico (2)El manejo de la Diabetes será recurrente en la evaluación de los pacientes sometidos a cirugía. Las premisas para enfrentar este problema son:
- •
Evitar tratamientos que puedan llevar los niveles de glicemia a extremos
- •
La Hipoglicemia puede tener efectos en el ritmo cardíaco y el estado de conciencia que es difícil de detectar en un enfermo sedado /anestesiado.
- •
La Hiperglicemia puede alterar el balance electrolítico y producir ketoacidosis. Niveles sostenidos mayores a 200mg/dl se asocian a pobre cicatrización e infecciones así como a aumento de mortalidad en pacientes críticos.
Principios de manejo general:
- 1.
Moderada hiperglicemia es mejor que hipoglicemia
- 2.
Suspensión de hipoglicemiantes orales el día de la operación.
- 3.
A pesar que en nuestra práctica se sigue usando la insulina cristalina para el control de la glicemia el día de la operación, la literatura americana tiende a preferir insulinas de efecto intermedio o prolongado entre el 50-100% de la dosis habitual en la mañana de la cirugía y mantener una infusión controlada de Dextrosa 5% (2).
- 4.
Control frecuente de hemoglucotest cada 30- 60 minutos
- 5.
En los casos en que la glicemia supere los 200mg/dl está indicado el uso de insulina cristalina
Es interesante destacar que la infusión continua de insulina en los pacientes cardiooperados ha demostrado disminuir la tasa de infecciones y la mortalidad en esta población (20, 21).
Recordar que el diabético tipo 1 necesita insulina basal todo el tiempo para evitar Ketoacidosis.
SuprarrenalCualquier paciente que haya recibido el equivalente a 20mgs de prednisona durante más de 5 días puede tener depresión del eje hipotálamo hipófsis suprarrenal (HHS), si esta dosis ha sido por un período >1mes, LA depresión del eje HHS podría durar un año (22, 23). Dosis igual o menores a 5mgs parecen no tener este efecto (24).
En estos casos se puede suplementar hidrocortisona 25-100mgs e.v. antes de la cirugía y continuar cada 8hrs por 48hrs.
TiroidesEn la evaluación de un enfermo siempre tener en cuenta la función tiroidea. Si el paciente manifiesta historia o signología de híper o de hipotiroidismo, considerar que cualquiera de las dos si no está compensado puede conducir a situaciones de extrema gravedad en el manejo de un paciente quirúrgico (25, 26).
Siempre que sea posible intentar compensar estos pacientes antes de la cirugía.
HipertiroidismoDebe ser tratado previo a la cirugía con B bloqueadores, propiltiouracilo, metimazol y lugol.
La complicación más grave del hipertiroidismo no tratado es la tormenta tiroidea con una alta mortalidad 10 -75 %, sus diagnósticos diferenciales son hipertermia maligna, síndrome neuroléptico y feocromocitoma, generalmente se desencadena por sepsis. Considerar en tratamiento tionamidas (propiltiouracilo), B bloqueadores y antipiréticos.
HipotiroidismoUn hipotiroidismo descompensado también puede llevar a situaciones críticas en una cirugía, básicamente una depresión cardíaca y una baja respuesta a la hipoxia e hipercapnea.
Debe intentarse compensar antes de la cirugía con hormonas tiroideas y en caso de coma mixedematoso suplementar corticoides.
CoagulaciónPacientes que estén anticoagulados con antagonistas de la Vit K deben ser suspendidos 5 días previo a una cirugía electiva e iniciar el traslape con heparina de bajo peso molecular o no fraccionada (HNF), siendo esta última la indicación más frecuente (27). La HNF (habitualmente en infusión) se suspende 4-6hrs y la HBPM 24hrs. previo a la intervención.
La reversión del tratamiento anticoagulante oral en cirugía de urgencia se efectúa con plasma fresco congelado (PFC) de acción inmediata, no existiendo claridad respecto a las cantidades de plasma necesario (28) y su efecto es de corta duración.
Para situaciones menos urgentes, se usa Vit K que tiene efecto en aproximadamente 24-48hrs. (29). De mucho interés es la posibilidad de revertir antagonistas de la Vit K con complejo concentrado de protrombina que podría tener considerables ventajas sobre el PFC (32).
Trombosis venosaLa Embolia Pulmonar es la causa más frecuente de muerte evitable intrahospitalaria (30), los exámenes de screening no han demostrado utilidad y la prevención es la única recomendación posible, sobre todo en población de riesgo. Cada centro debe tener un protocolo de prevención de trombosis venosa (mecánico y farmacológico) y ser estricto en su cumplimiento. Se recomienda leer artículo de revisión publicado en la revista chilena de anestesia (31).
Sistema de clasificación de estado físico ASAComo su título expresa, éste es un sistema de clasificación de estado físico y no de riesgo pero se ha correlacionado bien con este último y probablemente sea el sistema que más frecuentemente se ocupe para evaluar la condición de gravedad del enfermo a pesar de sus obvias limitaciones.
Una vez que se tiene claro la situación del estado físico del paciente este puede ser clasificado de acuerdo a su ASA.
- •
ASA Estado Físico 1 - Paciente normal sano.
- •
ASA Estado Físico 2 - Paciente con enfermedad sistémica moderada.
- •
ASA Estado Físico 3 - Paciente con enfermedad sistémica severa.
- •
ASA Estado Físico 4 -Paciente con enfermedad sistémica severa, que pone permanentemente en riesgo la vida.
- •
ASA Estado Físico 5 - Paciente moribundo que no se espera que sobreviva sin ser operado.
- •
ASA Estado Físico 6 - Paciente con muerte cerebral cuyos órganos están siendo removidos con propósito de donación.
Estas definiciones aparecen en cada edición anual de la ASA Relative Value Guide. Elementos adicionales no ayudan a definir estas categorías.
Indicaciones preoperatorias exámenes de laboratorio preoperatoriosExiste consenso en la literatura que los exámenes de rutina preoperatorios no tienen fundamento científico (33, 34) en la actualidad se considera que todo examen que se solicite debe tener por finalidad objetivar la sospecha de una patología detectada por la historia, verificar el grado de control de una patología conocida y dependiendo de su resultado cambiar una conducta, por ejemplo optimizar un tratamiento o postergar una cirugía. En la planificación de una cirugía puede considerarse el control de algún examen que puede ser importante en el peri operatorio (1).
Sugerencia de exámenes de laboratorioLos siguientes exámenes de laboratorio son sugeridos por el US Department of Health and Human Services (2).
- 1
- Electrocardiograma: Paciente no tiene ECG en el último año (independiente de la edad) con historia de diabetes, hipertensión, angina, falla cardíaca congestiva, tabaquismo, enfermedad vascular periférica, incapacidad de hacer ejercicio u obesidad mórbida.
Al momento de la entrevista manifiesta algún síntoma o signo cardiovascular o una enfermedad cardíaca inestable.
Las guías de la ACC/AHA consideran además tomarle un ECG de reposo a los pacientes que se van a someter a una cirugía vascular y a aquellos que se someterán a una cirugía de riesgo intermedio con un factor de riesgo.
- 2
-Estudios de Coagulación: Paciente tiene antecedentes antiguos de trastornos de la coagulación o una historia reciente que lo sugiera o está en tratamiento con anticoagulantes.
Paciente necesita anticoagulación postoperatoria y se necesita saber su control basal.
- 3
- Hemoglobina: Paciente tiene historia de anemia o de hemorragia reciente.
- 4
- Potasio: Paciente esta tomando digoxina, diuréticos, inhibidores de la enzima convertidora de angiotensina o bloqueadores de los receptores de angiotensina.
- 5
- Radiografía de Tórax: Paciente tiene signos o síntomas de una nueva o inestable enfermedad cardiopulmonar.
Test de Embarazo: Paciente esta en edad fértil y es sexualmente activa y tiene historia sugerente de embarazo
La mayoría de los medicamentos que toma en forma habitual un paciente debe continuarse hasta el día de la cirugía, con mayor razón aquellos que pueden agravar la condición general al ser suspendidos tales como: drogas anti parkinsonianas, anticonvulsivantes, antihipertensivos, estatinas, Beta bloqueadores, antiarrítmicos y analgésicos. Una posible excepción son los inhibidores de la enzima convertidora de angiotensina y los bloqueadores de receptores de angiotensina (fundamentalmente en anestesia regional o cirugías con expectativas de gran hemorragia) situación que es controversial.
Respecto a suspensión de medicamentos, los hipoglicemiantes orales deben ser suspendidos el día de la cirugía, si es necesario controlar la glicemia se debe usar insulina que puede administrarse en distintos regímenes, los anticoagulantes inhibidores de la vitamina K se revisaron previamente.
Normas de ayuno en cirugía electiva (2)A continuación se defnen los periodos de ayuno de acuerdo a los diferentes tipos de alimentos, cabe hacer notar que ingerir líquidos claros puede favorecer el vaciamiento gástrico motivo por el cual no es recomendable mantener un ayuno estricto de ocho horas indistintamente para líquidos y sólidos.
- •
Ayuno de líquidos claros: hasta dos horas previo a la cirugía (té, café, jugos sin pulpa).
- •
Leche materna: hasta cuatro horas previas a cirugía.
- •
Leche de fórmula o comidas livianas como tostadas con té con leche hasta seis horas previo a cirugía.
- •
Sólidos que incluyan frituras o grasas ayuno de ocho horas, estas comidas retrasan especialmente el vaciamiento gástrico. La cantidad y tipo de comida determina el largo del ayuno.
Cabe hacer notar que en cirugía de urgencia entran a jugar otros factores como dolor y stress, íleo que enlentecen el tránsito intestinal creando una situación que favorece la condición de estómago lleno y como tal debe ser tratado.
Cirugía de urgenciaEn las cirugías de urgencia cobra más valor la adecuada comunicación entre el cirujano y el anestesiólogo, para la rápida detección y el manejo de las patologías concomitante debido a que se hace más difícil contar con un interconsultor.
Tópicos a considerar especialmente en cirugía de urgencia1ResucitaciónAnte la presencia de signos de hipoperfusión contar con un protocolo de reanimación precoz dirigida por objetivos (38), debería ser la estrategia a tener en cuenta, esto incluye reposición de volumen, drogas vasoactivas, monitorización progresiva y puede incluir elementos de apoyo circulatorio hasta que se logren los objetivos.
2AntibioterapiaInicio de antibioterapia efectiva en forma precoz mejora la sobrevida (39).
3HipotermiaEs factor de aumento de mortalidad al ingreso a UCI (40). La anestesia general promueve hipotermia por vasodilatación periférica y disminución de producción de calor (41). En el contexto de trauma se asocia a acidosis y coagulopatía (42). Uso de soluciones calientes, cobertores, climatización de pabellón, gases frescos tibios debería ser considerado al igual que un control rutinario de la temperatura del paciente.
4Control de glicemiaEl stress se asocia a aumento de la glicemia (43), el control de la glicemia se ha asociado a mejora en múltiples complicaciones (falla renal, infecciones, etc) (44). Un control bajo 150mg/ dl parece apropiado (38).
Antecedentes generalesEstado de conciencia: es útil conocer el estado basal de conciencia para predecir el postoperatorio del paciente. Tener acceso a los medicamentos de uso habitual puede facilitar el manejo del paciente (uso de β bloqueadores. AAS, Clopidogrel, etc.).
5Estómago llenoFinalmente un número significativo de pacientes que van a cirugía de urgencia tienen condiciones que los hace ser considerados como pacientes con estómago lleno (Tabla 3), con el consiguiente riesgo de aspiración de contenido gástrico. El conocimiento de dicho riesgo debería alertar al equipo médico para minimizarlo con medidas como: uso de sonda naso gástrica, uso de fármacos para disminuir el Ph o reducir el volumen del jugo gástrico y preparar al anestesiólogo para una técnica que minimice el riesgo al momento de controlar la vía aérea.
Postergación de una cirugíaCada vez es más infrecuente que un enfermo no pueda ser operado, sin embargo hay algunas condiciones que pueden ameritar la postergación de la cirugía electiva hasta que las condiciones críticas del enfermo mejoren. En condiciones de urgencia se debe intentar corregir en el lapso más breve posible las condiciones del enfermo y prepararse para tener las mejores condiciones postoperatorias posibles para manejar al paciente. Largos periodos de corrección de parámetros (hidratación, ELP, gases, Hcto) muchas veces empeoran la condición general del paciente.
- 1)
Causas cardiovasculares están referidas a condiciones cardíacas activas vistas en la tabla 2.
- 2)
Otras causas (2):
- •
Enfermedad pulmonar severa o sintomática (COPD requirente de O2. disnea de reposo, crisis asmática, fibrosis quística).
- •
Diabetes sintomática pobremente controlada (riesgo de hipovolemia, ketoacidosis).
- •
Anemia sintomática.
- •
En las páginas anteriores se ha intentado abarcar lo que a juicio del autor son los aspectos más importantes en la evaluación preoperatoria de un paciente electivo o de urgencia, sin duda muchos aspectos no han sido tocados en este artículo (pacientes oncológicos, con daño hepático, neurológicos) y una parte significativa de la información es deseable encontrarla en la bibliografía, a pesar de lo anterior creo que la información entregada puede orientar en las aéreas tratadas y motivar a complementarla.
Se ha hecho especial hincapié en el sistema cardiovascular debido a que con frecuencia es el que más dudas genera al momento de determinar si un paciente está apto o no para ser operado.
La experiencia del autor como clínico ha llevado a concluir que la mayoría de los errores se cometen por una incompleta evaluación preoperatoria del paciente y no por falta de capacitación de los profesionales, estos errores perjudican al paciente y comprometen ética y médico legalmente al médico. La mayoría de ellos no implica ningún gasto o examen adicional, sino una actitud más refexiva respecto al actuar médico. Este artículo pretende reforzar esa conducta.
Grupo susceptible de aspiración gástrica
Compromiso de conciencia
Problemas de mecanismo de deglución
Problemas orofaríngeos
Patología esofágica
| Incompetencia gastroesofágica
Retardo del vaciamiento gástrico
Material en el estómago
|
Anestesia en paciente con estómago lleno Dr. Ricardo Bustamante Bozzo. Hospital de Urgencia Asistencia Pública Santiago, Chile.
El autor declara no tener conflictos de interés, en relación a este artículo.