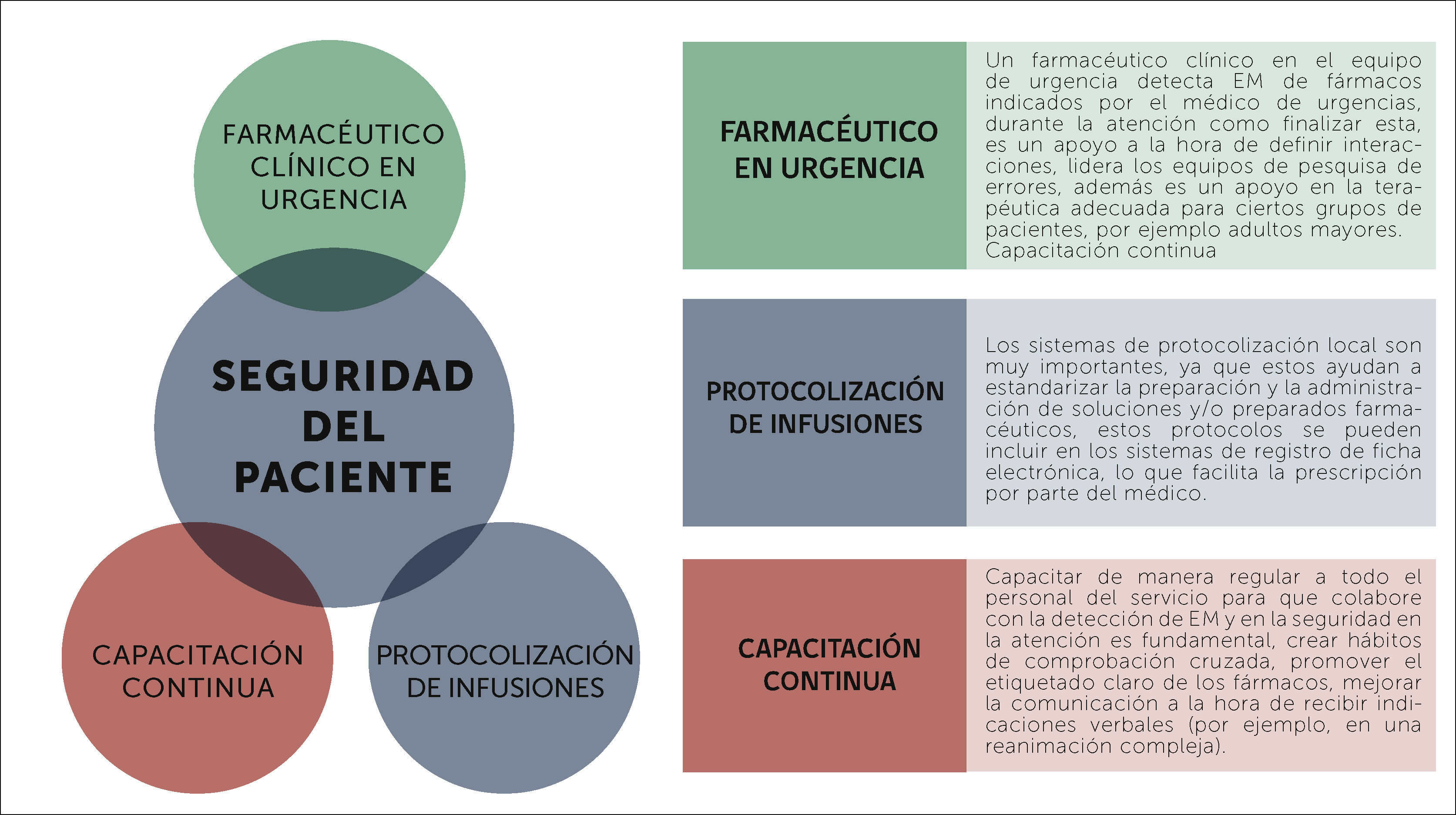
Los servicios de urgencia hospitalarios son uno de los escenarios donde suceden con mayor frecuencia errores clínicos prevenibles. Este artículo intenta describir la utilidad de un farmacéutico clínico en los servicios de urgencia, tanto públicos como privados, permitiendo al lector que conozca detalles de este nuevo integrante de los equipos multidisciplinarios presentes en las urgencias de nuestro país. Los Farmacéuticos Clínicos deben estar incluidos en el equipo de trabajo y tomando decisiones clínicas con amplio conocimiento de la terapia farmacológica del paciente, ayudando a proporcionar una atención integral con especial énfasis en la medicación. Podrán mejorar la seguridad de la atención, ya que, son profesionales entrenados en desarrollar e implementar estrategias en la mitigación de riesgos dentro del proceso de atención en salud, esto además logra disminuir los costos tanto directos como indirectos en la atención de un paciente en el servicio de urgencia.
Hospital emergency rooms are one of the scenarios where errors occur most frequently, being this clinically preventable. This article attempts to describe the usefulness of a clinical pharmacist in emergency rooms, both public and private, allowing the reader to get to know details of this new member of the multidisciplinary teams in an emergency room of our country. Clinical pharmacists may be included in the team so that taking clinical decisions with extensive knowledge of the drug therapy patient are currently using, helps to provide a comprehensive care of a patient with special emphasis on medications. They can improve the safety of care, since they are trained to develop and implement strategies for risk mitigation in the process of health care that also manages to reduce both direct and indirect costs of care of patients in a professional emergency room.
Desde épocas antiguas, el arte de la medicina ha planteado como máxima el hecho de no hacer daño al paciente. A medida que la medicina se ha complejizado, el hecho de tratar a nuestros pacientes parece tener implícito un porcentaje de daño atribuible al error, que siendo estrictos iría en contra de esta máxima propuesta en los inicios de la medicina. En las publicaciones To err is human: Building a safer health system y Crossing the quality chasm: a new health system for the 21stcentury1,2 se plantea como la atención en salud lleva un riesgo implícito, poniendo al error médico en la atención en salud como una causa de muerte prevenible. En Estados Unidos mueren en hospitales cada año entre 44000 y 98000 pacientes debido a errores clínicos prevenibles, siendo la séptima causa de muerte en ese país1. Entre estos, los relacionados con medicamentos tienen la mayor incidencia3.
Dentro de las instituciones de salud sin duda existen lugares que por su tipo de atención serán de mayor riesgo, es así como los servicios de urgencia hospitalarios son uno de los escenarios donde suceden con mayor frecuencia estos errores clínicos prevenibles, en el año 1999 el Instituto de Medicina estadounidense (IOM en sus siglas en inglés) reportó que los servicios de urgencia eran uno de los tres servicios con las tasas más altas de eventos adversos prevenibles asociados a medicamentos en un hospital. En el año 2001, la base de datos de errores en medicación de la United States Pharmacopheia (MedMARx), reportó aproximadamente 2000 errores en medicación en servicio de urgencia4 afectando cerca del 59.4% de los pacientes5.
Existe múltiples factores que condicionan que en el servicio de urgencia se generen con mayor frecuencia errores de medicación6–10, tales como conocimiento insuficiente de la historia médica del paciente por parte del equipo de urgencia, alta carga asistencial, gran número de pacientes con uso de medicamentos en forma crónica y antecedentes de alergias no siempre reportados, rápida velocidad de atención, variedad y complejidad de las rutas de administración de medicamentos, predominancia de órdenes verbales, interrupciones, distracciones, errores de comunicación y la naturaleza ambulatoria de los servicios de urgencia.
En un estudio prospectivo observacional multicéntrico que incluyó 4 servicios de urgencia en Estados Unidos, se detectó 7.8 errores en medicación por cada 100 pacientes y al igual que en otros estudios, la etapa de prescripción fue la más vulnerable a error, siendo dosis menor a la recomendada (16.8%), dosis mayor a la recomendada (12.5%) y omisión de la dosis (10.5%) los errores con mayor prevalencia en esta etapa12.
Nuestro grupo de investigación durante en el año 2012 desarrolló un estudio observacional prospectivo cuyo objetivo fue determinar la frecuencia de errores de medicación en el servicio de urgencias de adultos de un hospital universitario, los resultados no variaron en relación a lo reportado en la literatura obteniendo una prevalencia de errores en medicación en la administración de 46.4%. Adicionalmente, desde el punto de vista económico, los errores en medicación en un servicio de urgencia tendrían un costo estimado de US$436150 en cuatro meses en un servicio que atiende aproximadamente a 84000 pacientes por año11.
Es por esto que este artículo intenta describir la utilidad de un farmacéutico clínico en los servicios de urgencia, tanto públicos como privados, permitiendo al lector que conozca detalles de este nuevo integrante de los equipos multidisciplinarios presente en las urgencias de nuestro país.
De forma que podamos comunicarnos en un lenguaje similar se plantean algunas definiciones que nos permitirán clasificar algunas situaciones para medirlas y describirlas.
Incidentes por medicamentosEs el término que engloba todos los accidentes, problemas o sucesos, inesperados o no deseados, que se producen por error o no, durante los procesos de utilización de los medicamentos y que pueden o no causar daños al paciente12.
Error de medicación (EM)Cualquier incidente prevenible que puede causar daño al paciente o dar lugar a una utilización inapropiada de los medicamentos, cuando éstos están bajo el control de los profesionales sanitarios o del paciente o consumidor. Estos incidentes pueden estar relacionados con las prácticas profesionales, con los productos, con los procedimientos o con los sistemas, e incluyen los fallos en la prescripción, comunicación, etiquetado, envasado, denominación, preparación, dispensación, distribución, administración, educación, seguimiento y utilización de los medicamentos13.
Esta definición expresa el carácter prevenible de los errores los cuales pueden ocurrir en cualquiera de los procesos del sistema de utilización de los medicamentos.
Eventos adversos por medicamentos (EAM)Cualquier daño grave o leve causado por el uso terapéutico (incluyendo la falta de uso) de un medicamento”14. Los eventos adversos se pueden clasificar en dos tipos según sus posibilidades de prevención15:
- –
EAM prevenibles: son aquellos EAM causados por errores de medicación y otros problemas relacionados con el uso de medicamentos, como por ejemplo selección o uso inadecuados, los cuales suponen daño y error.
- –
EAM no prevenibles: son aquellos EAM que se producen a pesar del uso apropiado de los medicamentos (daño sin error) y corresponden a las denominadas reacciones adversas a medicamentos (RAM). No obstante, es necesario clarificar que pueden existir RAM dosis dependientes prevenibles.
Todo efecto perjudicial y no deseado que se presenta después de la administración de un medicamento a las dosis normalmente utilizadas en humanos para la profilaxis, diagnóstico o tratamiento de una enfermedad o con objeto de modificar su función biológica. Se considera que las RAM no suponen un mal uso de los medicamentos, es decir, que no se producen por un error16.
Es habitual para el lector cuando se evoca la imagen de un químico farmacéutico, pensar en un hombre de bata blanca tras un mostrador, lleno de botellas con algún medicamento o dispensando medicamentos en una farmacia. La visión actual es más moderna, es un hombre o mujer vestidos con traje de turno al igual que un emergenciólogo, incluido en el equipo de trabajo y tomando decisiones clínicas con amplio conocimiento de la terapia farmacológica del paciente. Es así como los farmacéuticos clínicos son profesionales de la salud, que ayudan a proporcionar una atención integral de un paciente con especial énfasis en la medicación. Para esto un Químico Farmacéutico requiere de una formación especializada, que en Chile se puede dar como una especialidad en Farmacia Clínica y Atención Farmacéutica.
FARMACÉUTICO CLÍNICO DENTRO DEL PROCESO DE ATENCIÓN DE URGENCIADentro del proceso de atención este especialista se suma a la evaluación del paciente, complementando la atención médica y la gestión del cuidado de la enfermera. A continuación se describe el proceso de atención de un farmacéutico clínico integrado en un servicio de urgencia de un hospital universitario en Santiago de Chile17,18.
Historia ClínicaEn una atención aguda luego de la historia médica este realiza una anamnesis enfocada a la medicación del paciente y en el caso de los adultos mayores será realizada a su cuidador. Deberá identificar todas las medicaciones actuales (prescritas, automedicadas y productos naturales), incluyendo dosis, frecuencias y vías de administración. Se evaluará también la adherencia del paciente a sus terapias con encuestas internacionales validadas para este efecto. Junto con ello se podrá pesquisar problemas relacionados con la seguridad, eficacia y tolerabilidad de los medicamentos, entregándole la oportunidad de intervenir con el equipo de salud y el paciente en estas situaciones a través de consejería. En el servicio de urgencia el tiempo en box del paciente es un recurso preciado, por lo que la actividad del farmacéutico clínico está pensada para que no se prolongue la estadía del paciente en el servicio de urgencia y optimice el uso de los recursos.
Programa de atenciones farmacéuticasEl programa de atenciones farmacéuticas está orientado a mejorar el uso de los medicamentos y la seguridad del paciente. Esto incluye un análisis acabado de la terapia indicada por el médico, evaluando:
- -
Las alternativas más seguras para el tipo de paciente.
- -
Las condiciones especiales de su patología.
- -
Evaluaciones de efectividad, seguridad y tolerabilidad de la medicación.
- -
Interacciones medicamentosas.
- -
Potenciales eventos adversos.
- -
Ajustes de dosis según sea necesario, de acuerdo a las condiciones del paciente.
- -
Verificación que la administración sea óptima, incluyendo la elección de la mejor vía para esto y el tiempo en que los medicamentos son infundidos al paciente.
- -
Durante este tiempo se puede comunicar y educar al paciente sobre todos los medicamentos indicados y la relación que estos tienen con su estado de salud, así como los beneficios y los resultados esperados con su administración.
Posterior al alta médica, es donde se realiza una revisión rápida de la receta entregada al paciente, el farmacéutico clínico entrega recomendaciones finales al paciente sobre razones de uso y cómo administrar los medicamentos indicados, promoviendo la adherencia al tratamiento. Además de aportar al conocimiento sobre la patología y tratamiento. Adicionalmente, entrega información útil sobre parámetros medibles en el ambulatorio para terapias crónicas y colabora en la integración de los distintos niveles de atención, aportando información útil para el equipo de salud tratante tanto durante la atención en urgencia como en la vinculación con otros niveles de atención. En estudios previos, el 99% del staff que ha contado con la colaboración de un farmacéutico clínico en urgencias considera que es un aporte para la calidad del cuidado en salud y el 96% lo considera parte integral del equipo tratante19.
FARMACÉUTICO CLÍNICO DENTRO DEL PROCESO DE PLANIFICACIÓN DE LA MEDICACIÓNEntre los procesos de urgencia, en particular aquellos relacionados a la atención de un paciente dentro de la sala de reanimación donde las indicaciones son entregadas verbalmente al resto del equipo de salud en una situación de emergencia que favorece los errores en medicación, la planificación de las terapias es fundamental.
Protocolización de las terapiasFrente a escenarios de emergencia, la protocolización de las infusiones cumple un rol clave para disminuir la heterogeneidad en la administración endovenosa. Se deben protocolizar las drogas vasoactivas, infusiones de estupefacientes, anti-arrítmicos, antibióticos y otros fármacos de uso frecuente en urgencias vitales. Se puede iniciar esta intervención protocolizando los fármacos dentro del carro de paro, para ello es muy importante que el protocolo se construya con la participación del equipo de enfermería y médicos del servicio. Al finalizar este proceso se debe publicar en afiches dentro del reanimador los resultados resumidos de esta protocolización e instar a que sean utilizados, midiendo aleatoriamente el resultado de esta intervención. Asimismo, la ubicación y administración de medicamentos de alto riesgo debe estar resguardada y debidamente estandarizada para disminuir la ocurrencia de errores de medicación. Además, este profesional participa en procesos que permitan mitigar riesgos, ya sea implementando estrategias para prevenir su ocurrencia, como para detección temprana.
Monitoreo de las terapiasEn las distintas urgencias del país los pacientes quedan hospitalizados dentro del servicio de urgencia a la espera de cupo de servicios de intensivo, en este caso se requiere el apoyo para el monitoreo de las terapias entregando metas claras según los fármacos administrados. En estos casos el farmacéutico clínico deberá realizar tareas similares a las realizadas por sus pares en la Unidad de Cuidados Intensivos, control de infusiones, medición de niveles plasmáticos según droga, gestión de los horarios y forma de administración de antibióticos, todos elementos vitales para el pronóstico del paciente.
FARMACÉUTICO CLÍNICO APOYANDO LA GESTIÓN DE URGENCIAEntre los procesos de urgencia, la gestión de farmacia impacta de manera importante los tiempos de pacientes en box, la forma en la cual se dispensan los fármacos, la ubicación de la farmacia dentro de la urgencia, el acceso inmediato del equipo de enfermería a los medicamentos de uso habitual, la implementación de protocolos para manejo acelerado de dolor agudo de máxima intensidad (p. ej cólico renal) sirven para gestionar de mejor manera el uso del recurso box. Esto tiene aún mayor impacto en los servicios públicos donde se presentan tiempos de espera prolongados. En un estudio FONIS en vías de publicación, nuestro equipo observó un aumento significativo en la satisfacción usuaria en aquellos pacientes que fueron tratados por un farmacéutico clínico versus aquellos que recibieron la atención convencional.
Estrategias de seguridad en un ambiente adversoLas instituciones de salud deben asegurar la calidad y la seguridad de las prestaciones que entregan, en ese sentido el primer paso es reconocer que estas prestaciones no están exentas de riesgos para los pacientes que las reciben y que el ambiente clínico es susceptible de fallas en la medida que las tareas son realizadas por seres humanos.
El farmacéutico clínico es un profesional entrenado en desarrollar e implementar estrategias en la mitigación de estos riesgos. A continuación se detallan algunas estrategias recomendadas según tipos de errores en medicación frecuentes.
ESTRATEGIAS DE MITIGACIÓN DEL RIESGO20Estrategias basadas según el tipo de error:- A.
Errores Basados en Conocimiento: Estos se producen por falta de conocimiento o conocimiento incompleto de los antecedentes del paciente. Por ejemplo, administrar un fármaco sin haber establecido claramente si el paciente es alérgico. Este tipo de error se evita completando la información tanto del fármaco que está prescrito y el paciente a quien se le está administrando. Sistemas electrónicos de prescripción, sistemas de medicación con códigos de barras y la comprobación cruzada (por ejemplo, farmacéuticos y enfermeras) pueden ayudar para interceptar este tipo de errores.
- B.
Errores basados en reglas: Estos se producen aplicando un protocolo no validado o aplicando mal un protocolo validado, por ejemplo, inyectar heparina subcutánea y no endovenosa en un IAM con supradesnivel ST. La protocolización adecuada incluidas en sistemas electrónicos de prescripción y la capacitación continua ayudan a evitar este tipo de error.
- C.
Acción basada en errores: Estos se producen por descuidos, por ejemplo, administrar al paciente diazepam cuando la intención era administrar diltiazem. Este tipo de error se puede minimizar contrastando paciente-fármaco, etiquetado claro de los medicamentos, uso de código de barras, distanciar fármacos que tiene nombres o apariencias similares.
- D.
Errores basados en memoria: Estos se dan por distracción, por ejemplo, administrando penicilina a un paciente alérgico conocido. Estos son difíciles de evitar; pero pueden ser interceptados por sistemas de prescripción informatizada y mediante revisión cruzada o en lo posible cambiar periódicamente la asignación de funciones del personal (Figura 1).
Como miembros del equipo de salud debemos fomentar la medición de la magnitud de los errores que pueden afectar a nuestros pacientes. Para poder implementar estas estrategias es necesario obtener un diagnóstico de la situación, insistimos en que el primer gran paso es reconocer que nos equivocamos a diario y luego tenemos que saber cómo y cuánto nos estamos equivocando. Esta es la única manera de mejorar y entregarle mayor seguridad a nuestros usuarios a través de estrategia de mitigación del riesgo.
IMPACTO DE UN FARMACÉUTICO CLÍNICO EN LA FÁRMACO-ECONOMÍA DE UNA URGENCIALos costos de una atención de urgencia se pueden analizar de distintos puntos de vista, existen costos médicos directos (cuenta de urgencia, medicamentos), costos no médicos directos (tiempo de ausencia laboral), costos indirectos (morbimortalidad de la enfermedad de emergencia) y costos intangibles (dolor). Por lo tanto, el área de influencia de un farmacéutico clínico no solo se refiere a la cuenta final que debe pagar el paciente o el costo para el asegurador; sino que tiene una dimensión bastante más amplia y son justamente aquellos costos indirectos e intangibles los que más impactan en el paciente y su pronóstico21,22.
Múltiples autores han descrito los ahorros debido a la implementación de servicios de Farmacéuticos Clínicos en urgencias y en otras unidades. No obstante, existe limitada información que describa los costos específicos asociados a esta prestación. Un estudio realizado por Mialon et al. en una urgencia pediátrica demostró que la implementación de servicios de Farmacéuticos Clínicos en urgencias permitió reducir en un 80% los errores de medicación, proyectando un ahorro de $800000 dólares anualmente. Aunque otros estudios reportan ahorros promedio de $355021 dólares, sin contar con los costos indirectos ahorrados en tiempos liberados de otros profesionales y posibles judicializaciones de la atención por errores de medicación con daño.
Entre los beneficios reportados se encuentran la racionalización de los medicamentos en la admisión, identificación de eventos adversos como causa de ingreso y durante la atención, apoyar decisiones de uso de medicamentos de alto riesgo o de complejas, además de nuevas competencias médicas durante la prescripción, disminución de los tiempos de espera, facilitar el alta y mejorar los índices de satisfacción, todos estos reducen costos indirectos, tremendamente importantes en la experiencia del usuario del servicio de urgencia de un centro hospitalario23,24.
CONCLUSIONESLos equipos de Farmacéuticos Clínicos son una necesidad en los servicios de urgencia de nuestro país, como describimos en este artículo se pueden acoplar perfectamente al quehacer diario de urgencia sin afectar los procesos de atención, sumándose como un profesional más del equipo, aumentando la seguridad de los procesos, entregando atención oportuna y de calidad a los pacientes en momentos tan vulnerables como la consulta de urgencia. Además se muestra que el farmacéutico clínico impacta disminuyendo costos, no solo costos directos sino que también costos indirectos para los pacientes que se presenten al servicio de urgencia, mejorando su satisfacción usuaria, hito que se encuentra dentro de las estrategias de salud de Chile para el 2020.
Recomendamos fomentar la presencia de farmacéuticos clínicos en todos los niveles de la red de urgencia, creemos firmemente que el impacto de este profesional no es solo a nivel de urgencias hospitalarias; si no que también a nivel de urgencias primarias.
Existen en nuestro país farmacéuticos clínicos en algunas Unidades de Cuidados Intensivos, con excelentes resultados publicados. De estas unidades hospitalarias han migrado a otros servicios como unidades de oncología y servicios de urgencias, estamos convencidos que si bien pasara algún tiempo para lograr incluir a este profesional en todas las urgencias, serán un aporte positivo para la salud de todos chilenos; teniendo su mayor impacto en aquellos grupos más vulnerables.
Agradecemos esta oportunidad para mostrar a la comunidad científica la importancia del quehacer de los farmacéuticos clínicos en las urgencias de nuestro país.
Los autores declaran no tener conflictos de interés, en relación a este artículo.