Las personas mayores con fractura de cadera tienen un aumento del riesgo de mortalidad de 5 a 8 veces por todas las causas, y un riesgo mucho mayor de institucionalización por pérdida funcional, ya que solo el 50% de los pacientes que sobreviven, recuperan la actividad de la vida diaria previa a la fractura. Las intervenciones para prevenir dichos resultados, incluyendo una segunda fractura, se transforma en el objetivo principal en estos pacientes. El modelo de atención de ortogeriatría es un enfoque de atención multidimensional para los pacientes que sufren una fractura de cadera, que por lo general, es secundario a una caída desde su propia altura, conocida como fractura por fragilidad. Este modelo de atención desarrollado por geriatras y traumatólogos con la asistencia de un equipo multidisciplinario, incluye una evaluación integral perioperatoria y un equipo de enfermería centrada en la función premórbida del paciente, la cognición, las comorbilidades, que permite crear un plan individualizado, para ser monitorizado y asegurar su cumplimiento, los primeros dos años después de la fractura.
Este esquema de trabajo ha demostrado mejorar el retorno a la función previa y la disminución de la mortalidad, con un costo reducido o un aumento de utilidad expresada en calidad de vida, por lo que es la atención más rentable para los pacientes que sufren una fractura de cadera.
Older people with hip fracture have an increased risk of mortality 5 to 8 times, for all causes and a much higher risk of institutionalization due to functional loss, because only 50% of patients who survive, recover the activity of daily life before the fracture. Interventions to prevent such results, including a second fracture, become the principal objective in these patients. The orthogeriatric care model, is a multidimensional approach for patients who suffer a hip fracture, which is usually secondary to a fall from their own height, known as a fragility fracture. This model of care developed by geriatricians and traumatologists with help of a multidisciplinary team, includes a comprehensive perioperative assessment and a nursing team focused on the premorbid patient state, cognition, comorbidities, which allows creating an individualized plan, to be monitored and ensure compliance, the first 2 years. This work scheme has been shown to improve the return of the function and the reduction of mortality at a reduced cost or an expressed utility in quality of life, making it the most cost-effective care for patients suffering from a hip fracture.
Las personas mayores presentan una elevada incidencia de fracturas de cadera, y es conocida su heterogenicidad, tanto en su condición, como en los resultados tras la fractura[1,2].
La fractura de cadera se ha transformado en un verdadero problema mundial, no solo por su alta prevalencia, sino también por las consecuencias de ésta, ya que aproximadamente 1/3 fallece al año y solo la mitad de los que sobreviven vuelve a su situación funcional previa.
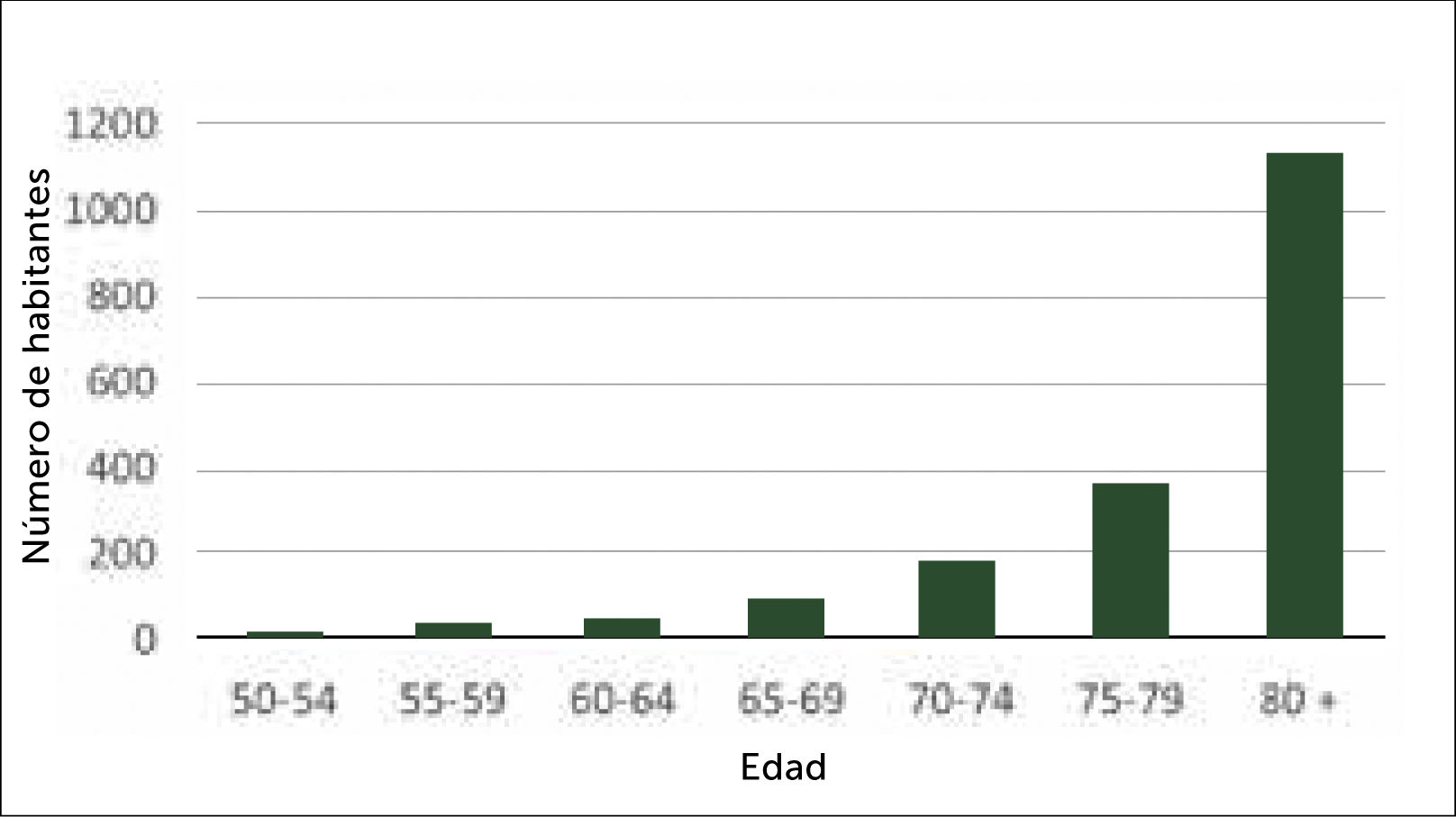
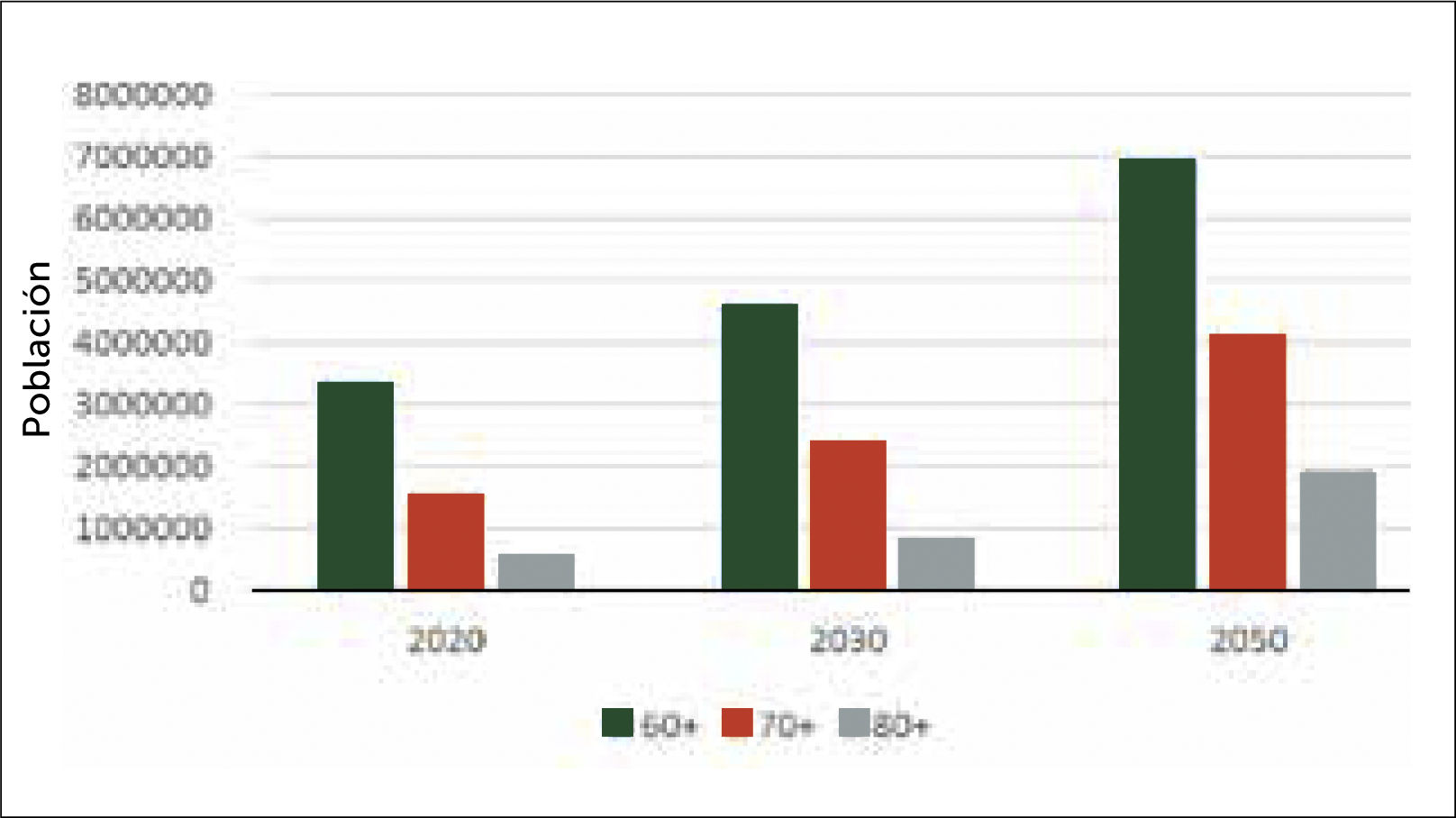
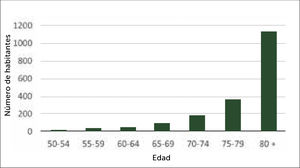
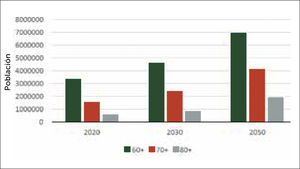
En Chile se estima que para el año 2030, tendremos más de 17.000 fracturas de cadera al año, en el grupo etario de 60 y más años. Esto como consecuencia del aumento de la esperanza de vida, a expensas del crecimiento porcentual de los mayores de 75 años, que son los que tienen mayor riesgo de fractura de cadera (Figuras 1 y 2).
Estimación de la población mayor en los próximos 30 años. Según estimaciones del Instituto Nacional de Estadística (INE) (diciembre del 2018). La población mayor de 65 años representará más del 25% para el año 2050, sobre una población estimada de 21.6 MM. Lo que se traduce en más de 5,4MM de habitantes de ese rango etario. Realizando una extrapolación a la incidencia existente de fractura de cadera por rango etario, podríamos afirmar que para el 2030 tendríamos unas 20.000 fracturas de cadera al año en Chile, asumiendo que el 90% de ellas ocurren en pacientes de 60 y más años. En el año 2050, tendríamos más de 20.000 fracturas de cadera solo en la población de 80 y más años.
Existen diversas escalas para clasificar la autovalencia de las personas. Dentro de éstas, la escala de Barthel permite la categorización desde dependientes totales hasta autovalentes, según la puntuación obtenida en 10 actividades: comer, lavarse, vestirse, arreglarse, control de deposiciones, control de micción, uso del retrete, trasladarse, deambular y subir y bajar escalones. Si evaluamos la condición de los pacientes mayores previo a la fractura de cadera, un 15% es independiente y con un bajo nivel de comorbilidad, mientras que un 5-10%, tiene una alta carga de comorbilidad y su dependencia es total, con traslados en silla de ruedas o permanencia en cama antes de la fractura. La mayoría de las personas que se fracturan, pueden caminar con distinto grado de movilidad, pero muestran alguna limitación en las actividades básicas de la vida diaria o en actividades más complejas[3].
Se han utilizado varios parámetros para clasificar a los sujetos con fractura de cadera, con el objetivo de predecir los resultados clínicos. Esta estrategia puede representar un elemento esencial en la práctica clínica para la toma de decisiones, que permita la optimización del tratamiento, y por ende mejorar resultados. Se ha demostrado que la situación basal previa a la fractura, la capacidad para caminar de forma independiente, así como el estado cognitivo y la cantidad o gravedad de las condiciones comórbidas, están relacionadas con mortalidad y la recuperación de la movilidad después de la fractura, relegando la edad a un segundo plano. Además, los estudios epidemiológicos muestran que casi todas las enfermedades crónicas importantes son más prevalentes en los pacientes con fractura de cadera en comparación con una población de sexo y edad similar[4]. La alta prevalencia de enfermedades crónicas, así como la presencia de limitación funcional, sugiere que una condición frágil es una característica frecuente de los sujetos con fractura de cadera.
2Fractura de cadera y fragilidad, un binomio determinante en los resultados clínicosLos adultos mayores con fractura de cadera pueden considerarse un paradigma de la fragilidad. Ellos, representan a uno de los pacientes más complejos y difíciles de tratar, tanto en área geriátrica como la traumatológica.
La forma más útil de clasificar a los pacientes, es a través de la detección de la fragilidad, que se ha definido como un síndrome con múltiples funciones fisiológicas reducidas que aumenta la vulnerabilidad de un individuo para desarrollar una mayor dependencia, institucionalización y muerte[5]. Dado que existen pruebas sólidas, que predice mortalidad postoperatoria, complicaciones y estadía prolongada en pacientes mayores, el American College of Surgeons, junto con la AmericanGeriatricsSociety recomiendan la evaluación preoperatoria del paciente con el fin de detectarla y construir planes de tratamiento preventivo[6]. Actualmente no hay un método estandarizado para medir la fragilidad, pero hay varias herramientas operativas disponibles, basadas en los dos modelos principales que describen cómo se desarrolla y se manifiesta la fragilidad. El modelo “fenotípico”, propuesto por Fried y colaboradores, es el más utilizado[7]. Alternativamente, puede ser medida como un índice, contar el número de déficits acumulados a lo largo del tiempo en una lista de 51 problemas, entre los que se incluyen enfermedades, discapacidades físicas y cognitivas, factores de riesgo psicosocial y síndromes geriátricos[8]. Con ambos métodos, aproximadamente un 30 a 50% de los pacientes con fractura de cadera pueden clasificarse como frágiles con alto riesgo de resultados negativos, un 25% como no frágil (robusto) y el resto en condición intermedia (pre-frágil)[9,10].
Por otra parte, las fracturas por fragilidad son aquellas fracturas causadas por traumatismos de baja energía, como consecuencia de una caída desde la propia altura o una altura menor. Los sitios más comunes son la cadera, la columna vertebral y la muñeca; sin embargo, pueden aparecer en cualquier hueso dentro del esqueleto apendicular o axial. Existe una fuerte asociación entre la fragilidad y la fractura por fragilidad y, sobre todo, entre la fragilidad y la fractura de cadera[11]. Al respecto, se ha encontrado que la densidad mineral ósea es significativamente menor en los pacientes frágiles, tanto en los sitios lumbares como femorales. Los pacientes frágiles tienen una masa corporal magra más baja, que los sujetos robustos, observándose un riesgo relativo de 4,1 veces mayor de ser osteo-sarcopénico cuando se es frágil, tanto en hombres como mujeres[12]. Esto propicia que el mayor riesgo de fractura, se relacione principalmente con el aumento del riesgo de caídas[13]. Sin caídas, no hay fracturas, por lo que es un elemento determinante a intervenir, para lograr la prevención primaria como secundaria de las fracturas. Los meta-análisis de los estudios realizados en personas mayores que viven en la comunidad mostraron un riesgo dos veces mayor de caídas en sujetos frágiles en comparación con los no frágiles, mientras que los sujetos prefrágiles tuvieron un riesgo menor, no siempre estadísticamente significativo.
Durante los meses posteriores a la fractura de cadera, el riesgo de caídas aumenta, observando que más de la mitad de los pacientes experimentan una nueva caída al año y aproximadamente un tercio sufre una lesión relacionada con una caída[14]. Los factores de riesgo de caídas recurrente incluyen un alto número de enfermedades crónicas y medicamentos, una limitación funcional alta antes de la fractura y otros marcadores de fragilidad, como niveles bajos de vitamina D, fuerza de prensión reducida (presión ejercida por la mano sobre un dinamómetro inferior a valores normales) y mala calidad de vida. El miedo a caer, que puede afectar hasta al 50% de los pacientes después de una fractura de cadera, puede ser otro factor de riesgo independiente para caídas recurrentes[15].
Con todo lo referido, la misión de la ortogeriatría se centra en la fractura de cadera debido a su alta morbilidad y mortalidad. No obstante, la atención ortogeriátrica podría ser aplicable a todos los pacientes mayores con fracturas por fragilidad, independientemente del lugar de la fractura, ya que casi todos ellos pueden asociarse con resultados negativos persistentes (Tabla 1).
Relación entre la sarcopenia-osteoporosis y la fragilidad[12]
| Hombres | Mujeres | P | |
|---|---|---|---|
| No sarcopenia, no osteoporosis | 1 | 1 | |
| Sarcopenia | 3,11 (1,65-6,63) | 3,38 (1,41-7,72) | 0,018/0,025 |
| Osteoporosis | 2,07 (1,09-13,12) | 2,41 (1,26-14,15) | 0,037/0,024 |
| Osteo-sarcopenia | 4,16 (2,17-17,65) | 4,67 (2,48-18,86) | 0,019/0,007 |
Esta tabla demuestra que los pacientes frágiles y prefrágiles, tienen un riesgo relativo mayor de ser osteo-sarcopenicos, tanto en hombres como en mujeres, respecto a los no frágiles. Esta población es altamente vulnerable para presentar una fractura de cadera, y alto riesgo de complicaciones secundarias.
Un número importante de pacientes con fractura de cadera se presentan con alguna descompensación clínica o de laboratorio al momento del ingreso hospitalario. Sin embargo, la mayoría de ellos se corrigen fácilmente y no deben contraindicar ni retrasar los procedimientos quirúrgicos, considerando que la mortalidad aumenta al diferir la cirugía por más de 72 horas posterior a la fractura, dada no por la fractura de cadera en sí, si no por complicaciones del aparato respiratorio (neumonía e insuficiencia respiratoria), del sistema cardiovascular (insuficiencia cardíaca, infarto de miocardio e ictus), sepsis, insuficiencia renal, hemorragias digestivas y tromboembolismo pulmonar, entre otros.
Los datos sobre el análisis del retraso operatorio provienen principalmente de las guías escocesas y australianas de fractura de cadera[16], que evaluaron, una amplia variedad de condiciones, donde sopesaron entre las desventajas provenientes del aplazamiento quirúrgico y los beneficios logrados por la corrección de estas alteraciones de forma precoz. Los factores de riesgo se clasificaron como mayores y menores según si aumentaron o no el riesgo de complicaciones postoperatorias. Los riesgos mayores deben corregirse antes de la cirugía, mientras que los riesgos menores no justifican un retraso quirúrgico. Alrededor del 15% de los pacientes presentan una condición clínica de alto riesgo (mayores) en el momento del ingreso. Sin embargo, con un tratamiento médico rápido, probablemente más del 90% de los pacientes mejoran lo suficiente después de 24 a 48 horas para permitir la cirugía[17].
Los problemas médicos también son muy comunes en la fase postoperatoria y pueden afectar significativamente los resultados, al aumentar la duración de la estadía hospitalaria, retrasar la recuperación o incluso influir en el resultado a largo plazo.
Alrededor del 50% de los pacientes pueden requerir nuevas intervenciones farmacológicas, debido a problemas clínicos que surgen durante los primeros días postoperatorios[18]. Las complicaciones más frecuentes son delirium e infección del tracto urinario, que ocurren en aproximadamente un tercio o más en el primer caso y un cuarto de los pacientes en el segundo caso, mientras que las causas predominantes de mortalidad intrahospitalaria son sepsis y enfermedades cardíacas[17]. Los pacientes con la mayor comorbilidad y dependencia funcional, previa a la fractura de cadera medido en Barthel, son aquellos con mayor riesgo de desarrollar complicaciones clínicas después de la operación. Por motivos prácticos, los problemas clínicos son el resultado de la descompensación de una enfermedad crónica de base. El manejo de una información detallada por medio de la valoración geriátrica integral, y la correcta coordinación del equipo multidisciplinario (anestesista capacitado en geriatría, terapeuta ocupacional, kinesiólogo, nutricionista, farmacéutico clínico, enfermera) es fundamental para detectar los factores de riesgo, y con ello construir un plan individualizado. La neumonía y reagudización de enfermedades pulmonares crónicas, pueden aparecer en un 10%[16,18] y son más frecuentes y graves en pacientes con demencia avanzada. Por lo tanto, los pacientes vulnerables deben ser controlados estrictamente durante el período perioperatorio, con atención especial centrada en los signos y síntomas de insuficiencia de órgano, trastornos cardiovasculares o infecciones, que muchas veces son la cara visible por medio de un cuadro confusional agudo tanto hiper como hipoactivo.
4La Unidad de ortogeriatría y sus alternativas.Un enfoque multidisciplinario, con un eje centrado en competencias geriátricas junto a una adecuada coordinación, objetivos y protocolos compartidos, se vuelven esenciales para mejorar los resultados a corto y largo plazo después de una fractura de cadera. Las competencias geriátricas, incluyen un enfoque integral y holístico, habilidades médicas especializadas, evaluación de problemas psicosociales y familiaridad con la fragilidad.
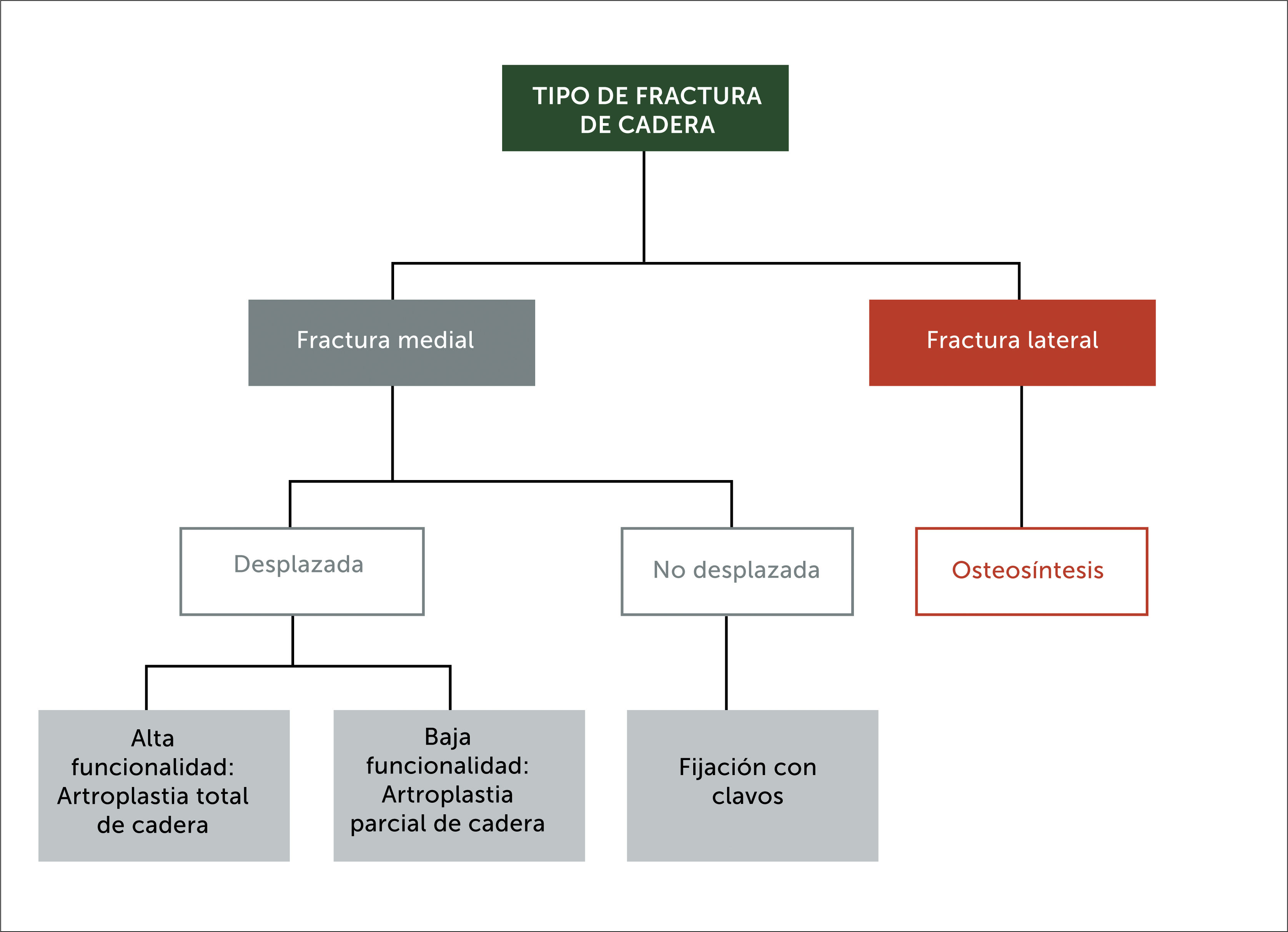
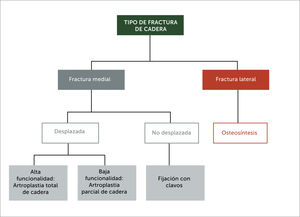
El modelo elemental de atención en ortogeriatría, es aquel que se encuentra gestionado conjuntamente por geriatras y traumatólogos, donde comparten las responsabilidades y otorgan la atención combinada al paciente desde el ingreso hasta el alta. El papel de la geriatría, se relaciona principalmente con el tratamiento médico perioperatorio, para distinguir a los pacientes que se beneficiarían de la cirugía temprana de los que requerirían de un breve retraso para la optimización de su condición médica, como la decisión de no operar; recordando que la fractura de cadera es una patología de resolución quirúrgica, a menos que exista una contraindicación médica o anestésica que lo impida. Los factores de riesgo y la preparación para la cirugía se evalúan, para reducir la carga del anestesiólogo y de esta forma ser más eficientes. El rol del traumatólogo es seleccionar el tipo de cirugía más apropiado tras los argumentos enfrentados por el geriatra y realizarlo con la máxima exactitud, es por esto que hay evidencia que los centros de alto volumen de cirugía obtienen mejores resultados quirúrgicos[19] (Figura 3).
Existen diversas formas de organizar el cuidado de los pacientes con fractura por fragilidad a nivel hospitalario, que se pueden clasificar según la forma de atención de los pacientes en los periodos de ingreso a servicio de urgencia, agudos, subagudos (fase comprendida entre el alta quirúrgica o la decisión de manejo conservador y la descarga del paciente a su medio original) y posterior al alta (seguimiento)[21], así como de acuerdo a quien asuma el rol tratante e interconsultor y la forma de realizarlo (espontáneamente o por solicitud). Surgen así distintos modelos de cuidados ortogeriátricos.
El modelo tradicional se basa en la hospitalización del paciente en uno de los servicios (médico o de traumatología), actuando el otro de interconsultor, sin evidencia de su utilidad. Cuando se realiza el modelo interdisciplinario, basado en el comanejo entre geriatra y traumatólogo, este tiene como características principales el que ambos actúan como tratantes, con el fin de anticiparse a las complicaciones médicas y quirúrgicas, cuyos principales beneficios, son mejorar los resultados clínicos y funcionales, la satisfacción del paciente y su familia, reducir las tasas de complicaciones, readmisiones y mortalidad, proporcionar los mejores cuidados posibles y reducir los costos directos e indirectos de los cuidados de salud. Estas distintas experiencias de trabajo conjunto entre traumatólogo y geriatra han recibido diversos nombres, entre ellos “unidades de ortogeriatría” y “centros de comanejo de fractura geriátrica”. Sus componentes incluyen la optimización prequirúrgica, identificación precoz de objetivos de rehabilitación e integración con servicios de atención primaria y secundaria, incluyendo la prevención secundaria de fracturas.
Se han reportado múltiples estrategias de comanejo, las que varían desde añadir un geriatra a un servicio existente para comanejar a los pacientes con el traumatólogo[22], hasta tener una sección entera del hospital dedicada exclusivamente a pacientes fracturados de cadera, con personal enfocado exclusivamente a esa labor[24]. Estos distintos modelos de atención ortogeriátrica responden a necesidades específicas de cada institución. Es importante destacar, que solo algunos de estos modelos de comanejo han demostrado ser efectivos, por lo que es fundamental erradicar la atención de interconsultor, sin equipo multidisciplinario[25].
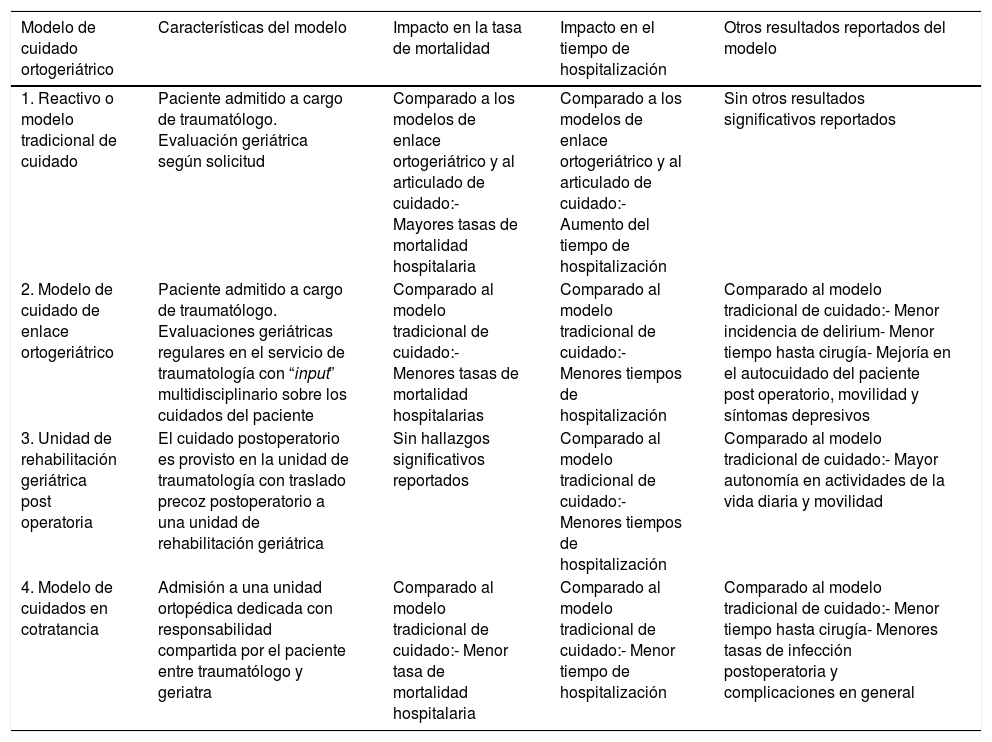
El manejo efectivo de los pacientes traduce menos complicaciones, lo que ha llevado a la creación de guías clínicas de manejo de fracturados de cadera, las que recomiendan dos tipos de intervenciones complementarias: servicios de ortogeriatría orientados en la recuperación óptima de la funcionalidad y los servicios de enlace de fracturas (Fracture liason service), enfocados a la prevención secundaria de fracturas, con seguimiento a dos años, que es el periodo donde más riesgo de eventos adversos existe (Tabla 2).
Tipos de Modelos Ortogeriátricos y su impacto en los resultados clínicos
| Modelo de cuidado ortogeriátrico | Características del modelo | Impacto en la tasa de mortalidad | Impacto en el tiempo de hospitalización | Otros resultados reportados del modelo |
|---|---|---|---|---|
| 1. Reactivo o modelo tradicional de cuidado | Paciente admitido a cargo de traumatólogo. Evaluación geriátrica según solicitud | Comparado a los modelos de enlace ortogeriátrico y al articulado de cuidado:- Mayores tasas de mortalidad hospitalaria | Comparado a los modelos de enlace ortogeriátrico y al articulado de cuidado:- Aumento del tiempo de hospitalización | Sin otros resultados significativos reportados |
| 2. Modelo de cuidado de enlace ortogeriátrico | Paciente admitido a cargo de traumatólogo. Evaluaciones geriátricas regulares en el servicio de traumatología con “input” multidisciplinario sobre los cuidados del paciente | Comparado al modelo tradicional de cuidado:- Menores tasas de mortalidad hospitalarias | Comparado al modelo tradicional de cuidado:- Menores tiempos de hospitalización | Comparado al modelo tradicional de cuidado:- Menor incidencia de delirium- Menor tiempo hasta cirugía- Mejoría en el autocuidado del paciente post operatorio, movilidad y síntomas depresivos |
| 3. Unidad de rehabilitación geriátrica post operatoria | El cuidado postoperatorio es provisto en la unidad de traumatología con traslado precoz postoperatorio a una unidad de rehabilitación geriátrica | Sin hallazgos significativos reportados | Comparado al modelo tradicional de cuidado:- Menores tiempos de hospitalización | Comparado al modelo tradicional de cuidado:- Mayor autonomía en actividades de la vida diaria y movilidad |
| 4. Modelo de cuidados en cotratancia | Admisión a una unidad ortopédica dedicada con responsabilidad compartida por el paciente entre traumatólogo y geriatra | Comparado al modelo tradicional de cuidado:- Menor tasa de mortalidad hospitalaria | Comparado al modelo tradicional de cuidado:- Menor tiempo de hospitalización | Comparado al modelo tradicional de cuidado:- Menor tiempo hasta cirugía- Menores tasas de infección postoperatoria y complicaciones en general |
*** Traducido de Sabharwal S, Wilson H. Orthogeriatrics in the management of frail older patients with a fragility fracture. Osteoporos Int (2015) 26:2387–2399
Resumen de los distintos tipos de modelos ortogeriátricos y sus principales características, clasificados según la forma de atención de los pacientes con fractura de cadera por fragilidad en los distintos periodos de atención hospitalaria y posterior al alta (seguimiento), así como de acuerdo a quien asuma el rol tratante e interconsultor y la forma de realizarlo (espontáneamente o por solicitud). De estos modelos, los de enlace ortogeriátrico y los de cotratancia, comparados con el modelo tradicional, han mostrado menores tasas de mortalidad, de tiempo de hospitalización y menores tiempos de ingreso hasta cirugía.
Los pacientes con fractura de cadera tienen un alto riesgo de exacerbación de enfermedades crónicas durante varios meses después del alta. Aunque las cifras pueden variar, alrededor del 35% son readmitidos en el hospital dentro del año, y alrededor del 8-10% dentro del primer mes tras el alta[26]. Las razones médicas tales como enfermedades pulmonares, infecciones, insuficiencia cardíaca e insuficiencia renal son mucho más frecuentes que las causas de origen quirúrgico. Incluso, la mortalidad hospitalaria es el doble en los pacientes readmitidos dentro del primer año. Las readmisiones involucran principalmente a los pacientes más frágiles, ya que están relacionados con una alta comorbilidad, bajo estado funcional y mala recuperación después de la rehabilitación[27]. Sin embargo, más allá de las características del paciente, los factores hospitalarios y las variables relacionadas con la calidad de la atención pueden desempeñar un papel fundamental, por lo que contar con un equipo multidisciplinario y una gestora de casos en instituciones de salud con un alto volumen de pacientes, se asocian con menores tasas de reingreso y mortalidad[28]. Un análisis más profundo de los datos del registro sueco[29] mostró que la relación entre la duración de la estancia y los resultados negativos depende del tipo de atención recibida durante la estancia hospitalaria y del destino del alta. El riesgo de mortalidad y reingreso fueron menores en los pacientes con fractura de cadera que recibieron atención ortogeriátrica hospitalaria, como consecuencia de un mejor manejo y optimización de las comorbilidades, como del seguimiento y control al alta. Además, los pacientes con una estancia más corta no mostraron peores resultados cuando fueron dados de alta directamente a su domicilio[29].
Finalmente, la calidad de la atención en unidades de rehabilitación postaguda, es otra variable que puede afectar el resultado a largo plazo de los pacientes con fractura de cadera y, por lo tanto, debe ser monitoreada y estandarizada[30].
6El estudio económico de este modelo y la aplicabilidad en las políticas sanitariasDada la prevalencia de la fractura de cadera en el adulto mayor y el impacto que genera en términos de costos en salud, resulta fundamental generar estrategias que mejoren los resultados funcionales y que a su vez sean efectivas. Pese a la evidencia de los resultados de estas unidades, han surgido dudas sobre el impacto de su implementación por los costos directos asociados. A la hora de analizar estos valores, no solo se debe incluir los generados como consecuencia de la hospitalización inicial, sino también los secundarios al deterioro funcional (aumento de consultas en servicios de salud, requerimiento de cuidadores o institucionalización, rehospitalizaciones, etc.), así como también su impacto en la calidad de vida del paciente y su entorno. “Ahorrador de costo” y “Costo efectivo” son dos términos distintos usados en estadística que comúnmente de forma errónea se ocupan de forma intercambiable. En términos generales, los costos durante una hospitalización se pueden desglosar en días-cama, fármacos, exámenes, procedimientos, personal (incluidos geriatra y equipo multidisciplinario), aunque el manejo inicial de un paciente puede influir de manera indirecta en los costos, como por ejemplo reingreso por una segunda fractura por no implementación de tratamiento de osteoporosis u otra complicación. Diversos estudios demuestran el costo efectividad de las unidades de ortogeriatría. El modelo basado en el comanejo entre el geriatra y traumatólogo, se traduce en menores tiempos de hospitalización, de ingreso hasta resolución quirúrgica[31], menos mortalidad y complicaciones[32], generando finalmente menores costos al sistema.
Un estudio descriptivo analizó los costos asociados a efectos adversos de fractura de cadera en mayores de 70 años y su aparición se relacionó con incremento de los costos, los que en promedio por paciente fueron de €8.752 (CLP $6.600.00) mientras que el incremento promedio en aquellos con efectos adversos fue de €2.321 (CLP $1.800.000). Las complicaciones más frecuentes fueron delirium, anemia, eventos adversos cardiacos y respiratorios[33].
El tratamiento quirúrgico de fracturas de cadera en adultos mayores realizado de forma precoz, genera menores costos y mejores resultados funcionales comparados con la cirugía tardía. En un estudio de análisis económico, la cirugía realizada dentro de los primeros 4 días generó un costo de USD$4.387,17 por año de vida ajustado por calidad (QALY) versus USD$11.911,03 en los realizados en un tiempo mayor[34].
Se realizó un análisis económico orientado a dilucidar el volumen necesario de pacientes a partir del cual los programas de comanejo, en fracturados de cadera resulta costo efectivo. En este estudio el comanejo ortogeriátrico fue más costoefectivo que el cuidado tradicional y que el comanejo estratificado por riesgo (relación costo-efectividad incremental de USD$41.100 y de USD$ 81.900 por año de vida ajustado por calidad, respectivamente). El volumen necesario de pacientes a partir del cual estos programas resultan costo efectivo es de 54 pacientes anuales (rango entre 41 y 58, dependiendo del análisis de sensibilidad) y desde 318 pacientes (rango 238 a 397) a partir del cual resultan en ahorro de costos[35].
Pese a que existe escasa evidencia del costo efectividad de los servicios de prevención secundaria de fracturas de cadera, ésta sugiere que son costo efectivos e incluso ahorradores de costos[36,38]. Un estudio inglés evaluó el costo efectividad de tres modelos de prevención secundaria de fracturas (implementación de un ortogeriatra o una enfermera de enlace de fractura comparado con el cuidado tradicional en la prevención secundaria de fracturas tras un caso índice de hospitalización por fractura osteoporótica), mostrando que la opción más costo efectiva es la introducción de un ortogeriatra[39].
7ConclusiónBasados en esta creciente evidencia, resulta claro el costo efectividad de este modelo, por lo que su implementación debería ser rutinaria en hospitales de alta complejidad que atiendan población adulta mayor, así como la importancia de contar con un equipo multidisciplinario en ortogeriatría, que además de geriatras y traumatólogos cuente con un equipo dedicado o con interés en ésta área de anestesistas, kinesiológos, terapeutas ocupacionales, nutricionistas y enfermeras, entre otros. Además, se debería crear protocolos de manejo, como guías clínicas y reuniones periódicas para discutir el manejo de los pacientes, logrando así de forma mancomunada obtener los mejores resultados para el paciente con fractura de cadera. Por último, considerando que una hospitalización por fractura de cadera ofrece oportunidades en muchos casos únicas en relación a la prevención secundaria, se debería aprovechar esta instancia para instaurar medidas eficaces para disminuir el riesgo de nuevas fracturas.
Declaración de conflicto de intereses
Los autores declaran no tener conflictos de interés, con relación a este artículo.
Referencias no citadas