El trasplante renal es el tratamiento de elección para los pacientes con falla renal terminal. Las principales causas de pérdida de injertos son la muerte del paciente con injerto funcionante, especialmente de causa cardiovascular y la nefropatía crónica del injerto, con una pérdida crónica de injertos que resulta en un problema relevante. Dentro de las causas de nefropatía crónica destaca la causa inmunológica. Una de las causas de pérdida de injertos de origen inmunológico son los rechazos agudos, los que pueden ser de origen celular y humoral. Por otra parte, y a pesar de los avances en la comprensión de los mecanismos responsables de la inmunidad celular y el desarrollo de nuevas drogas inmunosupresoras (DIS), el rechazo mediado por anticuerpos o humoral aparece hoy como un peligro para la sobrevida del injertos a corto y a largo plazo. Afortunadamente el tratamiento del rechazo agudo humoral con drogas específicas ha resultado exitoso, sin embargo no ha ocurrido lo mismo con el rechazo mediado por anticuerpos de presentación más tardía, posiblemente por su comportamiento subclínico y un diagnóstico tardío, permaneciendo como un nuevo desafío recientemente reconocido.
Por otra parte y basado en el exitoso tratamiento del RAH, se ha planteado mejorar las expectativas de llegar a realizar un trasplante a los pacientes sensibilizados. Esto es posible conseguir aplicando protocolos de desensibilización que se basan en la utilización de las mismas drogas para tratar RAH, consiguiendo ampliar las posibilidades de trasplante. El éxito de éstas es relativo al tipo de protocolos y a la intensidad de la sensibilización. La sobrevida del injerto en esta situación es plausible en la gran mayoría de los casos, sin embargo existe riesgo de presentar rechazo agudo humoral, y más complejo aún es el hecho que la sobrevida a largo plazo de los injertos sigue siendo todavía desconocida.
Renal Transplantation is the therapy of choice for patients with end-stage renal failure. The main causes for graft losses are patient death with functioning graft, mainly of cardiovascular etiology and chronic allograft nephropathy. Among the causes of chronic allograft nephropathy, the immunological ones are among the most important; one of them are the acute rejection episodes, which can be of cellular or humoral etiology; in addition, and despite the understanding of the mechanisms responsible for the cell immunity and the development of new immunosuppressive drugs (DIS) the antibody mediated rejection o humoral rejection has become today a danger for the short and long term allograft survival. Fortunately, the treatment of acute humoral rejection with specific drugs has become successful, however, the situation is different with late occurring antibody mediated rejection episodes, probably due to its subclinical behavior and a late diagnosis, remaining as a new challenge recently recognized On the other hand based on the successful treatment of the RAH, expectations of performing a transplant in sensitized patients have been improved. This is possible to achieve using desensitizing protocols base don the same drugs used to treat RAH, thus increasing transplant possibilities. The success is related to the type of protocols and the intensity of the desensitizing. Graft survival in this situation is possible in the large majority of cases, however, the risk of acute humoral rejection is present, but even more complex is the fact that long-term survival is still unknown.
rechazo agudo humoral;
rechazo humoral precoz; RHT=rechazo humoral tardío;
inmunoglobulina IV;
inmunoabsorción;
drogas inmunosupresoras;
anticuerpos donante específico;
necrosis tubular aguda;
capilares peritubulares;
nefropatía crónica de aloinjerto o injuria crónica del aloinjerto;
plasmaféresis;
anticuerpos reactivos contra panel de linfocitos;
crossmatch por citotoxicidad con AHG;
crossmatch por citometria de flujo;
antígeno de histocompatibilidad (HLA en especie humana).
El tratamiento del rechazo agudo mediado por anticuerpos (RAH) basado en plasmaféresis/ inmunoabsorción (IA), inmunoglobulina intravenosa (IVIG) a altas dosis, rituximab, parecen seguros y altamente efectivos. En contraposición, el rechazo tardío del injerto mediado por anticuerpos (RHT) y cuya manifestación puede ir desde una proteinuria inicial hasta rasgos histológicos de una glomerulopatía del injerto, su tratamiento resulta ser poco efectivo, probablemente por ser el resultado de una intervención tardía. Más aún, no es posible determinar cuándo y con qué intervenir precozmente dado que éste tiene un comportamiento habitualmente subclínico. El efecto de bajos niveles de Anticuerpos Donante Específicos (ADE) pueden estar asociado con rechazo humoral crónico y más específicamente con glomerulopatía del trasplante. La existencia de acomodación o niveles de ADE muy bajos o no dañinos para el injerto es un tema en discusión. Realizar trasplantes en pacientes altamente sensibilizados resultan en un reconocido mayor riesgo de rechazo, pérdida de injerto y menor sobrevida del injerto a largo plazo, sin embargo, este riesgo está asociado a la presencia de ADE más que al grado de sensibilización en sí. Protocolos de desensibilización pueden resultar efectivos para hacer virar un crossmatch de positivo a negativo y posibilitar un trasplante en pacientes altamente sensibilizado, sin embargo para lograr el éxito de este trasplante es prioritario conocer la magnitud de la respuesta aloinmune, información que ayudara a tomar decisiones terapéuticas. La sobrevida del injerto en esta situación es plausible en la gran mayoría de los casos, a pesar de que existe un alto riesgo de presentar rechazo agudo humoral, sin embargo resulta incierta aún la sobrevida a largo plazo de los injertos. Puede que nuevas estrategias inmunosupresoras como bortesomib e inhibidores del complemento mejoren los resultados a largo plazo.
Rechazo agudo mediado por anticuerposLa incidencia de rechazo agudo humoral (RAH) alcanza a un 10%, la que ha aumentado por un mejor reconocimiento de éste, y es causa de pérdida de los injertos de 27% a 40% al año. Esto difiere del comportamiento clínico del rechazo agudo celular, el cual es más benigno y es causa de pérdida de injertos de 3% a 7% al año.
Del total de episodios de rechazo agudo (15% a 25%), un tercio corresponde a rechazo humoral precoz (RHP) o RAH. Este se caracteriza por inicio súbito de una rápida, progresiva y severa disfunción del injerto que ocurre típicamente en el primer mes del trasplante, sin embargo, esto también puede ocurrir meses o incluso años después del trasplante (rechazo humoral crónico o tardío), asociadas especialmente a una falta de adherencia terapéutica o alteraciones transitorias en la absorción de las DIS de mantención. Sin embargo, puede haber desde el punto de vista clínico, manifestaciones menos severas e incluso asintomáticas de disfunción del injerto de causa humoral, las que pueden ocurrir precozmente como también de forma tardía y cuyo significado y más aún su intervención terapéuticas resultan inciertas.
La severa disfunción del injerto característica del RAH, se acompaña de evidencia histológica consistente en acumulación de neutrófilos en los capilares peritubulares y glomerulares, vasculitis o necrosis fibrinoide de arterias y arteriolas a la microscopía de luz y depósitos de C4d difusos en capilares peritubulares.
Se han descrito tres tipos histomorfológicos de RAH o precoz; 1: tipo Necrosis Tubular Aguda (NTA), 2: tipo capilar y tipo 3 con necrosis fibrinoide arterial. El rechazo humoral más frecuente es el que compromete los capilares peritubulares (1).
El diagnóstico clínico de RAH se basa en los siguientes criterios:
- I-
Tinción C4d en capilares peritubulares (PTC) en biospia renal.
- II-
Uno de los siguientes patrones morfológicos: neutrófilos en los capilares peritubulares, necrosis fibrinoide e injuria tubular.
- III-
Presencia de anticuerpos donante específicos circulantes de novo o preformados (2).
- IV-
Evidencia clínica de disfunción aguda del injerto (3).
En un 25% de los pacientes la histomorfología subestimará el diagnóstico de rechazo humoral, ya que se presentará como un rechazo celular o simplemente como NTA, de manera que la tinción con C4d en la histología, es fundamental para el manejo actual de los pacientes trasplantados que sufren de disfunción del injerto. Esta puede ser por IF o inmunohistoquímica.
El marcador de injuria mediado por anticuerpos, C4d, asociado con una alta sensibilidad y especificidad a la presencia de ADE, se ha trasformado en un marcador necesario al momento de evaluar pacientes trasplantados con disfunción precoz del injerto, más aún cuando cuadros clínicos e histológicos que semejan NTA pueden esconder un rechazo humoral precoz.
El C4d es el producto de la degradación del factor del complemento C4 activado, un componente de la vía clásica, la cual es iniciada típicamente por la unión de un anticuerpo al antígeno presente en la superficie celular. La activación de C1 seguida de la activación y degradación de la molécula de C4, permite que los grupos de tio-ester queden expuestos, se produzca la unión covalente transitoria del C4d a la superficie de las células endoteliales y componentes de la matriz extracelular, cerca de los sitios de activación de C4.
El C4d se encuentra también en vacuolas intracitoplasmáticas de las células endoteliales. Los enlaces covalentes convierten al C4d en una molécula estable que puede ser detectada fácilmente por inmunohistoquímica. La detección de C4d es observada como un signo indirecto de una respuesta a anticuerpos.
La persistencia de C4d en el tiempo, se explica por la unión de éste a proteínas estructurales en la proximidad de la activación de la vía clásica del complemento, proteínas que no son exclusivas del endotelio y que a diferencia de los complejos antígeno-anticuerpo (Ag-Ac) no se eliminan con la modulación, descamación o muerte celular.
Se ha planteado que los mecanismos de injuria mediada por anticuerpos se producen por un efecto directo de éstos sobre el endotelio, activándose la vía clásica del complemento con la consiguiente activación de la cascada de la coagulación, citoquinas inflamatorias y moléculas de adhesión (4).
Entre otras hipótesis, también ha sido planteado que podría existir una falla de los mecanismos protectores del endotelio frente a la injuria mediada por anticuerpos. Los anticuerpos y el complemento también inducen expresión de genes en las células endoteliales, lo cual se piensa remodela arterias y membranas basales, conduciendo a lesiones anatómicas fijas e irreversibles que comprometen permanentemente la función del injerto.
Estos ADEs son patogénicos dependiendo de sus características, la densidad, la afinidad, y avidez con que se engranan al endotelio y la cantidad o títulos alcanzados. En este contexto cobra importancia la presencia de mecanismos protectores inherentes al endotelio. Se describe el estado de “acomodación” como el balance determinado por la patogenicidad de los anticuerpos y por el otro lado la presencia de estos mecanismos protectores, en este estado existen anticuerpos circulantes, pero su presencia no determinaría daño endotelial.
Si la presencia de anticuerpos pueden o no ser dañinos para el injerto es un tema controversial.
Tratamiento del rechazo agudo mediado por anticuerposDesde un punto de vista clínico, dos tercios de los rechazos corresponden a rechazos celulares y un tercio a rechazos humorales. Los rechazos celulares son corticosensibles en el 50% de los casos y los restantes son corticorresistentes sin embargo sensibles a anticuerpos antilinfocitarios. El tratamiento antirrechazo tradicional para rechazo celular, resulta usualmente inefectivo para tratar un rechazo humoral agudo, ya que estas terapias están dirigidas hacia el control primariamente de la inmunidad celular.
El objetivo del tratamiento del rechazo agudo humoral, es eliminar anticuerpos preformados en el receptor y evitar o disminuir la formación de anticuerpos de novo post trasplante. Consiste en:
- (1.-)
Remover los anticuerpos circulantes deletéreos a través de Plasmaféresis (PP) o Inmunoabsorción (IA);
- (2.-)
Inhibir la proliferación y activación de células B, a través de micofenolato; rituximab: monoclonal anti CD20 y; suero anticuerpos antilinfocíticos que también induce apoptosis de células B.
- (3.-)
Prevenir la síntesis de aloanticuerpos a través de inmunoglobulina intravenosa en altas dosis (IVIG: 1–2g/kg), o inmunoglobulina hiperinmune CMV a bajas dosis (100mg/kg) como también alternativamente con el uso de rituximab.
Los mecanismos de acción de la IVIG son tan amplios como por ejemplo altera el tamaño y composición de los complejos inmunes, liga e inactiva componentes del complemento C3b y C4b, modula citoquinas pro-inflamatorias, disminuye dosis dependiente la producción de IL6 y suprime la síntesis de TNF- alfa y de IL 2, interactúa con los fragmentos Fab y Fc de la inmunoglobulina entregando una señal negativa a células B con cesación de la proliferación y probable inducción de apoptosis. Por otra parte anticuerpos antiidiotipos presentes en la IVIG ligarían a través de la región hipervariable al receptor de células T, y así se inhibiría también el rechazo mediado por células T. También los anticuerpos antiidiotipos se unirían a anticuerpos libres y de esta manera se facilitaría su eliminación por el sistema retículo endotelial (5), (6).
El Rituximab es un anticuerpo monoclonal específico contra célula B CD20 positivas, induce apoptosis de células pre B, células B inmaduras, células B maduras y células B de memoria, sin embargo, no induce apoptosis de células plasmáticas, ya que CD20 no es expresado en éstas, de manera que al menos desde un punto de vista teórico no induciría reducción de anticuerpos. Sin embargo, ha sido demostrado en pacientes en diálisis que además de inducir depleción de célula B, induce reducción de los títulos de anticuerpos después de su aplicación, con disminución de títulos de anticuerpos reactivos con panel (P.R.A.) de 55% a 18%. Este anticuerpo monoclonal es una terapia disponible para los casos de refractariedad a las otras terapias.
La timoglobulina, droga que lleva 30 años en uso, es la única droga que produce apoptosis del linaje completo de célula B, incluyendo células plasmáticas, haciendo la diferencia con alemtuzumab (anticuerpos antiCD52) y rituximab que no comprometen células plasmáticas, por lo cual no solo sirve para el control de proliferacion de células T sino que también células B y tendría un rol en modular la respuesta y en el tratamiento del RAH.
El rol de los inhibidores del complemento está aún en evaluación. Los inhibidores de C5 previenen la formación de moléculas proinflamatorias C5a y C5b-9, que pueden jugar un rol clave en el rechazo del injerto; experimentalmente ha sido demostrado que la monoterapia Anti-C5 puede inhibir completamente la activación del complemento y atenuar el rechazo agudo vascular (RAV) en modelos de trasplante renal en ratas, sugiriéndose que la inhibición del complemento usando un anticuerpo monoclonal (mAb) anti C5 puede ser una efectiva terapia coadyuvante en prevenir rechazo vascular en trasplante clínico (7).
Más recientemente ha aparecido el Bortesomib, inhibidor de proteasome indicado en el tratamiento del mieloma múltiple, el que ha demostrado inmunomodular la tasa de ADE en más del 50% a los 14 días. Esta reducción de la tasa de anticuerpos se presenta de manera prolongada y además es capaz de controlar efectivamente el rechazo agudo celular como también el mediado por anticuerpos (RAH) (8).
Los injertos que cursan con RAH y reciben tratamiento específico tienen una sobrevida exitosa, con tasas de un 80% a 90% al año, incluso semejándose a tasas de sobrevida de aquellos que cursan con rechazo celular (9), (10), (11).
Los anticalcineurínicos asociados a Micofenolato parecieran ser efectivos en prevenir el rebote de ADE (12).
Inmunidad humoral en la disfunción tardía del injertoLa inmunidad humoral tiene un importante rol en el desarrollo de rechazo agudo y ha sido estudiado también el lugar de esta en la disfunción tardía y pérdida de los injertos.
Estudios in vitro han demostrado que anticuerpos anti HLA clase I inducen expresión de receptores de factores de crecimiento de fibroblastos sobre células endoteliales y células musculares lisas (13). Los anticuerpos anti HLA clase I pueden jugar un rol importante en controlar la función de las células endoteliales, ligando las moléculas Clase I sobre la superficie de las células endoteliales y activando señales intracelulares. Ha sido descrito dos funciones efectoras primarias de los anticuerpos antiHLA: estimular la proliferación celular y up-regular los genes de sobrevida celular. Resulta interesante destacar la influencia de las concentraciones de los anticuerpos en la respuesta de los eventos intracelulares, así se describe que altas concentraciones estimulan la proliferación de células endoteliales y confieren mayor riesgo de ateroesclerosis del injerto, mientras bajas concentraciones promueven la expresión de proteínas antiapoptóticas en el injerto, lo que puede resultar beneficioso para la sobrevida de las células endoteliales, promoviendo el estado de acomodación del injerto (14), (15).
En 2004 Smith y Colvin publican un interesante trabajo experimental (16) en el cual se puede observar la historia natural del rechazo crónico humoral en primates; en este estudio 105 monos fueron trasplantados e inmunomodulados, luego se abandonó la inmunusupresión a los 28 días. Secuencialmente pudo evidenciarse como el 43% de ellos desarrolló anticuerpos ADE circulantes medidos por citometría de flujo a los 210 a 237 días, 32% presentó depósitos de C4d a los 168 a 307 días, 25% presentó daño tisular característico de nefropatía crónica del injerto a los 197 a 340 días y finalmente un 27% presentó disfunción del injerto a los 174 a 362 días.
Se definieron 4 categorías de reactividad humoral crónica: Respuesta humoral latente correspondiendo a la presencia de ADE circulantes, Rechazo humoral silente con presencia de depósitos C4d positivos, Rechazo humoral subclínico con evidencia de daño tisular por morfología y finalmente Rechazo humoral crónico en el que se agrega a los elementos anteriores disfunción clínica del injerto.
Esta es una fuerte evidencia del rol de los ADE circulantes en el rechazo crónico humoral. Es destacable que la marca del rechazo humoral, C4d, puede ser detectada en el injerto antes de la evidencia histológica de rechazo crónico.
Ya en el año 1991, N Suciu–Foca publica la estrecha asociación entre ADE circulantes y nefropatía crónica del aloinjerto (CAN) (17). Hay numerosos estudios en la literatura (18, 19, 20) que apoyan esta asociación. La producción de anticuerpos medidos a través de citotoxicidad constituye un factor pronóstico negativo para la sobrevida del injerto a un año.
Otro estudio que incluyó 76 receptores de trasplante renal no sensibilizados, pudo observar que aquellos que desarrollaron anticuerpos (11/12), el 82% perdieron sus injertos, mientras que sólo lo pierden el 11% de aquellos que no desarrollaron anticuerpos. Así entonces los anticuerpos fueron predictivos de rechazo y estos fueron pesquisados antes de la falla del injerto. La clara evidencia que los anticuerpos preceden el rechazo fue proporcionada por los estudios de Lee. En un período de 8 años Lee evaluó anual y sistemáticamente el desarrollo de anticuerpos en 139 pacientes. Los 29 pacientes que desarrollaron rechazo crónico presentaron anticuerpos anti HLA, a veces precedido por años, antes de que se manifestara la falla del injerto. De los 110 pacientes con función renal estable, sólo el 27% desarrolló anticuerpos HLA post trasplante (21). Piazza en el año 2001, reporta 120 pacientes trasplantados renales no sensibilizados, CDC-AHG negativos y crossmatch por citometría de flujo negativo previo al trasplante, con un período de seguimiento de 2 años, la inmunosupresión incluyó en todos ellos micofenolato. Se monitorizó ADE, los días 7, 14, 30, 60, 90, 120, 150, 180, 270, y 365. El 24% de los pacientes no sensibilizados previo a un primer trasplante desarrollaron ADE en el período post trasplante, y el 85% de los ADE fueron anti- HLA clase I (por flow- PRA). En aquellos que desarrollan ADE post trasplante, la incidencia de rechazo agudo fue significativamente mayor, 62% versus 13%; la falla del injerto 34% versus 1% y el nivel de creatinina fue también significativamente más elevada con 2.5mg% versus 1.7mg% a los dos años de observación. Se concluyó que la producción de anticuerpos puede ser un factor de riesgo más importante que el rechazo agudo en el desarrollo de nefropatía crónica del injerto.
La presencia de ADE circulantes parece tener mayor impacto que la presencia de rechazo agudo clínico, pudiendo ser el rechazo subclínico mediado por anticuerpos efectivamente la causa de pérdida de injertos en ausencia de síntomas e incluso en ausencia de rechazo agudo. La sensibilidad y la especificidad de ADE medidos por crossmatch por citometría de flujo (FCXM) para disfunción crónica del injerto es de 91% y 93% respectivamente (22).
La hipótesis que la presencia de anticuerpos determina el daño crónico del injerto es sustentable, sin embargo, la interferencia de las drogas inmunosupresoras, como también el desarrollo de anticuerpos antiidiotipo, pueden modular su agresividad y retardar el daño, por lo que resulta difícil evaluar esta variable aislada en el desarrollo de nefropatía crónica del injerto donde además sabemos que existen factores no inmunológicos involucrados en su patogenia.
Anticuerpos antiidiotipicos donante específicos mejoran la sobrevida del injerto renal, sin embargo otros autores plantean que estos podrían estimular la producción de anti HLA por linfocitos B (23). Estos anticuerpos de isotipo IgM también se han descrito en la protección del injerto renal en trasplante combinado hígado riñón (24). Paradójicamente se ha encontrado en el estudio de los pacientes, aumento de PRA después de tratar el suero con DTT (dithiotreitol), lo que evidencia la presencia de IgM bloqueante de la reactividad de IgG o de IgM antiidiotípico que interactúa con IgG anti HLA, lo que pudiera determinar una mejor sobrevida de los injertos en estos pacientes.
Debe también considerarse el rol de los anticuerpos anti HLA en el efecto de la acomodación ya descrita y donde anticuerpos anti HLA clase I en bajas concentraciones podrían tener un efecto modificador aumentando la expresión de genes protectores del endotelio como Bcl-2 y Bcl-xL.
Estudio de los mecanismos del proceso de iniciación de la formación de nuevos aloanticuerpos en el tiempo, ocupan a muchos investigadores. El rol de la vía indirecta del reconocimiento antigénico ha sido involucrado por muchos de ellos en el desarrollo de CAN (25), (26), (27), (28), (29).
Ha sido sugerido que la glomerulopatía crónica del trasplante es una entidad diferente a la nefropatía crónica y está asociada a anticuerpos anti-HLA circulantes y depósitos C4d (+) en capilares peritubulares y glomerulares. Regele demostró en un estudio de 213 pacientes con CAN que el 34% de ellos presentaba depósitos C4d en PTC en un período de seguimiento mayor de 12 meses (media de 4.9 años). Del 27% que presentaban glomerulopatía del injerto, más del 50% (39/58) de ellos presentaba tinción C4d positivo glomerular. Esta información sugiere que la aloractividad humoral contribuye a la glomerulopatía crónica del trasplante (30).
Es indiscutible la contribución de la inmunidad humoral en el desarrollo de CAN, sin embargo existen aún importantes temas a resolver y otros nuevos por revelarse en el futuro.
El tratamiento del rechazo tardío o crónico mediado por anticuerpos es altamente controversial, existen grupos que los abordan como si se tratase de un rechazo agudo humoral, otros más conservadores utilizan sólo las terapias como IVIG y rituximab sin someter al paciente a PP, guiados por los hallazgos histológicos y grado de cronicidad encontrado. Los resultados son pobres y pareciera que la mejor estrategia es evitar que se desarrollen ADE. En este sentido los antiproliferativos como Micofenolato asociados a anticalcineurínicos han mostrado ser el denominador común con el menor porcentaje de desarrollo de anticuerpos HLA de novo.
Crossmatch positivo y desensibilizaciónBasado en el éxito alcanzado en el tratamiento del rechazo agudo humoral se plantea el desafío de cruzar la barrera del crossmatch o desensibilizar para dar la oportunidad de trasplante a pacientes altamente sensibilizados. A pesar de que tradicionalmente el trasplante renal es realizado con cross match negativo, existe la posibilidad de intentar un trasplante con un crossmatch positivo, bajo ciertas condiciones y tratamientos específicos.
Los objetivos de la desensibilización son bajar la tasa de ADE bajo el umbral de injuria de las células endoteliales, “nivel seguro” al momento del trasplante, prevenir la respuesta de memoria y mantener bajos estos niveles de ADE en el período posterior al trasplante (mantener los niveles de ADE bajos después de re-exponerse al antígeno).
El éxito en la desensibilización está determinado por los niveles de ADE previa a esta, así pacientes con títulos de crossmatch CDC-AHG menores a 1:4, que son relativamente bajos, utilizar sólo IVIG será suficiente para lograr su negativización; en cambio títulos mayores como 1:32 requerirán protocolos de desensibilización más intensos que incluyan PP, IVIG y rituximab/timoglobulina para alcanzar el viraje en la mayoría de los pacientes (31).
Tener un crossmatch CDC-AHG positivos implica altos títulos de ADE, en cambio un CDC-AHG negativo, pero un FCXM positivo significa títulos de ADE bajos.
La desensibilización deben considerar los títulos de anticuerpos al momento de planificar la modalidad de desensibilización y su exitosa conversión (34).
Los esquemas son muy variados e incluyen desde sólo IVIG a asociaciones como: Plasmaféresis (PP) o IA más IVIG (32); PP, IVIg, Rituximab día −5,−3,−1 y día +5, PP día 1, 3, 5, 7, y Timoglobulina (33) y en algunos casos esplenectomía. Estos protocolos, a pesar de representar series muy pequeñas, son efectivos en conseguir viraje de crossmatch de positivo a negativo en un 70% a 100% de los casos. Con una sobrevida de injertos de 80% a 100% y una sobrevida pacientes de un 87% a 100% a 1 y 2 años; sin embargo existe una alta incidencia de rechazo agudo humoral (25% a un 50% de los pacientes).
La mayor parte de los equipos consideran contraindicado el trasplante si no logran viraje del cross match CDC-AHG a negativo, no así FXCM ya que su positividad con concomitante CDC-AHG negativa refleja bajos títulos de anticuerpos que lo hacen aceptable.
Sin embargo los pacientes que se trasplantan con CDC-AHG negativo, pero FCXM positivo también tienen alto riesgo de rechazo agudo humoral, ya que a pesar que existe una débil reacción con el antisuero, pueden estimular la respuesta de memoria en pocos días y presentar rechazo agudo humoral. Si FCXM actual es positivo, el riesgo es mayor que si sólo el FCXM histórico es el positivo, sin embargo en ambos existe riesgo de RAH y deben tomarse medidas preventivas como PP e IVIG post trasplante en el caso de FCXM positivo actual y, en el caso del FCXM positivo histórico debe realizarse una estrecha monitorización de ADE post trasplante (35). En este último caso existe una ventana hacia la historia o memoria inmunológica, y esto sumado a la naturaleza dinámica de los anticuerpos, puede resultar en un incremento rápido de la tasa de ADE y RAH.
La recomendación a seguir para los pacientes según presenten CDC-AHG y/o FCXM actual o histórico positivo para linfocitos B y T, están basadas en ASHI 2003, que evalúa el riesgo de los receptores de trasplante para presentar RAH.
Si la detección de un anticuerpo es una contraindicación o factor de riesgo para el trasplante, debe ser definido para cada paciente en particular (36).
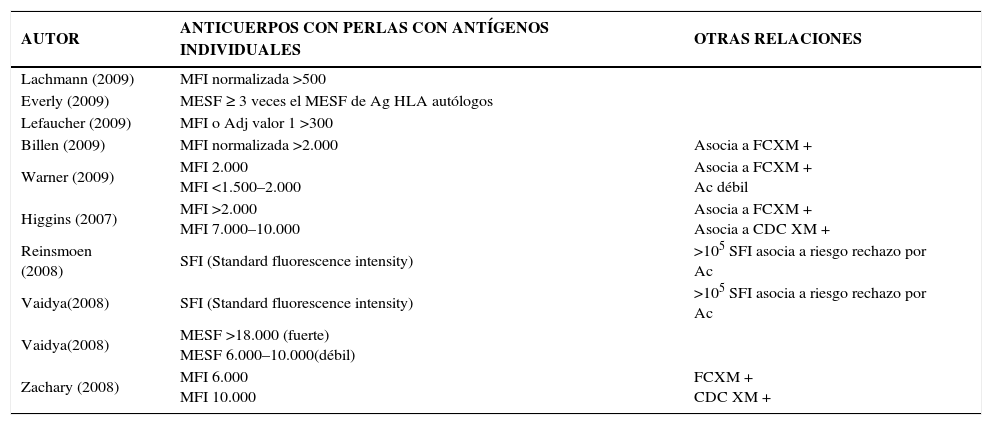
Por otra parte cada laboratorio debe establecer en conjunto con los centros de trasplante, la relación del nivel de anticuerpos anti HLA que se traduce en un FCXM positivo y el valor de FCXM de importancia clínica. La literatura da valores muy heterogéneos para MCS (de la sigla en inglés Mean Channel Shift) que van de MCS ≥15 (Warner) a MCS >52 para LT y MCS>106 para LB (Stegall). El valor de corte de XM expresado en MESF (de la sigla en inglés Molecules of Equivalent Soluble Fluorochrome) es de 2000 para Shumway y de 2254 en LT y de 2169 en LB para Hartono. La interpretación del resultado de un XM debe hacerse conjuntamente con la información de la determinación de anticuerpos anti clase I y II y los antecedentes de eventos sensibilizantes en cada paciente. El uso de las técnicas de fase sólida en el screening de anticuerpos anti HLA y en la determinación de la especificidad anti HLA, han mejorado su sensibilidad (elisa< luminex< citometría de flujo) y especificidad. Tanto la citometría de flujo como la tecnología de LuminexR utilizan micropartículas (perlas) a las que se les han unido antígenos HLA aislados, teniendo Luminex la gran ventaja de permitir el procesamiento simultáneo de un gran número de muestras.
En un intento por homologar las mediciones entre diferentes laboratorios y facilitar la interpretación de los resultados clínicos en que los títulos de FCXM varían entre unos y otros, se ha empleado la cuantificación de anticuerpos por unidades MESF. El uso de perlas con cantidades estandarizadas de moléculas de fluorocromo soluble, permite extrapolar la intensidad de fluorescencia o el cambio de media de canales (MCS) a estas unidades.
La determinación de especificidad de anticuerpos empleando perlas con antígenos HLA individuales permite establecer de acuerdo al nivel de anticuerpo, expresados en MFI (median fluorescence intensity) o en MESF, que antígenos serían no aceptables para un determinado paciente.
Algunos de los valores de positividad de laboratorio para anticuerpos anti HLA por técnicas de fase sólida utilizando perlas con antígenos individuales descritos en la literatura se señalan en la Tabla 1.
Valores de positividad para determinación de anticuerpos anti HLA
| AUTOR | ANTICUERPOS CON PERLAS CON ANTÍGENOS INDIVIDUALES | OTRAS RELACIONES |
|---|---|---|
| Lachmann (2009) | MFI normalizada >500 | |
| Everly (2009) | MESF ≥ 3 veces el MESF de Ag HLA autólogos | |
| Lefaucher (2009) | MFI o Adj valor 1 >300 | |
| Billen (2009) | MFI normalizada >2.000 | Asocia a FCXM + |
| Warner (2009) | MFI 2.000 MFI <1.500–2.000 | Asocia a FCXM + Ac débil |
| Higgins (2007) | MFI >2.000 MFI 7.000–10.000 | Asocia a FCXM + Asocia a CDC XM + |
| Reinsmoen (2008) | SFI (Standard fluorescence intensity) | >105 SFI asocia a riesgo rechazo por Ac |
| Vaidya(2008) | SFI (Standard fluorescence intensity) | >105 SFI asocia a riesgo rechazo por Ac |
| Vaidya(2008) | MESF >18.000 (fuerte) MESF 6.000–10.000(débil) | |
| Zachary (2008) | MFI 6.000 MFI 10.000 | FCXM + CDC XM + |
Todos los pacientes desensibilizados deben ser monitorizados post trasplante con títulos de ADE, proponiéndose los días 4, 10 y 28, y aparentemente un buen método predictor de Rechazo agudo humoral es la elevación de BFXM por sobre 300 de MCS según Stegall y la medición de ADE total por técnicas con perlas con antígenos individuales. Los protocolos de desensibilización consideran la indicación preventivo de 4 a 7 sesiones PP e IVIG post trasplante. Si los títulos ADE aumentan después del día 4, el riesgo de RAH es alto aún en aquellos casos en que no sufrieron desensibilización (títulos pre trasplante menores a 300 MCS).
Los rechazos humorales en pacientes desensibilizados generalmente no se presentan después de 6 semanas (37) y por regla general el nivel de ADE alcanzado se correlaciona con el grado de injuria histológica.
Los títulos de anticuerpos pre trasplante varían de persona a persona y varían también en el tiempo, así los pacientes con ADE positivos y FXCM negativo en comparación con aquellos con ADE negativo y FXCM negativo tiene mayor riesgo de rechazo humoral (38). Las determinaciones de los ADE pueden no describir la función biológica ni las consecuencias clínicas de los anticuerpos, es el crossmatch es el test que más se aproxima a medir esta función. Sin embargo, no podemos olvidar que el cross match también pesquisa anticuerpos no HLA, y que en su mayoría no son nocivos para el trasplante.
Atravesar la barrera del crossmatch es una alternativa clínica posible, terapias intensivas y especificas permiten que pacientes altamente sensibilizados y/o con crossmatch positivo tanto T como B, puedan exitosamente ser convertidos a crossmatch negativos y llevar a cabo su trasplante renal. La terapia inmunosupresora de mantención debe ser siempre intensiva.
La sobrevida del injerto en esta situación es plausible en la gran mayoría de los casos, sin embargo existe un conocido y alto riesgo de rechazo agudo humoral, pero más complejo aún es el hecho que la sobrevida a largo plazo de estos injertos sigue siendo todavía desconocida. Puede ser que estos pacientes cursen con bajos niveles de ADE o fluctuaciones de ADE en el tiempo, los que pueden a su vez estar asociados con rechazo humoral crónico específicamente con glomerulopatía del trasplante. Puede ser que nuevas estrategias inmunosupresoras como bortesomib e inhibidores del complemento mejoren los resultados a largo plazo.
ConclusiónEntre los progresos de la última década se considera el reconocimiento del rechazo agudo humoral como una nueva entidad clínica, como también el control de la producción de aloanticuerpos, lo cual es posible a través de las nuevas terapias inmunosupresoras específicas, especialmente relacionadas al tratamiento del rechazo agudo humoral severo. Estrategias terapéuticas para el control de la producción crónica de aloanticuerpos parece una maniobra posible y que podría permitir prevenir el desarrollo de nefropatía crónica del injerto.
El rol de la inmunidad humoral en el desarrollo de la nefropatía crónica del injerto ha adquirido relevancia a la luz de los más recientes hallazgos. Más estudios serán necesarios para determinar el rol y el valor de la inmunidad humoral en el desarrollo, manejo terapéutico y el pronóstico de los pacientes que desarrollarán ADE en el curso de su trasplante. Finalmente, cruzar la barrera del crossmatch es un escenario posible pero aún con limitaciones, no obstante se abre una interesante posibilidad para muchos de nuestros pacientes sensibilizados que esperan un donante por largos períodos de tiempo.
Las autoras declaran no tener conflictos de interés, en relación a este artículo.