En los últimos años la Psiquiatría de Enlace e Interconsulta ha experimentado un salto cualitativo, acercándose al espacio común del resto de las especialidades médicas: el hospital general. La participación de psiquiatras en programas clínicos específicos como las unidades de trasplantes de órganos sólidos tiene fundamentaciones técnicas precisas dada la correlación entre síntomas psíquicos y las características clínicas específicas de las enfermedades médicas que requieren de este procedimiento. Cada vez hay una mayor preocupación en los clínicos y cirujanos en relación a los factores psíquicos que obstaculizan la adherencia a los tratamientos e indicaciones médicas tanto antes como después de efectuado el trasplante. La población de pacientes pre y post-trasplantados exhiben elevadas tasas de cuadros psiquiátricos específicos que ameritan un tratamiento coordinado multidisciplinario. El objetivo de este trabajo es mostrar la experiencia inicial que estamos desarrollando en la Unidad de Trasplantes de Clínica Las Condes.
In recent years consultation-liaison psychiatry has experienced a quantum leap closer to the common space of the other medical specialties: the general hospital. The participation in clinical programs such as the units of solid organ transplants have required technical arguments given the correlation between psychiatric symptoms and the clinical features of specific medical illness that require this procedure. During the last time, there have been and increasingly concern among clinicians and surgeons in regard to the psychological factors that affect the adherence to treatment and medical advice before and after transplant. The population concerning pre and post transplantation issues, exhibits significant rates of specifics psychiatric disorders which require evaluation and drug treatment specialist coordination. The aim of this paper is to show the initial experience we have developed in the transplant unit of Clínica Las Condes, concerning psychiatric and psychosocial issues.
La Psiquiatría de Enlace e Interconsulta se ocupa del estudio, análisis y práctica de la relación entre trastornos médicos y psiquiátricos. Los psiquiatras actúan como consultores de otros médicos o profesionales de la salud en contextos quirúrgicos o médicos estableciendo diagnósticos relativos a su campo de acción y proporcionado esquemas de seguimiento terapéuticos, trabajando así con los pacientes, sus familias y con el equipo médico tratante que solicita la intervención del psiquiatra (1). El desarrollo de esta modalidad ha sido un lento, pero decidido proceso que ha ido gestándose a partir del esfuerzo de visionarios psiquiatras que enfrentando prejuicios y resistencias desde hace 80 años en EE.UU. y Europa, lograron finalmente abrirse paso al interior del hospital general, con la irrefutable idea de dar atención especializada a los pacientes con patologías médicas. Existe una diferencia entre un servicio de interconsultas y uno de enlace, en el cual el primero se limita a atender los requerimientos solicitados por otro médico esperando que se haga un diagnóstico y se indique un tratamiento (2), en el segundo caso el psiquiatra forma parte del equipo tratante del paciente participando activamente en la toma de decisiones e interactuando con los demás profesionales de la salud a cargo del paciente. El campo de acción de la Psiquiatría de Enlace e Interconsulta se resume esquemáticamente en la tabla 1.
Campo de acción de la psiquiatría de enlace e interconsulta
| 1- Comprender el impacto de la enfermedad médica y el sistema en la que es tratada, y cómo afecta a la presentación, la experiencia y el impacto de la morbilidad psiquiátrica y psicosocial. |
| 2- Dirigir una evaluación biopsicosociocultural, crear una formulación e implementar el tratamiento adecuado en el contexto del hospital general incluyendo la comunicación efectiva con el resto del equipo terapéutico. |
| 3- Evaluar las reacciones a la enfermedad, y distinguir la presencia de ansiedad y depresión en el ámbito médico. |
| 4- Comprender las trayectorias combinadas de la enfermedad y las cuestiones del desarrollo de la persona con problemas de salud mental y la enfermedad mental. |
| 5- Capacidad para evaluar y tratar la somatización y los trastornos somatomorfos. |
| 6- Capacidad para evaluar y tratar trastornos neuropsiquiátricos, con un énfasis especial en el delírium. |
| 7- Comprender las necesidades particulares de la población especial con morbilidad psiquiátrica y psicosocial en el ámbito médico, incluyendo a los jóvenes, los ancianos, los indigentes y quienes tengan discapacidades intelectuales. |
| 8- Asesorar y tratar casos de patología psiquiátrica aguda y de urgencia que se presentan en el ámbito de la medicina general. |
Del Royal Australian and New Zealand College of Psychiatry.
La relación entre síntomas psiquiátricos y enfermedades médicas se da en un doble sentido: muchos cuadros médicos producen síntomas psiquiátricos per se. El delírium ostenta cifras superiores al 10% en pacientes hospitalizados, los estados psicóticos y los trastornos de personalidad graves dificultan la implementación de los planes de tratamiento en pacientes con patologías físicas; los pacientes con enfermedades médicas crónicas no transmisibles exhiben altas tasas de trastornos ansiosos, anímicos y de abuso de sustancias.
En los últimos 30 años han habido áreas específicas o nichos donde se ha requerido la ejecución de programas interdisciplinarios con la participación de psiquiatras, tal es el caso de las Unidades de Cuidados Intensivos, Unidades de Hemodiálisis, Psico oncología y las Unidades de Trasplante de Órganos.
Los programas de trasplante han tenido un importante desarrollo en la última década dado los avances tecnológicos y la implementación de novedosas técnicas quirúrgicas. La idea del “producto dinámico” acuñada por el Dr. T. E. Starzl quien realizó en 1963 el primer trasplante hepático, se ha ido cristalizando a pasos agigantados: lo que era una utopía hace muy pocos años son casuísticas consolidadas en muchos centros: trasplantes de órganos simultáneos, trasplantes en niños menores de 10kg y en pacientes mayores de 60 años, trasplantes de intestino, trasplantes de cara.
Los psiquiatras como interconsultores y como miembros activos de los equipos multidisciplinarios que conforman las unidades de trasplantes juegan un importante rol conteniendo a pacientes y familiares en el largo proceso desde que se indica el procedimiento hasta que se consuma el hecho concreto del trasplante. Durante este período se aborda en conjunto con el paciente, su familia y el resto del equipo tratante el impacto del diagnóstico médico, la idea del trasplante como solución de sobrevida, la ansiedad que rodea al proceso, las diversas significaciones y el temor a la muerte, el rechazo del órgano, los cambios adaptativos post-trasplante.
ObjetivoLa idea del presente trabajo es mostrar en categorías las observaciones diagnósticas apreciadas en las evaluaciones realizadas a pacientes candidatos a trasplantes de órganos sólidos en la unidad de trasplantes de CLC como una forma de mostrar las altas tasas de cuadros psiquiátricos específicos que exhiben varias publicaciones internacionales en esta particular población de pacientes. Así mismo mostraremos algoritmos iniciales de evaluaciones y manejo que hemos estado aplicando en estos pacientes donde se incluyen tratamientos de cuadros psiquiátricos específicos y evaluaciones del grupo familiar del candidato a trasplante, dado el relevante rol que ocupa la familia en este grupo de pacientes.
Trasplante y salud mentalEn la actualidad, la evaluación de los pacientes candidatos a trasplante surge desde la petición expresa de interconsulta del médico tratante y/o desde las reuniones multidisciplinarias de la unidad de trasplante para evaluar la presencia de sintomatología psiquiátrica y eventual contraindicación relativa o absoluta desde el punto de vista psicopatológico para la cirugía. Muchas veces los pacientes manifiestan síntomas en sus respectivos controles médicos que pudieran afectar el largo proceso que se inicia toda vez que se indica un trasplante de órganos sólidos, las dificultades comienzan con la aceptación y el proceso de elaboración del diagnóstico médico al saber enfermedades con índices de gravedad y altas tasas de mortalidad, por lo que aceptar un procedimiento médico como el trasplante lejos de provocar alivio muchas veces genera posturas ambivalentes y angustia creciente en los pacientes y sus familiares. Este es el clima que rodea, al menos inicialmente, la indicación del trasplante.
Debido a las complejidades que giran en torno al procuramiento de órganos y a la creciente baja en el número total de donaciones con el consecuente engrosamiento de las listas de espera, la ansiedad de los pacientes y sus familiares en torno a esta muchas veces gatillan cuadros psiquiátricos específicos. Los pacientes en estas condiciones están sometidos a múltiples duelos superpuestos: enfermedad médica con mal pronóstico, baja tasa de donación de órganos, trasplante de órganos como única solución terapéutica.
La labor del psiquiatra en este marco reviste gran importancia puesto que los cuadros específicos que se pesquisan obstaculizan la disposición y la adherencia a las indicaciones médicas. Una situación clínica específica por su urgencia y por el dramatismo que rodea al proceso de toma de decisiones es el caso de la insuficiencia hepática aguda grave donde son necesarias intervenciones de apoyo a familiares en situación de crisis y bajo estrés agudo.
Dew et al han mostrado en numerosas investigaciones que los porcentajes de no adherencia a tratamiento e indicaciones médicas generales son importantes en esta población de pacientes y varían acorde al tipo de órgano trasplantado (3). Estos autores plantean que el no cumplimiento del tratamiento inmunosupresor es más frecuente en los pacientes trasplantados de riñón, que los pacientes cardiacos frecuentemente no cumplen con los planes de ejercicios indicados y que los con diagnóstico de abuso de sustancias pre-trasplante presentan altas tasas de abuso post-trasplante, comprometiéndose seriamente el éxito concreto del procedimiento. Acorde a distintas publicaciones en relación al trasplante de pulmón, el contradictorio consumo de tabaco en los pacientes con patologías pulmonares candidatos a trasplante es un índice de no adherencia al cumplimiento de indicaciones médicas post-trasplante (4). Mc Callum y Masterton realizaron una revisión de 22 estudios donde se abordaba el trasplante hepático en pacientes con daño hepático crónico y dependencia alcohólica arrojando resultados variables en esta compleja asociación. Concluyeron que la falta de insight, en este caso concreto referido a la no conciencia de enfermedad y las dificultades socioeconómicas se constituyen como predictores de mal pronóstico y de riesgo de recaída en consumo de alcohol posttrasplante. Curiosamente en muchos de estos estudios no se consigna al consabido período de abstinencia de 6 meses en consumo de alcohol, requerido en muchos centros para acceder al trasplante hepático, como un factor asociado al pronóstico. Los factores reportados como protectores frente a la recaída en consumo de alcohol incluyen en estos estudios: la ausencia de alcoholismo en familiares de primer grado, estabilidad en sistemas familiares y redes sociales de apoyo, tratamientos previos de alcoholismo exitosos, edad del paciente superior a 50 años, historia de buena adherencia a tratamientos médicos y cumplimiento de indicaciones, sin comorbilidad con patologías psiquiátri cas graves y la ausencia de polidependencia de sustancias (5). Desde nuestro punto de vista es muy importante el rol activo del psiquiatra en la monitorización post-trasplante en este tipo de pacientes, supervisando el cumplimiento de las indicaciones y pesquisando la exposición del paciente a situaciones de alto riesgo (SAR) de recaída en consumo de alcohol. Muchas conductas adictivas permanecen activas en los pacientes a pesar del menoscabo que produjo en su salud física el consumo de alcohol y de lo que representó en su vida y en su entorno cercano y familiar el trasplante. Trabajar en torno al riesgo de recaída va más allá de la racionalidad del cuidado médico post-trasplante y tiene que ver con mantener y reforzar a través del tiempo la conciencia de enfermedad adictiva en los pacientes con dependencia alcohólica y nicotínica.
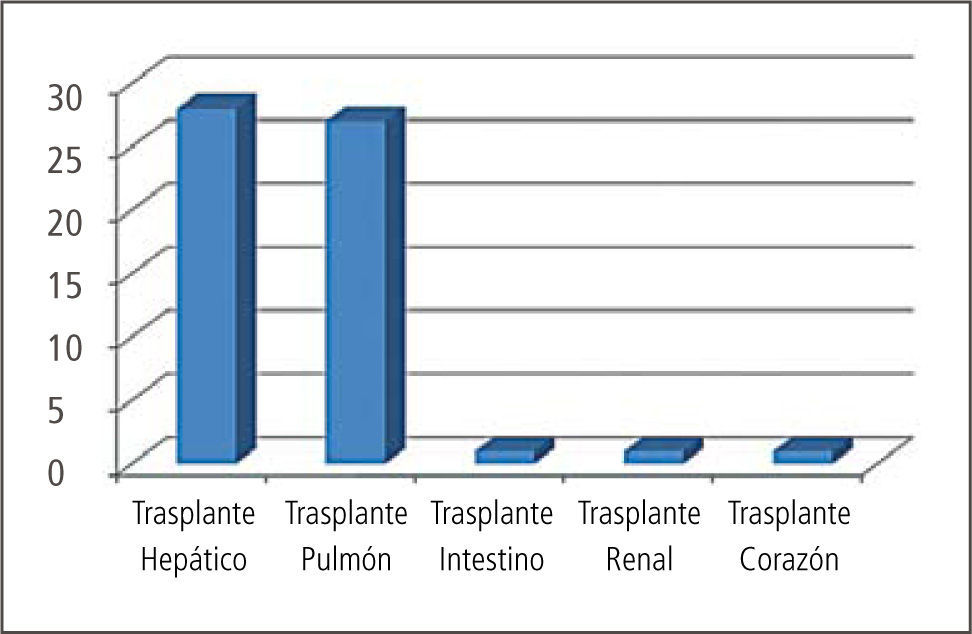
Proceso de evaluación y diagnóstico en pacientes CLCLas evaluaciones pre-trasplante fueron realizadas en pacientes candidatos a trasplante hepático, pulmonar, renal, cardiaco e intestino. Siendo solicitadas directamente por el médico tratante o en las reuniones multidisciplinarias realizadas. El objetivo de estas evaluaciones es la pesquisa de psicopatología en el paciente o en su familia y la indicación de tratamiento con la finalidad de lograr la mejor adherencia en la evolución postquirúgica. Se realizaron 1 o 2 entrevistas iniciales al paciente y a un familiar en las cuales se evaluó el perfil del paciente candidato (Tabla 2) y los factores que determinan la adherencia como el ánimo, funcionamiento cognitivo, personalidad y red de apoyo. En los casos en los cuales se pesquisó algún grado de disfunción familiar fueron derivados a la Unidad de familia para su evaluación y tratamiento correspondiente.
Evaluación del paciente pre trasplante
| – Perfil del paciente: relaciones interpersonales, nivel educacional, trabajo, historia legal. |
| – Falla orgánica: causas, complicaciones, evolución, adherencia al tratamiento. |
| – Mecanismos de afrontamiento de la enfermedad pasado y presente. |
| – Expectativas de la cirugía, incluyendo las fantasías y red de apoyo. |
| – Dificultades psiquiátricas existentes y plan de tratamiento. |
| – Historia psiquiátrica personal y familiar, antecedentes de abuso de sustancias. |
| – Examen mental. |
| – Comprensión del procedimiento y competencia para firmar el consentimiento informado. |
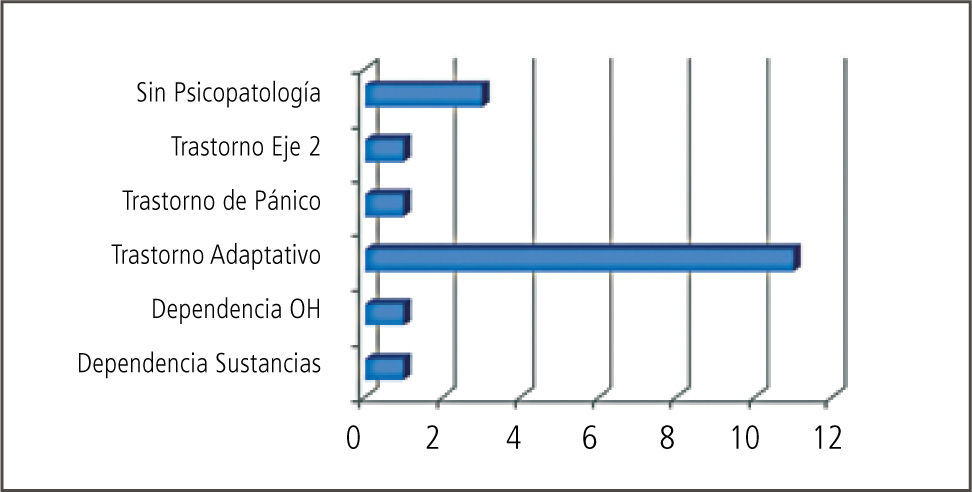
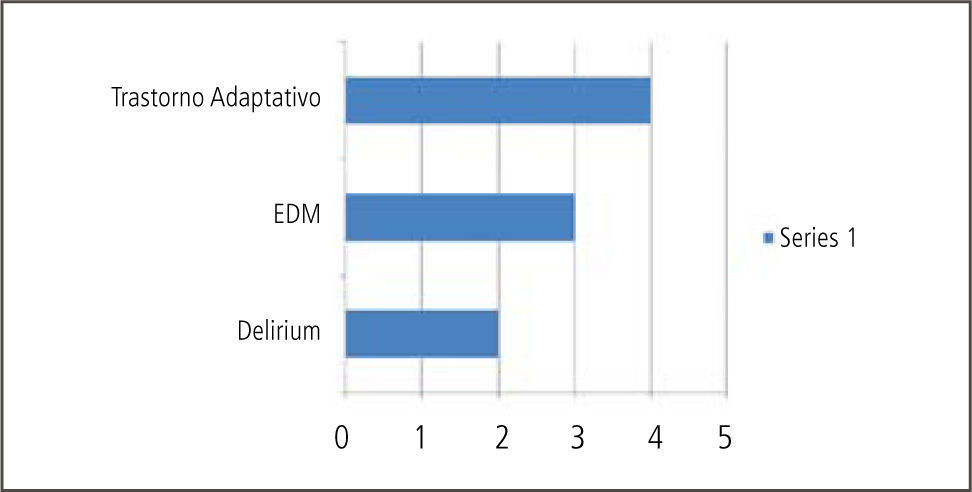
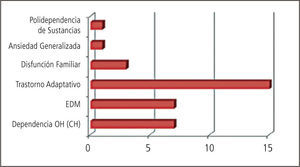
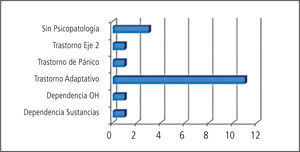
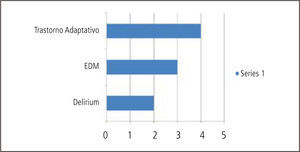
Nuestros resultados en términos diagnósticos no difieren de lo publicado por otros centros donde se realizan evaluaciones psiquiátricas pre y post- trasplantes (Gráficos 2, 3 y 4). Lejos el trastorno adaptativo con ánimo ansioso, depresivo o mixto continúa siendo el diagnóstico psiquiátrico más comúnmente pesquisado en las evaluaciones iniciales pre-trasplante. Consideramos que su identificación es crucial dado que es un cuadro con la potencialidad de evolucionar hacia un trastorno psiquiátrico mayor que en esta población específica de pacientes tendría consecuencias directas en relación al cumplimiento de las indicaciones médicas pre y post trasplante. Es un diagnóstico directamente relacionado con el estrés y los mecanismos adaptativos de los que dispone el paciente. Podemos referirnos a diversas fuentes estresoras: diagnóstico médico y sus consecuencias, riesgos del procedimiento, calidad de vida post-trasplante, tiempos de espera, escasez creciente de donación de órganos, dificultades económicas y previsionales en torno a la cobertura de seguros médicos.
La manera de abordar este diagnóstico desde el punto de vista terapéutico es variable y puede incluir controles ambulatorios frecuentes que son fundamentales para monitorizar la evolución, tratamiento farmacológico sintomático de la ansiedad/ ánimo y en muchos casos la derivación a terapia de familia. De mantenerse en el tiempo y dependiendo de si los síntomas predominantes son anímicos o ansiosos podría evolucionar el cuadro clínico hacia un trastorno de ansiedad, trastorno por estrés post-traumático o hacia un episodio depresivo mayor. El trastorno por estrés post-traumático tiene una incidencia del 17% en pacientes con trasplante cardíaco (6). Los trastornos depresivos se presentan, acorde a estudios, en cifras que van entre el 19% al 58% durante los primeros años posteriores al trasplante (7). En relación al episodio depresivo mayor su diagnóstico en el período post operatorio requiere la máxima atención para un inicio precoz de tratamiento en caso de existir, ya que durante este período los síntomas depresivos conllevan a conductas de mala adherencia, ideas de rechazo del órgano e ideación suicida (8).
Los cuadros de delirium reportados han demandado un abordaje interdisciplinario estrecho dada la complejidad de los mismos y la necesidad de un uso racional de psicofármacos que no interfieran con los protocolos terapéuticos de cada trasplante en particular. Más adelante nos referiremos al uso de psicofármacos en este grupo de pacientes. Existen reportes de una incidencia de delirium en el período post-trasplante con cifras que oscilan entre un 25 y 50% dependiendo del tipo de trasplante, siendo más frecuente en trasplante de pulmón y hepático que en cardíacos y renales (9).
En el caso del gráfico referido a los tutores es necesario aclarar que esta denominación incluye a padres y familiares del grupo de pacientes pediátricos que requieren evaluación para lograr una aproximación en relación a la capacidad de cumplimiento de las indicaciones médicas y a la capacidad para oficiar como potenciales donantes vivos.
Consideramos que un objetivo central a desarrollar por nuestra unidad, además de la labor clínica descrita inserta en los equipos interdisciplinarios de las unidades de trasplante, sería el estudiar las distintas variables psicosociales involucradas en los pacientes que sometidas a trasplante de órgano sólido. Al momento actual existen dos escalas que intentan estandarizar el objetivo planteado: el instrumento TERS (Transplant Evaluation Rating Scale) (10) y el PACT (Psychosocial Assessment for Transplantation) (11).Ambas escalas abordan similares temáticas donde se incluyen las redes sociales de apoyo, el sistema familiar y su capacidad de contención, existencia de psicopatología y los riesgos de desarrollar enfermedad psiquiátrica, los estilos de vida, los antecedentes de abuso de sustancias, la historia previa de adherencia a los tratamientos médicos y la capacidad de comprensión del real significado de un procedimiento tan complejo como lo es el trasplante de órganos.
Consideraciones farmacológicasEn los pacientes con disfunción orgánica en etapa terminal y trasplantados existen altas tasas de comorbilidad psiquiátrica por lo que muchas veces es necesario o conveniente implementar un tratamiento psicofarmacológico al ya establecido por su enfermedad de origen.
En la elección de los psicofármacos es imprescindible considerar que todo paciente en estas condiciones está recibiendo o va a recibir un tratamiento inmunosupresor ya que es una parte esencial del tratamiento de los pacientes trasplantados y es necesaria mientras dure la función del órgano donado. Su objetivo es regular la respuesta inmune contra el órgano trasplantado para elevar la sobrevida del injerto y del paciente.
Este tratamiento es individualizado existiendo múltiples combinaciones adaptables a las características clínicas y serológicas del paciente y a cada momento del curso evolutivo del trasplante (12).
Los diversos fármacos inmunosupresores se pueden clasificar en cinco grandes grupos (12):
- 1.
Corticoesteroides.
- 2.
Inhibidores de la calcineurina: ciclosporina y tacrólimus.
- 3.
Inhibidores de la síntesis de nucleótidos: micofenolato mofetil (MMF), micofenolato sódico con cubierta entérica (EC-MFA), azatioprina.
- 4.
Inhibidores del m-TOR o de la señal de proliferación: sirólimus o everólimus.
- 5.
Anticuerpos antilinfocitarios policlonales (ATG) o monoclonales anti CD3
(OKT3), o anti receptor de IL-2 (basiliximab, daclizumab). En la mayoría de los protocolos habituales se utiliza una combinación de tres fármacos –terapia triple– con corticoesteroides, inhibidores de la calcineurina (tacrólimus o ciclosporina) y MMF-ECMFA o sirólimus-everólimus (12).
Con respecto al uso de los inhibidores de la calcineurina, la elección dependerá de las características clínicas del paciente y de la experiencia de cada centro, siendo hoy más frecuente la utilización del tacrólimus (70%) que la de ciclosporina(12). Tanto el tacrólimus como la ciclosporina son metabolizados por el citocromo P450 3A4 y un porcentaje mínimo (1% en el caso del primero y 6% en el caso del segundo) se elimina por la orina (14). La elevación de los niveles plasmáticos de la ciclosporina puede producir nefrotoxicidad severa (14).
El incremento de los niveles plasmáticos de tacrólimus tiene molestos efectos secundarios, tales como temblor, cefalea, náuseas, diarrea, hipertensión y alteración de la función renal (13) y la disminución de los niveles plasmáticos puede traducirse en la inefectividad de la terapia suministrada por lo que el uso de dosis adecuadas y la monitorización de la concentración plasmática resultan fundamentales (13).
Considerando lo anterior, resulta esencial que el uso de psicofármacos evite las interacciones, tanto estimulantes como inhibitorias, con el citocromo P 450 3A4 y de no ser posible, por la gravedad o las características de la psicopatología; que su uso sea estrictamente monitoreado tanto clínicamente como con niveles plasmáticos de tacrólimus y se realicen los ajustes de dosis necesarios para cada paciente.
Psicofarmacología en trasplantesConsiderando exclusivamente las características farmacocinéticas y específicamente que la metabolización no se realice en el citocromo P450 3A4 (14), disponemos hoy en día para tratar las distintas patologías psiquiátricas y sus múltiples posibilidades sintomáticas (síntomas depresivos, ansiosos, psicóticos, confusionales, agitación, insomnio, etc.) psicofármacos seguros señalados a continuación debajo de cada grupo que podemos agrupar en cuatro grandes grupos:
1AntidepresivosInhibidores selectivos de la recaptación de serotonina (ISRS) tales como sertralina y antidepresivos duales como la venlafaxina, desvenlafaxina y en particular milnacipran por tener un metabolismo renal significativo.
2AntipsicóticosOlanzapina, único antipsicótico de segunda generación que no tiene metabolismo en el CYP 450 3A4 y el antipsicótico de primera generación haloperidol. También es importante considerar el aumento de prolactina secundario al neuroléptico que puede aumentar el rechazo del injerto (15).
3Estabilizadores del ánimo/ antiepilépticosGabapentina y pregabalina por metabolizarse principalmente a nivel renal, evitando el uso de carbamazepina y ácido valproico.
4Ansiolíticos/ inductores del sueñoEl único sin metabolismo en 3A4 es el lorazepam, todos los otros comúnmente usados sí lo tienen, al igual que los inductores zopiclona y zolpidem.
Intervenciones familiares en el paciente en proceso de trasplanteLa propuesta de la Unidad de Enlace del Departamento de Psiquiatría en relación al Programa de Trasplantes ha decidido incluir una dimensión contextual-relacional de carácter sistémico, con el propósito de dimensionar el impacto de los factores psicosociales en el proceso de trasplante; en particular, aquellos relacionados con el modo en que los miembros del grupo familiar influyen, afectan o son afectados por aquel.
Con ese fin, fue solicitado a la Unidad de Familia y Enfermedad Crónica de CLC (UFEC), un estudio de las posibles intervenciones en ese campo. El supuesto inicial fue el de instituir una evaluación habitual para cada uno de los grupos familiares en que uno de sus miembros se encontraba en proceso de trasplante. La evaluación de este equipo sobre la realidad de las familias de los pacientes en tal proceso, ha ido marcando derroteros diferentes. Muchas de esas familias, ya debilitadas emocional y económicamente por el proceso de trasplante, registraban dificultades para acudir en grupo a las sesiones pactadas. Aunque no existía una demanda de cobro económico de tal prestación para las familias de bajos ingresos, la sola demanda de acudir a consultas familiares, ya representaba una solicitud excesiva.
Hasta el momento de esta publicación, un total de siete familias en que uno de sus miembros era candidato a trasplante o ya había sido trasplantado, recibió algún tipo de evaluación o intervención familiar. La totalidad de ellos eran o habían sido receptores de un trasplante de hígado o pulmón. Se efectuó un total de 20 sesiones de una hora y media para todo el grupo (30 horas), de las cuales, tres de las intervenciones (11 sesiones), resultaron intervenciones terapéuticas (dos de trasplante de hígado y una de pulmón). El resto de las sesiones se podría calificar como evaluaciones sobre la capacidad de cumplimiento o de adaptación al trasplante dentro del grupo familiar.
De las evaluaciones cualitativas efectuadas por el equipo (las sesiones han sido registradas en audio-video con la conformidad de cada uno de los grupos familiares), desprendemos que la fortaleza de este enfoque reside en la mayor capacidad de ciertos grupos familiares a adherir al compromiso hacia el proceso de trasplante de su pariente, en tanto es más consciente de las tareas necesarias para su cumplimiento. Las observaciones efectuadas, en su mayoría puntuaciones sobre dinámicas inter-personales observadas y otros, asociados a aspectos dentro del área de la psicoeducación, parecieran influir de manera favorable en las acciones con que el equipo de Terapia Familiar contribuye a la toma de decisiones o a las recomendaciones entregadas a cada grupo familiar con el fin de optimizar la capacidad de los grupos familiares respecto de su organización interna en relación al trasplante.
Como equipo, nos ha parecido de mayor valor redistribuir los recursos disponibles en intervenciones específicas, destinadas a marcar una diferencia sobre aspectos del funcionamiento y dinámica familiares que interfieran de manera negativa en el proceso de trasplante. Constituiría materia de un artículo aparte la experiencia caso a caso en este campo. Nos resta subrayar la importancia de los aspectos contextuales y relacionales respecto de la posibilidad de intervenir en este campo, en el complejo terreno de trasplante, ya bastante interferido por diversos agentes en su desarrollo.
ConclusionesLos trasplantes de órganos se han convertido en un área de interés para la psiquiatría de enlace e interconsulta dada la alta frecuencia de cuadros específicos que presentan esta población de pacientes. Las intervenciones están prioritariamente destinadas a pesquisar la presencia de psicopatología tanto en los pacientes candidatos a trasplante como en sus familiares (tutores) que podría influir negativamente en el proceso, apoyar y contener al paciente y su familia durante la espera desde que se indica el trasplante de órganos, considerando el deterioro o fallecimiento de algunos pacientes en este proceso. Desde esta perspectiva se desprende que existen diferencias clínicas en relación a las tres etapas más importantes por las que atraviesan los pacientes que serán trasplantados: período de espera del órgano (diagnóstico y evaluación pre-trasplante), trasplante propiamente tal (post-quirúrgico y etapa de hospitalización) y la etapa de post-trasplante. Los cuadros psiquiátricos pueden evolucionar desde estados primarios de síntomas leves a diagnósticos más complejos con menoscabo de la calidad de vida de los pacientes y con conductas de no cumplimiento de indicaciones médicas que ponen en riesgo el éxito del trasplante.
Las intervenciones familiares contribuyen enormemente al cumplimiento de las indicaciones médicas y a la reacomodación de los roles en el sistema familiar en las condiciones del trasplante. El manejo psicofarmacológico previo y postquirúrgico debe estar en función de las especificidades clínicas de los pacientes trasplantados donde se incluyen la patología médica de base “per se” y el uso de inmunosupresores y corticoides y las potenciales interacciones farmacológicas con los psicofármacos.
Los autores declaran no tener conflictos de interés, en relación a este artículo.