El dolor es el principal motivo de consulta en los Servicios de Urgencia (SU) representando hasta el 78% de ellas y un tercio manifestando dolor intenso. A pesar de lo frecuente de este problema, el tratamiento del dolor está lejos de ser óptimo, con altas tasas de oligoanalgesia. Se ha comprobado el uso inadecuado de fármacos como la duplicación de mecanismos de acción, interacciones, fármacos inapropiados y dosis incorrectas al escenario y perfil del paciente, con una alta incidencia de efectos adversos.
Este artículo presenta recomendaciones para los escenarios más frecuentes a resolver en los servicios de urgencia.
Se debe desarrollar un estándar de atención: desde las estrategias no farmacológicas hasta los regímenes terapéuticos protocolizados con la visión de hacer del SU un lugar de manejo integral y humanizado del dolor.
Pain is the main cause of visits to the Emergency Department (ED), reaching up to 78% of consults and one third of them manifesting severe pain. Despite how frequent is these, chief complaint the treatment of pain is far from optimal, with high rates of oligoanalgesia. The inadequate use of drugs such as duplication of mechanisms of action, interactions, inappropriate drugs and incorrect doses to the scenario and profile of the patient has been verified, with a high incidence of adverse effects.
This article presents recommendations for to the most frequent scenarios to be solved in the emergency departments.
A standard of care should be developed: from non- pharmacological strategies to protocolized medication plans with the vision of making the ED a place with comprehensive and humanized pain management.
El dolor es la causa más frecuente de consulta en el Servicio de Urgencia (SU), llegando a ser reportado por el 78% de los pacientes y un tercio de ellos manifestando dolor severo (escala igual o superior a 7/10) 1. A pesar de lo frecuente del motivo de consulta, el tratamiento del dolor está lejos de ser óptimo, reportándose en la literatura numerosa evidencia de oligoanalgesia en los SU 2,3. Existen reportes donde sólo un 60% de los pacientes con dolor reciben analgesia y, de ellos, el 75% es dado de alta sin resolución de sus síntomas 3. Los factores asociados al mal manejo del dolor se han atribuido a la falta de educación y conciencia por parte de los profesionales de salud, dificultades en la evaluación y reevaluación de los pacientes 2, atochamiento o saturación en los SU 4, sesgos raciales, etáreos y sociales 5,6. En nuestro país, no existen estudios al respecto. Se ha constatado mal uso de los medicamentos como, por ejemplo, utilizar dos fármacos con el mismo mecanismo de acción, evidentemente sin obtener mejor resultado, pero exponiendo al enfermo a los efectos adversos. Así, podemos observar que frecuentemente se indican dos anti-inflamatorios no esteroidales (AINEs), como Ketoprofeno, luego de no obtener analgesia, con la administración de Ketorolaco en dosis plena. Resulta habitual también, el uso fármacos de efecto moderado como AINEs, en el contexto de pacientes con dolor severo. Peor aún es la elevada tasa de prescripciones inadecuadas en el grupo de pacientes adultos mayores, tanto en el fármaco elegido como la dosis empleada 7.
EL PROBLEMA DEL DOLOR EN EL SERVICIO DE URGENCIALa importancia del manejo del dolor tiene fundamentos éticos y profesionales 6, pero también importantes consecuencias en la satisfacción usuaria de los pacientes. Tomar en cuenta este punto es importante porque los pacientes satisfechos tienden a responder mejor a los tratamientos. Además, trabajar en un ambiente con buena satisfacción usuaria reduce las demandas por mal praxis y mejora la satisfacción profesional de los funcionarios 8. Por lo anterior, se ha considerado la evaluación del dolor como un signo vital más, tanto es así que la mayoría de los métodos estandarizados de Triage incorporan la magnitud del dolor en sus algoritmos. Desde otra perspectiva, los programas de manejo del dolor estandarizados reducen los costos de la atención médica con un uso más apropiado de recursos en el escenario intrahospitalario y además, el manejo especializado de los enfermos con dolor crónico disminuye la demanda de pacientes para atenderse en urgencia, reduciendo otro factor de “overcrowding” o atochamiento de las unidades de emergencia 9.
Por otra parte, debe considerarse que el dolor no es la única fuente de sufrimiento de los pacientes en el servicio de urgencia: la incertidumbre diagnóstica, los tiempos de espera, las náuseas, la disnea, los problemas económicos que implica la consulta, por mencionar sólo algunos aspectos, son todas fuentes que pueden contribuir a la angustia de el. El alivio del dolor físico es sólo un pilar de la atención integral del paciente, siendo de gran relevancia, además el darse el tiempo para explicar, ser empático, dar seguridad al enfermo, buscar buenos tiempos de atención 1 y otras estrategias, que pueden hacer que el paciente tenga una buena experiencia en el SU.
La evaluación de la calidad del manejo del dolor en los SU no está estandarizado aún. La Joint Commission, en su 5ª edición de estándares para acreditación de hospitales 10, publica lo siguiente dentro de sus estándares centrados en el paciente:
PFR:Patient and family rightso Derechos del paciente y su familia [2.3.] El hospital apoya el derecho del paciente a la evaluación y gestión del dolor y a la atención respetuosa y compasiva al final de la vida.
COP:Care of patientso Cuidado de los pacientes [6.]Los pacientes reciben ayuda para gestionar el dolor en forma efectiva. Los elementos medibles son:
- •
En función del alcance de los servicios que presta, el hospital cuenta con procesos para identificar a los pacientes con dolor.
- •
Cuando el dolor es el resultado que se espera de tratamientos, procedimientos o exámenes planificados, se informa a los pacientes acerca de la probabilidad del dolor y las opciones disponibles para su control.
- •
Los pacientes que padecen dolor reciben atención de acuerdo con las directrices del manejo del dolor y de acuerdo con los objetivos de control del dolor planteados para el paciente.
- •
En función del alcance de los servicios que presta, el hospital cuenta con procesos para comunicar a los pacientes y a sus familias cuestiones relativas al dolor y para educarlos acerca de cómo tratar con esta problemática.
- •
En función del alcance de los servicios que presta, el hospital cuenta con procesos para educar al personal en cuestiones relativas al dolor.
AOP:Assessment of patiento Evaluación del paciente [1.5] Durante la evaluación inicial y durante cualquier reevaluación, se implementa un proceso de cribado para identificar a los pacientes que sufren dolor. Los elementos medibles son:
- •
Los pacientes son sometidos a un cribado de dolor.
- •
Cuando el dolor se identifica a partir del examen de cribado inicial, se realiza una evaluación exhaustiva del dolor del paciente.
- •
La evaluación se registra de forma tal, que facilite la reevaluación y el seguimiento periódico conforme a los criterios establecidos por el hospital y las necesidades del paciente.
El tratamiento puede incluir estrategias farmacológicas y no farmacológicas. Estas estrategias deben reflejar un enfrentamiento centrado en el paciente y considerar la presentación del dolor, el juicio clínico y los riesgos y beneficios del tratamiento, incluyendo los potenciales riesgos de dependencia, adicción y abuso.
Este ejemplo es sólo uno entre muchos indicadores y estándares que se han estudiado para medir la calidad del manejo del dolor. En nuestro país no se han fijado estándares comunes para el manejo del dolor en los SU.
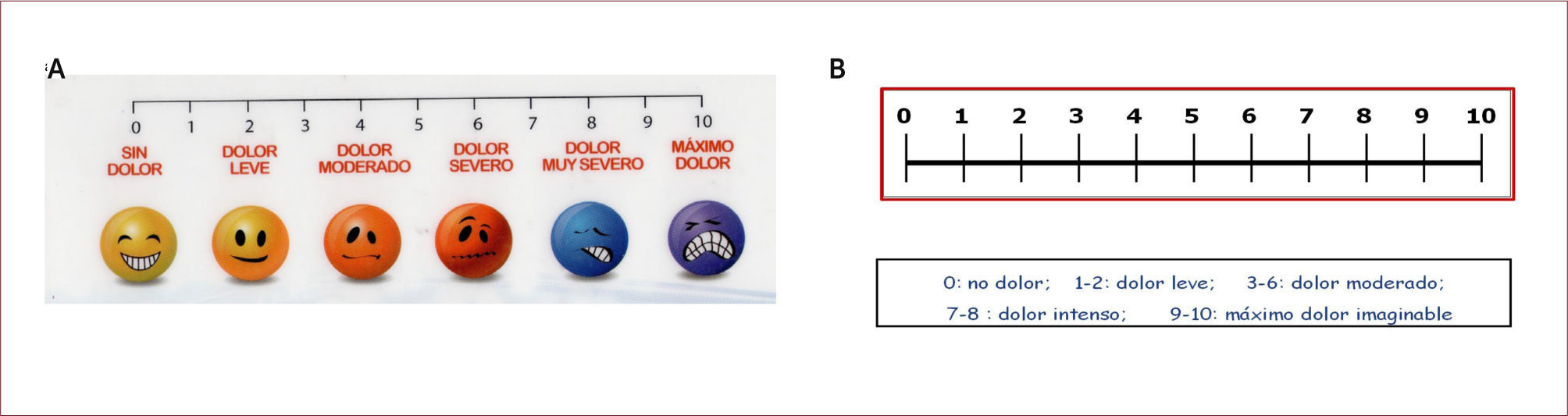
EVALUACIÓN DEL DOLOR EN EL SERVICIO DE URGENCIAPara poder tratar el dolor adecuadamente, es necesario evaluarlo correctamente. Si bien el dolor es una experiencia subjetiva, las escalas de evaluación del dolor son válidas y confiables cuando se utilizan apropiadamente 11. Las escalas de evaluación más frecuentemente utilizadas son: la Escala de evaluación numérica que consiste en solicitarle al paciente que diga, de una escala del 1 al 10, cuánto dolor tiene, otra es la Escala de descriptores verbales, que evalúa el dolor desde el descriptor “sin dolor” al descriptor “el peor dolor imaginable” y las escalas visual análogas (Figura 1), que muestra al paciente una lámina con imágenes de una persona con distintos niveles de dolor.
Existen numerosas escalas validadas, pero es muy importante escoger los instrumentos apropiados para los diferentes tipos de pacientes, es decir, pediátricos, adultos, adultos mayores y personas con problemas cognitivos. Además, es importante que la escala escogida sea aplicable al SU. Otro elemento de calidad es utilizar estas mismas herramientas para el seguimiento y evaluación de la terapia analgésica que se utilice, asegurándose una efectiva intervención.
Particularmente en los adultos mayores deben considerarse las barreras o dificultades en la correcta evaluación del dolor. Así, los ancianos con demencia, delirium o hipoacusia, no pueden comprender las preguntas y manifestar adecuadamente su dolor. Por esto, muchas veces quienes aportan los antecedentes son familiares o cuidadores quienes evidentemente no pueden dimensionar correctamente los síntomas del enfermo. Por lo anterior, se debe buscar la fuente dolorosa con un examen físico acucioso.
Muy especial es la situación de pacientes comprometidos de conciencia ya sea por TEC o algún evento cerebrovascular. En estos enfermos se debe estar atento a otras manifestaciones de dolor como taquicardia, agitación e hipertensión arterial entre otras y así tratarlo de manera oportuna. Hay que recordar que el dolor puede asociarse a agitación e incluso, en pacientes complicados con hipertensión endocraneana, el dolor puede eventualmente incrementar el valor de la PIC 12.
MANEJO DEL DOLOR EN EL SERVICIO DE URGENCIAEl tratamiento del dolor puede abordarse desde diferentes puntos dentro de su fisiopatología. Es importante que el tratante sepa dónde y cómo actúan los medicamentos que va a prescribir, para intentar hacer un enfoque multimodal del manejo del dolor y evitar los efectos adversos y contraindicaciones de los mismos. Esto significa que, si por ejemplo, un paciente se presenta al SU con dolor 8/10 originado por un síndrome de dolor lumbar típico, el paciente requerirá, si así lo desea, analgesia endovenosa y más de un medicamento. Esta combinación de medicamentos debe atacar diferentes vías del dolor, combinando por ejemplo analgésicos anti-inflamatorios no esteroidales (AINEs), opioides y paracetamol. El tratante de este paciente no debería en ningún caso combinar 2 AINEs pues esto sólo aumentaría los riesgos de obtener efectos adversos, sin mejorar los efectos analgésicos de los fármacos que está utilizando. Asimismo, el tratante debería intentar obtener efectos sinérgicos de los fármacos que utiliza, como por ejemplo en la combinación de paracetamol con opioides.
Una intervención de alto impacto para el correcto uso de estos medicamentos ha sido la incorporación de farmacólogos clínicos dentro del personal de urgencia. Estos profesionales orientan, supervisan y realizan seguimiento de las prescripciones, tanto en la unidad de urgencia como las indicaciones al alta. Entre sus funciones se encuentran cooperar con el equipo realizando análisis farmacocinético de pacientes especiales para el ajuste de sus dosis o determinar la presencia de problemas asociados a la medicación como alergias cruzadas, interacciones farmacológicas, contraindicaciones, entre otros. Finalmente llevan el registro de los errores de prescripción y técnica de administración. Se ha demostrado que todas estas intervenciones pueden reducir los errores de medicación general, hasta en un 80%, que finalmente impactan en los costos para las instituciones y para el paciente 7,13,14.
Otro punto importante del manejo del dolor es el alivio de los síntomas concomitantes como por ejemplo, la ansiedad, las náuseas y la disnea, dado que sin el manejo de los mismos no se obtendrá el alivio del sufrimiento del paciente. Existen numerosos fármacos que se pueden asociar a los analgésicos para el manejo de éstos como benzodiacepinas, antieméticos, antiespasmódicos, así como el uso otras técnicas, por ejemplo, uso de ventilación mecánica no invasiva, en los casos más extremos.
En el grupo de pacientes pediátricos se debe tener una política de manejo integral de este problema y transformar a los servicios de urgencia en “Unidades sin dolor”. La atención de niños que consultan por dolor agudo o aquellos que requieren analgesia para procedimientos dolorosos, presenta un gran desafío, ya que genera estrés en los pacientes, familiares y equipo de salud. Es inaceptable la analgesia sub óptima en este grupo de enfermos. Por ejemplo, en un estudio del grupo PERC en niños con sospecha de apendicitis aguda, el tiempo “triage to analgesia” promedio fue de 200 minutos, más del 40% de las administraciones de analgesia se realizaron después de la evaluación del cirujano y además, sobre el 40% de los niños recibió la analgesia posterior a la ecografía abdominal, con el evidente disconfort asociado 15. Más adelante se explicará, que quitar el dolor precozmente, no obstaculiza, sino por el contrario, mejora el proceso diagnóstico.
Resulta interesante destacar dos estrategias novedosas para un manejo integral estandarizado con el propósito de proyectarse como un servicio de urgencia “sin dolor para los niños”.
- a)
Existen intervenciones adyuvantes que disminuyen significativamente la ansiedad tanto de estos pequeños pacientes como la de sus familiares. Estamos familiarizados con la terapia de payasos o “clowns” en la atención de salud en general y particularmente en pacientes oncológicos sometidos a procedimientos dolorosos. Sin embargo esta intervención no ha tenido los mismos resultados en el escenario del servicio de urgencia. Aparentemente existiría un efecto deletéreo la presencia de personal no clínico en estas unidades de alto tránsito y pacientes graves, además la presencia de payasos tampoco tendría el mismo efecto tranquilizador en situaciones no programadas y tiempo dependientes. En este entendido se han desarrollado programas de formación de “Child Life Specialist” para el personal clínico. De esta manera son miembros propios del staff del servicio de urgencia pediátrico, que laboran 24/7, quienes utilizan técnicas como distracción cognitiva, imaginería, realidad virtual, distracción del comportamiento y humor entre otras, obteniendo mejores resultados que los “clowns” tanto en los niños como en sus familiares 16.
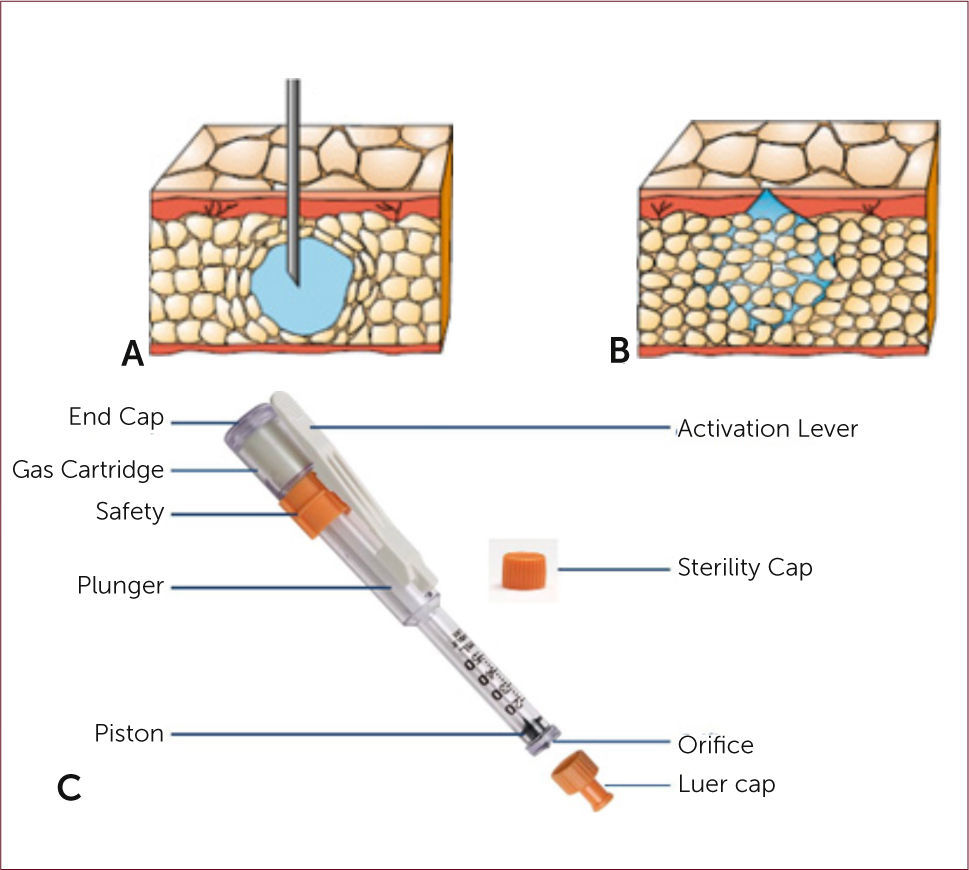
- b)
La instalación de accesos venosos periféricos resultan un procedimiento doloroso y estresante. Existen diversas técnicas como aplicación de frío local por aerosol y vibración con dispositivos no invasivos como el Buzzy® (Figura 2). Es un dispositivo del tamaño de la palma de la mano que produce desensibilización en el punto de contacto y hasta 5cm hacia distal en la extremidad, obteniendo el mismo nivel analgésico que los parches de anestésico local, pero de efecto inmediato. Los parches congelados se adosan al dispositivo. Se recomienda su uso desde los cuatro años. Todo lo anterior, sin aumentar los tiempos de atención y mejorando sustancialmente el confort del niño 17. Otra alternativa conocida es la técnica de administración de lidocaína subcutánea previo a la venopunción, pero la misma inyección del anestésico puede resultar dolorosa y abarcar solo un área pequeña. Existen jeringas con dispositivo de gas propelente (N2, CO2) para administración de medicamentos en jet líquido que penetra la piel con menos dolor. Un ejemplo es la jeringa J-tip® “inyección sin aguja”, que administra lidocaína subcutánea sin generar una pápula sino por difusión en una área mayor del tejido subcutáneo (Figura 3) obteniendo anestesia local de manera más rápida e indolora, ideal para venopunción.
En síntesis, más allá de intervenciones aisladas, deben existir políticas institucionales en relación a las prácticas y estándar de analgesia en los servicios de urgencia, con indicadores como documentación de evaluación del dolor y medición de los tiempos hasta la analgesia 19.
ESCENARIOS FRECUENTES EN EL SERVICIO DE URGENCIAAl personal que trabaja en un servicio de urgencia puede resultarle útil los aspectos particulares y los esquemas terapéuticos prácticos en los escenarios de presentación frecuente. Es importante destacar que en este artículo no se mencionan los aspectos referentes al manejo propio del problema clínico como su evaluación, signos de alerta, terapia específica, ni criterios de hospitalización, entre otros. Sólo se hacen recomendaciones relativas a las estrategias analgésicas para cada escenario y es el clínico quien debe determinar su aplicabilidad y seguridad para cada paciente en particular.
1. Paciente adulto sin comorbilidades, con dolor leve
Ejemplos: esguinces, odinofagia, odontodinia, cefalea leve, mialgias por virosis, etc.
Estos escenarios son de los más frecuentes de encontrar en el SU. Aquí las opciones terapéuticas que se utilizan son básicamente paracetamol y AINEs, siempre y cuando no haya presencia de alergias.
Lo interesante en este escenario es el planteamiento de la analgesia intramuscular. No existe evidencia que respalde que la analgesia intramuscular sea más efectiva ni eficiente que la analgesia oral 20–22, por lo que esta última ruta de administración sería la de elección en este tipo de paciente, tanto porque disminuye los efectos adversos del procedimiento y porque disminuye el trabajo de enfermería asociado a la atención clínica. Buenas alternativas son ibuprofeno en comprimidos o solución oral que facilita su deglución, ketoprofeno y dicoflenaco. Además, se debe tener en consideración las presentaciones sublinguales de algunos AINEs, que tienen una latencia de efecto clínico más que adecuado para este escenario (ketorolaco en sus marcas frecuentes como Syndol® sublingual o Burten® sublingual y Piroxicam como Feldene Flash®, por ejemplo). Los AINEs del tipo COX-2 selectivo son una alternativa efectiva y por lo general, con menos efectos adversos gastrointestinales.
Es muy importante, al dejar indicado un AINE oral al domicilio, entregar al paciente la recomendación de no superar los 5 días de uso continuo del fármaco sin supervisión de un médico tratante.
Consideraciones para el uso de AINEsLos AINEs son inhibidores competitivos de la ciclooxigenasa (COX), enzima que media la bioconversión del ácido araquidónico en prostaglandinas inflamatorias. Está sólidamente documentado que su uso se asocia a efectos adversos gastrointestinales y nefrotoxicidad, debido a la inhibición preferente de COX-1 (perdiéndose el efecto gastroprotector) sobre COX-2, que es el mecanismo buscado para la inhibición de fenómenos proinflamatorios. Pese a esto, los AINEs siguen siendo prescritos de forma masiva en los servicios de urgencia, particularmente al alta. Por lo anterior, se han desarrollado inhibidores más selectivos de COX-2 con el propósito de no inhibir la actividad protectora de COX-1, obteniendo un perfil más seguro en términos de los efectos gastrointestinales con demostrada menor incidencia de hemorragia digestiva. Sin embargo, se han tenido que retirar del mercado algunos medicamentos COX-2 selectivos como Rofecoxib, por a asociarse a efectos adversos cardiovasculares, enfermedad cardíaca y eventos cerebrovasculares 23.
Son numerosas las contraindicaciones para el uso de AINEs, algunas muy frecuentes y conocidas, otras poco frecuentes y menos recordadas. Las contraindicaciones más frecuentes son: Insuficiencia renal crónica o aguda, insuficiencia cardíaca, alergia a AINEs, úlcera péptica o antecedentes de sangrado gastrointestinal, antecedentes de cirugía de bypass coronario, infarto agudo al miocardio reciente, uso de diuréticos e insuficiencia hepática. De las contraindicaciones menos recordadas derivan de su interacción con los anticoagulantes orales y antiplaquetarios (Aspirina, clopidrogel), litio, fenitoína, ciclosporina y otros AINEs, que muchas veces los pacientes toman de forma frecuente, pero no los mencionan al momento de la anamnesis. Especial cuidado se debe tener en la prescripción de AINEs en los adultos mayores, sobre todo en aquellos con comorbilidades que puedan repercutir en la función renal como la hipertensión arterial o la diabetes, y particularmente en aquellos enfermos que, de manera crónica, ya se encuentran utilizando medicamentos que puedan alterarla como los inhibidores de la enzima convertidora de angiotensina.
En general, los AINEs convencionales y COX-2 selectivos no se deben prescribir a los adultos mayores y menos cuando hay polifarmacia o comorbilidades. En el caso de ellos, es mejor buscar alternativas como el uso de paracetamol en dosis plena.
Otro grupo importante de considerar es el de los pacientes sépticos, que pueden presentar ya disfunción renal al momento de la consulta en el SU. En ellos, también es mejor abstenerse del uso de AINEs aunque la creatinina esté normal, pues pueden estar ya utilizando mecanismos de compensación de la función renal, los cuales podrían fallar como consecuencia de la administración de AINEs.
La gran alternativa que se presenta para todos estos pacientes es el uso de paracetamol, el cual puede combinarse con un opioide de baja potencia como tramadol si así lo requiriera el enfermo. Además el paracetamol tiene la ventaja de ser un excelente antipirético, ideal para aquellos cuyo dolor se asocia a cuadros infecciosos de bajo riesgo (gripe, amigdalitis) y de alto riesgo (sepsis) dado su perfil de seguridad. Este fármaco tiene múltiples presentaciones orales que facilitan su administración (comprimidos, comprimidos masticables, gotas, jarabe, supositorio y efervescente) además de la presentación endovenosa.
2. Paciente adulto sin comorbilidades con dolor moderado a severo
Ejemplos: Cólico renal, quemaduras, fracturas, dolor abdominal severo.
a) Consideraciones generales
Este tipo de paciente se beneficia, sin duda y siempre y cuando así lo desee, de analgesia combinada endovenosa. Dependiendo del nivel de dolor, la combinación será de dos o más analgésicos y, por supuesto, de terapia coadyuvante que el paciente necesite según su patología.
Para los pacientes con dolor moderado se puede iniciar el tratamiento con AINEs convencionales o COX-2 selectivos y reevaluar frecuentemente para ver la necesidad de asociar paracetamol. Como se mencionó más arriba, si la analgesia no fuera suficiente con el uso de un AINEs, no tiene ninguna racionalidad utilizar un segundo AINE o COX-2 selectivo, por el contrario, es perjudicial.
Desde una perspectiva de eficiencia del funcionamiento del SU, se prefiere utilizar ketorolaco endovenoso debido a que su administración es más rápida que ketoprofeno, reduciendo considerablemente los tiempos de estada en box (LOS) de los usuarios. Así también, el Parecoxib endovenoso en dosis de 40mg, es una buena opción por su efecto rápido y de fácil administración.
Como se planteó anteriormente, la combinación de paracetamol, AINEs y opioide es una muy buena estrategia para los pacientes con dolor severo (≥7/10) dado que los 3 fármacos utilizan rutas diferentes para tratar el dolor y el paracetamol con los opioides actúan de forma sinérgica.
Con respecto a los opioides, la disponibilidad en nuestro país en la mayoría de los servicios de urgencia se limita a: morfina, petidina o meperidina, fentanyl y tramadol. La Metadona usualmente no está ampliamente disponible en estos servicios, pero sí en las Unidades de Dolor u Oncología de los hospitales.
En consideración con el arsenal de opioides con los que contamos, debemos conocer las ventajas y desventajas de cada uno para poder sacarles el mejor provecho. Cabe destacar que para el tratamiento del dolor agudo intenso, la mejor elección será un opioide de alta potencia como Morfina o Fentanyl. Se debe tener en consideración, al momento de elegir el fármaco, su velocidad de inicio, su potencia, duración de su efecto y sus efectos adversos. Es importante recordar el efecto sedativo de estas drogas por lo que deben supervisarse los signos vitales y el estado de conciencia del enfermo durante su estada en urgencia. Ante la eventualidad de sobresedación o depresión respiratoria puede revertirse el efecto con Naloxona. De manera sucinta se ofrece una descripción de cada opioide recomendado para urgencia 24.
-Fentanyl: Opioide sintético familia fenilpiperidina, poca reacción cruzada con alergia a Morfina. Debido a su liposolubilidad, ergo, paso facilitado por la barrera hemato-encefálica (BHE), tiene un efecto clínico rápido en 1-2 minutos lo que confiere un muy buen perfil para aliviar el dolor agudo en urgencia. Efecto pico a los 5 minutos, su duración es de 0.5-1 hora, por lo que hay que tener en consideración el inicio de otro analgésico no opioide u otra dosis de refuerzo. Opioide preferente en pacientes con falla renal y en trauma. Se administra vía endovenosa, pero la misma presentación lo permite de manera oral, nebulización y nasal. Dosis habitual: 1–2mcg/Kg. Dosis de rescate de 0.25mcg/Kg cada 15min. En adultos mayores se utiliza la mitad de la dosis, considerando que los efectos adversos en ellos ocurren a menor dosis. Considerar que la dosis terapéutica es cercana a la dosis letal, sobre todo en adultos mayores y que produce rápida tolerancia.
-Morfina: Familia de los fenantrenos, es el opioide prototipo. Demora al menos 5 minutos en obtenerse efecto analgésico, con su pico a los 15–30min y su duración es de 3 a 4 horas por lo que otorga analgesia mantenida más estable. Al administrar en bolo tiene más liberación histamínica que Fentanyl, produciendo más hipotensión y broncoespasmo. No se recomienda en falla renal ni en politrauma grave.
La dosis habitual de 0.1mg/Kg, resulta algunas veces insuficiente para el manejo de dolor agudo en urgencia por lo que se debe buscar una dosis individualizada para el paciente. Se han descrito numerosos esquemas como por ejemplo: 2mg en <60Kg ó 3mg en >60Kg, refuerzos de rescate de 3mg cada 5 minutos hasta obtener analgesia o inicio de efectos adversos. Otra alternativa que ha mostrado un buen éxito analgésico es la administración de 0.1mg/Kg como bolo inicial y luego continuar con 0.025mg/Kg y 0,05mg/Kg cada 5min. Las dosis de 0.15–0.2mg/Kg son inseguras para administrarse como bolo inicial. Para adultos mayores administrar la mitad de la dosis.
-Tramadol: Molécula no opioide, agonista selectivo del receptor opioide – μ. Esta droga tiene una potencia analgésica menor respecto a Morfina 1:10. Ventajas respecto de los opioides anteriormente descritos son su estabilidad hemodinámica y menor riesgo de depresión respiratoria. Dosis habitual: 1.5-2mg/Kg. No recomendado en adultos mayores por asociación a mareo severo, disminución del umbral convulsivante y requiere ajuste renal. Induce recaptación de serotonina y noradrenalina por lo que no debe combinarse con Inhibidores selectivos de la recaptación de Serotonina (ISRS) por riesgo de síndrome serotoninérgico.
Es relevante tener en consideración los problemas asociados al uso indiscriminado de opioides. Según cifras del CDC (Centers for Disease Control and Prevention) en EE.UU. la adicción y el abuso de estas sustancias son un problema de salud pública, reportándose 28647 muertes por sobredosis el 2014, además de la sobrecarga que estos enfermos generan en los sistemas de salud, particularmente los servicios de urgencia 25. Muchas veces estos trastornos de abuso se iniciaron por prescripciones desmedidas y reiteradas en relación al manejo de algún dolor en urgencia. Por lo anterior, se hace necesario tener un registro nacional de prescripción tanto hospitalaria como ambulatoria, asociado a los sistemas de registro clínico electrónico, para llevar una nómina de pacientes en riesgo o con dependencia propiamente tal. Paralelamente se debe protocolizar la real necesidad de utilizar este nivel de analgesia para racionalizar su uso. Finalmente es prudente recomendar que el servicio de urgencia no debe ser una unidad desde donde se prescriban recetas para uso de opioides de manera domiciliaria, esto debe ser parte de un plan de terapia de exclusiva tuición de los equipos de manejo del dolor o terapia paliativa.
b) Neurolepto-analgesia
Si bien es un concepto antiguo sin mucha consideración en la práctica médica actual, hay estudios que sugieren algún efecto analgésico directo de los neurolépticos, al menos sinérgico con los analgésicos convencionales. De hecho, el prototipo de las butirofenonas antipsicóticas, Haloperidol, fue en sus orígenes utilizado como sustituto derivativo de la droga analgésica Meperidina en la terapia de retiro de opioides de uso crónico, debido a la similitud isomérica entre ambas drogas. En relación al mecanismo analgésico, este no está claro, pero por ejemplo en el caso del Aripiprazol, que si bien tiene un perfil farmacodinámico particular agonista D2, un posible mecanismo antinociceptivo se explicaría por agonismo periférico parcial de los receptores dopamina D2 y serotoninérgicos 5-HT1A26. Independiente de lo anterior, los neurolépticos producen sedación y controlan la agitación asociada al dolor severo. Esta terapia siempre debe ser utilizada en asociación a un analgésico, como neurolepto-analgésia adyuvante.
Las drogas neurolépticas tradicionales incluyen las fenotiazinas (ej: Clorpromazina) y las butirofenonas (ej: Haloperidol, Droperidol). Las fenotiazinas no son de uso habitual, ya que su principal problema es el efecto hipotensor, que puede ser muy potente. En este artículo se recomienda Clorpromazina solo para el escenario de migraña, detallado más adelante y con las precauciones a tomar. En el caso del droperidol, los problemas hemodinámicos asociados son menos marcados, siendo su principales problemas la aparición de efectos extrapiramidales y sobresedación, además del potencial arrítmico descrito para los neurolépticos típicos. Por lo tanto, su uso no está recomendado para el servicio de urgencia, salvo en el contexto de agitación grave que no es propósito de este artículo. Tampoco se recomienda el uso de neurolépticos en general en pacientes con enfermedad de Parkinson.
Precauciones. El Haloperidol o Haldol, junto a otros neurolépticos como el Droperidol, Tioridazida y Pimozide especialmente, han sido considerados riesgosos debido a su efecto en la prolongación del intervalo QTc e inducción de arritmias. Por esto, se debe evitar su uso en pacientes con otras condiciones asociadas a prolongación del QT, tales como: síndrome QT largo, hipokalemia, hipomagnesemia, hipotermia, cardiopatía coronaria, uso de fármacos como antiarrítmicos clase Ia y III entre muchos otros, intoxicaciones, etc. Si bien lo anterior puede ser efectivo, no ha sido verdaderamente demostrada la asociación con arritmias ventriculares específicamente 27. Esto ha generado una controversia con la inclusión de una alerta (FDA black box warning) en relación al uso endovenoso de Haldol y Droperidol, cuando la evidencia demuestra seguridad para pacientes de urgencia. Una revisión retrospectiva de 2468 pacientes de urgencia describe los efectos relacionados al uso de Droperidol endovenoso e intramuscular, considerando que en 1357 de ellos se indicó en contexto de agitación. Sólo se reportaron 6 eventos adversos, ninguno fue arritmias y todos en pacientes con comorbilidades serias asociadas 28. Un estudio observacional demostró la seguridad de Haldol en 136 pacientes atendidos en servicios de urgencia y unidades de intensivo gravemente enfermos, incluyendo intoxicados por etanol y TEC. 18 pacientes graves recibieron Haldol durante su reanimación. La vía de administración fue intramuscular preferentemente y también endovenosa en 19 casos. Se observaron efectos adversos como hipotensión en cuatro pacientes y solo uno fue grave 29. En otro estudio, en el contexto de ancianos sometidos a cirugías mayores, es decir, con muchos otros factores arritmogénicos, también se descartó la presencia de eventos de este tipo 30. Incluso, pese a la alerta de la FDA, el Haloperidol es una de las drogas de elección en el tratamiento de delirium y agitación psicomotora grave, tanto en jóvenes como ancianos, según distintas guías clínicas de diferentes especialidades 31–35. Específicamente, en el contexto de terapia del dolor como es el caso del manejo de la migraña, en un estudio prospectivo controlado, con evaluación de ECG, el Haldol administrado en forma endovenosa demostró buenos resultados sin ningún evento arrítmico reportado 36.
En vista de lo anterior, el Haldol resulta ser una alternativa efectiva y segura cuyo propósito en el manejo del dolor es controlar la agitación y ansiedad asociadas y eventualmente, complementar la terapia con un efecto antinociceptivo directo. Usado con precaución produce leve sedación con segura estabilidad cardiovascular y mínimos efectos adversos, logrando muy buena sinergia con los fármacos analgésicos previamente administrados. El paciente debe tener un ECG previo que descarte prolongación del QTc, se deben descartar otras condiciones asociadas a prolongación del QTc y el enfermo debe estar monitorizado, con control frecuente de presión arterial y supervisado. Las dosis recomendadas para obtener este efecto adyuvante y, eventualmente nociceptivo, son menores a las utilizadas en agitación psicomotora o delirium. En el escenario del manejo del dolor las dosis de Haldol se inician en 0.5 a 1mg, pudiendo repetirse cada 30 minutos. En relación a la vía de administración, si bien la evidencia demuestra seguridad con la vía endovenosa, es prudente considerar la alerta de la FDA. En relación a la reglamentación nacional, la resolución exenta N° 991 de abril del 2012 emitida por el Instituto de Salud Pública de Chile, permite su administración endovenosa, pero describe de manera muy clara los usos, precauciones y restricciones, referentes al uso del Haloperidol.
Finalmente, es muy útil asociar benzodiacepinas al momento de administrar neurolépticos para reducir significativamente la incidencia de los efectos extrapiramidales. Para esto se debe tener muy claro el efecto sinérgico a nivel de sedación que se obtendrá con la asociación de estos fármacos, por lo que se recomienda la menor dosis posible de cada uno 37.
3. Dolor abdominal agudo indiferenciado
Por largo tiempo se ha privado de analgesia a pacientes con dolor abdominal por la errónea concepción de que el uso de analgésicos pudiera ocultar síntomas relevantes para la correcta evaluación del cuadro. Numerosos son los estudios que demuestran que el uso de analgésicos, en su mayoría opioides, no dificultan e incluso facilitan la evaluación del enfermo. Hay reportes que demuestran incremento del éxito diagnóstico debido a que disminuyen la ansiedad del paciente y relajación de la resistencia muscular voluntaria, permitiendo un examen clínico adecuado. El uso de opioides en dosis escalonada aliviarán el dolor espontáneo pero no los signos clínicos relevantes como la resistencia abdominal involuntaria y otros elementos de irritación peritoneal 38–40.
Se recomienda iniciar la analgesia en este escenario con AINEs, pero si existe algún indicio de falla renal o deshidratación asociada y particularmente si avizoramos la necesidad de realizar escáner contrastado, es recomendable evitar el uso de estos fármacos. Si así lo fuere, una buena alternativa sería Paracetamol endovenoso. Es habitual la necesidad de complementar la analgesia con antiespasmódicos y antieméticos. En el caso particular del cólico renal severo, resulta útil aplicar la estrategia de neurolépto-analgesia. Como se ha dicho inicialmente, los opioides y preferentemente el Fentanyl son una buena y segura alternativa de rescate en este escenario. No se recomienda usar opioides para el manejo del dolor en enfermos con patología biliar o pancreática. En otras palabras, el manejo analgésico inmediato y efectivo en el contexto de un paciente con dolor abdominal severo, no interfiere en la evaluación clínica, por el contrario es muy seguro, humanitario y eventualmente mejora el proceso diagnóstico.
4. Migraña con dolor moderado a severo
Es relevante hacer especial mención a este escenario debido a que se trata de pacientes con dolor importante, de difícil manejo y que consumen tiempos prolongados de estada en urgencia (LOS) y sobredemanda del personal. En este apartado sólo se hace mención al tratamiento abortivo de la crisis de migraña, no se hace referencia a la terapia preventiva o profiláctica de dichos ataques.
Las guías clínicas para el manejo agudo de la migraña, de la Academia Americana de Neurología (AAN) y la Sociedad Americana de Cefalea (AHS) corresponden al año 2000 41,42. La actualización de la evidencia de la sociedad antes mencionada, se encuentra resumida en la revisión de Marmura et al. del año 2015 43. En dicha revisión se hace principal énfasis a la terapia oral inicial para el manejo de las crisis. Referente a la terapia endovenosa, la revisión no es completa en el sentido que se menciona, por ejemplo, sólo un estudio de Paracetamol, que incorpora 30 pacientes. No se discute tampoco la evidencia referente al uso endovenoso de AINEs ni Metoclopramida. En el presente artículo se expondrá evidencia que permite recomendar un mayor espectro de terapias, particularmente endovenosas.
En relación a la crisis leve, ésta se manejará según las recomendaciones del apartado 1) “Paciente adulto sin comorbilidades, con dolor leve”, teniendo en consideración que el paciente no esté complicado con síndrome emético que dificulte la medicación vía oral. Debido al éxito de la terapia convencional con AINEs o Paracetamol en este grupo de enfermos, habitualmente no es necesaria la administración de ergotamínicos o triptanes, evitando sus efectos adversos y alto costo.
Para el escenario de migraña moderada–severa que se atiende en el servicio de urgencia, se recomienda la vía de administración endovenosa debido a la frecuente asociación con estado nauseoso y la mal absorción de los fármacos orales, teóricamente relacionada con estasis y mal vaciamiento gástrico durante las crisis de migraña. También se recomienda iniciar la terapia en forma precoz y utilizando de entrada la dosis total de cada medicamento, evitando la estrategia escalonada de las dosis, mejorando de esta manera la tasa de éxito de la terapia. La administración de oxígeno es otra intervención complementaria que puede resultar útil. Si bien la evidencia con estudios controlados es limitada para el manejo de la cefalea en racimos, se considera segura y efectiva también para el manejo de la migraña, administrando con mascarilla venturi y flujo de 12Lt/min. No se recomienda el uso de dehidroergotamínicos (DHE) debido al desconocimiento que se tiene del estado cardio-cerebro-vascular o vascular periférico del enfermo. Cabe mencionar finalmente que en Chile ya no se encuentran disponibles los fármacos del tipo triptanes para administración subcutánea.
Un primer nivel de manejo consistirá en la administración de 3 grupos de fármacos en forma conjunta. En primer lugar se administran AINEs endovenosos. Alternativas son Ketorolaco 30mg endovenoso o Ketoprofeno 200mg, también Metamizol sódico 1 gramo endovenoso es una muy buena opción para el manejo de migraña, como demuestra un estudio randomizado, doble ciego y controlado 44. En segundo lugar se administra Metoclopramida endovenosa. Este último medicamento no solo actúa tratando el síndrome emético asociado, sino también poseería un efecto analgésico directo 45. Un estudio controlado randomizado demuestra que Metoclopramida fue tan efectiva como Sumatriptan SC 46. También se ha descrito el uso de Haldol para estos propósitos, con buenos resultados y sin efectos adversos de consideración 36. Se recomienda asociar benzodiacepinas o difenhidramina en dosis bajas disminuyendo la incidencia de akatisia y reacciones distónicas asociadas a la Metoclopramida. En tercer lugar, se agrega el uso de corticoides parenterales, idealmente Dexametasona en dosis única de 8mg IV o IM, cuyo propósito es reducir el riesgo de recurrencia posterior por 24 hasta 72 horas 47. Es de utilidad complementar la terapia analgésica con benzodiacepinas de bajo efecto sedante como Lorazepam 1mg SBL, que además del efecto previamente mencionado, alivian la ansiedad del paciente y posterior al alta, facilitan la conciliación del sueño que constituye una terapia adyuvante conocida.
Un segundo nivel contempla el uso de Paracetamol endovenoso. Si la respuesta fuera insuficiente, se pueden administrar opioides en las dosis habituales recordando que esta asociación de fármacos posee muy buena sinergia analgésica. Se deberá considerar la necesidad de asociar otro antiemético como Ondansetrón en caso de iniciarse nauseas. Cabe mencionar que los opioides no son tan efectivos en el manejo de crisis severa de migraña como los medicamentos del primer nivel y tienen mas tasa de recurrencia con reconsulta al SU, sin mencionar los problemas de tolerancia, dependencia y adicción que ya se discutieron 48.
Un tercer nivel incorpora el uso de neurolépticos, particularmente Clorpromazina (CPZ). Debido a sus acciones antieméticas y antagonista de receptores de dopamina D2, este medicamento posee evidencia en relación a la efectividad de aliviar estatus migrañosos al potenciar el efecto de los analgésicos antes indicados y por el efecto sedativo que posee. Una vía segura es IM, pero la evidencia que avala su uso es con administración endovenosa. Para esto se debe tener extremo cuidado por el efecto hipotensor frecuentemente asociado y eventual prolongación del intervalo QT. El tratamiento con CPZ mejora significativamente el dolor, nauseas, fotofobia, fonofobia y necesidad de medicación de rescate a los 60 minutos comparado con placebo 49. Para este procedimiento se debe contar con ECG previo del paciente que descarte QTc prolongado. Se requiere supervisión constante con monitorización cardíaca y controles de presión arterial frecuentes. Se recomienda preparar 12.5mg en 500mL de suero fisiológico a pasar por bomba de infusión continua (BIC). Se utiliza una dosis de 0.1–0.3mg/kg a pasar en 1 hora 49.
Hay que recordar que todos los niveles de terapia antes mencionados deberán continuarse con medicación vía oral posteriores al alta. Para estos efectos se recomienda la asociación de Naproxeno 550mg cada 12 horas y Paracetamol 1 gramo cada 8 horas, manteniendo dicho esquema por 3 días hasta el control con neurólogo.
Tratamiento de migraña en lactancia y embarazo.El efecto del embarazo puede aumentar la frecuencia y severidad de las crisis de migraña y su manejo se complica por la necesidad de ofrecer una terapia segura para la hija(o) en desarrollo intrauterino o lactante posteriormente. Debemos mencionar otra vez, que las consideraciones clínicas referentes a la evaluación del riesgo de la cefalea en este grupo de enfermas y los diagnósticos diferenciales escapan de los propósitos de esta revisión, acotándose sólo a estrategias de analgesia seguras y en agudo.
La terapia se inicia con Paracetamol 1gr. endovenoso y se puede complementar con Metoclopramida 10mg. ev. Una terapia coadyuvante muy útil y segura es la hidratación endovenosa con solución fisiológica. Ondansetrón es otra alternativa para el control del estado nauseoso en agudo. Los AINEs como naproxeno e Ibuprofeno son una opción de segunda línea y sólo recomendados para el 2ª trimestre del embarazo. En casos refractarios se puede utilizar Sulfato de Magnesio (1-2gr. endovenosos administrados en 15 minutos), droga cuya seguridad es bastante conocida para el embarazo, pero la evidencia que demuestra su utilidad en migraña, es bastante débil. Los ergotamínicos están absolutamente contraindicados por el riesgo potencial de vasoconstricción e incluso de inducir contracciones uterinas hipertónicas.
5. Adultos mayores con dolor moderado a severo
Merece especial consideración este grupo de usuarios debido a lo expuesto más arriba en relación a la evaluación de su dolor. Por otro lado, también se debe tener en cuenta las particularidades de su estado fisiológico con las consecuentes alteraciones de su farmacocinética debido a cambios en la absorción, enlentecimiento de la motilidad gástrica e intestinal, metabolismo, cambios en el volumen de distribución, unión a una oferta menor de proteínas, deterioro de la función renal, uso de otros fármacos, etc.
Por lo anterior, los AINEs no son una terapia recomendada en este escenario como fue mencionado más arriba en: Consideraciones para el uso de AINEs. Así, un primer nivel de analgesia consistirá en el uso de Paracetamol endovenoso. Si la condición basal del enfermo permite usar AINEs, se utilizan en la dosis más baja y asociar fármacos para protección gástrica. Un segundo nivel de analgesia consiste en el uso de opioides, particularmente Morfina en dosis escalonadas desde la dosis más baja. No se recomienda el uso de otros opioides como Meperidina o Metadona. El uso de Tramadol en los adultos mayores tiene complicaciones como mareo severo, disminución del umbral convulsivante 50 y producir constipación con el uso crónico.
Merece especial atención el problema del delirium en este grupo de enfermos. El dolor puede ser causa de delirium y por esto es importante tratarlo. De manera inversa, el delirium puede manifestarse por una actitud tanto hipo como hiperactiva e interpretarse erróneamente como manifestación de dolor, dejando al enfermo sin pesquisa ni manejo de esta patología tan grave. Este tema es tratado en otro artículo de este número.
6. Trauma
El dolor asociado a trauma es algunas veces sub tratado por la distracción que genera el manejo de las lesiones en un ambiente muchas veces complejo. La analgesia no interrumpe el tratamiento del enfermo, sino por el contrario, facilita su evaluación y evita la agitación. Al igual que en el escenario de dolor abdominal, la analgesia oportuna y efectiva no enmascara ni dificulta los diagnósticos.
Las contusiones y golpes leves se manejarán como se recomienda en el primer escenario. Para el manejo del dolor moderado a severo, los AINEs no son suficientes para aliviar los síntomas de las lesiones y terminan siendo sólo otra injuria más para un enfermo que muy probablemente va a requerir de imágenes con medio de contraste, que sufrirá episodios de hipovolemia y otras noxas, además del eventual desarrollo de rabdomiolisis en el curso de su patología. Por lo anterior, el uso de AINEs es insuficiente y potencialmente dañino, ni mencionar su uso IM.
El manejo correcto contempla el uso precoz de opioides como Fentanyl o Morfina, utilizando una estrategia de dosis escalonadas con mucha consideración y alerta del estado de conciencia y hemodinámico del enfermo. Es de gran utilidad asociar Paracetamol endovenoso.
Ketamina. Es un antagonista no competitivo del receptor N-metil D-aspartato (NMDA) que bloquea la liberación del neurotransmisor exitatorio Glutamato, obteniendo de esta manera, analgesia por desensibilización central (efecto disociativo) y disminuyendo el fenómeno “wind-up” o escalada de eventos neuroexitatorios que derivan en requerimientos ascendentes de analgesia. En dosis mayores produce amnesia e incluso anestesia. Luego de la administración en bolo EV y debido a su alta liposolubilidad, cruza rápidamente la BHE, tiene un pico de concentración plasmática al minuto y efecto de 5-15 minutos, denominada fase alpha, lo que confiere un perfil “on-off” muy seguro para el manejo del trama.
Es imperativo hacer una aclaración respecto a las dosis recomendadas. Habitualmente se conocen la dosis de 1–3mg/Kg con propósitos de sedación profunda para procedimientos, incluso la dosis de 2mg/Kg es suficiente para una secuencia rápida de intubación. Con propósitos exclusivamente analgésicos, se busca un efecto subdisociativo alcanzable con dosis de: 0.1 a 0.6mg/Kg.
La Ketamina también posee la virtud de tener muy buena sinergia con los opioides, permitiendo reducir considerablemente la dosis necesaria de éstos, obteniendo el mismo efecto 51. Por ejemplo, el uso de Fentanyl o Morfina, asociado a Ketamina (en dosis subdisociativas de 0.1 a 0.5mg/Kg) lograron muy buena analgesia, con estabilidad hemodinámica, protección de la vía aérea y ventilación adecuada 52,53.
El Dr. Jim Ducharme, especialista en medicina de urgencia da la Universidad de Mc Master, Canadá, reconocido investigador en manejo del dolor en el servicio de urgencia y autor de uno de los artículos de esta revista, sugiere utilizar una estrategia de administración 54 que inicia con un bolo ev de 0.2 a 0.3mg/Kg a pasar en 10 minutos. Posteriormente se inicia BIC de 0.1 a 0.3mg/Kg/hora. Esto, asociado a otra droga analgésica por supuesto, y usando las menores dosis en la población geriátrica.
CONCLUSIONESEl manejo oportuno y efectivo del dolor agudo es una responsabilidad de los profesionales que trabajan en los servicios de urgencia. La pesquisa dirigida, la apropiada evaluación y finalmente la terapia estandarizada y personalizada a la condición del enfermo, debe ser un estándar de cuidado. Debe trabajarse en el registro de estas prácticas y desarrollar estrategias de seguridad y calidad que se asocien a una satisfactoria experiencia para aquellos pacientes que sufren dolor.
Los autores declaran no tener conflictos de interés, en relación a este artículo.