Estudios epidemiológicos revelan una relación continua, gradual y positiva, entre los niveles plasmáticos de colesterol total, colesterol-LDL y la presencia de eventos y mortalidad cardiovascular. En Chile, la Encuesta Nacional de Salud del año 2003, realizada con una muestra representativa de la población chilena mayor de 17 años (N=3619; 45,5% hombres y 55,5% mujeres), reveló una prevalencia de colesterol total elevado (> 200mg/dl) de un 35,4% (35,1% hombres y 35,6% mujeres). Un 6,6% de los mayores de 17 años se encuentra en situación de riesgo cardiovascular máximo en base a la evaluación de factores de riesgo (riesgo cardiovascular superior al 20% de acuerdo con el modelo de Framingham). Estudios clínicos señalan que al enfocar las intervenciones en una disminución del colesterol LDL en pacientes con hipercolesterolemia se reduce la morbimortalidad derivada de la cardiopatía coronaria.
Se describen los distintos elementos y en quienes realizar un screening de los lípidos plasmáticos, se señalan las metas de los distintos componentes del perfil lipídico y un enfoque práctico que contempla los lineamientos generales para diagnosticar y tratar las dislipidemias. Se mencionan dos subgrupos que requieren un enfoque particular (población pediátrica y mayores de 65 años). Se revisan las distintas opciones farmacológicas de tratamiento y se discute la importancia de optimizar no sólo los niveles de colesterol LDL, sino que también la necesidad de conseguir las metas de colesterol HDL.
Epidemiological studies show a continuing, gradual and positive relationship between plasma levels of total cholesterol, LDL-cholesterol and the presence of cardiovascular events and mortality. In Chile, the 2003 National Health Survey, carried out with a representative sample of the Chilean population over 17 years old (N=3619; 45.5% men and 55.5% female), revealed a prevalence of elevated total cholesterol (> 200mg/dl) of 35.4% (35.1% men and 35.6% women). 6.6% of the adult population has a maximum cardiovascular risk, based on risk factors assessment (cardiovascular risk > 20% according to Framingham model). Clinical studies suggest that by focusing interventions on a decrease of LDL-cholesterol in hypercholesterolemic patients, morbimortality resulting from Coronary Heart Disease is decreased.
Different elements of plasma lipids and on whom to perform a screening are described. The goals of the various components of the lipid profile are identified, as well as a practical approach that provides general guidelines to address and treat dyslipidemia. Two subgroups that require a particular approach (pediatric and over 65 years old population) are mentioned.
Pharmacological treatment options are reviewed, and the importance of optimizing not only LDL-cholesterol levels, but also the need to achieve HDL-cholesterol goals, is discussed.
Estudios epidemiológicos revelan una relación continua, gradual y positiva, entre los niveles plasmáticos de colesterol total y la presencia de eventos y mortalidad cardiovascular (1).
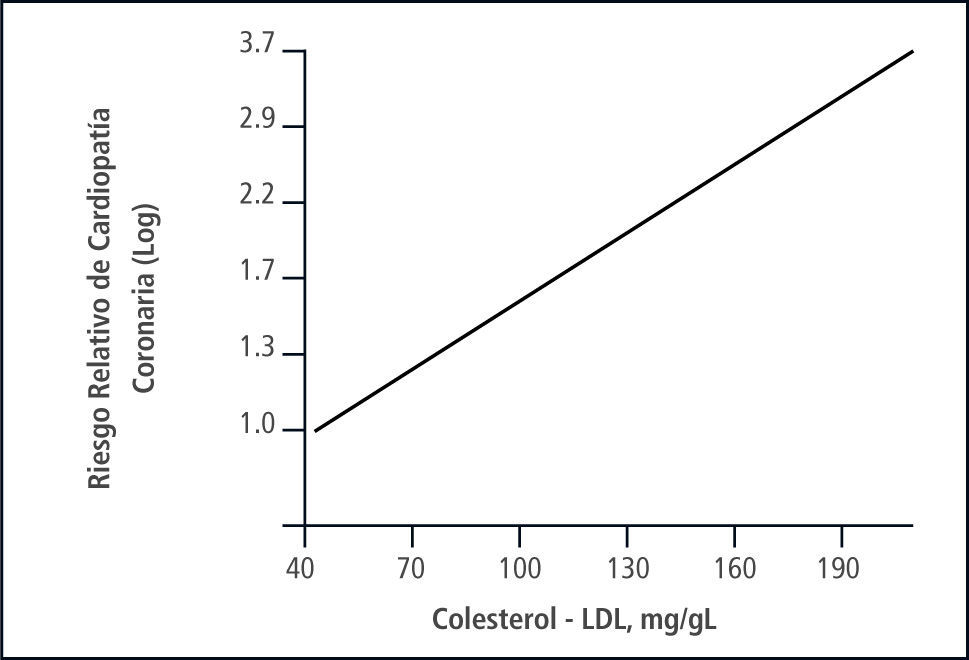
La relación entre los niveles de colesterol-LDL y el riesgo coronario es continua, pero no lineal, exhibiendo una relación curvilínea o logarítmica-lineal. Por cada 30mg/dl de variación del colesterol-LDL, el riesgo relativo de cardiopatía coronaria varía en un 30%(2) (Figura 1).
Riesgo Relativo De Cardipatía Coronaria y Niveles Plasmáticos De Colesterol-LDL
Relación logarítmica lineal entre niveles de Col-LDL y riesgo relativo de Cardiopatía Coronaria (CC).
Por cada 30mg/dl de variación en los niveles de C-LDL, el riesgo relativo de CC cambia alrededor de un 30%. Riesgo relativo de 1.0, corresponde a un nivel de C-LDL de 40mg/dl.
En Chile, la Encuesta Nacional de Salud del año 2003, realizada con una muestra representativa de la población chilena mayor de 17 años (N=3619; 45,5% hombres y 55,5% mujeres), reveló una prevalencia de colesterol total elevado (> 200mg/dl) de un 35,4% (35,1% hombres y 35,6% mujeres) (3).
Un 6,6% de los adultos mayores de 17 años se encuentra en situación de riesgo cardiovascular máximo en base a la evaluación de factores de riesgo (tabaco, sexo, edad, presión sistólica, HDL y colesterol total); es decir, presenta un porcentaje de riesgo cardiovascular a 10 años superior al 20% de acuerdo al modelo de Framingham. A nivel mundial, se proyecta que para el año 2030, alrededor de 23.6 millones de personas morirán a causa de enfermedades cardiovasculares (AVE y cardiopatía coronaria) (4).
Diversos factores que frecuentemente actúan conjuntamente se asocian a un aumento del riesgo de formación de placas ateroscleróticas en las arterias coronarias y otros lechos arteriales. La hipercolesterolemia es uno de los principales factores de riesgo cardiovascular modificables, aún en los individuos mayores a 65 años (5, 6, 7).
El tratamiento de la hipercolesterolemia en pacientes que no presentan evidencia clínica de cardiopatía coronaria se denomina prevención primaria. La relación causal entre la elevación del colesterol y la aparición de enfermedades cardiovasculares ha sido sugerida en estudios clínicos, que al enfocar las intervenciones en una disminución del colesterol LDL en pacientes con hipercolesterolemia muestran una reducción en la morbilidad producto de cardiopatía coronaria.
DefiniciónDislipidemia se define como niveles de colesterol total, colesterol-LDL, triglicéridos, apolipoproteina (apo)-B o Lp(a) por sobre el percentil 90, o bien valores del colesterol-HDL o apo A-1 bajo el percentil 10, respecto de la población general.
Las alteraciones en los lípidos pueden deberse a una causa primaria (alteración del metabolismo lipídico) o secundaria (en el contexto de una enfermedad de base) (8).
A continuación se mencionarán las causas secundarias de dislipidemia:
- •
Diabetes Mellitus 2.
- •
Enfermedades hepáticas colestásicas.
- •
Síndrome nefrótico.
- •
Insuficiencia renal crónica.
- •
Hipotiroidismo.
- •
Tabaquismo.
- •
Obesidad.
- •
Fármacos.
Los niveles plasmáticos de colesterol total están compuestos por diversas fracciones que se clasifican de acuerdo a su densidad relativa.
El colesterol total plasmático ha sido utilizado como método de screening en adultos con riesgo de desarrollar enfermedad coronaria, pero datos más recientes demuestran ventajas al conocer los valores de otras fracciones, tales como el colesterol-LDL y el colesterol-HDL.
Colestero-LDL:Elevadas concentraciones plasmáticas de colesterol-LDL son un importante factor de riesgo para el desarrollo de aterosclerosis, y se han asociado en numerosos estudios a un aumento de la incidencia de cardiopatía coronaria (9, 10, 11).
Cuando la composición de las partículas de colesterol-LDL es anormal, debido a un menor tamaño o disminución del contenido central de colesterol (core), el paciente tiene un riesgo cardiovascular mayor al esperado de acuerdo a los niveles plasmáticos del colesterol-LDL (12).
Colesterol-HDL:Un nivel plasmático disminuido de colesterol-HDL (hipoalfalipoproteinemia) corresponde a otro importante factor de riesgo de aterosclerosis. Basado en datos obtenidos del estudio de Framingham, el riesgo de infarto agudo al miocardio se incrementa colesterol-HDL respecto de los valores situados en la mediana (hombres y mujeres). Por contrapartida, los niveles de colesterol-HDL superiores a 60mg/dl son cardioprotectores (13).
Razón colesterol total / colesterol-HDL:Datos provenientes del estudio de Framingham sugieren que la razón colesterol total (o colesterol-LDL)/colesterol-HDL, tendría un mejor valor predictivo para enfermedad coronaria que los valores plasmáticos de colesterol total o colesterol-LDL (14).
Triglicéridos:La hipertrigliceridemia se asocia a un aumento del riesgo de enfermedades cardiovasculares y de pancreatitis aguda. Diversas observaciones sugieren una posible interacción metabólica entre los triglicéridos y las lipoproteínas con mayor contenido de ésteres de colesterol.
Adicionalmente, elevados niveles de triglicéridos pueden promover directamente fenómenos de aterotrombosis. Debido a que los triglicéridos elevados son un factor de riesgo independiente de enfermedad coronaria, el ATP III recomienda incluir la medición de triglicéridos como parte del screening (15).
Lipoproteína (a):Denominada Lp(a), es un factor de riesgo independiente de enfermedad coronaria. Sin embargo, su determinación no se considera de rutina.
Colesterol no HDL:Se define como la diferencia entre el colesterol total y el colesterol-HDL. Incluye el colesterol presente en las lipoproteínas aterogénicas (colesterol-LDL, lipoproteína (a), lipoproteínas de densidad intermedia y de muy baja densidad).
PCR ultrasensible:Se considera como el marcador inflamatorio más importante en clínica. Se definen los niveles de riesgo bajo (< 1mg/dl), intermedio (1−3mg/dl), alto (>3mg/dl). Un valor superior a 10mg/dl debiera repetirse después de un intervalo de al menos 2 semanas (descartar infección o inflamación).
En aquellos pacientes que presentan un riesgo cardiovascular de Framingham ente 10–20% (intermedio), permitiría agregar información adicional para evaluación del riesgo cardiovascular, que sería de ayuda al clínico, para tomar decisiones respecto de estudios adicionales y/o decisiones terapéuticas (16).
Medición de lipoproteínas:Un perfil lipídico estándar incluye colesterol total, triglicéridos y colesterol –HDL. Debe realizarse con ayuno de 9–12h para minimizar la influencia de la hiperlipidemia post prandial. El colesterol total puede variar entre 4 y 11% dentro de un mismo individuo debido a múltiples factores, tales como estrés o una enfermedad menor. Los valores también pueden variar entre diferentes laboratorios (hasta un 14%). Las mediciones de colesterol-HDL y triglicéridos pueden presentar incluso mayores variaciones (17,18).
Pacientes a quienes debería realizarse un perfil lipídico como screening:
- •
Hombre ≥ 40 años y mujer ≥ 50 años o postmenopáusica.
- •
Todos los pacientes que presenten las siguientes condiciones, independiente de su edad:
- •
Diabetes mellitus.
- •
Hipertensión arterial.
- •
Obesidad
- •
Fumador actual
- •
Historia familiar de cardiopatía coronaria prematura (familiares de primer grado < 60 años).
- •
Enfermedades inflamatorias (Lupus eritematoso sistémico, artritis reumatoidea, psoriasis).
- •
Daño renal crónico (Velocidad de filtración glomerular < 60ml/min/ 1.73m2).
- •
Evidencia de aterosclerosis.
- •
Infección por HIV con tratamiento antiretroviral.
- •
Manifestaciones clínicas de hiperlipidemia (xantomas, xantelasma, arco corneal prematuro).
- •
Disfunción eréctil.
- •
Niños con historia familiar de hipercolesterolemia o hiperquilomicronemia (19).
El NCEP ATP III (Programa nacional para la educación del colesterol, tercer panel de expertos – EE.UU.), recomienda que todos los adultos ≥ 20 años, se realicen un perfil lipídico, si es normal, repetirlo en 5 años.
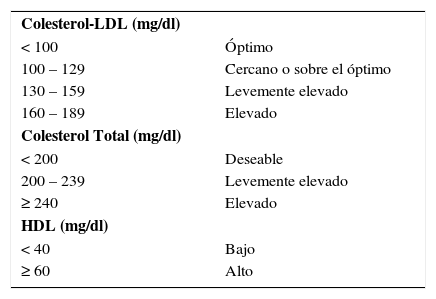
Criterios diagnósticos NCEP ATP III (programa nacional para la educación del colesterol, tercer panel de expertos – EE.UU.)Después de realizar un perfil lipídico, deben clasificarse las fracciones de acuerdo a la Tabla 1:
Nota: Recientemente, estudios basados en la reducción del colesterol LDL con estatinas, ha surgido una meta más estricta de los niveles de colesterol LDL (< a 70mg/dl), para pacientes de riesgo cardiovascular muy alto (20).
El tercer reporte del panel de expertos en la detección, evaluación y tratamiento de la hipercolesterolemia en adultos (III Panel de Tratamiento de adultos, o ATP III), del Programa Nacional de Educación para el Colesterol (NCEP), recomienda para el tratamiento del colesterol plasmático elevado, utilizar el colesterol-LDL como objetivo de tratamiento.
Determinación del nivel de riesgo cardiovascular, metas del colesterol-LDL y plan de tratamientoExisten 5 pasos que permiten establecer el nivel de riesgo del paciente:
- Paso 1:
Realizar un perfil lipídico y clasificar los resultados de acuerdo a la Tabla 1.
- Paso 2:
Establecimiento de factores de riesgo cardiovascular que colocan al paciente en un riesgo similar al de presentar el antecedente de cardiopatía coronaria.
Factores de riesgo cardiovascular equivalentes a tener cardiopatía coronaria:
- •
Diabetes Mellitus.
- •
Enfermedad arterial carotídea sintomática.
- •
Enfermedad arterial periférica.
- •
Aneurisma aorta abdominal.
- •
Insuficiencia renal crónica (velocidad de filtración glomerular < 60ml/min por 1.73m2).
- •
Múltiples factores de riesgo cardiovascular, que confieren un riesgo coronario a 10 años, superior a un 20%.
- •
- Paso 3:
Identificación de factores de riesgo coronario.
- •
Tabaquismo.
- •
Hipertensión arterial (Part ≥ 140/90 o HTA en tratamiento farmacológico).
- •
Colesterol HDL bajo : < 40mg/dl.
- •
Historia familiar de enfermedad coronaria prematura en familiares de primer grado (hombres < 55 años o mujeres < 65 años).
- •
Edad igual o superior a 45 años en hombres y 55 años en mujeres.
- •
- Paso 4:
Si existen 2 ó más factores de riesgo (definidos en el paso 3) en un paciente sin cardiopatía coronaria o equivalentes coronarios (definidos en paso 2), debe calcularse el riesgo cardiovascular a 10 años utilizando el score de Framingham. El score de Framingham corresponde a un método estandarizado que permite evaluar el riesgo cardiovascular que utiliza las siguientes variables: sexo, edad, colesterol total, tabaquismo, colesterol-HDL, presión arterial sistólica con o sin tratamiento farmacológico. Se estima el porcentaje de riesgo a 10 años de presentar un evento coronario mayor (21).
No se requiere calcular este riesgo en los casos en que existen 0 ó 1 factor de riesgo cardiovascular (definidos en paso 3), ya que estos individuos tienen un riesgo cardiovascular a 10 años menor al 10%.
- Paso 5:
Determinar la categoría de riesgo que establece la meta de colesterol LDL, cuándo iniciar tratamiento que implique cambios de estilo de vida y cuándo comenzar un tratamiento farmacológico.
Para los individuos portadores de cardiopatía coronaria o equivalente (Riesgo cardiovascular Framingham a 10 años > 20%), la meta de colesterol-LDL es <100mg/dl y es <70mg/dl en aquellos con riesgo muy alto. La categoría de riesgo cardiovascular muy alto se define como: Enfermedad cardiovascular más múltiples factores de riesgo (especialmente diabetes mellitus), factores de riesgo mal controlados (especialmente tabaquismo permanente), múltiples factores de riesgo del síndrome metabólico, especialmente triglicéridos ≥ 200mg/dl, más colesterol no HDL ≥ 130mg/dl con colesterol-HDL bajo (< 40mg/dl), o pacientes con síndrome coronario agudo (estudio PROVE IT).
En pacientes con triglicéridos elevados, la meta de colesterol no-HDL es menor a 100mg/dl.
Deben considerarse cambios en estilo de vida y tratamiento farmacológico si los niveles de colesterol-LDL son ≥ 100mg/dl, y opcionalmente con niveles < 100mg/dl.
Cualquier individuo con riesgo cardiovascular alto o moderado y que presenta otros factores de riesgo relacionados con estilos de vida, tales como obesidad, sedentarismo, hipertrigliceridemia, colesterol-HDL bajo (< 40mg/dl), o la presencia de síndrome metabólico, es candidato a una modificación de estos factores, independientemente de los niveles basales de colesterol-LDL.
Al considerar tratamiento el farmacológico para disminuir los niveles de colesterol-LDL, esta terapia debiese conseguir una reducción del colesterol-LDL de al menos un 30% a 40%.
Riesgo cardiovascular moderadamente elevado (2 ó más factores de riesgo, riesgo cardiovascular de Framingham a 10 años entre 10–20%), la meta de colesterol-LDL es <130mg/dl y eventualmente <100mg/dl. Se recomiendan cambios en estilo de vida con valores de colesterol-LDL ≥ 130mg/dl y tratamiento farmacológico con niveles de colesterol-LDL ≥ 130mg/dl, y opcionalmente con valores entre 100–129mg/dl.
Riesgo cardiovascular moderado (2 ó más factores de riesgo, riesgo cardiovascular de Framingham a 10 años <10%), la meta de colesterol-LDL es <130mg/dl. Se recomiendan cambios en estilo de vida con valores de colesterol-LDL ≥130mg/dl y tratamiento farmacológico con niveles de colesterol-LDL ≥160mg/dl.
Riesgo cardiovascular bajo (0 ó 1 factor de riesgo), la meta de colesterol-LDL es <160mg/dl. Se recomiendan cambios en estilo de vida con valores de colesterol-LDL ≥160mg/dl y tratamiento farmacológico con niveles de colesterol-LDL ≥190mg/dl, y opcionalmente con valores entre 160 y 189mg/dl (2, 15) (Tabla 2).
Modificaciones Propuestas Para Metas Y Puntos De Corte Del Colesterol-LDL, En Relación A Cambios De Estilo De Vida Y Tratamiento Farmacológico, Según Categorías De Riesgo Cardiovascular (ATP III).
| Categoría de riesgo | Meta Colesterol LDL | Niveles de Colesterol LDL que implican la recomendación de iniciar cambios de estilo de vida | Niveles de Colesterol LDL que implican la recomendación de considerar tratamiento farmacológico |
| Alto riesgo: C. Coronaria o equivalente (RCV FRamingham a 10 años > 20%). | < 100mg/dl, opcional < 70mg/dl en riesgo muy elevado. | > 100mg/dl | 100mg/dl; < 100mg/dl, considerar opciones farmacológicas. |
| Riesgo moderadamente elevado: 2 ó más factores de riesgo (RCV Framingham a 10 años entre 10–20%). | < 130mg/dl | > 130mg/dl | > 130mg/dl; 100–129mg/dl considerar opciones farmacológicas. |
| Riesgo moderado : 2 ó más factores de riesgo (RCV Framingham a 10 años < 10%). | < 130mg/dl | > 130mg/dl | > 160mg/dl |
| Riesgo bajo : 0–1 factor de riesgo. | < 160mg/dl | > 160mg/dl | > 190mg/dl; 160–189, considerar opciones farmacológicas. |
El ATP III recomienda un enfoque multifactorial de estilo de vida para reducir el riesgo cardiovascular. Este enfoque incluye las siguientes recomendaciones básicas:
- •
Reducción de la ingesta de grasas saturadas (menos 7% calorías), colesterol (menos de 200mg/dl), limitar ingesta de ácidos grasos trans y hidratos de carbono refinados.
- •
Opciones terapéuticas incluidas en la dieta, que potencien la disminución del colesterol-LDL, tales como los estanoles y esteroles vegetales, los cuales presentan una estructura química similar al colesterol, y su mecanismo de acción tendría relación con la inhibición de la absorción del colesterol. (2grs al día), fibra soluble (10–25grs al día).
- •
Baja de peso (ajustar ingesta calórica total, para mantener un peso adecuado). IMC=Peso (kg))/Talla (mts2) idealmente <25kg/mts2, mínimo <27kg/m2.
- •
Aumento de la actividad física (30 minutos de ejercicio de intensidad moderada, que permita generar un gasto energético de al menos 200 calorías diarias, todos o la mayoría de los días de la semana).
- •
Corresponde a la clase de fármacos más ampliamente utilizados en la actualidad. La HMG-CoA reductasa es la enzima limitante de la vía (mavelonato) implicada en la síntesis de colesterol. La inhibición de esta enzima interrumpe la biosíntesis de colesterol, disminuyendo los niveles de colesterol plasmáticos. Las estatinas han demostrado reducir la morbimortalidad cardiovascular y la mortalidad general en diversos estudios (The Long-Term Intervention with Pravastatin in Ischaemic Disease (LIPID) Study Group; West of Scotland Coronary Prevention Study Group (WOSCOPS); The Scandinavian Simvastatin Survival Study (4S), etc. (24, 25, 26). Las dosis usuales permiten una disminución del colesterol-LDL, entre un 30–40%. La relación entre dosis y su efecto en el perfil lipídico no es lineal, ya cada vez que se duplica la dosis, el colesterol-LDL disminuye aproximadamente un 6%.
Todas las estatinas son metabolizadas en el citocromo P-450, excepto la pravastatina (puede utilizarse con mayor seguridad en pacientes con tratamientos farmacológicos múltiples). Las contraindicaciones más importantes corresponden a elevación persistente o sin motivo aparente de las transaminasas, hipersensibilidad a las estatinas o a alguno de sus componentes, enfermedad hepática activa, embarazo/lactancia.
Al usar una estatina en combinación con niacina y fibratos se incrementa el riesgo de miopatía. Algunos de los efectos adversos son diarrea, flatulencia, nauseas, vómitos, cefalea, mialgia, miositis, rabdomiolisis y elevación de las enzimas hepáticas.
Debe monitorizarse periódicamente un perfil hepático (suspender el tratamiento si las enzimas hepáticas superan 3 veces los valores máximos normales) y CK total (creatinquinasa), esta última enzima especialmente en aquellos pacientes que presentan dolor muscular o que están recibiendo simultáneamente otros fármacos que pueden inducir una miopatía.
Niveles de CK total entre 3–10 veces el valor normal sugieren disminuir la dosis de estatinas o bien suspender el tratamiento (27).
Quelantes de ácidos biliares:Corresponden a resinas con cargas positivas que se unen a los ácidos biliares cargados negativamente en el intestino, evitando su absorción. Para compensar la pérdida de ácidos biliares el hígado aumenta la conversión de colesterol en ácidos biliares. Esta conversión se traduce en una disminución de los niveles plasmáticos de colesterol, sin embargo estas resinas pueden provocar un aumento de los triglicéridos, lo cual debe considerarse en pacientes con triglicéridos >250mg/dl.
Las resinas que se utilizan actualmente reducen el colesterol-LDL entre un 15–30%. Entre sus efectos colaterales destacan constipación, flatulencia, dolor abdominal (27).
Niacina:Vitamina hidrosoluble del complejo B que en altas dosis inhibe la lipólisis desde el tejido asiposo, lo cual reduciría la síntesis de triglicéridos (disminuyendo los niveles del colesterol-VLDL y por lo tanto la formación de colesterol-LDL). Además, incrementa los niveles de colesterol-HDL al reducir el clearence de ApoA-I.
Niacina disminuye los niveles de colesterol-LDL entre un 5–25%, aumenta los niveles de colesterol-LDL entre un 15–35% y reduce los niveles de triglicéridos entre un 20–50%. Entre sus efectos colaterales destaca el flushing (rubor) que limita su tolerabilidad, prurito, nauseas, vómitos, aumento de los niveles de glicemia y uricemia, y raramente hepatotoxicidad (27). Actualmente existen niacinas que incluyen reductores del flushing, sin embargo habrá que evaluar su eficacia clínica.
Fibratos:El mecanismo de acción es la activación de la subunidad α del sistema de regulación de la expresón génica mediado por un grupo de proteínas nucleares denominadas PPAR (peroxisome proliferator-activated receptor o receptor activado por proliferadores peroxisomales). Los fibratos en dosis usuales disminuyen los niveles de colesterol-LDL entre un 5–20%, incrementan los niveles de colesterol-HDL entre un 10–20% y disminuyen los niveles de triglicéridos entre un 20–50%. Entre sus efectos colaterales destacan dispepsia, litiasis vesicular, alteración de las enzimas hepáticas (27).
Inhibidores de la absorción de colesterol:Ezetimibe puede disminuir los niveles de colesterol-LDL alrededor de un 17–18%, aumentar los niveles de colesterol-HDL un 1%, y disminuir los niveles de triglicéridos un 8%. Al combinarse con una estatina produce cambios en el perfil lipídico superiores a los obtenidos por la estatina sola. La dosis usual es de 10mg al día. Algunos de los efectos colaterales son diarrea, dolor abdominal, artralgias, lumbalgia, mialgia. Está contraindicada en el caso de enfermedad hepática activa o elevación persistente de enzimas hepáticas (al ser utilizada en combinación con una estatina) (27).
HipertrigliceridemiaEl aumento de los niveles de triglicéridos plasmáticos se asocia a un mayor riesgo de aterosclerosis, y algunos expertos consideran la hipertrigliceridemia como un factor de riesgo independiente (28).
Los valores plasmáticos de triglicéridos pueden estratificarse de acuerdo a los niveles de riesgo coronario, en los siguientes rangos (22):
- •
Normales: <150mg/dl.
- •
Levemente elevados: 150–199mg/dl.
- •
Elevados: 200–499mg/dl.
- •
Muy elevados: >500mg/dl.
Cuando los triglicéridos se encuentran dentro del rango ≥ 500mg/dl, el objetivo inicial corresponde a la prevención de pancreatitis aguda, por cual requeriría por una parte de una intervención no farmacológica (baja de peso en pacientes obesos, ejercicios aeróbicos, incrementar el consumo de ácidos grasos omega 3 mediante el mayor consumo de pescados, suspensión de azúcares refinados, alcohol y medicamentos que eleven los triglicéridos plasmáticos, y además en pacientes diabéticos se debería optimizar el control glicémico), y por otra parte de una intervención farmacológica. Dentro de los fármacos, los más efectivos son los fibratos (primera línea) y la niacina.
Algunos casos refractarios podrían beneficiarse con el uso de suplementos de aceite de pescado (>3g/día), los cuales tendrían efectos al reducir la producción de VLDL (29, 30).
Algunos grupos específicos con dislipidemiaMayores de 65 años:El riesgo cardiovascular absoluto se incrementa con la edad debido al proceso acumulativo y progresivo de aterosclerosis coronaria.
Existe un sesgo en contra de los individuos de edad superior a 65 años, en relación a la preocupación por sus expectativas de vida, comorbilidades, seguridad de los fármacos hipolipemiantes, y análisis del costobeneficio de su tratamiento. El riesgo cardiovascular absoluto se incrementa dramáticamente con la edad en ambos sexos, por lo tanto el número absoluto de personas que se beneficiarían con el tratamiento de su dislipidemia debería ser mayor. El incremento del riesgo cardiovascular absoluto en esta población, sugiere que el beneficio del tratamiento con hipolipemiantes, debería ser superior en esta población, respecto de aquellos individuos menores (31).
La decisión de tratamiento en este grupo, debe ser individualizada, y basada en la edad cronológica y biológica, a modo de ejemplo, un paciente con una patología concomitante que limita severamente sus expectativas de vida, no sería un buen candidato a terapia farmacológica (31).
Los estudios PROSPER y ASCOT apoyan la eficacia de las estatinas en sujetos mayores a 65 años de alto riesgo cardiovascular y que no presentan una enfermedad coronaria establecida aún, sin embargo deben considerarse en esta población, factores tales como la eficacia, seguridad, tolerabilidad y preferencias del paciente (2).
En aquellos pacientes mayores a 65 años, que presentan enfermedad cardiovascular establecida, existe evidencia sólida en relación al tratamiento con estatinas y la disminución del riesgo cardiovascular (estudios PROSPER y HPS). Debe agregarse que este grupo de pacientes presentó una buena tolerancia al uso de estatinas (2).
Población pediátrica (2–18 Años):Aunque la enfermedad cardiovascular se presenta generalmente en la edad adulta, el proceso de aterosclerosis comienza en la niñez. En la mayoría de los niños estos cambios vasculares, si están presentes, son leves y pueden ser minimizados con estilos de vida saludables. En algunos casos este proceso de aterosclerosis puede verse acelerado por factores de riesgo identificables, tales como la obesidad, hipertensión arterial, tabaquismo o enfermedades específicas (diabetes tipo 1 ó 2, enfermedad de Kawasaki, etc.) (32,33).
Se recomienda realizar un screening de lipidos en niños y adolescentes con una historia familiar positiva de dislipidemia o enfermedad cardiovascular prematura (≤ 55 años para hombres y ≤ 65 años para mujeres). Además, se recomienda realizar un perfil lipídico (ayunas), en la población pediátrica que presente otros factores de riesgo, tales como sobrepeso, obesidad, hipertensión arterial, tabaquismo, diabetes mellitus. Para este grupo de mayor riesgo, el screening debe realizarse a partir de los 2 años, y no más allá de los 10 años de edad. Si los valores se sitúan dentro de rangos normales, se recomiendo controlar nuevamente al paciente en 3 a 5 años.
En los niños cuya edad sea superior o igual a 8 años, y que presenten niveles de colesterol-LDL ≥ 190mg/dl, debe considerarse una intervención farmacológica (las metas de colesterol LDL dependerán de los factores de riesgo que presenten individualmente) (34).
Condiciones que determinan un riesgo cardiovascular alto:Hipercolesterolemia familiar homozigota, diabetes mellitus tipo 1, enfermedad renal crónica, trasplante de corazón, enfermedad de Kawasaki con presencia de aneurismas coronarios.
En el caso de los pacientes portadores de una hipercolesterolemia familiar heterozigota, se recomienda el uso de estatinas, medidas no farmacológicas (dieta y ejercicio), y en aquellos que presentan una hipercolesterolemia familiar homozigota, requerirán aféresis de LDL (fallecen tempranamente) (33, 35).
Los niveles de colesterol total y colesterol-LDL en niños y adolescentes de acuerdo al NCEP son los que se muestran en la tabla 3 (36):
ConclusionesLa prevalencia de hipercolesterolemia y riesgo cardiovascular aumentado, son altas en nuestra población. Las enfermedades cardiovasculares son la primera causa de mortalidad en nuestro país, existiendo una relación continua entre los niveles de colesterol-LDL y los eventos cardiovasculares.
Desde el estudio de Framingham, en el cual se identificó al colesterol total elevado, como uno de los factores de riesgo de enfermedad coronaria, han existido muchos estudios clínicos que han evaluado los efectos de los cambios en los diferentes componentes del perfil lipídico. Estos estudios también, han permitido dilucidar las funciones, metabolismo, y transpor te de los lípidos (fisiología normal). Se han identificado diversas causas primarias y secundarias de dislipidemias. Sabemos que de acuerdo a las actuales guías clínicas para el manejo clínico de las dislipidemias (NCEP ATPIII), la meta primaria se centra en los niveles de colesterol-LDL, la cual se encuentra respaldada por muchos estudios clínicos, sin embargo estas guías no consideran el colesterol-HDL como una meta terapéutica.
Diversos estudios recientes sugieren que los niveles de colesterol-HDL bajos serían un factor de riesgo cardiovascular independiente (un aumento de un 1% del colesterol-HDL se asociaría a una reducción de un 0.7–3% de los eventos cardiovasculares). Por otra parte la asociación entre los niveles elevados de triglicéridos y cardiopatía coronaria es menos evidente, ya que se requiere una marcada disminución de los niveles de triglicéridos (especialmente en hombres), para mostrar una diferencia en los eventos cardiovasculares.
La evidencia actual estaría evolucionando hacia un enfoque doble, es decir, a cumplir no sólo con los objetivos del colesterol-LDL, sino que también a conseguir las metas sugeridas de colesterol-HDL (27).
Las estatinas han probado conseguir disminuciones significativas de los niveles de colesterol-LDL, reducir la morbimortalidad y mejorar la sobrevida global (efectos pleiotrópicos). Los fibratos y la niacina han sido utilizados para incrementar los niveles de colesterol-HDL, sin embargo sus efectos colaterales han limitado su empleo masivo.
El enfoque actual se centra en optimizar la disminución de los niveles de colesterol-LDL (sin dejar de lado los niveles de triglicéridos), y está claro que al focalizar el tratamiento en la reducción de los niveles de colesterol-LDL, se han beneficiado algunos pacientes al reducir su riesgo cardiovascular, pero un número importante de ellos sigue presentando un riesgo cardiovascular elevado, a pesar de reducciones importantes de sus niveles de colesterol-LDL, al no considerar las múltiples alteraciones del metabolismo lipídico, que contribuyen a generar un mayor riesgo cardiovascular, y por otro lado, cabe destacar los mejores resultados clínicos y angiográficos al comparar los tratamientos enfocados en el colesterol-LDL, versus una terapia combinada (disminución colesterol-LDL + aumento de colesterol-HDL), ya que este último tipo de terapia, ha demostrado mayor eficacia en la reducción de eventos coronarios, inducción de regresión arteriográfica, y mayor eficiencia (20). Los niveles de colesterol-HDL bajo representan un factor de riesgo independiente que debe ser tratado, sin embargo en la actualidad no existen tratamientos farmacológicos que permitan incrementar los niveles de colesterol-HDL y presenten mínimos efectos secundarios que limiten su tolerabilidad. No obstante, varios estudios que persiguen este objetivo se encuentran actualmente en marcha (27).
El tratamiento de las dislipidemias es una alternativa útil y segura en la prevención del infarto al miocardio y de otras manifestaciones clínicas de la aterosclerosis, sin embargo para obtener los resultados deseados, su prescripción e intensidad deben adecuarse a la magnitud del riesgo cardiovascular al cual está expuesto cada individuo. En relación a su tratamiento farmacológico, cada vez se disponen de fármacos más potentes, que permiten que un mayor porcentaje de pacientes alcance las metas de tratamiento. Pese a ello, no deben olvidarse que las medidas no farmacológicas: Dieta, ejercicio, suspensión del tabaco, etc., son medidas complementarias indispensables para alcanzar las metas del tratamiento al largo plazo.
La detección temprana de las dislipidemias (screening) y de los factores de riesgo cardiovascular, son elementos de gran relevancia en la prevención primaria de las enfermedades cardiovasculares, para ello es necesario conocer los distintos grupos objetivo, sus características y metas de tratamiento, de manera iniciar la intervención terapéutica y posterior seguimiento de manera segura y oportuna.
El autor declara no tener conflictos de interés, en relación a este artículo.