La enfermedad cardiovascular es la principal causa de muerte en Chile y el mundo, es la tercera causa de invalidez en nuestro país, y contribuye significativamente al aumento del costo sanitario. La enfermedad ateroesclerótica habitualmente se desarrolla de forma silenciosa durante años, encontrándose muy avanzada cuando aparecen los primeros síntomas por lo que muchas intervenciones terapéuticas no alcanzan a aplicarse.
La enfermedad cardiovascular tiene estrecha relación con el estilo de vida y con los llamados factores fisiológicos y bioquímicos de riesgo cardiovascular, cuya modificación es capaz de reducir la mortalidad y la morbilidad.
Los objetivos de la prevención cardiovascular son reducir esta morbimortalidad de individuos con riesgo absoluto elevado, y asistir a los que tengan un riesgo absoluto bajo, para que lo mantengan. Los individuos con mayor riesgo cardiovascular se benefician más del manejo de los factores de riesgo. Para lograr cambios realmente efectivos, se necesita un mejor control de los factores de riesgo determinantes de la incidencia de la ateroesclerosis. Hasta la fecha, sigue siendo insuficiente el control de los factores de riesgo en los pacientes de alto riesgo y en aquellos con enfermedad coronaria establecida, sobre todo en cuanto a tabaquismo y presión arterial, lo que es especialmente relevante en pacientes diabéticos. Las prioridades en prevención son pacientes con enfermedad ateroesclerótica establecida, individuos asintomáticos con alto riesgo por tener múltiples factores de riesgo, con Diabetes mellitus, o con aumento significativo de uno o más factores de riesgo individuales, especialmente si se asocian a daño de órganos blanco, y en aquellos con antecedente familiar de enfermedad ateroesclerótica precoz en un familiar directo.
Cardiovascular disease is the leading cause of death in Chile and the world, is the third leading cause of disability in our country, and contributes significantly to increased health costs. Atherosclerotic disease usually develops silently for years, and is well advanced when the first symptoms appear, so many therapeutic interventions are not enough to apply. Cardiovascular disease is closely related to lifestyle cardiovascular risk factors, their modification is able to reduce mortality and morbidity. The objectives of cardiovascular prevention are to reduce morbidity of individuals with absolute high risk, and assist those with an absolute low risk to maintain it. Individuals with higher cardiovascular risk, benefit most from management of risk factors. To achieve real effective change, it requires a better control of risk factors determinants of the incidence of atherosclerosis. To date, it remains insufficient control of risk factors in high-risk patients and those with coronary heart disease established, especially with regard to smoking and blood pressure, which is especially relevant in diabetic patients. Priorities in prevention are patients with established atherosclerotic disease, asymptomatic individuals with multiple risk factors, those with diabetes mellitus, or with significant increase of one or more individual risk factors, especially when is associated with damage in target organs, and those with family history of early atherosclerotic disease.
La Enfermedad Cardiovascular (ECV) es la principal causa de muerte en Chile y el mundo, es la tercera causa de invalidez en nuestro país, y contribuye significativamente al aumento del costo sanitario. Por otra parte, la ateroesclerosis habitualmente se desarrolla de forma silenciosa durante años y a menudo se encuentra muy avanzada cuando aparecen los primeros síntomas. En alrededor de un 40% de las veces estos pueden ser la muerte o la invalidez, de esta manera, muchas intervenciones terapéuticas no pueden o no alcanzan a aplicarse o son sólo paliativas.
La ECV tiene estrecha relación con el estilo de vida y con los llamados factores fisiológicos y bioquímicos de riesgo cardiovascular, cuya modificación ha demostrado ser capaz de reducir la mortalidad y la morbilidad por ECV, sobre todo en individuos en alto riesgo. La ECV suele ser fruto de múltiples factores de riesgo que interaccionan entre sí potenciando la aparición de la ateroesclerosis, la que puede afectar a cualquier parte del árbol arterial vascular.
Dado que el riesgo es un continuo, cada vez parecen menos relevantes los términos de «prevención primaria» y «prevención secundaria», ya que las personas asintomáticas también pueden tener evidencia de enfermedad ateroesclerótica si hacemos un examen más sensible y acucioso.
La prevención de enfermedades cardiovasculares debería empezar a temprana edad, en los niños, inculcándoles hábitos saludables de alimentación, actividad física y evitar el tabaquismo.
IntroducciónLas ECV fueron la causa directa de más de 4 millones de muertes en Europa en torno al año 2000. En Chile continúan liderando la primera causa de muerte, tanto en hombre como en mujeres. Si bien ha disminuido la mortalidad por Cardiopatía Coronaria (CC), estos cambios observados al final del siglo XX, se explican fundamentalmente por cambios en la incidencia del infarto de miocardio (IAM) (1), más que por cambios en la mortalidad.
Para lograr cambios realmente efectivos, se necesita hacer un mejor control de los factores de riesgo de ECV y en los factores determinantes de la incidencia de la CC. Hasta la fecha, sigue siendo insuficiente el control de los factores de riesgo en los pacientes de alto riesgo y en los pacientes con CC establecida, sobre todo en cuanto a tabaquismo y presión arterial (PA). Esto es especialmente relevante en los pacientes diabéticos.
A medida que la sobrevida después de un IAM mejora, aumenta la prevalencia de CC, sobre todo en mujeres de edad avanzada. Se sabe que la diabetes es un factor de riesgo más importante en mujeres y, por lo tanto, el control de los factores de riesgo en pacientes diabéticos se convierte en una prioridad especial.
Insuficiencia cardíacaLa insuficiencia cardíaca (IC) es una de las principales causas de muerte en los ancianos, especialmente de origen coronario, siendo la hipertensión, la obesidad y la diabetes, los principales factores de riesgo de ella. Una pequeña proporción de los casos de insuficiencia cardíaca se debe a valvulopatías, o miocardiopatía.
Aneurisma y disección aórticaEl aneurisma de la aorta también es de naturaleza ateroesclerótica, y se relaciona estrechamente a hipertensión arterial. Tiene alta mortalidad en el mundo, incluso en aumento en algunos países. Es una causa de muerte potencialmente evitable, sobre todo cuando se encuentran localizados en aorta abdominal. Su prevalencia es de aproximadamente 5% en hombres de 60 o más años y de 1 a 2% en mujeres. Es importante la detección a tiempo de esta patología, ya que la reparación quirúrgica electiva se asocia a un 5 a 8% de mortalidad a los 30 días, frente a un 50% de mortalidad en los casos de disección del aneurisma.
Enfermedad arterial periféricaSe sabe que tanto los vasos arteriales coronarios como periféricos se comprometen a través del mismo proceso patológico ateroesclerótico y requieren del mismo tratamiento. La enfermedad arterial periférica ocurre casi con la misma frecuencia en mujeres que en hombres (2). El tabaquismo parece ser más importante en el desarrollo de enfermedad arterial periférica que en la enfermedad coronaria. La reducción del riesgo se puede lograr mediante modificaciones en hábitos, como realizar actividad física, abandono del tabaquismo, y con tratamientos como las estatinas, los antiplaquetarios, los inhibidores de la enzima convertidora de angiotensina (IECA) y los beta bloqueadores (2). Las estatinas no sólo han mostrado ser capaces de reducir el riesgo de enfermedad arterial periférica, sino también han mejorado los síntomas y la mortalidad quirúrgica, como así mismo, mejoran la permeabilidad de los injertos arteriales (3).
Accidente cerebrovascularLa incidencia de accidentes cerebrovasculares (AVE) aumenta exponencialmente con la edad y se considera como otra manifestación de la enfermedad ateroesclerótica. El factor de riesgo más importante es la hipertensión, seguido por el tabaquismo y la diabetes. Otros factores de riesgo son la vida sedentaria, el abuso de alcohol, el consumo de drogas ilegales, la concentración elevada de colesterol, el consumo de anticonceptivos orales u hormonas posmenopáusicas, el sobrepeso, un nivel socioeconómico bajo y la enfermedad ateroesclerótica de las arterias carotídeas.
Para evitar el primer episodio de AVE o la recurrencia, el tratamiento antihipertensivo es fundamental para reducir el riesgo de AVE tanto isquémico como hemorrágico. El tratamiento con estatinas, es parte de la terapia del paciente con AVE, la anticoagulación reduce el riesgo de AVE en pacientes con fibrilación auricular, mientras que el tratamiento antiplaquetario está indicado en pacientes con AVE isquémico no car- dioembólicos.
Estrategias de prevención cardiovascularLos objetivos de la prevención cardiovascular son reducir la mortalidad y la morbilidad de los individuos que tengan un riesgo absoluto elevado, y asistir a los que tengan un riesgo absoluto bajo, para que mantengan ese estado de bajo riesgo cardiovascular.
Los individuos que presentan mayor riesgo cardiovascular se benefician más del manejo de los factores de riesgo, son los que obtienen mayor beneficio. Por otra parte, la mayor parte de las muertes en una población son de los individuos con menos riesgo, simplemente porque son más numerosos que los individuos con alto riesgo, en los que, paradójicamente, aparecen menos episodios en cifras absolutas (paradoja de Rose) (4).
El poder estimar cuál es el riesgo cardiovascular global de un individuo es una herramienta crucial para orientar el manejo clínico del paciente, el riesgo resultante refleja a menudo los efectos combinados de varios factores de riesgo que pueden interactuar potenciándose y muchas veces multiplicando su efecto. En este sentido, las “tablas de estimación de riesgo” son útiles ya que permiten valorar el riesgo global, y ajustar la reducción del riesgo según cada paciente, así, si un factor de riesgo es difícil de controlar, el riesgo total puede reducirse reduciendo aún más otro factor de riesgo más manejable.
Prioridades en la prevención de las ECV- 1.
Pacientes con ECV ateroesclerótica ya establecida.
- 2.
Individuos asintomáticos, pero con alto riesgo de presentar ECV debido a múltiples factores de riesgo cardiovascular, Diabetes mellitus, aumento significativo de uno o más factores de riesgo individuales, especialmente si se asocian a daño de órganos blanco.
- 3.
Antecedente familiar de ECV ateroesclerótica precoz en familiar directo.
- 1.
No fumar.
- 2.
Elección de alimentos saludables.
- 3.
Actividad física 30 minutos de actividad moderada al día.
- 4.
Mantener un IMC < 25kg/m2 y evitar la obesidad central.
- 5.
Lograr PA < 140/90mmHg.
- 6.
Mantener Colesterol total <200mg/dl), con cLDL <130, o idealmente <100mg/dl).
- 7.
Mantener glicemia <100mg/dl en ayuno.
- 8.
Control riguroso de los factores de riesgo en personas con ECV establecida o diabetes, en ellos es importante lograr PA <130/80mmHg, Colesterol LDL <80mg/dl, Glicemia de ayuno <100mg/dl hemoglobina glicosilada (HbA1c) <6,5%.
- 9.
Se debe además considerar tratamiento farmacológico “cardio-protector”, en los pacientes de alto riesgo, sobre todo cuando exista ECV ateroesclerótica ya establecida. Se deben tratar todos los factores de riesgo de manera integral.
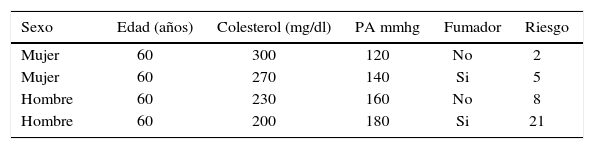
El riesgo cardiovascular total (RCV) significa la probabilidad de que una persona tenga un episodio cardiovascular ateroesclerótico en un plazo definido. En general se considera que una persona de mediana edad, con un riesgo de muerte por ECV del 5% o más a los 10 años está en alto riesgo. La importancia de calcular el riesgo total antes de tomar decisiones sobre el manejo se ilustra en la Tabla 1.
Quienes tengan ECV conocida, Diabetes, o muchos factores de riesgo, ya están en una situación de riesgo alto de ECV y requieren un manejo global de todos los factores de riesgo.
Existen diferentes tablas de estimación del riesgo cardiovascular, entre ellas la de Framingham americana o SCORE Europeo, en Chile se confeccionaron tablas locales basadas en la función de Framingham, que permitirán una estimación del riesgo de nuestros pacientes en forma más acuciosa y basada en datos locales, sin embargo estas tablas están actualmente en etapa de validación para estimar su real valor predictivo (Kunstmann et al). En las tablas de estimación de riesgo, a cualquier edad, el riesgo aparece como menor en mujeres que en hombres, lo que puede llevar a confusión, ya que, en último término, mueren más mujeres por ECV que hombres. Por otra parte, el riesgo puede ser mayor de lo que se indica en las tablas en individuos sedentarios o con obesidad central, o con antecedentes familiares de ECV precoz.
Factores de riesgo tabaquismoLa evidencia sobre el daño del tabaquismo en la salud es abrumadora (5), y se relaciona con la cantidad de tabaco fumado diariamente y con la duración del hábito tabáquico. Los efectos del tabaquismo en la ECV interaccionan sinérgicamente con otros factores de riesgo de ECV como la edad, el sexo, la hipertensión arterial y la diabetes. Se ha demostrado que el tabaquismo pasivo aumenta el riesgo de CC, de otras formas de enfermedad ateroesclerótica y de cáncer (5). Dejar de fumar después de un IAM es la medida más eficaz de todas las medidas preventivas, y se debe dedicar todos los esfuerzos posibles a este fin. Los chicles de nicotina y los parches transdérmicos se han usado para ayudar a los fumadores en el proceso de abandono del tabaco. La medicación antidepresiva, bupropión y la nortriptilina, han demostrado ser efectivos a largo plazo en el abandono del tabaquismo. Otro fármaco nuevo, de gran ayuda en el abandono del tabaquismo es la vareniclina, un agonista de los receptores de nicotina y acetilcolina, que ha resultado ser el más eficaz.
AlimentaciónHay una estrecha relación, causal, entre el consumo de grasas saturadas, los niveles de colesterol y la aparición de ECV. Por el contrario, los ácidos grasos omega 3 han mostrado tener efectos protectores contra los episodios fatales en pacientes que ya han tenido un IAM.
La ingesta de sodio, influye en la PA y por lo tanto, en el riesgo de hipertensión arterial, accidentes cerebrovasculares, CC e insuficiencia cardíaca.
Los estudios clínicos de intervención con suplementos vitamínicos no han demostrado ningún efecto protector contra la CC.
Sobrepeso y obesidadLa obesidad se está convirtiendo en una epidemia mundial tanto en niños como en adultos. Actualmente se calcula que en todo el mundo hay más de mil millones de personas con sobrepeso, y más de 300 millones con obesidad. Más de un tercio de los niños tiene sobrepeso o es obeso.
La grasa visceral intraabdominal, es un órgano endocrino metabólicamente activo capaz de sintetizar y liberar a la sangre una gran variedad de péptidos y compuestos no peptídicos, que pueden participar en la homeostasis cardiovascular. La grasa intraabdominal se asocia a un aumento de la secreción de ácidos grasos libres, hiperinsulinemia, resistencia a la insulina, hipertensión y dislipemia (6). Tanto la OMS (7), como el American National Heart, Lung, and Blood Institute, (8) al referirse a obesidad, recomiendan el uso de la medición de circunferencia de cintura como un indicador adicional de los factores de riesgo metabólicos, dentro de cada categoría de Índice de Masa Corporal (IMC). De todas las definiciones existentes (7, 8), los puntos de corte de la OMS son los más ampliamente aceptados. Ellos recomiendan dos niveles de actuación, el primer nivel es con circunferencia de cintura de 94cm en hombres y de 80cm en mujeres, umbral a partir del cual no se debe subir de peso. El segundo nivel de actuación es con circunferencia de cintura de 102cm en hombres y 88cm en mujeres, a partir del cual se recomienda reducción de peso.
Actividad físicaLa ausencia de actividad física regular puede contribuir al inicio precoz y progresión de la ECV, y cualquier aumento en la actividad física produce beneficios para la salud. Un estilo de vida sedentario se asocia al doble de riesgo de muerte prematura y a un aumento del riesgo de ECV. Evitar el estilo de vida sedentario durante la vida adulta puede alargar la esperanza total de vida y la esperanza de vida libre de ECV, en unos 1,3 a 3,5 años (9).
El objetivo es realizar por lo menos media hora de actividad física la mayoría de los días de la semana, cualquier aumento en la actividad se asocia a beneficios apreciables en la salud. La intensidad puede definirse por la frecuencia cardíaca que se pretende alcanzar. Se recomienda una frecuencia cardiaca durante el ejercicio máximo, de un 60–75% de la frecuencia cardiaca máxima estimada para la edad. Esto se puede alcanzar fácilmente con actividades como caminar rápido, correr, andar en bicicleta, nadar, practicar danza aeróbica, tenis o golf.
Frecuencia cardiacaSe ha demostrado que el aumento mantenido de la frecuencia cardíaca está asociado a un aumento del riesgo de mortalidad por ECV o de cualquier causa, y a desarrollo de ECV tanto en la población general, como en hipertensos y diabéticos y en aquellos con enfermedad arterial coronaria preexistente (10).
Los meta-análisis sobre tratamiento con beta bloqueadores o con bloqueadores de los canales de calcio en pacientes que han tenido un IAM y en pacientes con IC, han demostrado su efecto beneficioso. Los estudios han demostrado que el beneficio se relaciona con el grado de reducción de la frecuencia cardíaca; sin embargo, no se sabe con seguridad si éste es el único mecanismo del beneficio de los beta bloqueadores.
Presión arterialLa PA elevada es un factor de riesgo de CC (11), insuficiencia cardíaca, ECV, enfermedad vascular periférica e insuficiencia renal, tanto en hombres como en mujeres (11, 12). Los niveles de PA se relacionan inversamente con la función cognitiva, y la hipertensión se asocia a un aumento en la incidencia de demencia. La mortalidad por CC y AVE aumenta en forma progresiva y lineal a partir de PA tan baja como 115mmHg de presión sistólica y 75mmHg de presión diastólica (13). Además, los datos del estudio de Framingham indican que los valores de PA en 130–139/85–89mmHg, se asocian a un aumento de más de 2 veces en el riesgo relativo de ECV, comparado con PA < 120/80mmHg (14). La hipertensión sistólica aislada, asociada a una PA diastólica baja (60–70mmHg), indica una presión del pulso amplia, y se debe considerar como un factor de riesgo más elevado.
La decisión de iniciar un tratamiento farmacológico depende no sólo del grado de PA, sino también del riesgo cardiovascular total, es decir de los factores de riesgo asociados. Cuando la PA inicial está dentro del rango normal (130–139/85–89mmHg), la decisión sobre el tratamiento farmacológico depende mucho del riesgo cardiovascular total.
En el caso de diabetes o CC o AVE, la evidencia (15, 16) justifica la recomendación de iniciar tratamiento farmacológico antihipertensivo, junto con cambios en el estilo de vida.
Los principales beneficios del tratamiento antihipertensivo se deben a la reducción de la PA per se, y no dependen fundamentalmente de los fármacos empleados. Por otra parte, los diuréticos tiazídicos, beta bloqueadores, antagonistas del calcio, IECA y los antagonistas de los receptores de la angiotensina (ARA II), pueden reducir adecuadamente la PA.
Estudios clínicos recientes y un metanálisis (17), han concluido que los beta bloqueadores tienen escasa capacidad para proteger de los AVE, a pesar de que son efectivos en la reducción de los episodios coronarios y de la mortalidad. Además, pueden inducir aumento de peso, alterar adversamente el perfil lipídico y pueden aumentar la incidencia de diabetes al compararlos con otros fármacos (18), pese a ello, se sigue considerando que el beta bloqueador es una opción válida para el tratamiento antihipertensivo.
Los diuréticos tiazídicos, tienen efectos dislipidémicos y diabetogénicos, sobre todo cuando se usan a dosis altas (18). Los IECA y los antagonistas de los ARAII son particularmente efectivos para reducir la hipertrofia ventricular izquierda (19), incluido el componente fibrótico, la microalbuminuria y la proteinuria (20) para preservar la función renal y retrasar la enfermedad renal terminal. Los antagonistas del calcio, además de ser efectivos en la hipertrofia ventricular izquierda, parecen ser especialmente beneficiosos para frenar la progresión de la hipertrofia carotídea y la ateroesclerosis.
Para evitar las complicaciones y mayor desarrollo de la enfermedad ateroesclerótica, siempre que sea posible, la PA debe reducirse por debajo de 140/90mmHg, y aún cifras menores si la ausencia de efectos secundarios lo permite. En los pacientes diabéticos, el tratamiento antihipertensivo debe alcanzar valores < 130/80mmHg, para prevenir las complicaciones.
Lípidos plasmáticosA mayor nivel de colesterol plasmático, mayor es el riesgo de enfermedad ateroesclerótica y la reducción del colesterol disminuye el riesgo de ECV. Cuanto mayor es el riesgo, mayor es el beneficio al reducirlo. Una reducción del 10% del colesterol total se asocia a una reducción del 25% en la incidencia de enfermedad coronaria a 5 años, y una reducción del cLDL de 40mg/dl, se acompaña de una disminución del 20% en los episodios de CC (21).
E0l colesterol total debe estar por debajo de 200mg/dl, y el cLDL debe ser <130mg/dl. En los sujetos con riesgo alto, en aquellos con ECV establecida y en pacientes diabéticos, los objetivos del tratamiento deben ser menores: colesterol total <180mg/dl, y cLDL <100mg/dl, idealmente <80mg/dl.
La evaluación del riesgo total no se aplica a pacientes con hipercolesterolemia familiar, ya que un colesterol total >320mg/dl y un cLDL >240mg/dl colocan al paciente, en una situación de muy alto riesgo de ECV, sobre todo porque esto viene desde la infancia. Este riesgo elevado justifica el tratamiento en sujetos jóvenes incluso asintomáticos.
Debido a que el riesgo de ECV a lo largo de la vida en los pacientes diabéticos puede ser tan alto como en los no diabéticos con ECV previa, especialmente si se asocia a otros factores de riesgo o microalbuminuria, se justifica el uso de estatinas, incluso en pacientes con diabetes tipo 2 y riesgo moderado (22). La mayor parte de los estudios clínicos con estatinas, han demostrado una reducción significativa de las tasas de AVE en pacientes con enfermedad coronaria o con riesgo elevado de tenerla.
El beneficio de las estatinas parece aplicarse a pacientes con CC, AVE y enfermedad arterial periférica, en ambos sexos y a la mayoría de los grupos de edad (23), aunque no se ha probado beneficio en mujeres sanas asintomáticas.
DiabetesEn sujetos con intolerancia a la glucosa, se ha demostrado que la progresión hacia la diabetes puede prevenirse o retrasarse mediante intervenciones sobre el estilo de vida y alimentación.
En pacientes con diabetes tipo 1 y tipo 2, los estudios clínicos aleatorizados demuestran consistentemente que un buen control metabólico previene las complicaciones microvasculares. El riesgo de un paciente diabético con microalbuminuria, es equivalente al riesgo de un paciente con CC establecida, y las estatinas tendrían un importante rol en estos pacientes (23).
Síndrome metabólico:Este síndrome describe un conjunto de factores de riesgo cardiovascular en individuos con obesidad o resistencia a la insulina. Su definición incluye hipertensión, cHDL reducido, aumento de los triglicéridos, hiperglicemia y aumento en el riesgo de diabetes y ECV. El diagnóstico del síndrome metabólico es de importancia en sujetos no diabéticos, como indicador de mayor riesgo de desarrollar diabetes tipo 2 y ECV.
Factores psicosocialesSe ha demostrado que los factores de riesgo psicosociales favorecen la ECV especialmente la CC y pueden perjudicar su pronóstico. Estos factores son el nivel socioeconómico bajo, el aislamiento y falta de apoyo social, el estrés en el trabajo y en la vida familiar, la depresión y la hostilidad. Se ha visto que los factores de riesgo psicosociales, no ocurren de forma aislada, sino que tienden a agruparse en los mismos individuos.
Marcadores de inflamación y factores hemostáticosLos marcadores circulantes de inflamación activa y la hemostasia cardiovascular están en estrecha relación con IAM fatal y no fatal (24).
Los estudios epidemiológicos prospectivos también han vinculado los marcadores inflamatorios con el desarrollo de diabetes mellitus tipo 2 y a la interleucina 6, una citocina proinflamatoria, con la insuficiencia cardiaca.
Un reciente estudio ha propuesto que se utilice la proteína C reactiva (PCR) como una «opción” en la evaluación de riesgo cardiovascular, sin embargo esta propuesta ha sido muy cuestionada, aun no es clara que es causa y que es efecto.
Factores genéticosSe ha establecido la importancia de la historia familiar como factor de riesgo coronario de CC, y se ha demostrado que el riesgo de aquellos con la historia familiar de CC precoz (en familiares de primer grado, hombres < 55 años y mujeres < 65 años) varía entre 1,5 y 1,7, y es independiente de los otros factores de riesgo clásico de CC. Este riesgo aumenta mientras más precoz haya sido la ECV en el familiar directo. En Chile cerca del 14% de la población acusa el antecedente familiar de enfermedad coronaria (25).
Imágenes y detección precoz de ECV asintomáticaUno de los principales objetivos de la prevención cardiovascular es identificar individuos aparentemente sanos con alto riesgo de desarrollar ECV, o que teniéndola, son aun asintomáticos. En esta línea, se han considerado para detección de enfermedad coronaria, exámenes y procedimientos no invasivos como ECG, Prueba de esfuerzo, con o sin gammagrafía radionucleica y ecocardiografía de estrés.
Existen otras técnicas nuevas, disponibles para detectar lesiones coronarias (26).
La Resonancia Nuclear Magnética (RNM) se ha evaluado como instrumento para valorar la presencia de estenosis arterial coronaria. El valor de esta técnica todavía se está evaluando y no esta plenamente aceptada ni difundida aun, considerándose por ahora una herramienta de investigación prometedora, que se usa como método de screening y su utilidad en enfermedad coronaria es de uso individual.
La evaluación de las calcificaciones coronarias cobra cada vez más interés. Las calcificaciones coronarias forman parte de la aterosclerosis de la pared arterial. Habitualmente ocurren dentro de la íntima y no se encuentran en arterias sanas. Es importante señalar que la calcificación coronaria no es un indicador de la estabilidad o inestabilidad de la placa aterosclerótica.
La Tomografia Computacional Multicorte, ha permitido obtener una definición clara de las arterias coronarias en la mayoría de los pacientes siendo una técnica de alta utilidad.
Los estudios poblacionales han demostrado correlación entre la gravedad de la aterosclerosis en un territorio arterial y el compromiso de otras arterias de un territorio diferente. Las lesiones ateroscleróticas en las arterias carótidas y en las piernas son más accesibles a las exploraciones no invasivas que las lesiones de las arterias coronarias o intracerebrales. Por lo tanto, la detección precoz de enfermedad arterial en individuos aparentemente sanos también se ha centrado en el territorio arterial periférico y en las arterias carotídeas. Recientemente se ha descubierto que según las características de la placa carotídea evaluadas por Ultrasonido, son predictoras de episodios cerebrales isquémico.
Un método fácil de aplicar y no invasivo, es el índice tobillo-brazo (ITB). Un ITB < 0,9 refleja estenosis de 50% entre la aorta y las arterias distales de las piernas. Debido a que tiene una alta sensibilidad y especificidad, (ambas > 90%), un ITB > 0,9 se considera un signo fiable de enfermedad vascular periférica.
Prevención de enfermedad cardiovascular en mujeresHay más mujeres que hombres que mueren por ECV, aunque lo hacen a una edad más avanzada. La CC es algo más común como causa de muerte en mujeres, y los accidentes cerebrovasculares son más frecuentes que en hombres. El riesgo de ECV en mujeres se encuentra aplazado unos 10 años respecto de los hombres.
Es importante mencionar que la hipertensión sistólica es más frecuente en mujeres mayores, y que el uso de anticonceptivos orales combinado con tabaquismo aumenta en forma significativa el riesgo de ECV, especialmente en mujeres jóvenes. Es además especialmente deletéreo en la mujer, la presencia de Diabetes.
Respecto de terapias preventivas, la aspirina reduce el riesgo de accidentes cerebrovasculares en mujeres, pero no reduce el riesgo de IAM, y la terapia hormonal sustitutiva no implica una reducción del riesgo cardiovascular, aunque puede estar indicada para el alivio sintomático en la menopausia.
Disfunción renal como factor de riesgo de enfermedad CVEl deterioro renal se relaciona con el desarrollo de ECV y muerte (27). El riesgo de ECV aumenta a medida que la función renal se deteriora, y la enfermedad renal en su fase terminal (ERFT) se relaciona con un riesgo de ECV de hasta 20–30 veces el de la población general (28). Incluso ya hay aumento del riesgo cardiovascular en el momento en que aparece la microalbuminuria.
Tratamiento farmacológico cardioprotectorTratamientos antiplaquetarios: En pacientes con enfermedad aterosclerótica, los Antiagregantes plaquetarios producen una reducción significativa de la mortalidad de cualquier causa, de la mortalidad vascular, del IAM no fatal y de los AVE. La aspirina está indicada en los pacientes con ECV establecida o en diabéticos, a menos que haya contraindicación, se recomienda tratamiento de por vida con dosis bajas (75–150mg/día). También en individuos asintomáticos, sólo cuando el riesgo de ECV a 10 años esté muy aumentado y la PA esté controlada.
El clopidogrel está indicado en alergia a aspirina, y asociado a aspirina en los síndromes coronarios agudos durante al menos 9–12 meses.
Beta bloqueadores:Los metaanálisis han demostrado beneficio del beta bloqueador después de IAM, en cuanto a mortalidad de cualquier causa, reinfarto y muerte por CC. En pacientes con IC, se ha demostrado que reducen la mortalidad de cualquier causa. Están indicados en pacientes post IAM, diabéticos, IC, angina, y como antihipertensivos.
Inhibidores de la enzima de conversión de angiotensina (IECA):En pacientes con insuficiencia cardiaca o en los que presentan disfunción ventricular izquierda, se ha demostrado que los IECA reducen el riesgo de muerte e IAM recurrente y la progresión hacia insuficiencia cardiaca persistente. En el estudio HOPE (20), los IECA redujeron el riesgo de muerte e IAM en pacientes diabéticos de más de 55 años de edad con un factor de riesgo adicional y sin disfunción ventricular izquierda o hipertensión no controlada. Están también indicados en diabéticos, para reducir la PA, y prevenir el deterioro renal.
Bloqueadores de los canales de calcio:Están indicados para reducir la PA, y después de un IAM cuando los bloqueadores beta estén contraindicados.
Diuréticos:Están indicados para reducir la PA (de segunda línea como antihipertensivos en pacientes con diabetes tipo 2).
Anticoagulación:Está indicada preventivamente en pacientes con historia de episodios tromboembólicos, en presencia de un trombo intraventricular izquierdo, o en Fibrilación auricular persistente o paroxística, para prevenir los episodios embólicos.
Los autores declaran no tener conflictos de interés, en relación a este artículo.