La intervención temprana en Psiquiatría se ha demorado mucho en aparecer como una estrategia central en la reducción de la morbilidad, la mortalidad y las consecuencias sociales de las enfermedades mentales. En otros campos de la Medicina, esta opción ha recibido un apoyo sistemático y se invierten grandes esfuerzos para educar al público y a los profesionales de salud primaria acerca del valor del diagnóstico precoz y los beneficios de una intervención oportuna. Hay un considerable impulso tras los esfuerzos conceptuales efectuados en los trastornos psicóticos, y ahora que estos han alcanzado la etapa de “prueba de concepto”, esta podría comenzar a extenderse por todo el espectro de trastornos mentales graves. Sin embargo, existe ambivalencia y resistencia a esta reforma basada en la evidencia, un asunto que merece la realización de un análisis a fondo.
Early intervention in Psychiatry has much delayed to appear as a key strategy in reducing morbidity, mortality, and the social consequences of mental illness. In other fields of Medicine, this option has received a systematic support and great efforts are invested to educate people and primary care proffesionals about the value of early diagnosis and the benefits of a timely intervention. There is a significant impetus behind the conceptual efforts on psychotic disorders, and now that they have reached the stage of “proof of concept”, this could start to spread across the entire spectrum of serious mental disorders. However, there is ambivalence and resistance to this reform based on the evidence, an issue that deserves a thorough analysis.
La mayoría de las veces que un paciente con síntomas psiquiátricos tiene contacto con un profesional de la salud, no es con un psiquiatra. Y muchas de esas veces, el cuadro del que ese paciente es portador ha comenzado hace mucho tiempo. Por ello es imperativo que los médicos de atención primaria, los especialistas de otras disciplinas y otros profesionales de la salud pongan atención a los antecedentes personales y familiares, a las peculiaridades surgidas de la entrevista de estos pacientes y a la evolución de estos casos. Cuando el paciente asiste primariamente a un psiquiatra, a menudo es por una emergencia. Y muchas veces aquello por lo que consulta se ha cronificado y por lo mismo, ya se ha hecho más difícil de tratar.
En la literatura sobre los trastornos mentales, es frecuente constatar que la mayoría de ellos no se diagnostica de manera oportuna, por lo que su tratamiento se posterga mucho tiempo, a menudo por años. El reconocimiento precoz de estas condiciones y un adecuado manejo desde sus primeras manifestaciones, podrían determinar un cambio esencial en el curso, en el pronóstico y en la prevención o reducción de las consecuencias sociales de las enfermedades mentales. Aunque no hay una evidencia empírica absoluta para esta hipótesis respecto de algunos trastornos mentales, esta perspectiva es central en el estudio y comprensión de la gran mayoría.
El retraso diagnóstico tiene diferentes explicaciones para cada una de las condiciones clínicas que examinaremos a través de este artículo. Para algunos desórdenes mentales, en particular la esquizofrenia, la enfermedad bipolar y algunos de los trastornos de ansiedad, la investigación clínica ha establecido de manera directa el intervalo de tiempo entre el comienzo “real” de la enfermedad y el momento del diagnóstico e inicio de un tratamiento apropiado. En el caso de los trastornos de la alimentación y en ciertos trastornos de ansiedad, la dificultad en el tratamiento y en el diagnóstico temprano parece deberse a las múltiples barreras existentes en el proceso de solicitud de ayuda por parte de los pacientes. En el caso de la depresión mayor monopolar, hay numerosas evidencias que justifican la tardanza en el diagnóstico y en la terapéutico de aquella (1).
Este cambio de paradigma no apunta únicamente a adelantar un diagnóstico con el objetivo de aplicar un tratamiento estándar para una enfermedad ya establecida y consolidada; por el contrario, se propone protocolizar intervenciones específicas para la fase en que se encuentra la enfermedad (2). Una propuesta desafiante de este modelo es el estímulo al desarrollo de programas de identificación e intervención temprana a nivel sanitario general, iniciativa que ya ha sido puesta en marcha en algunos países como Australia, Canadá, Estados Unidos, Alemania, Reino Unido y España, entre otros (3–4).
En la literatura de nuestro idioma, destaca el consistente y acucioso trabajo sobre este tema del investigador y académico español José Luis Vázquez-Barquero, editor de una colección de cinco volúmenes sobre las fases tempranas de las enfermedades mentales, serie que citaremos con frecuencia en las páginas de este artículo (5–9).
Limitaremos nuestra indagación a los desórdenes mayores de la Psiquiatría, definidos aquí como tales tanto por su gravedad como por su frecuencia, particularmente el de las psicosis (esquizofrenia, en particular), enfermedad bipolar, trastornos de angustia y depresión.
Tampoco será materia de este trabajo los diagnósticos e intervenciones tempranas en las enfermedades o condiciones propias del desarrollo infantil (las del espectro autista, por ejemplo) y de otras que corresponden al campo de la Psiquiatría del niño y del adolescente. La excepción a aquello será el análisis de condiciones que se despliegan de manera completa o persistente en los adultos, aunque tengan su inicio en la infancia y la adolescencia.
Psicosis: fases tempranasUna antigua controversia ha marcado la investigación clínica sobre las consecuencias cognitivas en el desarrollo de la esquizofrenia: la oposición entre los postulados de Kraepelin (12) y Bleuler (13) es un ejemplo de esto; el primero describió “una serie de cambios menores en el humor que pudiera durar semanas, meses, o aún años como único signo premonitorio de la enfermedad…”, como un antecedente respecto del futuro “déficit” o defecto intelectual que la enfermedad iría dejando a través de su curso, según Kraepelin, posición no compartida por el segundo. La discusión sobre los trastornos cognitivos derivados de la esquizofrenia (a menudo devastadores) sigue estando en un primer plano y es una de las razones destacadas por muchos investigadores sobre la necesidad de un diagnóstico temprano.
Wilhelm Griesinger, un perspicaz psiquiatra berlinés, ya en 1861 había notado una serie de cambios melancólicos que precedían al establecimiento de la psicosis (11). Y aunque casi cien años los separan, podríamos ubicar a su lado a Klaus Conrad (14), un clínico notable en su aporte a la fenomenología del paciente esquizofrénico, enfocada en las experiencias prodrómicas y las fases tempranas del paciente que experimenta esta enfermedad. Conrad (1958) describió una serie de estados en el comienzo de un brote psicótico: no todos ellos debían seguir la misma sucesión, ni tampoco estar siempre todos presentes, sin embargo, su rigurosa estadística reveló una tendencia a esta secuencia de estados que hasta el día de hoy resulta de utilidad clínica en el estudio de los estados tempranos de la enfermedad: a. trema (estado pre-psicótico), b. apofanía y anástrofe (desarrollo de las ideas delirantes), c. apocalipsis (presencia de catatonía y otros síntomas), e. consolidación y f. residuo.
Tanto Conrad como Cameron (15), este último en EE.UU., contribuyeron a la comprensión de la esquizofrenia como una condición evolutiva. En 1938, Cameron describió que cerca del 83% de los pacientes que se hospitalizaban por primera vez con un diagnóstico de esquizofrenia habían tenido una fase prodrómica pre-psicótica, caracterizada por deterioro del funcionamiento global, aplanamiento afectivo, aislamiento social y pensamientos o convicciones extrañas.
El diagnóstico y el tratamiento de las psicosis, particularmente el de la esquizofrenia, ha estado sujeto no sólo a consideraciones epidemiológicas y clínicas, sino también a controversias de carácter ético e ideológico. La alta frecuencia de presentación de efectos secundarios de los fármacos usados en su tratamiento ha sido uno de estos aspectos. Si bien es cierto que los agentes antipsicóticos (tanto los “clásicos” como los “atípicos”)1 han demostrado un efecto muy favorable en el curso y pronóstico de la esquizofrenia, y en particular los atípicos en la mejoría de los llamados “síntomas negativos”2 de la enfermedad (los más difíciles de tratar, por cierto), es cierto que todos ellos poseen efectos secundarios; algunos riesgosos, o que pudieran serlo de manera potencial, como son los síntomas extra-piramidales (en el caso de los típicos), o metabólicos (más acentuados en los atípicos que en los clásicos).
Por otra parte, los síntomas prodrómicos de una psicosis pueden ser muy inespecíficos, por cuanto un diagnóstico temprano definitivo podría resultar sesgado. No deja de ser importante la cuestión social, en cuanto al estigma de ser identificado como una persona con una enfermedad mental incurable y quedar definido por ella para toda la vida (10). Valga todo esto como una advertencia al desarrollo de un cierto ímpetu simplificador, categórico y reduccionista tanto en lo nosológico como en lo terapéutico, y que aplica no sólo a la psicosis, sino a toda la patología mental.
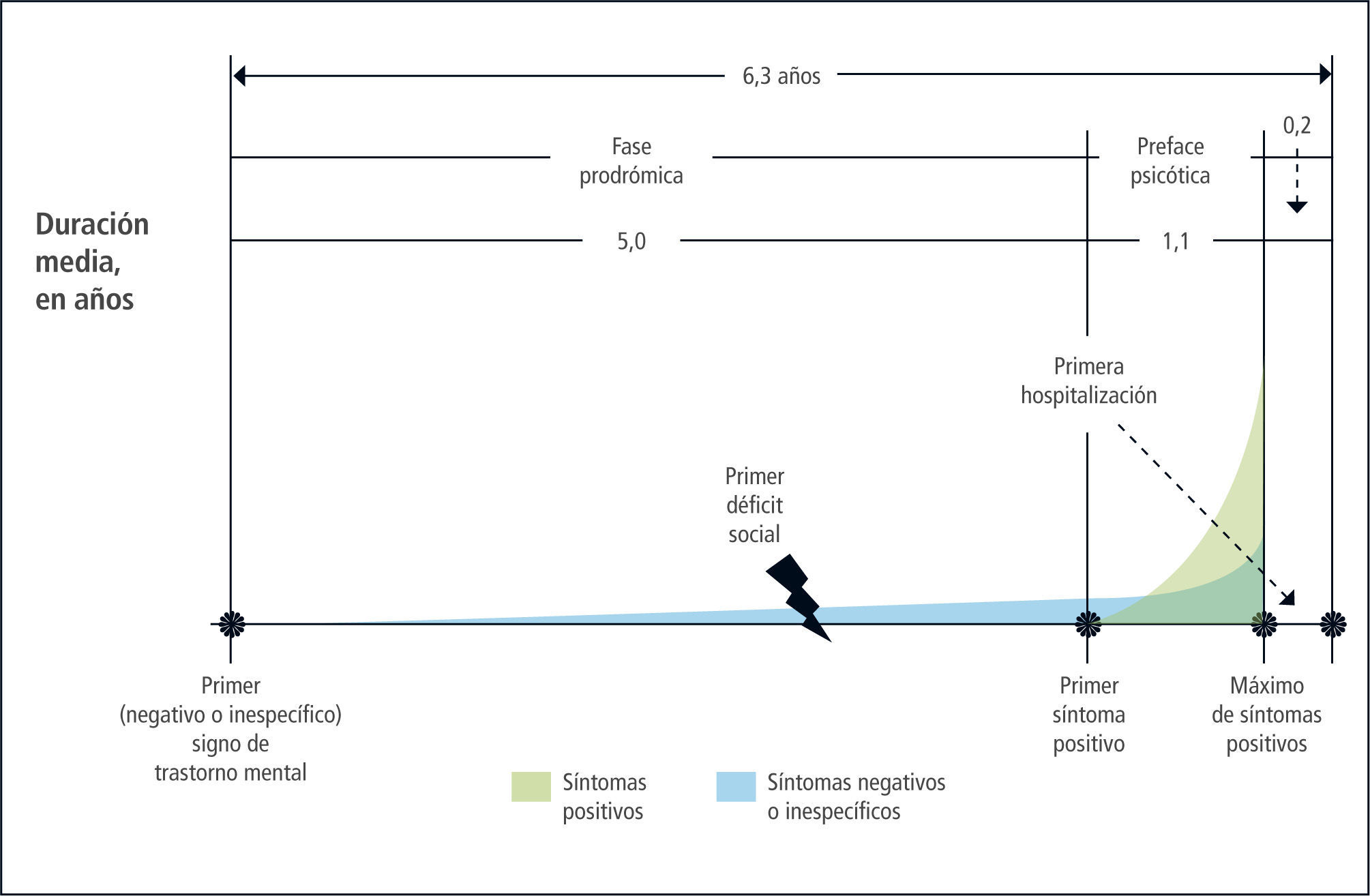
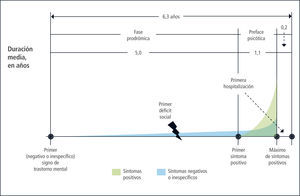
Los pródromos en la esquizofreniaEl Estudio de Mannheim (16) sobre edad, comienzo y curso de la esquizofrenia, llamado también “ABC” (Age, Beginning, Course) para el establecimiento retrospectivo de la enfermedad, reveló que un 73% de los pacientes hospitalizados por un primer episodio de esquizofrenia habían presentado una fase prodrómica con síntomas negativos o no específicos, mientras que el 27% restante presentaba un episodio agudo con síntomas positivos (7%), o positivos y negativos (20%) en el plazo de un mes. La fase prodrómica en los primeros tenía una media de cinco años, seguida de una fase pre-psicótica de 1,1 año, caracterizada por la presencia y aumento de síntomas positivos.
La Figura 1 ilustra de manera clara estos hallazgos.
En la década de los ochenta se intentó incorporar el concepto de pródromos para esquizofrenia en los sistemas clasificatorios del DSM3 en sus versiones III y III-R con un conjunto de nueve criterios, sin embargo hubo una fuerte oposición a aquellos, debida a la inespecificidad de los mismos. En los años noventa, un grupo de investigadores en Melbourne (18, 19) concluyó la inefectividad de esta propuesta, la que finalmente fue desestimada tanto por la Organización Mundial para la Salud (OMS) como por la Asociación Psiquiátrica Norteamericana (APA).
La delimitación de la fase prodrómica puede ser compleja dado que los cambios se producen a menudo de manera gradual y el momento exacto del cambio con respecto al nivel de funcionamiento del paciente (el comienzo de la fase prodrómica) puede ser difícil de determinar, tanto para el paciente como para aquellos que le son más próximos. De igual manera, el momento en que esos signos pueden considerarse psicóticos también puede ser difícil de definir. A menudo, la frontera entre lo “diferente, pero no psicótico” y lo “claramente psicótico” puede ser muy sutil.
Sin embargo, desde las mismas fuentes que cuestionaron la propuesta anterior, emergió un nuevo criterio. Esta vez, los investigadores australianos plantearon el concepto de “riesgo ultra alto” (Ultra Hight Risk, UHR) para el concepto de pródromo en la EQZ.
Estos son:
- •
Síntomas psicóticos atenuados (SPA): ideas de referencia, ideación mágica, trastornos de la percepción y pensamiento y discurso extraños.
- •
Síntomas psicóticos limitados, breves e intermitentes (BLIPS): delirios, alucinaciones y trastornos formales del pensamiento presentes durante al menos una semana y remisión espontánea.
- •
Factores de riesgo conocidos como trait and state: familiares de primer grado de pacientes psicóticos o con trastornos de personalidad esquizotípica que han demostrado un descenso significativo del funcionamiento psicosocial y ocupacional.
En la última década ha surgido una propuesta de estados o etapas en el curso inicial de las psicosis (20, 21), constructos que definen “vectores longitudinales” (temporales), capaces de dar cuenta de la marcha de la enfermedad a través del tiempo y que definen conceptos que de una manera más clara distinguen las distintas etapas de la psicosis.
Estos conceptos pueden clasificarse en tres etapas:
- •
Premórbida: previa al inicio de las manifestaciones clínicas; caracterizada por un funcionamiento pobre o desajuste conductual indicador de mal pronóstico.
- •
Prodrómica: período que fluctúa entre los cambios premórbidos hasta la aparición de una clínica psicótica franca. Se trata de síntomas inespecíficos, de lenta instauración y que incluyen cambios subjetivos y funcionales; cambios afectivos, dificultades cognitivas, cambios en la percepción de sí mismo, de otros y del mundo, en general.
- •
Psicótica: aparición de síntomas psicóticos claros. Luego de un primer episodio psicótico se puede distinguir una fase aguda, una fase de estabilización y una fase de estabilidad. Luego de un primer episodio psicótico existe la posibilidad de una evolución hacia la remisión, existencia de recaídas o la tendencia hacia un estado residual (21).
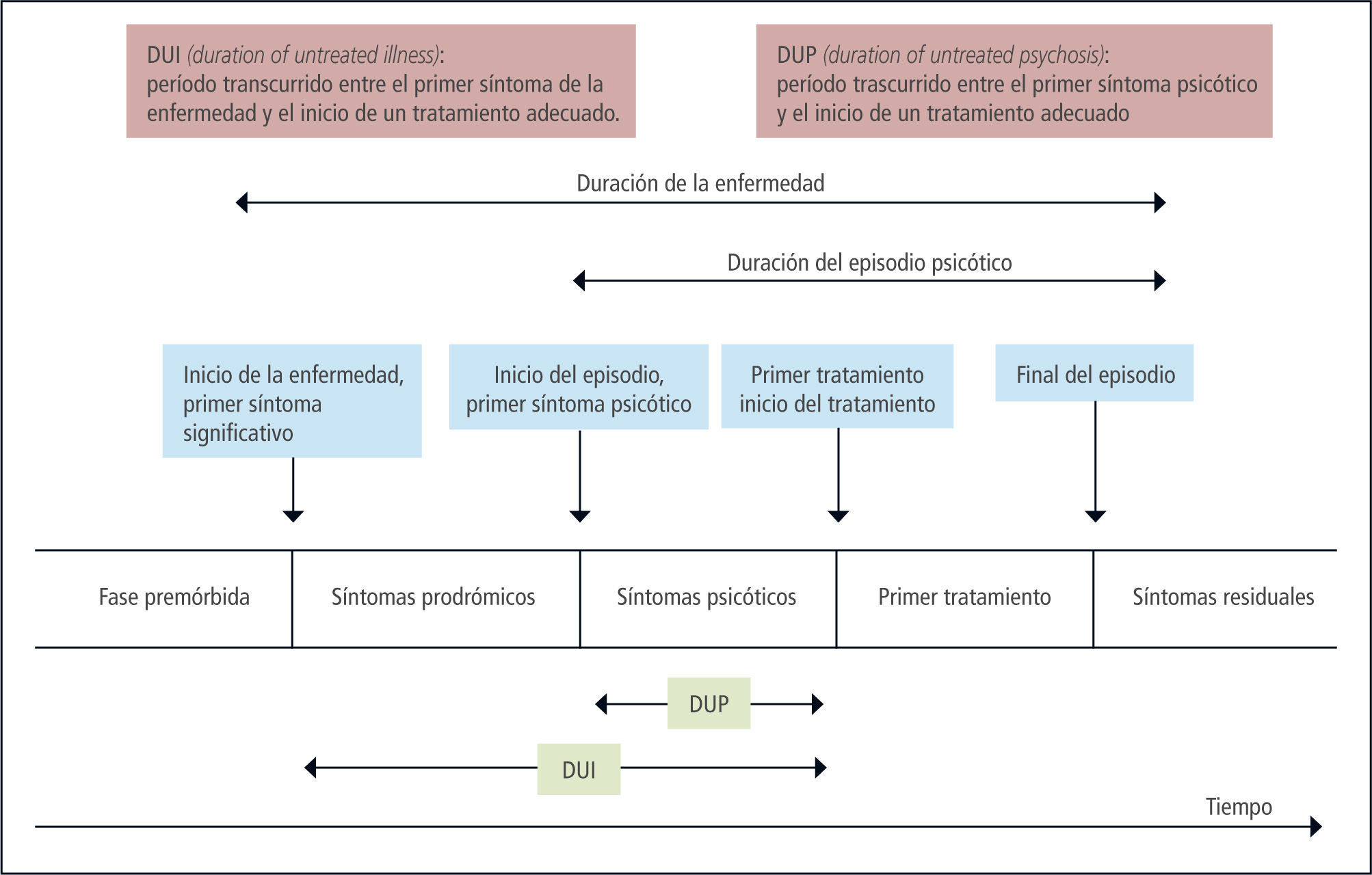
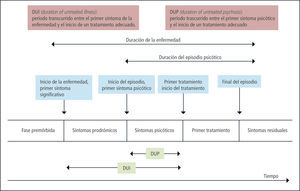
Desde allí se ha podido establecer “puntos temporales” que delimitan estas etapas: primer síntoma significativo, primer síntoma psicótico y establecimiento del primer tratamiento. Tales hitos permiten definir la duración de la enfermedad y del episodio psicótico, y por tanto de los “segmentos” definidos como DUP (duration of untreated psychosis: duración de la psicosis no tratada) y DUI (duration of untreated illness: duración de la enfermedad no tratada). Figura 2.
Un análisis basado en una muestra representativa de seguimiento en el estudio “ABC” citado más arriba, mostró que la DPU era un predictor significativo sólo de los síntomas psicóticos y otros no específicos a los cinco años de seguimiento. Por el contrario, la DUI predijo síntomas negativos e inespecíficos, además de la evolución social. Sin embargo, ni la DUI ni la DUP pudieron predecir de manera significativa la frecuencia y la duración de las recaídas psicóticas ni la duración de los intervalos entre las mismas. Una DUI prolongada se caracteriza principalmente por síntomas negativos, mientras que una DUP breve lo es principalmente por la presencia de síntomas positivos (23).
Se pretende que esta perspectiva de evolución longitudinal sea capaz de dar cuenta de un proceso en el que los profesionales de salud primaria tienen la posibilidad de intervenir en momentos distintos; al médico de atención primaria, por ejemplo, le podría interesar revisar de manera retrospectiva el caso de un paciente adolescente retraído y distante, sin síntomas psicóticos aparentes, pero con una peculiar manera de relatar sus síntomas físicos.
Enfermedad bipolarEl tratamiento temprano de la Enfermedad Bipolar (EBP) puede favorecer una evolución más favorable. La EBP cursa a través de toda la vida con múltiples consecuencias interpersonales, laborales, económicas y sociales. Debido a un conjunto de factores, entre otros la confusión con la Depresión Mayor o con otras enfermedades mentales o físicas, los pacientes portadores de este trastorno pueden pasar desapercibidos por muchos años. Durante ese lapso, los pacientes pueden concurrir a un centro de atención primaria en múltiples oportunidades, por cuanto el conocimiento que los médicos y otros profesionales de atención primaria tengan sobre la existencia de la enfermedad y de ciertas claves de la misma podría contribuir en el reconocimiento temprano de aquella, reduciendo así sus consecuencias negativas.
Se estima que entre uno y dos tercios de los pacientes portadores de EBP no han sido diagnosticados o han tenido un diagnóstico incorrecto. Hasta un 60% de los pacientes adultos con EBP refieren que sus síntomas habrían comenzado en la infancia o en la adolescencia (24).
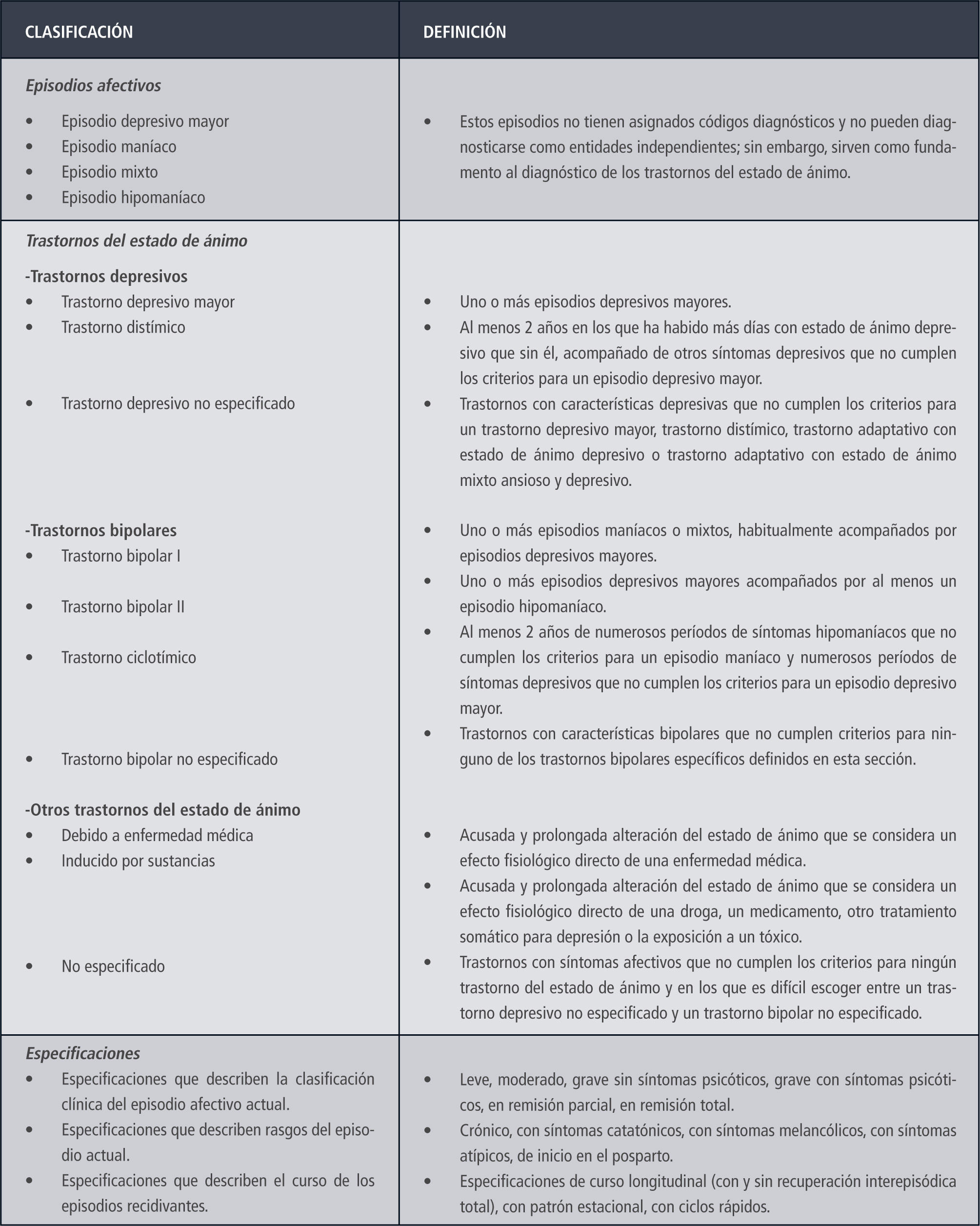
El debate sobre cuán amplio debe ser el llamado “espectro bipolar” (una ampliación del concepto de bipolaridad actualmente vigente en la nosología) se encuentra en pleno desarrollo en la Psiquiatría actual, por lo que algunos conceptos que orienten a un diagnóstico precoz de la EBP tratados en este artículo pudieran ser motivo de una controversia que excede los alcances de este trabajo. Figura 3.
Varios factores dificultan la caracterización de la EBP dentro de un modelo o paradigma de “fases iniciales”, en particular aquellos que tienen que ver con la naturaleza de la enfermedad y sus características: 1) edad de inicio del trastorno, 2) naturaleza bipolar y carácter cíclico, 3) síntomas psicóticos al inicio y 4) comorbilidad al inicio.
Edad de inicio de la EBP: varios estudios sugieren la posibilidad de que la edad de inicio (EdI) de la enfermedad pueda ser usada para diferenciar subtipos homogéneos de la misma, lo que ayudaría en la identificación de vulnerabilidad genética para el trastorno. El comienzo temprano de la EBP se asocia a un mayor riesgo familiar de bipolaridad, altas tasas de comorbilidad y una respuesta al litio4 más pobre (25–27). Se ha propuesto con bastante evidencia la existencia de tres subtipos de la enfermedad (comienzo temprano, intermedio y tardío), asociado cada uno de ellos a factores específicos de vulnerabilidad familiar (28 y 29).
Los hallazgos de este estudio europeo multicéntrico (Francia, Suiza y Alemania) permiten suponer que la diferenciación en tres grupos correspondientes a la EBP tipo I, según EdI y de acuerdo a la tendencia de que los hermanos afectados se encuentren en el mismo subgrupo, pudiera ser atribuible a diferentes factores de vulnerabilidad genética, o al mismo mecanismo genético expresado de manera distinta de acuerdo al entorno, en diferentes momentos de la vida (29).
Polaridad y carácter cíclico de la enfermedad: considerando que la mayoría de los cuadros bipolares debuta con un episodio depresivo, resulta complejo determinar si aquellos se desarrollarán en el futuro como una Depresión Mayor Monopolar Recurrente (DMMR), o serán el primer episodio de una EBP. Un estudio prospectivo con una importante cohorte de pacientes, mostró que a los 15 años de evolución luego de una hospitalización por un primer episodio depresivo, un 27% de esos pacientes había presentado uno o más episodios de hipomanía, mientras que un 19% había tenido al menos un episodio de manía franca (30). A pesar de ello, la designación de EBP debe ser cautelosa a partir solamente de los antecedentes de un cuadro depresivo inicial y de una presentación posterior con síntomas hipomaníacos poco consistentes desde un punto de vista psicopatológico.
Si bien el curso episódico de la EBP se ha definido como un rasgo consustancial de este trastorno, hay algunas evidencias que sugieren que este carácter fásico no se presentaría en la infancia y adolescencia con la misma regularidad con que lo hace en la edad adulta. Al comienzo de la vida, según algunos estudios, hasta un 84% de los niños y adolescentes con EBP presentaban una historia de cronicidad no episódica (31).
En este grupo etario además, existiría una mayor tendencia a patrones continuos de ciclo rápido.
Síntomas psicóticos: es frecuente que muchos cuadros bipolares de comienzo temprano con síntomas psicóticos sean diagnosticados erróneamente como una esquizofrenia, sobre todo cuando estos síntomas no son congruentes con el estado de ánimo. Existen varios estudios que señalan que entre un 63 y un 88% de los pacientes con EBP presentan desde el primer episodio síntomas psicóticos y que aquellos pueden ser tanto congruentes como incongruentes con el ánimo (32).
Comorbilidad: la presentación conjunta de la EBP con otros trastornos no sólo es de alta prevalencia, sino que además aquella suele ser independiente del curso evolutivo de la enfermedad. La gran variedad de trastornos comórbidos con la EBP podría constituir, en algunos casos, formas tempranas del mismo; sin embargo, también se podría tratar de enfermedades con un riesgo común con la bipolaridad, o de diferentes expresiones clínicas del trastorno. Entre las comorbilidades más frecuentes de la EBP se encuentran (24, 32, 33):
- 1.
Consumo excesivo de alcohol (23 y 39%).
- 2.
Consumo excesivo de drogas (16 y 35%).
- 3.
Trastorno de Déficit Atencional con Hiperactividad (difícil de evaluar por el traslape de síntomas).
- 4.
Trastorno obsesivo-compulsivo (8 y 13%).
- 5.
Trastornos de ansiedad (crisis de pánico, 20,8%).
- 6.
Trastornos de la personalidad (33% en un primer episodio hasta 65% en episodios múltiples.
Por cierto que la presencia aislada de algunos de estos trastornos no justifica la sospecha de una EBP; sin embargo, es necesario indagar ante la presencia de cada uno de ellos la presencia de antecedentes de trastornos del ánimo recurrentes que pudieran presentarse de manera paralela o alternada con aquellos.
Diagnóstico y claves precoces en EBPSi bien el criterio fundamental para la distinción entre una Depresión Mayor Recurrente y la EBP es la presencia de un cuadro de manía o hipomanía, algunos investigadores han acentuado la necesidad de estar atentos a ciertos indicadores que, aun no cumpliendo con esa definición, podrían apuntar al desarrollo futuro de EBP (Tabla 1).
Características Sugerentes De Una EBP En Pacientes Con Depresión Recurrente (33)
|
Por otra parte, no siempre es evidente ni para el paciente ni para su familia el reconocimiento de uno o más episodios maníacos en el pasado, de manera que este antecedente puede no aparecer espontáneamente en la historia aportada. Existen algunas guías que pueden ayudar en el reconocimiento de episodios maníacos que no han sido detectados y que pudieran ser de utilidad a los profesionales de atención primaria (Tabla 2).
Antecedentes Sugerentes De Episodios Maníacos En El Pasado (33)
|
| Estos antecedentes deben ser puestos en el contexto de otras claves clínicas actuales o históricas del paciente antes de efectuar un diagnóstico de EBP. |
Pudiéramos concluir que para el ámbito de la atención primaria, la presencia de un paciente que presenta entre sus antecedentes:
- •
Depresión
- •
Irritabilidad
- •
Labilidad del ánimo y del humor
- •
Impulsividad problemática
Se debiera indagar sobre:
- •
Historia familiar de EBP
- •
Trastornos conductuales en hijos del paciente
- •
Historia de hipomanía (sintomática o farmacológicamente inducida)
- •
Comienzo en la infancia o en la adolescencia de síntomas psiquiátricos
- •
Frecuencia de la recurrencia
- •
Antecedentes de tratamientos previos sin respuesta satisfactoria
Si la indagación es positiva, debiera evitarse el uso de antidepresivos sin combinación con un estabilizador de ánimo y el paciente debiera ser referido al especialista (33).
Trastornos de ansiedadLos trastornos de ansiedad (TA) se cuentan entre los más prevalentes, invalidantes y crónicos de los trastornos psiquiátricos. El sub-diagnóstico y el tratamiento inadecuado o postergado de los mismos implican grandes costos personales y económicos. En los últimos años ha habido un avance significativo en la comprensión de la psicobiología que subyace a las manifestaciones clínicas y también en el desarrollo de intervenciones terapéuticas más tempranas y efectivas (34).
Entre los TA más prevalentes se encuentran:
- 1.
Trastorno de ansiedad generalizada (TAG)
- 2.
Trastorno obsesivo-compulsivo (TOC)
- 3.
Trastorno de pánico (TDP) y agorafobia
- 4.
Trastorno de ansiedad social (TAS)
- 5.
Trastorno de estrés postraumático (TEPT)
Trastorno de ansiedad generalizada: se ha enfatizado los aspectos cognitivos de esta condición, aunque la presentación más frecuente del TAG es con síntomas físicos, lo que determina que éste sea el TA de presentación más frecuente en los servicios de atención primaria. Si bien su comorbilidad no supera a la de la Depresión Mayor, tiene una gran asociación con otros diagnósticos psiquiátricos (en especial con el trastorno por somatización, otros TA y abuso de alcohol o de drogas). A pesar de tener un comienzo más tardío que otros TA, tiende a preceder a otros diagnósticos comórbidos, en especial a la Depresión Mayor. El sustrato neurobiológico aún no está completamente dilucidado, pero se conoce su vinculación con alteraciones en los sistemas serotoninérgicos y GABAérgicos en las regiones prefrontales y amigdalianas; son de utilidad en su tratamiento las benzodiacepinas, los agonistas parciales 5-HT1A y algunos antidepresivos (tricíclicos, inhibidores selectivos de recaptura de serotonina [ISRS] e inhibidores de recaptura selectivos serotoninérgicos y nor-adrenérgicos).
Considerando su alta prevalencia, es esencial la participación de los profesionales de atención primaria en su diagnóstico precoz, procurando evitar, entre otras cosas, la iatrogenia. Es frecuente que estos pacientes reciban benzodiacepinas (a menudo de vida media larga, como el diazepam) por largo tiempo, muchas veces por años, con un gran riesgo de dependencia a este tipo de fármacos, y sin establecer estrategias integrales de tratamiento ni una adecuada psicoeducación. Es muy importante la detección precoz en niños y adolescentes, ya que un tratamiento oportuno en este grupo puede evitar la cronificación del trastorno.
Trastorno obsesivo-compulsivo (TOC): los estudios muestran un lapso notablemente largo (hasta 17 años) entre el diagnóstico y un tratamiento apropiado (35). Es fundamental en el reconocimiento precoz del TOC centrarse en los cuadros de aparición temprana, en particular en la infancia. El comienzo del TOC en la niñez suele relacionarse con una mayor frecuencia en hombres, los que además, suelen presentar tics. Es necesario diferenciar los rituales normales de la infancia con los síntomas patológicos de un TOC.
Una cierta cantidad de casos de TOC de comienzo temprano se relacionan con enfermedades neuropsiquiatricas pediátricas asociadas con estreptococo (PANDAS: Pediatric Autoimmune Neurosychiatric Disorder Associated with Streptococcus), en las que se supone una respuesta autoinmune luego de infecciones con esa bacteria. Aunque es un dato importante a ser indagado en el caso de niños con comportamientos perseverativos, no existe evidencia de una estrategia de prevención efectiva para las mismas.
Se calcula que alrededor de un tercio de los casos de TOC adulto se inicia en la infancia y comienzo de la adolescencia; se trataría entonces de la misma enfermedad, que tiene síntomas precoces y en la que existe una misma disfunción neurobiológica.
Trastorno de pánico (TDP) y agorafobia: el trastorno de pánico, caracterizado por crisis de pánico inesperadas, puede continuar con crisis en respuesta a estímulos específicos y en algunos casos, agorafobia5. El TDP con o sin agorafobia5 suele ser un trastorno invalidante, muy prevalente (1,4-3,8%) y con gran comorbilidad, entre la que destaca la combinación pánico-depresión. El TDP suele iniciarse al comienzo de la edad adulta, con una media de alrededor de 25 años. Se presenta dos a tres veces más frecuentemente en mujeres y es raro en el período pre-puberal. En el amplio estudio epidemiológico norteamericano conocido como Epidemiologic Catchment Area Study (ECA; 1980–1985: United States Department of Health and Human Services. National Institute of Mental Health), Eaton et al (36) encontraron que el período prodrómico del TDP podría durar 10 años, con un 20% de pacientes que presentaron su primer crisis de pánico alrededor de los 14 años y el 50% antes de los 20, aunque la edad media de su inicio era de 24,8 años. Es importante señalar que el abuso de alcohol y drogas a menudo encubre la agorafobia por muchos años. La mayoría de los sujetos que la padecen suelen tener vergüenza del síntoma y temen el rechazo de los demás, incluso de aquellos que les son próximos; por ello son capaces de idear complejas “soluciones” para resolver tareas que son simples para la mayoría (como desplazarse desde la casa al trabajo).
Trastorno de ansiedad social (TAS) o fobia social: la fobia social está caracterizada por el temor a avergonzarse por el comportamiento propio ante una situación social corriente. Las consecuencias más severas de este cuadro, cuando no es diagnosticado ni tratado a tiempo, están relacionadas con una importante disfunción social: falta de pareja estable, dificultad para terminar los estudios secundarios o universitarios y una mayor probabilidad de desempleo o de recibir una renta inferior a las capacidades reales del sujeto que sufre esta condición. El TAS tiene un comienzo relativamente temprano, puede persistir por muchos años y suele tener una comorbilidad importante (Depresión Mayor, otros TA y abuso de alcohol y de substancias adictivas).
Aunque los TA muestran en general una heredabilidad relativamente elevada, cada entidad clínica muestra un patrón más o menos heterogéneo. Existe un creciente interés en los endofenotipos6 como una vía más directa de ligar ciertas variables clínicas a otras genéticas. El “comportamiento inhibitorio” (BI:behavioral inhibition) frente a lo desconocido, por ejemplo, parece ser un endofenotipo de particular relevancia para la aparición de un TAS. Comprobado en alrededor de un 20% de niños pequeños, se define como una tendencia estable a la restricción conductual ante situaciones poco familiares o socialmente desconocidas (37).
Trastorno de estrés postraumático (TEPT): por definición, el TEPT aparece luego de un acontecimiento traumático. Los síntomas característicos del cuadro se pueden dividir entre: a. síntomas invasivos, b. síntomas de evitación y confusión y c. síntomas de hiper-alerta. Este cuadro fue descrito inicialmente en los veteranos de la guerra de Vietnam, y por lo mismo quedó sujeto a controversia como cuadro clínico real; sin embargo, hay numerosas pruebas en la literatura que lo sitúan como una entidad clínica comprobable. En especial, se ha insistido en su vigencia debido a una clínica consistente después de experiencias de violencia sexual y física en mujeres y niños y luego de grandes catástrofes naturales y de aquellas producidas por el ser humano. A pesar de ello, las diferentes estrategias adoptadas hasta ahora en vistas a la reducción de la sintomatología del TEPT no han demostrado una validación empírica. Las estrategias farmacológicas o terapéuticas ensayadas hasta ahora, no entregan información relevante acerca de su utilidad como instrumentos terapéuticos reproducibles.
Aparentemente, el TEPT requiere de una atención no sólo personalizada, sino que socialmente dirigida. Los síntomas postraumáticos de una violación sexual episódica, los de un asalto domiciliario y los de un terremoto de alta destrucción parecen diferenciarse en sus efectos posteriores de aquellos generados por una situación de violencia social persistente y de alta intensidad sobre las víctimas de los mismos, como ocurre con los opositores a regímenes de opresión y violación a los derechos de las personas. La documentación sobre estos aspectos es anecdótica o carece de fuerza empírica como para caracterizar la adopción de medidas preventivas clínicas. Y dado que la prevención de catástrofes naturales es relativamente compleja, quisiéramos hacer énfasis en la necesidad de prevenir socialmente aquello que es (potencialmente) sensible a ser previsto.
Trastornos depresivos: fases inicialesLa Depresión Mayor Monopolar (DMM) es la enfermedad mental más frecuente dentro de la población general, y es además una de las enfermedades más frecuentes como totalidad de las enfermedades, de acuerdo a ciertos criterios de clasificación. En términos amplios, se acepta que entre un 2 y un 15% de las personas presentan una DMM alguna vez en su vida, dispersión que debe ser puesta a prueba dependiendo de la modalidad de análisis y otros factores. Si nos atenemos al concepto de “años de vida ajustados por discapacidad” (AVAD, o DALY, según la sigla en Inglés), la OMS lanzó, en 1992, el estudio de Carga Global de Enfermedad (Global Burden of Disease). Este estudio procuraba calcular la carga que significaba cada una de ellas entre un conjunto de cien enfermedades conocidas y habituales, más allá del riesgo de mortalidad de las mismas, un conocido indicador de severidad. Según este índice, a los años perdidos a consecuencia de la enfermedad, habría que agregarle los años de vida vividos con discapacidad debido a la misma enfermedad. Más allá del hecho que las enfermedades mentales generan el 30% de la carga imputable a las condiciones más frecuentes, la depresión por sí misma es causante del 11% de aquella. Y si en 1990 ocupaba el cuarto lugar dentro de este índice, la estimación para el año 2020 la deja en un segundo lugar, sólo desplazada por la cardiopatía isquémica.
Un estudio del Reino Unido estimó que un 14% de los sujetos registrados con su médico general (GP: General Practitioner), consultaría a este por problemas mentales dentro de un mismo año (38). El Estudio Colaboratlvo sobre Trastornos Psiquiátricos en la Práctica General de la OMS encontró que alrededor de un cuarto de la población (26%) de pacientes atendidos por GPs, tenía al menos un trastorno mental definido según los criterios de la ICD-10. De ellos, aproximadamente un 17% tenía una depresión en el momento de la encuesta.
El tema de la falla en el reconocimiento temprano de la enfermedad depresiva en los sistemas primarios de salud ha sido materia de controversia en los últimos años. Las razones de un presunto sub-diagnóstico de aquella están siendo revaluadas por los investigadores, atendiendo a las quejas de los GPs respecto de las críticas que han recibido con respecto a sus fallas en el adecuado reconocimiento de la enfermedad depresiva. No es motivo de este trabajo estudiar estas razones, sin embargo es necesario subrayar que los estudios transversales no son capaces de reproducir los resultados longitudinales de la práctica médica primaria. Un estudio de Kessler et al. (39) hizo un seguimiento a una cohorte de pacientes atendidos en el sistema primario por tres años, y encontró que sólo un 14% de los pacientes con depresión permanecían no diagnosticados al cabo de este tiempo. Aunque este porcentaje resulte significativo, está lejos de las estimaciones que rondaban el 50 a 70% de pacientes no diagnosticados por GPs en diferentes períodos de tiempo.
Varios investigadores han encontrado que mientras más grave es la enfermedad depresiva, esta resulta mejor reconocida (40–42). Ciertas definiciones categoriales de depresión utilizadas por la mayoría de los investigadores, no parecen ser las más apropiadas para su utilización en la atención primaria. Tanto la depresión como la ansiedad debieran ser conceptualizadas dentro de un continuum del mismo trastorno, de modo que una aproximación dimensional al diagnóstico sea de mayor utilidad epidemiológica. Thompson et al. calcularon que los GPs fallaban sólo en un “caso probable” de depresión cada 28,6 consultas (42).
Los estudios intensivos y sistemáticos sobre el diagnóstico de depresión en el sistema primario de atención en salud de Gran Bretaña son de gran interés para nosotros, dado que el sistema público de salud en Chile también privilegia la atención primaria. Sin embargo, se trata de realidades marcadas por profundas diferencias. Aquello no nos permite obtener conclusiones valederas para nuestra realidad desde los datos recabados por los estudios tanto longitudinales como transversales realizados en el Reino Unido.
En Alemania, Wittchen (43) evaluó más de veinte mil pacientes de atención primaria, hallando que los médicos de este nivel de salud aumentaban el reconocimiento de la depresión dependiendo que aquellos pacientes tuviesen una historia de enfermedad depresiva, una edad mayor y presentaran síntomas de enlentecimiento motor.
El debate sobre los diferentes factores que influyen en el diagnóstico precoz de la DMM resulta apasionante, y en sí mismo constituiría tema para un artículo completo. Si bien en nuestro país se ha avanzado con la instauración del plan de Garantías Explícitas en Salud (GES), que incluye a la depresión como una de las primeras enfermedades en ser incorporadas dentro de esta planificación, hasta el día de hoy existe preocupación por ciertos problemas de diseño y gestión en la imple- mentación de aquella.
ConclusionesHemos procurado reunir un conjunto de antecedentes que avalan la necesidad de fomentar el diagnóstico precoz de las enfermedades mentales más frecuentes y más graves. La instauración de un paradigma de identificación temprana de estas condiciones no carece de fundamento, en particular por la evidencia existente respecto de las graves consecuencias psicosociales que implica el retraso diagnóstico y la implementación de intervenciones terapéuticas capaces de reducir aquellas. Existe una amplia investigación clínica y epidemiológica en cada una de las patologías abordadas en este artículo; sin embargo, podemos constatar que este escenario de indagación científica tropieza con diferentes problemas en cada uno de los temas en estudio. Es posible afirmar, en todo caso, que el futuro de la instauración de este paradigma reside no tanto en el desarrollo de la Psiquiatría como especialidad, sino que depende más bien de la capacidad de aquella de trasladar su mirada y parte de su metodología a la atención primaria en salud, al mismo tiempo que se hace cargo de absorber de manera oportuna la derivación de casos desde la salud primaria. La adecuada formación de los profesionales de este nivel sanitario parece clave en la detección temprana de las enfermedades mentales y en la implementación de terapias probadamente eficaces en la disminución de la sintomatología y por tanto de sus consecuencias sociales. Por cierto, aquello no implica que la resolución de estos casos deba recaer en ese nivel de atención, especialmente por el desarrollo de una terapéutica cada vez más compleja, especializada y de multi-nivel. Junto con ello, la información adecuada y oportuna de los usuarios de los sistemas de salud acerca de las posibilidades de acceder a los programas que garantizan la pesquisa y el tratamiento de las condiciones más prevalentes y severas, resulta un factor clave en la reducción de unos síntomas que no sólo implican dolor y sufrimiento psíquico, sino que afectan de manera severa la calidad de vida de los sujetos que los padecen, además de la de otros de su entorno inmediato.
El autor declara no tener conflictos de interés, en relación a este artículo.
Los antipsicóticos atípicos (AA), también llamados antipsicóticos de segunda generación, son un grupo de medicamentos caracterizados por un mecanismo de acción diferente al de los antipsicóticos clásicos, en el sentido que la mayoría de ellos tienen la facultad de actuar tanto en el bloqueo de algunos receptores de serotonina (5-HT1) como de dopamina (D2), aunque de manera diferente a los clásicos en estos últimos. Esto parece determinar su baja frecuencia de síntomas extrapiramidales, uno de los efectos más complejos de los convencionales. Sus efectos secundarios más frecuentes, particularmente en el caso de clozapina y de olanzapina, se relacionan con aumento de peso y cambios metabólicos. En el caso de clozapina, un AA considerado altamente efectivo en el tratamiento de la esquizofrenia resistente, su venta está restringida de manera estricta, debido a eventuales complicaciones hematológicas (agranulocitosis)
Los llamados “síntomas negativos” en la esquizofrenia, se refieren a la presentación de empobrecimiento afectivo, alogia, abulia-apatía, anhedonia, insociabilidad y alteraciones cognitivas. Los “síntomas positivos”, en cambio, aluden a las experiencias de tipo alucinatorio, síntomas delirantes y trastornos del pensamiento.
Manual Diagnóstico y Estadístico de los Trastornos Mentales (en inglés: Diagnostic and Statistical Manual of Mental Disorders, DSM) de la Asociación Psiquiátrica de los Estados Unidos de Norteamérica.
El carbonato de litio es el precursor entre los agentes estabilizadores del ánimo, y aún sigue siendo uno de los principales agentes utilizados en la prevención de la recurrencia de EBP.
La agorafobia se caracteriza por un temor fóbico a los espacios abiertos; sin embargo y de manera genérica, este temor tiene que ver con situaciones que el sujeto percibe como imposibles de superar debido a la supuesta incapacidad de salir de ellas con facilidad o rapidez, lo que pondría en riesgo su sensación de seguridad (atravesar puentes, túneles o bajar al metro).
Cualquier característica hereditaria que normalmente se asocia con alguna condición clínica, pero que no es un síntoma directo de ese estado.
Hablaremos de GP en singular o de GPs en plural para referirnos a los médicos generales del sistema de salud de Gran Bretaña, asimilables sólo en parte a la misma condición en otros sistemas de salud.