El Dolor Crónico en pediatría es un problema clínico complejo, de alta prevalencia, cada vez más reconocido, donde además del impacto que el dolor en sí ocasiona en el individuo, afecta también en mayor o menor grado los ámbitos afectivo-emocional, cognitivo, conductual, funcional y social del paciente; todo esto colabora en la perpetuación del dolor, con riesgo de ocasionar una discapacidad progresiva y deterioro de la calidad de vida del paciente y de su familia
A ello se suma que este dolor está ocurriendo en un sujeto en pleno proceso de maduración biológica, psicológica y social, lo cual agrega una mayor complejidad
El abordaje terapéutico debe considerar todos estos aspectos, dentro de un contexto biopsicosocial, de manera oportuna, integral y simultánea, por un equipo interdisciplinario de tratamiento del dolor, en cuyo enfoque se incorporen tanto en su evaluación, como en su tratamiento, los aspectos físicos, funcionales, psicológicos y sociales del paciente, integrando también a su familia en forma activa, con el objetivo de lograr el alivio del dolor, la recuperación funcional del paciente y su reintegración social
En este contexto, el rol de la Medicina Física y Rehabilitación, es aportar de manera directa a la máxima recuperación funcional del paciente, recuperar su independencia, autonomía, sus roles y su participación en su familia y comunidad, entregándoles también, junto al resto del equipo de tratamiento del dolor, las herramientas al paciente y a la familia para afrontar y gestionar adecuadamente su dolor
Chronic Pain in pediatrics is a complex clinical problem, of high prevalence, increasingly recognized by the medical community, where, in addition to the impact that the pain itself causes in the individual, it also affects to a greater or lesser degree, the affective-emotional, cognitive, behavioral, functional and social aspects of the patient, which collaborates in the perpetuation of pain, with the risk of causing a progressive disability and deterioration of the quality of life of the patient and their family.
Added to this, the patient with pain is a subject in the process of biological, psychological and social maturation, which adds greater complexity.
The therapeutic approach must consider all these aspects, within a biopsychosocial context, in a timely, comprehensive and simultaneous manner, by an Interdisciplinary Pain Treatment Team, in whose approach physical, functional, psychological and social aspects are incorporated both in their evaluation, as in their treatment of patients, also integrating their family in an active way, with the aim of achieving pain relief, functional recovery of the patient and their social reintegration.
In this context, the role of Physical Medicine and Rehabilitation, is to contribute directly to the maximum functional recovery of the patient, recover their independence, autonomy, their roles and their participation in their family and community, also giving them with the rest of the pain treatment team, the tools to the patient and their family to cope with and properly manage the pain.
El Dolor se ha definido por la Asociación Internacional para el Estudio del Dolor (IASP), como “una experiencia sensitiva y emocional desagradable, asociada a una lesión tisular, real o potencial o descrito en términos de tal daño”. Además, declara que el dolor es siempre subjetivo y si es experimentado y expresado, debería ser aceptado como tal, independientemente de su origen o diagnóstico [1].
El dolor crónico es un dolor persistente o recurrente, que dura más de 3 meses, que no remite con los tratamientos definidos y adecuados para ello, persistiendo más allá del período esperado de curación; o está asociado a una condición médica crónica [2–5].
De esta manera, el dolor crónico, ya no está cumpliendo con una función protectora, persistiendo incluso cuando ya no existe el daño que lo generó.
El dolor recurrente es episódico. Se considera un lapso de tiempo dentro del cual los episodios de dolor se repiten, de al menos 3 meses. Dentro del dolor recurrente está la migraña, el dolor de células falciformes episódico, el dolor abdominal recurrente y el dolor de las extremidades [4].
1.1PrevalenciaLa prevalencia de dolor crónico o recurrente en pediatría varía según los diferentes estudios, de acuerdo a la metodología utilizada. Huguet & Miró reportan una prevalencia de 37.3%, con casi 1/3 de los casos con dolor en más de un sitio [7].
Según King et al, en su estudio de revisión sistemática, la prevalencia media estimada de dolor crónico o recurrente en pediatría, sería del 11 a 38%, ocurriendo el dolor crónico severo con alto grado de deterioro, en un 3 a 5% de los niños (as) y adolescentes [6,7].
1.2LocalizaciónLas localizaciones más frecuentes de dolor crónico pediátrico, son el dolor de cabeza, dolor abdominal y dolor músculo esquelético, cuya frecuencia varía de acuerdo a la edad y sexo.
Huguet & Miró reportan una frecuencia de dolor músculo esquelético de las extremidades inferiores de 41.3%, dolor de cabeza 36.1% y dolor abdominal de 31.3% [7].
Zernikow et al, en su estudio retrospectivo de 5 años en 2249 pacientes con dolor crónico pediátrico, el dolor de cabeza ocurrió en un 69%; el dolor abdominal en un 16.3%, el dolor de extremidades y espalda en 13.2% y otros 1.4%, también con una alta prevalencia de dolor en más de una localización. Sin embargo, estas localizaciones variaban con la edad, siendo el dolor músculo esquelético la localización más frecuente en los menores de 4 años y el segundo lugar entre los 4-6 años y en los mayores de 14 años [8].
Otros autores reportan dolor de cabeza 23-51%; dolor abdominal funcional entre 1.6-47%; dolor de espalda 14-24% y dolor músculo esquelético extremidades 4-40% [3,6].
1.3Edad y sexoLa prevalencia de dolor crónico o recurrente en pediatría, aumenta con la edad y es diferente entre las mujeres y hombres, siendo más alta en las mujeres, con una intensidad y frecuencia mayor, especialmente en la adolescencia [1,5,7].
Por otro lado, se ha observado que el dolor crónico en pediatría tiene una duración importante, con publicaciones que reportan una duración de 2 y 4 años, existiendo un porcentaje importante de casos (30-64%), donde no se encuentra una etiología específica que desencadene el dolor [9,10].
Hay consenso en la literatura que, junto con el impacto que el dolor en sí ocasiona en el individuo, afecta también en forma significativa los ámbitos afectivo-emocionales, cognitivo, conductual, funcional y social, muchas veces con un alto nivel de sufrimiento, aislamiento, baja participación en las actividades físicas y sociales, alteración del sueño y del apetito, ocasionando una discapacidad progresiva y deterioro de la calidad de vida del paciente y de su familia [2,3,6,7,9,11].
De esta manera, el dolor crónico en pediatría es un problema complejo, de alta prevalencia, cada vez más reconocido, que aparentemente va en aumento, siendo el dolor de cabeza, el dolor abdominal y el dolor músculo esquelético, los más frecuentes [3,4,6,8].
A ello se le suma el alto costo económico para la familia, incluyendo al costo en salud, el trabajo perdido por los padres, el ausentismo escolar y el costo de las instituciones de salud pública y aseguradoras [12,13].
Especial mención merecen los pacientes con enfermedades discapacitantes, que presentan dolor crónico o recurrente, secundario a su patología de base y que con cierta frecuencia son sub-diagnosticados. Este sub-diagnóstico se debe en parte a que el niño (a) o adolescente no lo menciona, ya sea porque está habituado o porque su compromiso cognitivo o de la comunicación no se lo permiten o, porque no se busca en forma dirigida. En muchas ocasiones el dolor queda en evidencia cuando el paciente, producto de un tratamiento dirigido a mejorar una alteración ortopédica (cirugía) o muscular, por ejemplo, la espasticidad, refiere que ya no le duele o siente menos dolor y en ese momento evidenciamos su previa realidad.
Certanec e Icarte estudiaron 187 pacientes entre 8 y 20 años de edad, portadores de parálisis cerebral (PC), en control en Instituto de Rehabilitación Infantil Teletón Santiago, encontrando dolor crónico en el 51% de los pacientes, en concordancia con lo reportado en la literatura. La localización principal fue en extremidades inferiores, con frecuencia semanal o diaria, de intensidad moderada a severa, con incremento de la discapacidad en más del 50% de los pacientes [14].
Rivera y Orellana reportan las características del dolor en 36 pacientes con diagnóstico de PC, atendidos en el policlínico de dolor en Instituto de Rehabilitación Infantil Teletón Santiago, destacando la intensidad severa del dolor en un 61.1%, de curso crónico en el 83.3% de los casos, de tipo nociceptivo en el 91.7% y sin registro de tratamiento del dolor en el 33% de los pacientes [15].
Velasco y col, reportan en 47 pacientes amputados encuestados, atendidos en Instituto de Rehabilitación Infantil Teletón, una incidencia de dolor fantasma de 11 por 100 personas/año y una prevalencia de 62%, observando un sub registro del dolor al comparar la historia clínica de los pacientes, con los datos obtenidos en la encuesta realizada, fenómeno también descrito en la literatura [16].
De acuerdo a los antecedentes anteriormente expuestos, cuando nos enfrentamos a un niño (a) o adolescente con dolor crónico, nos enfrentamos a un problema complejo, que compromete en mayor o menor grado, las dimensiones física, afectivo- emocional y funcional, con riesgo de deterioro progresivo global del paciente y de su familia, donde intervienen factores neurosensoriales centrales y periféricos, afectivos, socioculturales, de la conducta y factores cognitivos, que colaboran en la perpetuación del dolor y, cuando nos enfrentamos a un paciente con dolor crónico más una patología discapacitante de base, se le suma el sub-diagnóstico y la falta de tratamiento específico, en un porcentaje importante de ellos, con un probable incremento de su discapacidad.
Todo esto ocurriendo en un sujeto en pleno proceso de maduración biológica, psicológica y social, lo cual agrega una mayor complejidad [3].
Además, el dolor crónico, especialmente durante la adolescencia, aumentaría el riesgo de sufrir dolor crónico durante la adultez [2,4].
Cuando ocurre una espiral de deterioro, con aumento de la discapacidad y del dolor, independiente de la ubicación o etiología, con severas dificultades en el funcionamiento del sujeto y donde las estrategias dirigidas al tratamiento de los síntomas, no han sido efectivas, se produce el Síndrome de Discapacidad Asociada al Dolor (SDAD) (PADS: Pain-Associated disability Syndrome) [17] (Figura 1).
Uno de los criterios para definir esta condición de dolor crónico, es cuando la discapacidad continúa por 2 meses o más [17,18]. Generalmente en este Síndrome, se observa que el daño tisular real sufrido no es congruente con la severidad del dolor percibido y el grado de discapacidad producida. En algunos casos, la causa que originó puede ser una enfermedad específica, una lesión musculoesquelética, infección viral o estrés sicológico. Sin embargo, en la mayoría de los casos, el gatillante original no puede ser claramente identificado [18]. Resulta interesante señalar que en muchos artículos se señala la hiperlaxitud articular como una condición frecuente en los pacientes con dolor crónico musculoesquelético, situación observada también en nuestra experiencia.
Muchas variables contribuirían al SDAD, que incluyen la intensidad del dolor, la ansiedad, depresión, factores cognitivos (catastrofismo, miedo), de comportamiento (motivación, autogestión, afrontamiento) y factores sociales (familia, compañeros de clases, amigos, etc.) [2,17].
Dentro de los factores que facilitan este síndrome, estaría la incapacidad del niño para desarrollar estrategias positivas de afrontamiento del dolor, no pudiendo regular su propia angustia, desarrollando un patrón de comportamiento de evitación de las actividades que le generan emociones negativas y dolor. Burchs et al, plantean la hipótesis de que el SDAD, se desarrolla “cuando un trauma físico, una enfermedad u otra circunstancia de vida se convierte en abrumadora para un niño (a)/adolescente vulnerable que tiene pocas habilidades de afrontamiento y auto-regulación”. Este comportamiento va generando dependencia de los demás, alejamiento social, de la escuela y de la actividad física, determinando la progresión de la discapacidad funcional [2,6,17,18].
Estos antecedentes hacen imprescindible un abordaje integral, en un contexto biopsicosocial, que considere todos estos aspectos de manera oportuna, integral y simultánea, por un equipo interdisciplinario de tratamiento del dolor, constituido por especialistas en dolor, equipo de salud mental y el equipo de medicina física y rehabilitación, en donde todos los integrantes del equipo deben estar en conocimiento de estos factores y aportar desde su mirada a cada uno de ellos, en forma cohesionada, con un enfoque coherente y siempre alertas a indicadores que puedan incidir en la buena o mala evolución del paciente y en forma especial, indicadores de depresión e ideación suicida.
Bursch plantea que es infructuoso preguntarse si el dolor es real o, si es orgánico o funcional. De esta manera, separar el dolor en somático y psicológico sería inefectivo y la percepción del niño (a) o adolescente, que su dolor no es creído por los médicos y/o por su familia, resultaría altamente perjudicial para la salud del paciente y el éxito del tratamiento [3,17].
2APORTE DE MEDICINA FÍSICA Y REHABILITACIÓN (MFR), EN EL DOLOR CRÓNICO PEDIÁTRICOLos pacientes con dolor crónico pediátrico, sin una patología discapacitante previa, que con mayor frecuencia nos toca abordar, son los que padecen de dolor crónico músculo-esquelético (DME), dolor neuropático (ej: polineuropatia secundaria a quimioterapia) y dentro de los síndromes de sensibilización central o de amplificación del dolor, el síndrome de dolor regional complejo (SDRC) y la fibromialgia juvenil (FMJ).
En los pacientes con dolor crónico, portadores de alguna enfermedad discapacitante, la mayor frecuencia de consulta en la experiencia de la autora, ocurre en los pacientes portadores de displasias esqueléticas, parálisis cerebral severa y polineuropatías crónicas.
Nuestro rol es aportar de manera directa a la mejoría funcional del paciente, dentro de un equipo multidisciplinario de tratamiento del dolor.
Para evaluar el impacto funcional del dolor crónico, se deben considerar en su enfrentamiento, todos los ámbitos de la funcionalidad del niño y su familia.
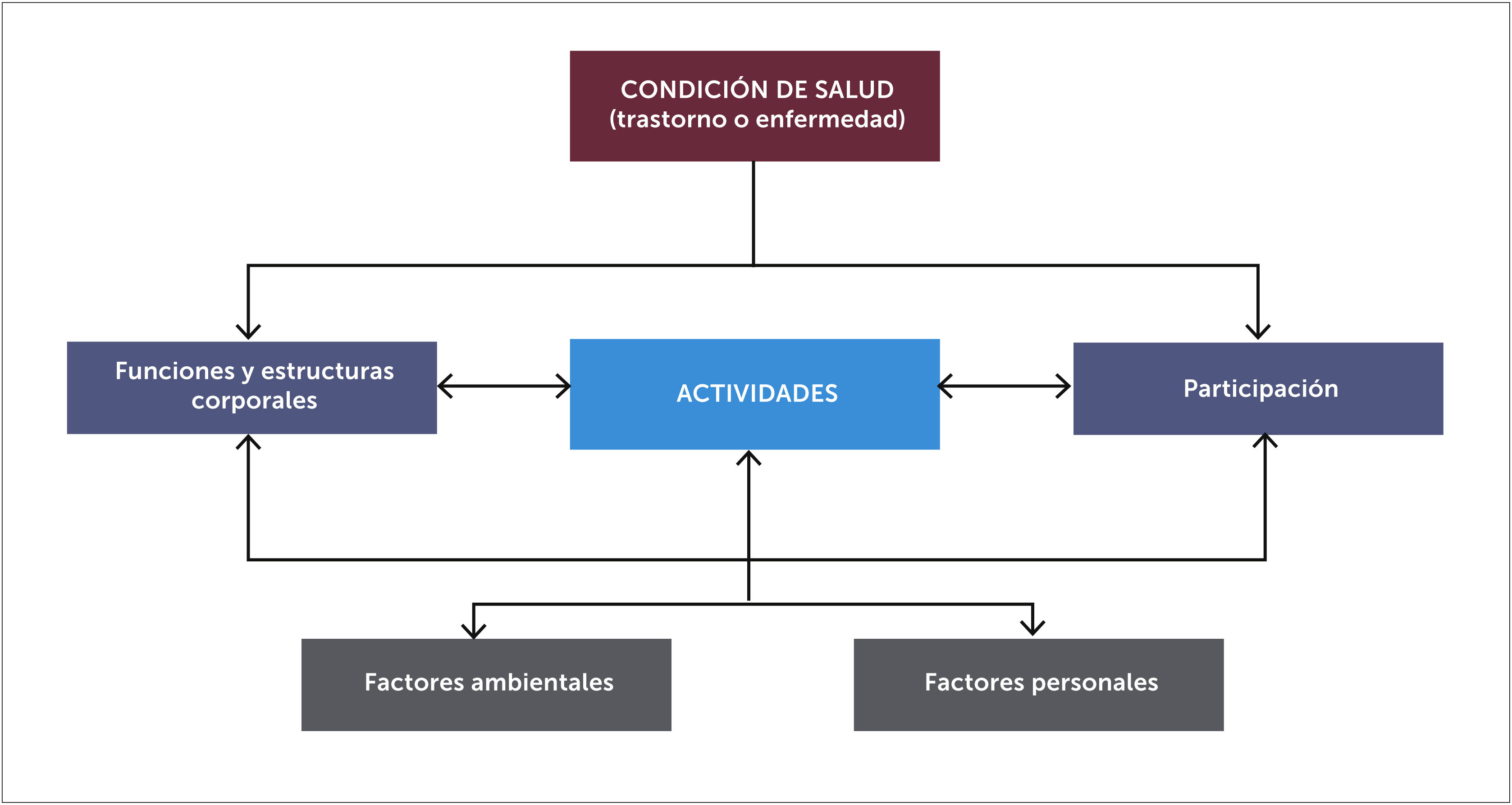
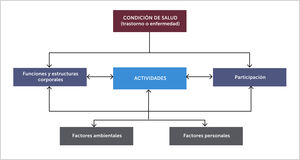
Siguiendo el modelo de la Clasificación Internacional del Funcionamiento de la Discapacidad y de la Salud (CIF) de la OMS 2001 [19], en el niño (a) o adolescente con dolor crónico discapacitante, se deben evaluar:
- •
Las funciones y estructuras corporales comprometidas por el dolor.
- •
La actividad del individuo, es decir, el nivel de desempeño en sus actividades de la vida diaria (AVD) y desplazamiento.
- •
La participación del individuo en su familia y en la sociedad, lo que comprende la escuela, actividades sociales y recreativas familiares y con amigos, considerando siempre los factores ambientales y personales (Figura 2).
En el caso de la familia, es importante evaluar la carga del cuidador, la pérdida de días laborales, la participación en actividades sociales y familiares y la organización familiar.
2.1Evaluación de las funciones y estructuras corporales comprometidasEn esta dimensión, además de evaluar la intensidad y localización del dolor, la fuerza y movilidad articular, es importante observar la postura y movilidad del niño(a) en reposo y frente a diferentes actividades, evaluar sus gestos y mecanismos compensatorios, su desempeño frente a actividades motoras más demandantes y su patrón de marcha.
Determinar cuál estructura le duele: la piel, tejidos blandos, músculos, tendones y sus inserciones, superficies óseas o la articulación, tiempo de evolución y si es el primer episodio o hay cuadros previos semejantes.
Cuándo aparece el dolor, qué tipo de dolor es, con qué lo compara, si ha ido cambiando o extendiéndose, si es más frecuente y/o más intenso a una hora determinada del día o por la mañana, tarde o noches. Si lo despierta en la noche. Si se levanta descansado o no, si se acompaña de rigidez articular en la mañana, si interfiere con su movilidad, si se siente fatigado durante el día.
2.2Evaluación de la actividadAquí es importante definir su nivel de dependencia en su desempeño habitual. Determinar cuál o cuáles de las actividades cotidianas le generan mayor dolor o dificultad y cómo lo soluciona.
2.3Evaluación de la participaciónDeterminar qué actividades realizaba previo al dolor y ha dejado de realizar, incluyendo su asistencia a escuela, participación en educación física, deportes, juegos y actividades sociales con sus amigos, familia y si ello le genera algún impacto emocional o preocupación.
Dentro de los índices que se recomiendan para evaluar el grado de compromiso en la actividad y participación, el más recomendado es el Inventario de la Discapacidad Funcional (Functional Disability Inventory). También se ha utilizado el WeeFIM: Medida de Independencia Funcional (FunctionalIndependenceMeasure) en su versión pediátrica y el P-PDI (Pediatric Pain Disability Index) [4,9,13,18,20,21].
Por otro lado, para medir la calidad de vida, se recomienda la escala PedsQL [4,22]
En base a estos antecedentes, se debe elaborar el plan de rehabilitación, cuyo principal objetivo es lograr la recuperación funcional del niño(a)/adolescente en el menor tiempo posible, de manera de posibilitar el reintegro a sus actividades habituales, con el mayor nivel de independencia y autonomía de acuerdo a su edad, incluso, sin haber desaparecido por completo el dolor.
En los últimos años, se han reportado interesantes artículos que proponen modelos de tratamiento con programas interdisciplinarios ambulatorios u hospitalizados, intensivos, con un enfoque biopsicosocial que incorpora los aspectos físicos, funcionales, psicológicos y sociales del paciente en la evaluación y en el tratamiento, incorporando también a la familia en forma activa, con el objetivo de lograr el alivio del dolor, la recuperación funcional del paciente y su reintegro social, entregándoles las herramientas al paciente y a la familia para afrontar y gestionar adecuadamente el dolor.
La decisión sobre la modalidad ambulatoria u hospitalizada radicaría en el grado de discapacidad del paciente, la capacidad de la familia para sus traslados, los recursos de las Instituciones de salud y los sistemas de financiamiento de los tratamientos [2,3,9,10,17,18,23].
Burchs et al (1998), plantean un sistema multidisciplinario de rehabilitación, que incorpore el tratamiento farmacológico del dolor, el compromiso emocional y del comportamiento (ansiedad, depresión, evitación), el compromiso músculo esquelético (debilidad muscular, compromiso del rango de movimiento) y los déficits académicos, con un enfoque dirigido a enseñar habilidades de afrontamiento activo del dolor al niño(a)/adolescente y su familia, enfatizando en reforzar la mayor independencia en el funcionamiento diario del niño(a)/adolescente (AVD, actividades académicas, interacción social, ejercicio físico). Propone realizar las intervenciones psicológicas en el contexto de la rehabilitación física, para ir modificando los patrones de enfrentamiento del paciente frente a las actividades que pudieran ser dolorosas [2,17,18].
Simons et al comparan los resultados de los tratamientos de pacientes con dolor crónico pediátrico (dolor neuropático 2/3, dolor músculo esquelético y dolor abdominal) en el sistema ambulatorio, versus en un sistema de hospitalización diurna, ambos con un enfoque multidisciplinario, observando mejoría en ambos sistemas, pero siendo significativamente mayor la mejoría en la funcionalidad, miedo relacionado con el dolor y la disposición para cambiar, en el sistema de hospitalización diurna, recomendándolo especialmente para los pacientes con altos niveles de discapacidad relacionada con el dolor y la angustia [10].
Maynard et al, reportan mejoras significativas en la escolaridad, sueño, habilidad funcional, movilidad física y uso de medicamentos, en un grupo de pacientes de 8 a 21 años de edad con discapacidad asociada al dolor, quienes fueron tratados con un modelo biopsicosocial, en un programa interdisciplinario de rehabilitación conductual, hospitalizados, que incluyó terapia física, terapia ocupacional, terapia recreativa, medicamentos, enfermería, psicología pediátrica, neuropsicología, psiquiatría, trabajo social y educación y la participación activa de los padres [18].
Hirschfeld et al, reportan la efectividad a largo plazo de un tratamiento multimodal en pacientes hospitalizados por 3 semanas, con la mejoría de la intensidad del dolor, de la discapacidad asociada al dolor y de la ausencia escolar en el 56% de adolescentes con dolor crónico, post tratamiento y a 12 meses de seguimiento [23].
Hechler et al, en su estudio randomizado, controlado, evaluaron la respuesta al mediano y largo plazo y demostraron la eficacia de un tratamiento interdisciplinario intensivo del dolor, en la reducción de los síntomas del dolor, la discapacidad y el sufrimiento emocional de los niños con discapacidad grave con dolor crónico, en el mediano plazo (6 meses) y largo plazo (12 meses), en más del 60% de los pacientes, junto con una reducción significativa de los costos económicos [13].
Banez et al, también reportan una disminución significativa del dolor a largo plazo, 24-42 meses de seguimiento, en niños y adolescentes con dolor crónico y discapacidad funcional sometidos a un tratamiento interdisciplinario de rehabilitación del dolor [25].
3ESTRATEGIAS TERAPÉUTICAS EN MFRLas estrategias terapéuticas en MFR para este objetivo, comprenden fundamentalmente actividades de kinesiterapia (KNT), terapia ocupacional (TO), soportes dinámicos, órtesis y ayudas técnicas (bastones, muletas, silla de ruedas).
El objetivo es ir incorporando en forma graduada y progresiva, actividades físicas y de la vida diaria, junto con el abandono progresivo de los soportes y ayudas técnicas, para ir recuperando su independencia funcional y autonomía, de manera que vuelva a realizar sus actividades cotidianas y se reintegre a sus actividades normales en su casa, colegio y comunidad.
Dentro de las terapias kinésicas, se incluyen el ejercicio; el masaje, técnicas de relajación y auto conocimiento corporal, imaginería, terapia con espejo, Estimulación Nerviosa Eléctrica Transcutánea (TENS), baños de contraste, dependiendo de las características del paciente.
3.1Ejercicio TerapéuticoEl ejercicio terapéutico (ET) es la prescripción del movimiento corporal, para corregir un deterioro, mejorar la función músculo-esquelética y mantener un estado de bienestar. Es una de las terapias con mayor soporte en el tratamiento del dolor crónico pediátrico, especialmente en el DME, SDRC y FMJ.
El ejercicio mejora la fuerza y resistencia muscular, la flexibilidad de músculos y tendones y con ello la postura y el movimiento. Mejora la circulación local y sistémica, la resistencia cardiovascular, la mineralización ósea y el metabolismo en general. Produce además un efecto analgésico y antinflamatorio importante y junto con ello, produce en la mayoría de las personas, una mejoría del ánimo, del rendimiento cognitivo y del sueño [5,11,26,27].
El ejercicio aeróbico a intensidad moderada, es decir, a una frecuencia cardíaca (FC) del 60 a 70% de la FC máxima del individuo o un 60 a 80% de VO2 máxima, es el que ha demostrado en forma más consistente estos beneficios y es el que mayoritariamente se emplea para el tratamiento del dolor crónico, reportándose mejoría significativa de la función física, dolor, fatiga y estado de ánimo [5,27,28].
El ejercicio a realizar debe contemplar actividades aeróbicas estructuradas, entretenidas, de bajo impacto (bicicleta, caminata rápida, sortear obstáculos, subir y bajar escalones, ejercicios rítmicos, etc), progresivas, con metas específicas y alcanzables (Figura 3).
La duración en general, es de 25 a 30 minutos. Debe contemplar además, un período de calentamiento, con ejercicios generales suaves y ejercicios de elongación al finalizar el entrenamiento. Es importante señalar que no deben generar un dolor significativo y que se deben ir ajustando de acuerdo a la tolerancia y respuesta del paciente, animándolo siempre a superar su meta.
En relación a la frecuencia de los ejercicios, en general se ha establecido que para obtener los beneficios señalados es de 3 v/semana, siendo recomendada más intensivamente (5 v/semana), en los pacientes con dolor crónico y discapacidad más severa.
La terapia en el agua, o piscina terapéutica es altamente recomendable, ya sea como ejercicio terapéutico único o asociado al ejercicio en tierra. Es muy beneficiosa especialmente en los pacientes con dolor crónico de extremidades, por ejemplo, en la artritis reumatoide juvenil, SDRC [29] y en el dolor generalizado, como la FMJ, donde la flotabilidad les permite una mejor y mayor movilidad de o las extremidades comprometidas y en el caso de las extremidades inferiores, una carga de peso más graduada y confortable. A este efecto se le suma el efecto calmante y relajante, de gran ayuda en los pacientes temerosos y ansiosos.
Los ejercicios, al igual que en tierra, son aeróbicos, progresivos, utilizando diferentes elementos en el agua, balones, bicicleta, caminadora, etc., de acuerdo a la implementación que cuente la piscina y con objetivos y metas específicas determinadas de acuerdo a las características del compromiso del paciente (Figura 4).
Es muy importante que el paciente y su familia, tengan presente que la actividad física se debe mantener cuando el dolor haya desaparecido o atenuado y en el caso que ésta se haya abandonado, debe retomarla ante la reaparición del dolor.
Otras modalidades terapéuticas utilizadas en KNT en los pacientes con dolor crónico pediátrico, son el masaje, técnicas de relajación y auto conocimiento corporal, imaginería guiada, terapia con espejo, estimulación nerviosa eléctrica transcutánea (TENS), baños de contraste, que se pueden agregar dependiendo de las características del paciente.
El masaje se indica en aquellos pacientes que presentan dolor asociado a contractura muscular y el auto masaje se recomienda en el dolor neuropático, porque es mejor tolerado por el paciente y contribuye a la desensibilización de la zona dolorosa. En este caso, el paciente debe ser instruido y animado a que se lo realice.
Las técnicas de relajación y auto- conocimiento corporal, tienen como objetivo ayudar al niño(a) y adolescente a aprender a reconocer su cuerpo, visualizar y modular su dolor.
La imaginería guiada a través de juegos, dibujos, visualización del movimiento del segmento afectado, etc. y la terapia con espejo, se utilizan preferentemente en el síndrome de dolor regional complejo.
El TENS se utiliza también como complemento, especialmente en el dolor de origen neuropático, por ejemplo, el dolor neuropático central del lesionado medular y en el SDRC.
3.2Terapia OcupacionalLa Terapia Ocupacional (TO) es uno de los pilares claves y está siendo cada vez más considerada y recomendada como tratamiento de primera línea en el dolor crónico discapacitante, ya que a través de diversas estrategias constructivas y ocupacionales, entretenidas, interesantes, motivantes, va logrando que el paciente sienta menos dolor, supere el miedo al movimiento y utilice la extremidad dolorida en diferentes actividades cotidianas recuperando así, su movilidad y funcionalidad. Existe evidencia tanto clínica, como experimental, que la distracción disminuye los síntomas de dolor, por disminución de la activación cortical de circuitos de dolor [2].
Por otro lado, a través de actividades cognitivo-funcionales, le entrega al paciente estrategias para mejorar su afrontamiento frente al dolor.
Las actividades van dirigidas a mejorar la independencia en sus AVD y su desempeño en las distintas actividades y roles cotidianos acordes a la edad del paciente y deben ser estructuradas de acuerdo a ello y a las limitaciones que el paciente presenta. Deben ser también con metas alcanzables y de dificultad creciente, en la medida que el paciente se vaya volviendo más capaz de manejar su dolor. Este aumento gradual va a ayudar al niño(a)/adolescente, a realizar cada vez mayores tareas, AVD, a aprender cuándo y cómo relajarse y a evidenciar cómo con estas estrategias, va teniendo éxito en su recuperación.
La evaluación previa con FDI, WeeFIM o P-PDI, pueden ser de gran ayuda para la planificación de las actividades y las metas funcionales y complementarias en kinesiterapia y en terapia ocupacional.
3.3Soportes elásticos y órtesisLos soportes elásticos (tubigrip, tobilleras, musleras, muñequeras) y las órtesis (órtesis tobillo-pie, palmetas, cok up), permiten por un lado estabilizar y reposar el segmento y las articulaciones vecinas, evitar posturas viciosas y, en los casos de dolor neuropático y en el SDRC, disminuir las aferencias nociceptivas dolorosas. De esta manera, permiten en las etapas iniciales, mejorar su movilidad, desplazamiento y funcionalidad (Figura 5).
Asimismo, las ayudas técnicas, como: bastones, andadores, sillas de ruedas, permitirán en etapas iniciales, el desplazamiento y mantener con ello, su integración social y escolar.
Si bien se plantea que todos estos elementos podrían reforzar la sensación de discapacidad en el paciente y su entorno, promover conductas de evitación del dolor (por ejemplo no apoyar la extremidad inferior) y con ello perpetuar la condición de discapacidad, en muchas ocasiones son necesarios inicialmente, para disminuir el dolor o el miedo al dolor y evitar mayor inmovilidad y aislamiento del niño(a) o adolescente, lo que es muchísimo más grave.
Evidentemente, su retiro debe ser considerado en el menor tiempo posible, pero siempre en forma graduada, de acuerdo a la mejoría funcional y psicológica del paciente. El retiro de las ayudas técnicas en forma repentina, sin considerar el efecto que estos elementos están generando en su movilidad y desempeño, puede generar mayor dolor y con ello, un retroceso importante en su recuperación. Por esta razón, su retiro debe ser consensuado en el equipo, considerando las variables psicológicas, sociales y funcionales.
En la evaluación clínica de la evolución del paciente, es muy importante contemplar especialmente, las evaluaciones funcionales del desempeño o funcionamiento físico como un indicador de recuperación. Con frecuencia, la evaluación del dolor por parte del paciente, permanece en niveles altos, a pesar de observar un incremento en su movilidad, actividad y participación, fenómeno que hemos observado en nuestra experiencia clínica y es también reportado por la literatura, lo cual, si bien indica la persistencia del dolor, éste aparentemente se minimiza durante las actividades lo que está permitiendo esta mejoría funcional [24].
3.4Escalas e índices de evaluaciónPara la evaluación física funcional se han planteado una serie de escalas e índices, que en definitiva apuntan a medir las tres dimensiones de la CIF, por ejemplo, en la dimensión física, la fuerza, movilidad de la o las extremidades comprometidas, la capacidad de marcha, subir escaleras y carrera; en la dimensión Actividad, el nivel de independencia en las AVD, el abandono de las ayudas técnicas, órtesis, medicamentos y en la participación, su reintegración escolar, el nivel de participación en las actividades escolares, físicas y deportivas.
El Ped ImPACT (Initiative on Methods, Measuremente, and Pain in Clinical Trials in Pediatrics) [4], recomienda evaluar el funcionamiento físico de niños (as) escolares y adolescentes, con el Inventario de la Discapacidad Funcional (Functional Disability Inventory), desarrollado por Walker et al [20], que contempla una gama de actividades físicas cotidianas. También recomienda para niños menores de 7 años, la escala PedsQL [22], que mide el funcionamiento físico, funcionamiento emocional, funcionamiento social y el funcionamiento escolar. Cuenta con la versión para niños (as) y para padres. Apta para niños desde los 2 años y adolescentes hasta los 18 años.
Para el funcionamiento de los roles, recomienda el uso de la asistencia escolar como una medida importante de cumplimiento de uno de los roles propios del niño(a) y del adolescente. Otros roles importantes de esta edad, además del ser estudiante, son el rol de amigo, integrante del grupo familiar y en algunos casos, rol laboral.
En los pacientes con enfermedades discapacitantes, que presentan dolor crónico o recurrente, secundario a su patología de base, es altamente relevante además, establecer estrategias de pesquisa del dolor en forma sistemática. Si bien el ET, la TO, las órtesis y ayudas técnicas están presentes en su manejo habitual, es imprescindible adaptar estas terapias para tratar el dolor cuando éste es pesquisado, junto con la prescripción de fármacos específicos (analgésicos, antiespásticos locales y sistémicos, neuromoduladores, etc.) y otras medidas como la cirugía ortopédica y técnicas neuroquirúrgicas oportunas, de acuerdo a su etiología, para su alivio integral.
4CONCLUSIONESDe acuerdo a los antecedentes expuestos, el dolor crónico en pediatría es un problema serio, complejo y de alta prevalencia, que compromete en mayor o menor grado, las dimensiones físicas, afectivo- emocional y funcional del niño(a) o adolescente que lo sufre y a su familia.
Es fundamental reconocer todos estos aspectos y tratarlos de manera integral y simultánea, por un equipo interdisciplinario de tratamiento del dolor, aportando desde las distintas disciplinas, las estrategias terapéuticas para su recuperación, con un enfoque respetuoso de su dolor y sufrimiento, sin separar los aspectos somáticos de los psicológicos y sociales e incorporando en forma activa a su familia.
De acuerdo a la experiencia de la autora y a la literatura, este enfoque interdisciplinario e integral de tratamiento del dolor crónico pediátrico, entrega mayores y mejores herramientas al paciente y su familia, para enfrentar este problema, lo cual nos anima a estimular su desarrollo.
Es importante también, destacar la importancia de la búsqueda sistemática de dolor en el niño(a) o adolescente portador de alguna enfermedad discapacitante y considerar siempre en los niños(as) o adolescentes portadores de hiperlaxitud articular, un abordaje que considere medidas destinadas a prevenir el dolor músculo-esquelético.
Por último, es importante señalar, que el dolor crónico puede volver a aparecer y, por lo tanto, debemos preparar al paciente y a sus padres, sin alarmarlos, a tener esto siempre en consideración, para evitar la desazón, frustración y desánimo de parte del niño(a) o adolescente, de sus padres y del equipo tratante.
Agradecimientos especiales a la Srta. Maribel Garrido S. Asistente de Centro SAVAL, Clínica Las Condes y a la Sra. Luz Navarrete T, Bibliotecaria Jefe de Clínica Las Condes y por su valiosa colaboración en la búsqueda bibliográfica.
Las imágenes cuentan con el debido consentimiento de padres y niños (as).
Declaración conflictos de interés.
La autora declara no tener conflictos de interés con el artículo.