El enfrentamiento a una lesión pigmentada cutánea es frecuente en la práctica médica diaria. Dado que el diagnóstico diferencial incluye al Melanoma Maligno (MM) y considerando que su pronóstico está claramente determinado por la precocidad del diagnóstico, es primordial conocer su formas de presentación clínica. Además, es muy relevante conocer aquellas lesiones cutáneas que pueden simular clínicamente un MM.
El objetivo de este trabajo es describir las características morfológicas del MM y entregar una descripción breve de sus simuladores.
Pigmented skin lesions are common in the dail ypractice of a physician. Since the differential diagnosis includes Malignant Melanoma (MM) and considering that its prognosis is determined by the precocity of the diagnosis, isessential to know its different clinical features. In addition, its critical to know how to identify MM simulators.
Theaim of this work, is to briefly describe the clinical spectrum of MM and its most frequent simulators.
En la práctica diaria todo médico puede encontrarse ante la consulta espontánea o hallazgo al examen físico de una lesión cutánea pigmentada. Frente a este escenario el médico no especialista debiera ser capaz de sospechar si la lesión se trata de un melanoma maligno (MM) u otra lesión pigmentada. Dado el gran impacto que implica un diagnóstico precoz en el pronóstico del paciente con un MM, la capacidad del médico para sospecharlo es primordial.
El objetivo principal de este artículo es describir las características morfológicas del MM cutáneo en sus formas clínicas más frecuentes. Como complemento a este objetivo, se describirán aquellas lesiones cutáneas que con mayor frecuencia pueden simular clínicamente a un MM y que constituyen su diagnóstico diferencial.
Melanoma malignoEl MM es un tumor maligno derivado de los melanocitos y constituye el tercer tipo más frecuente de cáncer de piel. Si bien su incidencia (3.0/100000) y mortalidad (0.7/100000) a nivel mundial no son muy altas, lo que preocupa es su constante tendencia al alza en las últimas décadas (1). Por ejemplo, en EE.UU. se ha reportado un aumento del 7% anual en la incidencia de MM. En Chile no existen registros oficiales de casos de MM, sin embargo, hay estudios que muestran un tendencia al alza muy significativa en la mortalidad e incidencia (2, 3).
Por otra parte, cabe destacar que existen grupos de riesgo, claramente definidos, donde la probabilidad de presentar un MM puede aumentar hasta 70 veces (Tabla 1) (4-6). Es sobre estos grupos de riesgo donde se debe optimizar la probabilidad de diagnosticar precozmente un MM.
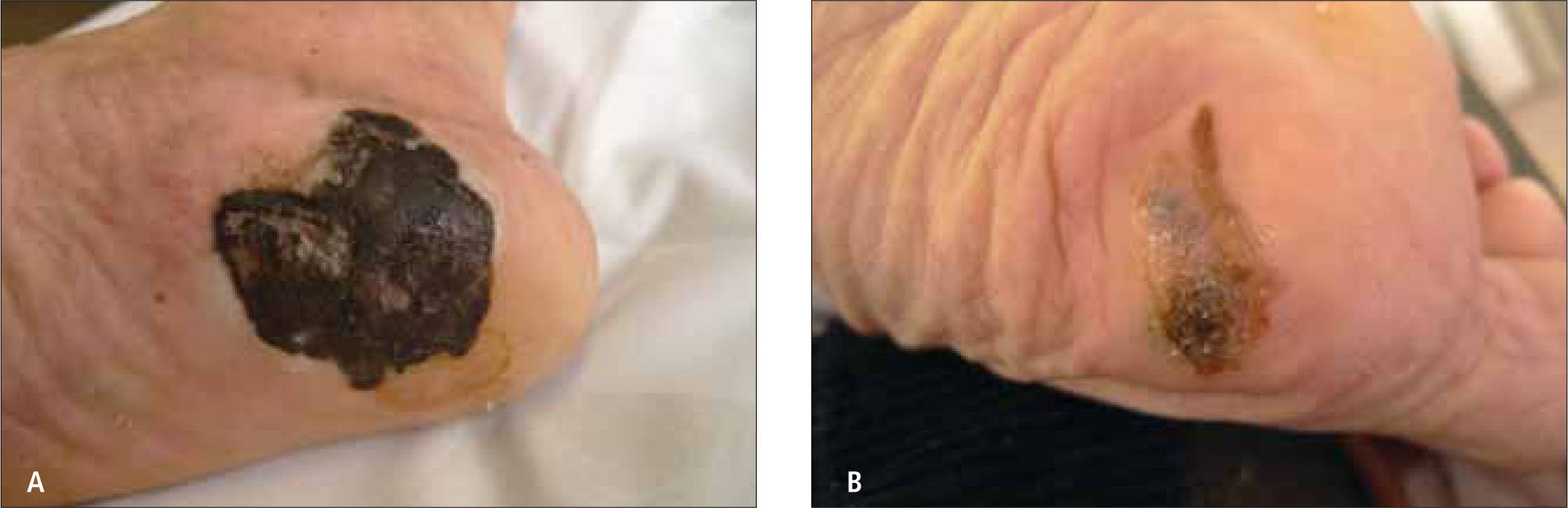
Formas clínicas de mmEn general, en los hombres el MM se presenta con más frecuencia en la espalda y en las mujeres en las piernas. En particular en nuestra población chilena, se ha observado una mayor frecuencia de MM plantares en comparación con población caucásica (7, 8).
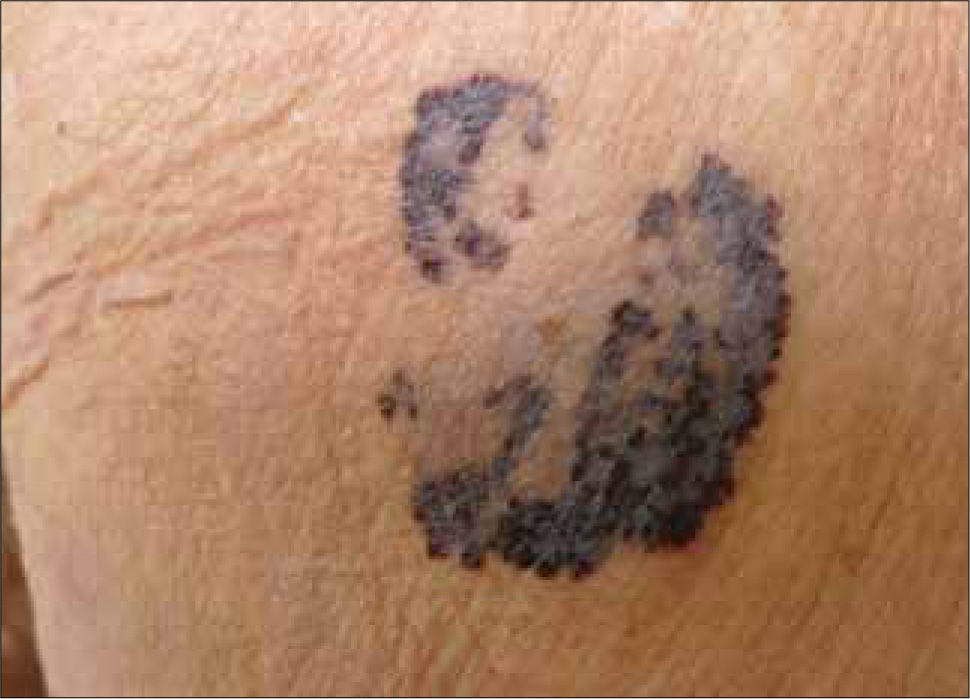
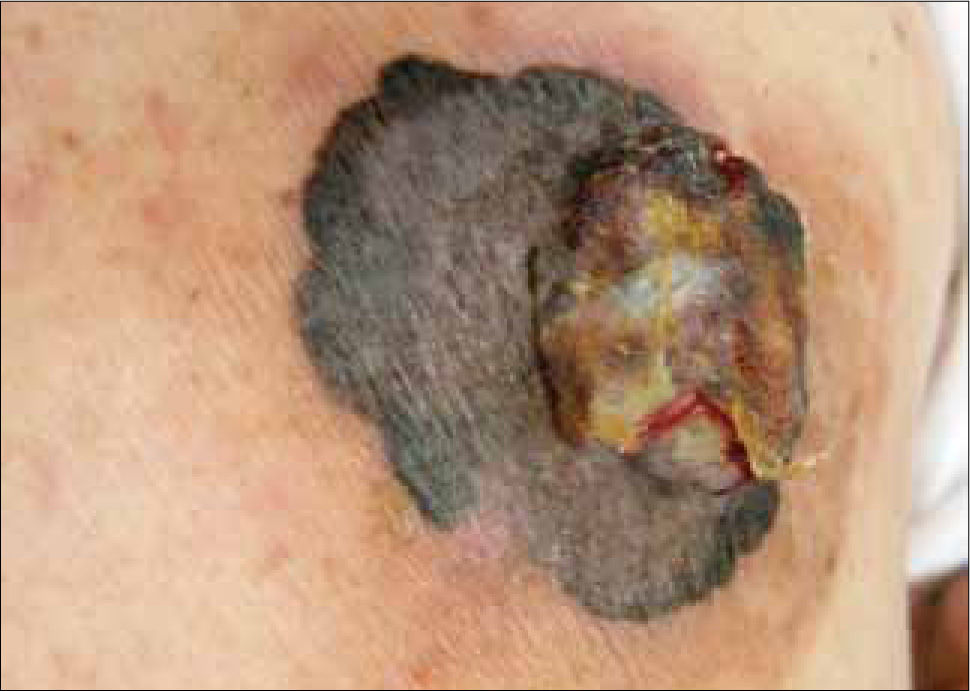
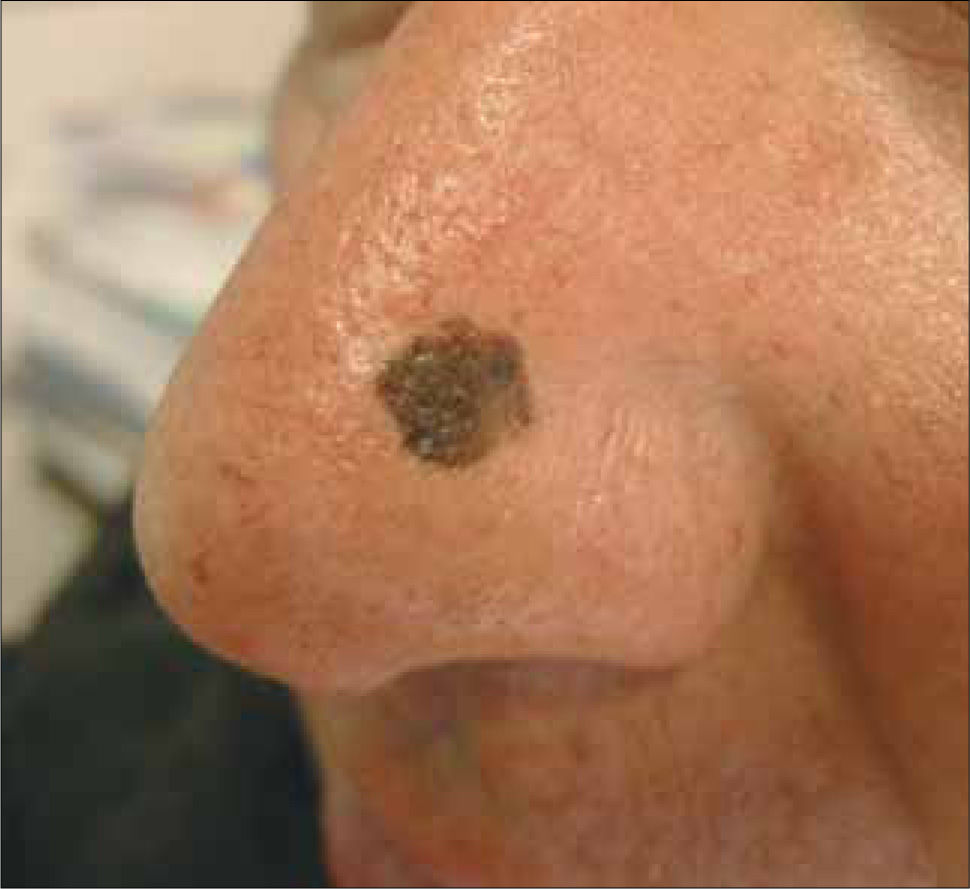
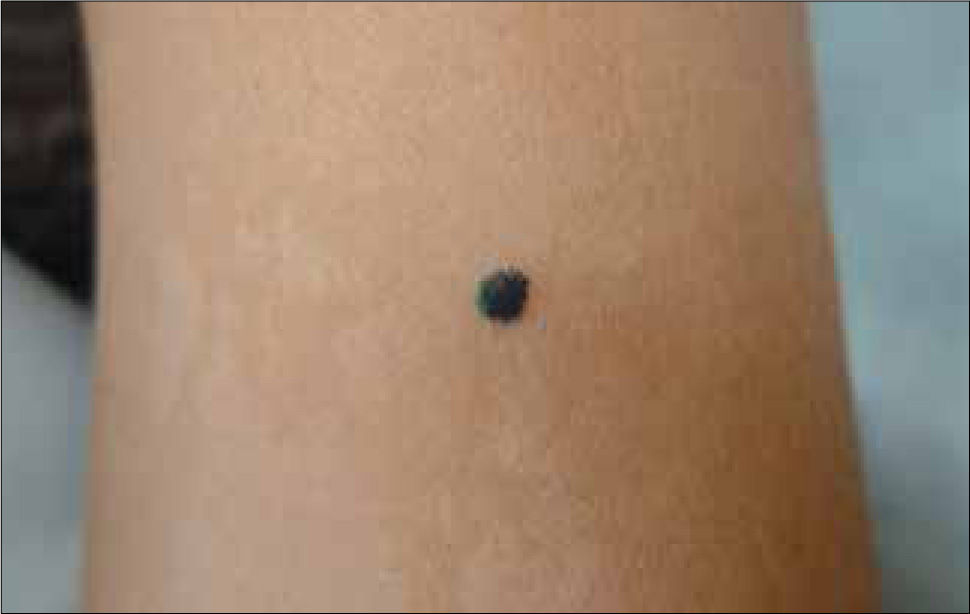
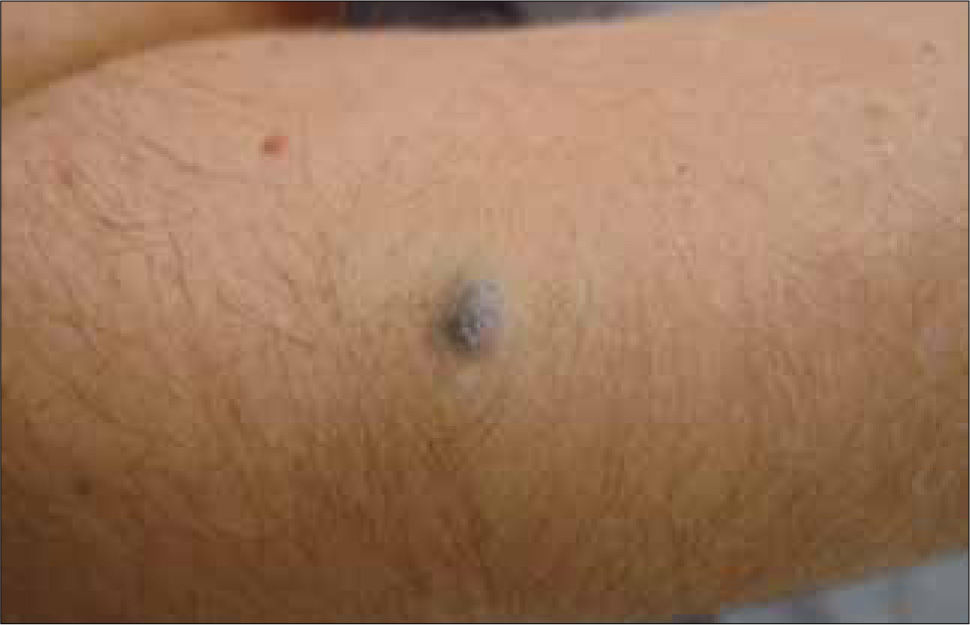
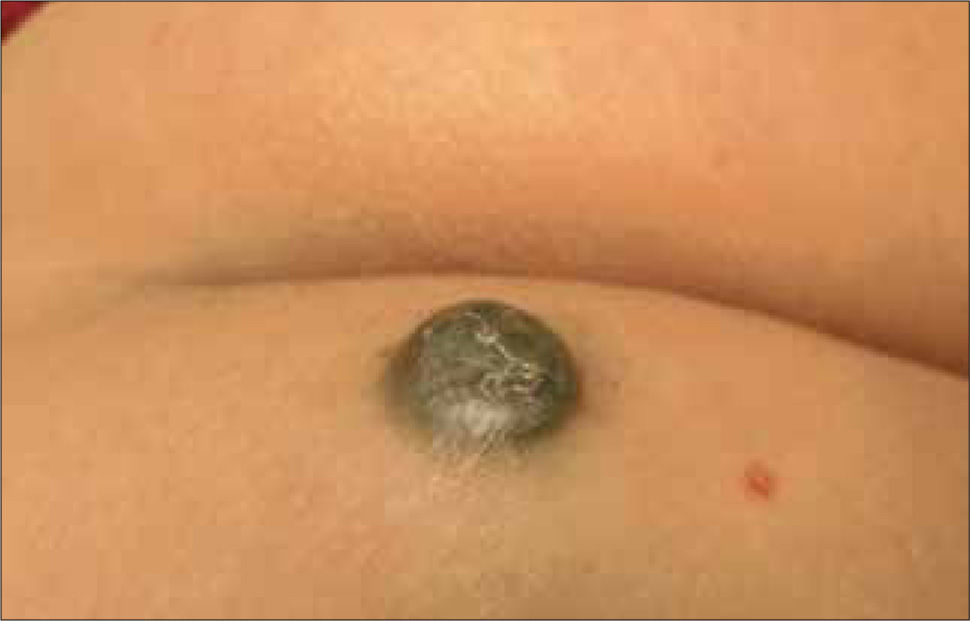
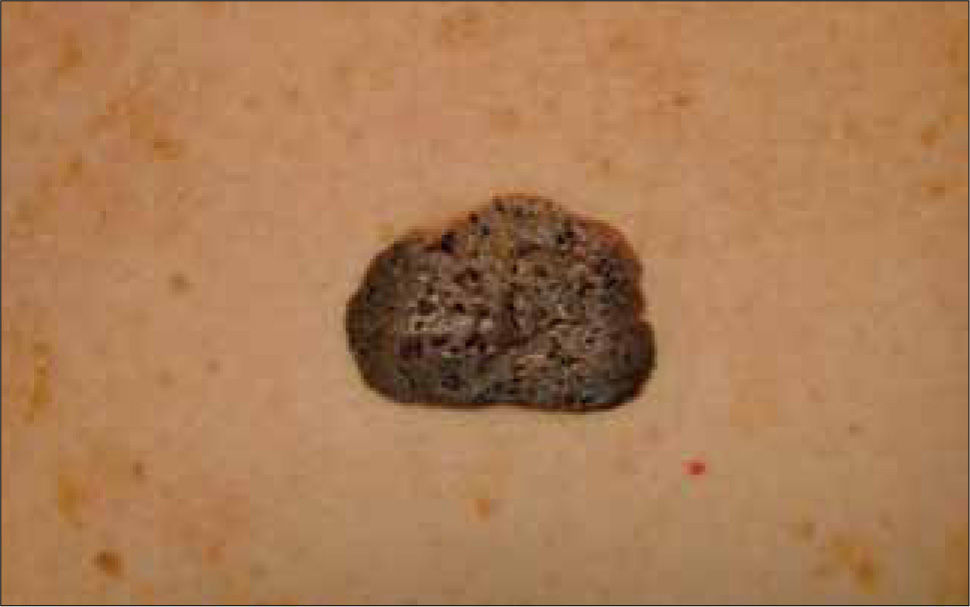
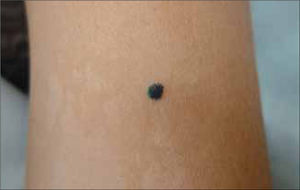
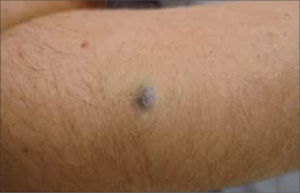
Clínicamente el MM puede ser indistinguible de un nevus melanocítico "común". Puede observarse como un nevus atípico (Tabla 2) o puede presentarse como una de las cuatro formas clásicas de MM (Tabla 3 y Fig. 1, 2, 3a, 3b y 4).
Formas clínicas de melanoma maligno
| TIPO Y FRECUENCIA | UBICACIÓN | CARACTERÍSTICAS |
| Extensivo superficial (70%) | Cualquiera. Extremidades inferiores y tronco | Lesión plana con áreas elevadas, tonos múltiples (café claro y oscuro, negro, azul, rojo o gris). Crecimiento lento. |
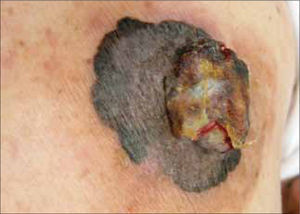
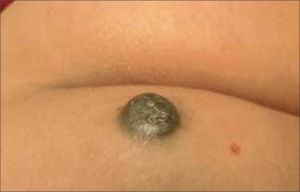
| Nodular (15%) | Cualquiera. Tronco, cabeza y cuello | Lesión elevada como una placa gruesa o lesión cupuliforme, polipoide o exofítica. Tonos de azul, negro y ocasionalmente sin pigmento (amelanótico). Crecimiento rápido (meses). |
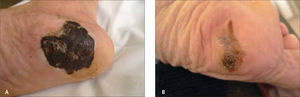
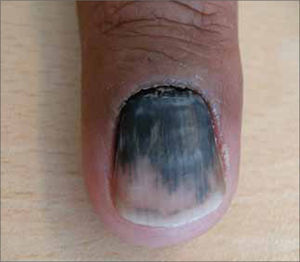
| Lentiginoso acral (5-10%) | Palmas, plantas, y subungueal | Pacientes mayores. Lesión pigmentada macular con pápulas o nódulos focales. Tonos múltiples de café, negro, azul y zonas depigmentadas. Forma subungueal: lesión pigmentada en zona de matriz, con extensión a lecho y lamina ungueal. Crecimiento lento. |
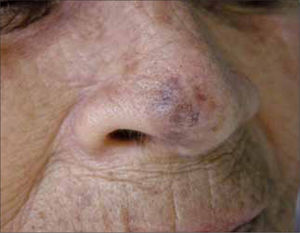
| Léntigo maligno melanoma (5%) | Cara, cuello y dorso de manos. (Áreas fotoexpuestas) | Pacientes mayores. Lesión pigmentada plana con áreas focales solevantadas. Tonos azul y grises. Crecimiento muy lento (hasta 20 años) |
La forma clínica en que se presenta un MM depende fundamentalmente de su patrón de crecimiento. La gran mayoría de los MM presenta inicialmente una fase de crecimiento radial y posteriormente, se agrega una fase de crecimiento vertical. La primera consiste en una proliferación celular intraepidérmica, que se extiende lateralmente y clínicamente se observa como una lesión plana. La fase vertical se refiere a un crecimiento hacia la dermis, y en consecuencia, hacia la vecindad de estructuras vasculares y linfáticas aumentando la probabilidad de metastizar [8]. La relación entre la duración de las fases clínicas radial y vertical, determina la forma clínica; por ejemplo, si la fase radial es mínima y la fase vertical predomina, la forma clínica será nodular.
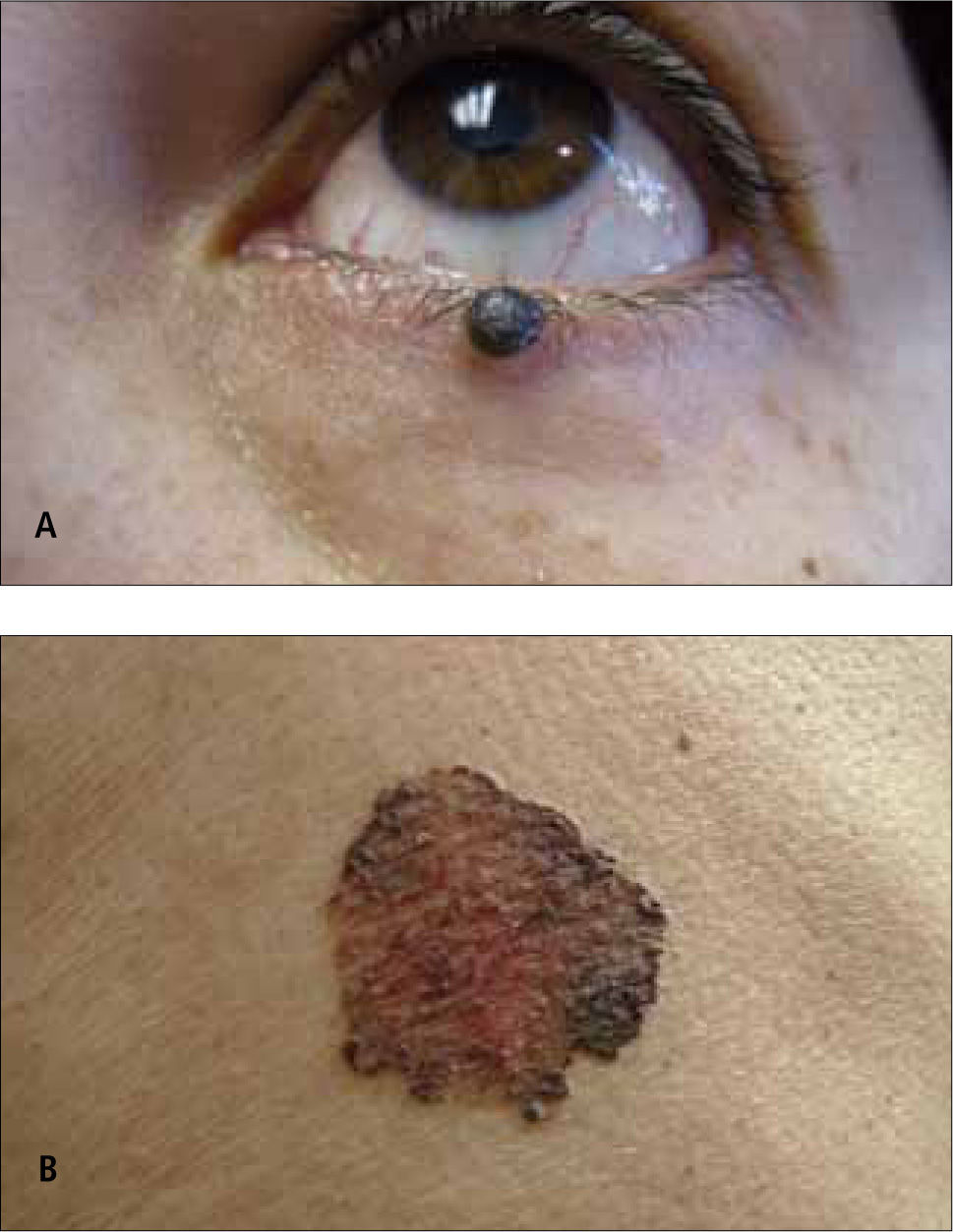
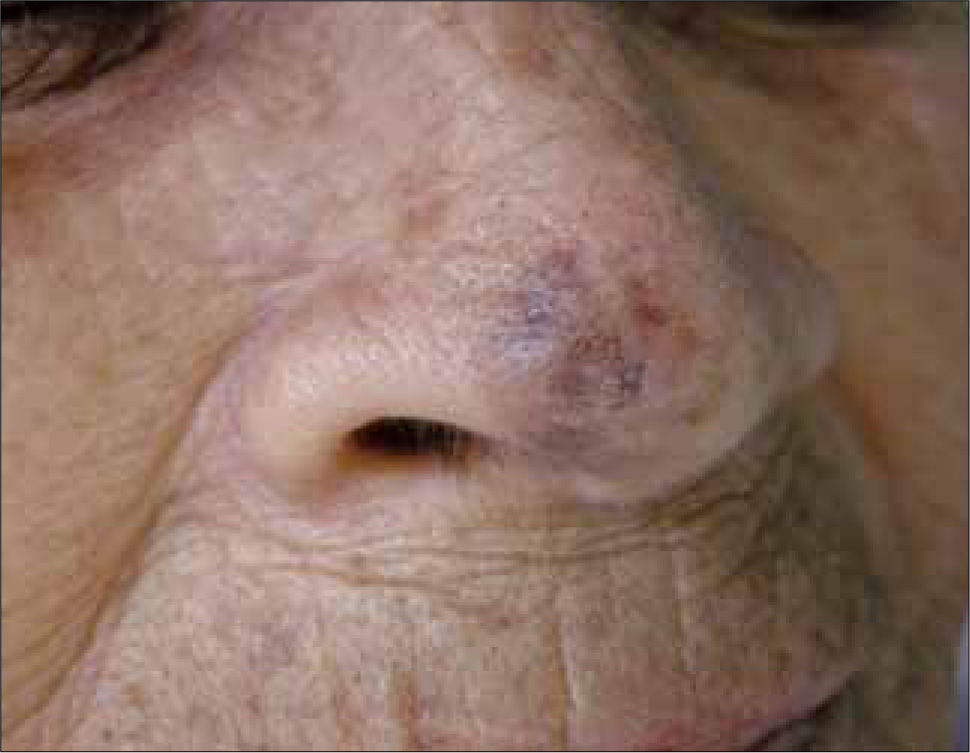
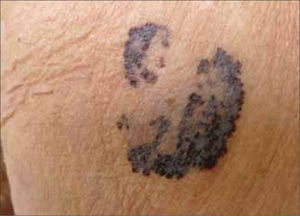
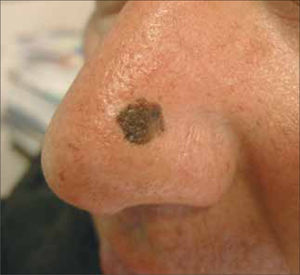
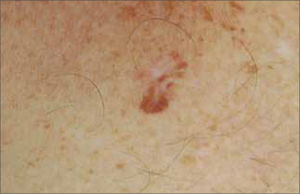
La denominación "melanoma in situ" corresponde más a una definición histológica que una forma clínica. Se refiere a aquel MM limitado a la epidermis, sobre la membrana basal. En la práctica un MM in situ se puede apreciar como una mácula o mancha completamente plana, sin áreas elevadas, de bordes irregulares y múltiples tonos de color. Clínicamente corresponde a una forma de MM extensivo superficial. Cuando se ubica en un área foto expuesta se le denomina Léntigo Maligno. (Fig. 4).
Es muy relevante destacar que un MM in situ puede ser absolutamente indistinguible de un nevus común o nevus atípico, en su etapa inicial. También puede ocurrir hasta en un 30% de los casos, que el MM se origine de un nevus pre-existente. En estas etapas precoces sólo un estudio histopatológico es capaz de hacer la diferenciación.
La dificultad que existe para diferenciar un MM inicial de un nevus, ha impulsado el desarrollo de múltiples tecnologías cuyo objetivo es mejorar la sensibilidad del diagnóstico clínico. El instrumento diagnóstico más utilizado entre los dermatólogos para este fin, es el dermatoscopio. A través de una amplificación óptica (10x) y una eliminación del brillo de la superficie cutánea mediante luz polarizada o un medio de interface, se logran visualizar atributos morfológicos invisibles al ojo desnudo. En dermatólogos entrenados, se logra una mejoría de hasta un 20% en la sensibilidad del diagnóstico para MM (9, 10). Se han definido múltiples características distintivas del MM a la dermatoscopía cuyo desarrollo se extiende más allá de los objetivos de este trabajo.
Simuladores de melanoma malignoUna manera de abordar lesiones que simulan MM es clasificarlas en aquellas que son de naturaleza melanocítica y no melanocítica:
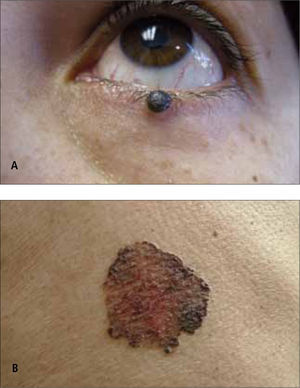
I. Lesiones melanocíticasNevus de Spitz pigmentado (Nevus de Reed): Es una variante intensamente pigmentada del nevus de Spitz. Corresponde a una proliferación melanocítica benigna y clínicamente se observa como una mácula, pápula o nódulo color café a negro. Generalmente se observa en extremidades inferiores de adultos jóvenes (Fig. 5). Dado que existe una variedad de melanoma "spitzoide", éste constituye su principal diagnóstico diferencial (10).
La dermatoscopía es muy útil en este tipo de lesiones, ya que presentan patrones con cierta especificidad.
La conducta recomendada es extirpar toda lesión sugerente de nevus de Spitz en pacientes mayores de 12 años. En pacientes menores de 12 años, se sugiere la extirpación sólo si la lesiones es mayor 1 cm., está ulcerada o presenta cambios rápidos en el tiempo (meses) (11).
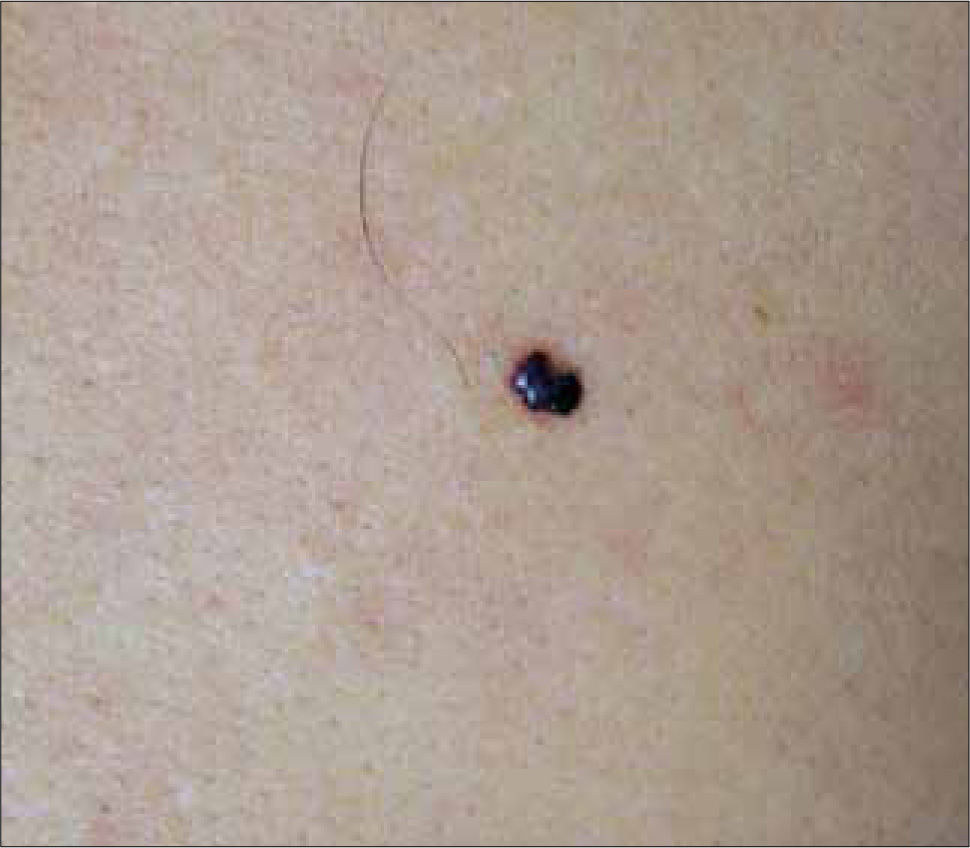
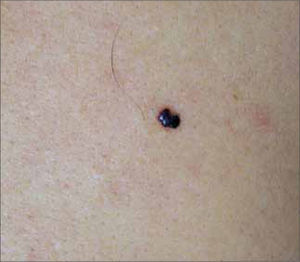
Nevus azul: es una lesión melanocítica formada por melanocitos pigmentados ubicados en dermis media. Clínicamente se aprecian como una mácula, pápula, nódulo o placa de tonalidad azul, azul-gris o azul-negro, usualmente menores a 1 cm. (Fig. 6). Este color azuloso se produce por un efecto Tyndall de la piel sobre el pigmento dérmico. Pueden ubicarse en cualquier área pero más de la mitad de los casos se observan en el dorso de las mano y pies. Existen formas poco frecuentes como nevus azul hipopigmentado, targetoide, agminado, combinado o celular. Este último es destacable ya que puede ser una placa o nódulo de 1-3 cms, que se palpa con un componente profundo, generalmente ubicado en zona sacra o glútea (Fig. 7). El nevus azul celular además de presentar un riesgo bajo de desarrollar un MM puede presentar "metástasis benignas" a ganglios regionales (12).
Hay autores que usan el término "nevus azul maligno", sin embargo, en la actualidad se prefiere interpretar este escenario como un MM que se desarrolla en un nevus azul pre-existente.
En general, la recomendación ante un nevus azul de larga data en un adulto es no extirparlo. Sólo se recomienda su resección en casos de nevus azul de aparición súbita o, en el caso de nevus azul nodulares, extirparlos si aumentan de tamaño. El nevus azul celular siempre debe extirparse ya que tiene un riesgo mayor de desarrollar MM y clínicamente puede ser indistinguible.
Nevus recurrente: También denominado nevus persistente, se refiere a aquellos nevus parcialmente resecados que se desarrollan en su cicatriz residual. Clínicamente se aprecian como máculas pigmentadas color café a negro, asimétricos, de bordes irregulares y mal delimitados rodeados por un área cicatricial (Figura 8). Su principal diagnóstico diferencial es un MM residual o un MM con recidiva local (13). En un intento de entregar claves clínicas para su diferenciación, un estudio encontró que los nevus recurrentes tienden a tener un crecimiento simétrico y centrífugo del pigmento desde el centro de la cicatriz (14-16). Por su parte los MM recurrentes tienden a tener hiperpigmentación periférica (más allá de los límites de la cicatriz) y mayor variabilidad de colores.
Para su diferenciación, la dermatoscopía aunque no es definitoria resulta de gran utilidad.
El enfrentamiento a un nevus recurrente no sólo es un desafío clínico sino que también para el patólogo, ya que su histopatología puede ser muy similar al de un MM.
En el manejo de un nevus recurrente es primordial contar con el informe histopatológico inicial para decidir si intervenir quirúrgicamente o no. En el caso de que no se cuente con este antecedente, y especialmente si la clínica o dermatoscopía son sospechosas, la conducta recomendada es la extirpación completa de la lesión.
II. Lesiones no melanocíticasSon múltiples las lesiones no melanocíticas que pueden ser pigmentadas y simular clínicamente un MM. A continuación se describen las lesiones más frecuentes:
Queratosis seborreica pigmentada: es una variante pigmentada de la proliferación epidérmica benigna más frecuente de la piel. Aparecen generalmente en pacientes de edad media y aumentan de tamaño y número con la edad. Clínicamente corresponden a pápulas o placas bien circunscritas, color café a negro y con una superficie rugosa (Fig. 9). Cuando son muy pigmentadas o cuando son de superficie lisa, como se observan en el subtipo histológico "acantótico", pueden simular MM. Otro escenario en que la queratosis seborreica puede simular MM es cuando se inflama o cuando presenta una regresión de tipo liquenoide. En esta última la lesión toma un color gris pizarra. Nuevamente, la dermatoscopía es extremadamente útil para diferenciar estos tipos de queratosis seborreicas de un MM.
Además de que su aspecto clínico puede simular un MM, hay múltiples reportes de melanomas desarrollados a partir de una queratosis seborreica pre-existente (15, 16).
Dado que normalmente la técnica empleada para remover una queratosis seborreica es la electrovaporización o el shave (resección tangencial), se debe reservar la técnica de extirpación por losanjo sólo para aquellos casos donde la clínica y la dermatoscopía son sugerentes de MM.
Carcinoma basocelular pigmentado: El carcinoma basocelular ya sea en su forma nodular o superficial pueden presentar abundante pigmento. El sustrato histológico de este pigmento esta dado fundamentalmente por melanófagos en el estroma tumoral y en menor grado, por melanocitos pigmentados intratumorales.
Clínicamente se aprecian como una pápula, nódulo o placa con borde perlado, con telangiectasias superficiales y áreas con tonos azules, grises o francamente negros (Fig. 10a y 10b). Ocasionalmente presentan áreas ulceradas. Se ubican preferentemente en áreas fotoexpuestas y en hispánicos sería más frecuentes en los párpados (17).
La dermatoscopía del carcinoma basocelular pigmentado es muy característica y en la gran mayoría de los casos, su diferenciación de un MM es posible (18, 19).
El manejo usual del carcinoma basocelular es la extirpación quirúrgica. En casos excepcionales se pueden utilizar técnicas no quirúrgicas.
Queratosis actínica pigmentada: Variante pigmentada de una proliferación epidérmica de queratinocitos alterados, en respuesta al daño crónico por radiación ultravioleta. Se le considera una lesión premaligna ya que tiene un potencial de transformarse en un carcinoma espinocelular.
En el caso de esta variante pigmentada, clínicamente se observa como una pápula o placa café claro u oscuro, con descamación fina superficial y áspera a la palpación (Fig 11). Su diferenciación clínica o mediante dermatoscopía de la variante léntigo maligno del MM es a veces imposible (19, 20).
Dado que las lesiones frecuentemente son extensas, en aquellos casos en que se está en la disyuntiva entre un léntigo maligno o una queratosis actínica pigmentada, es recomendable tomar una o más biopsias parciales de la lesión para decidir la conducta a seguir. En el caso de que se demuestre una queratosis actínica pigmentada, el manejo es siempre conservador (criocirugía, imiquimod, terapia fotodinámica, entre otros).
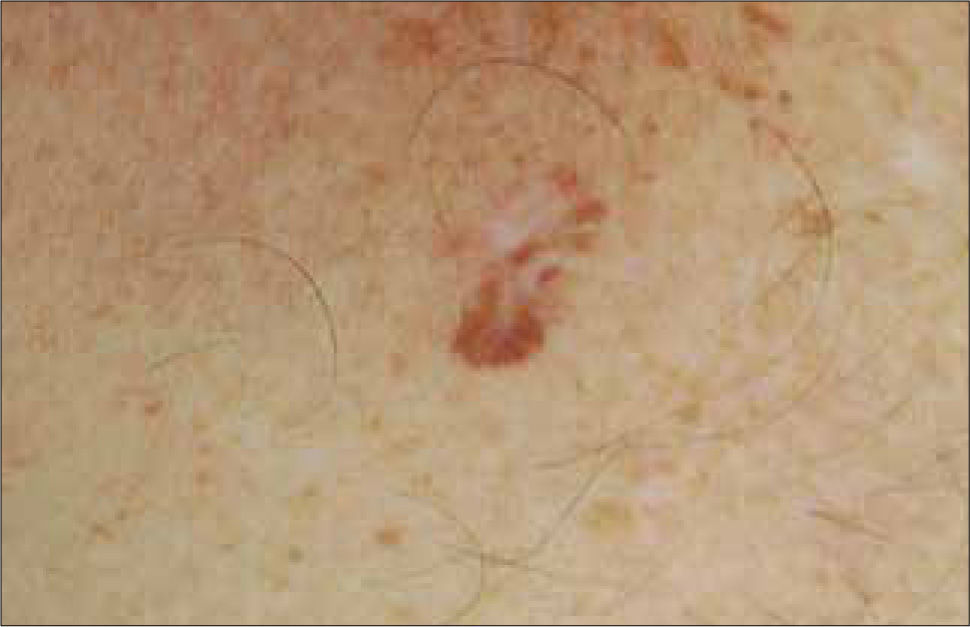
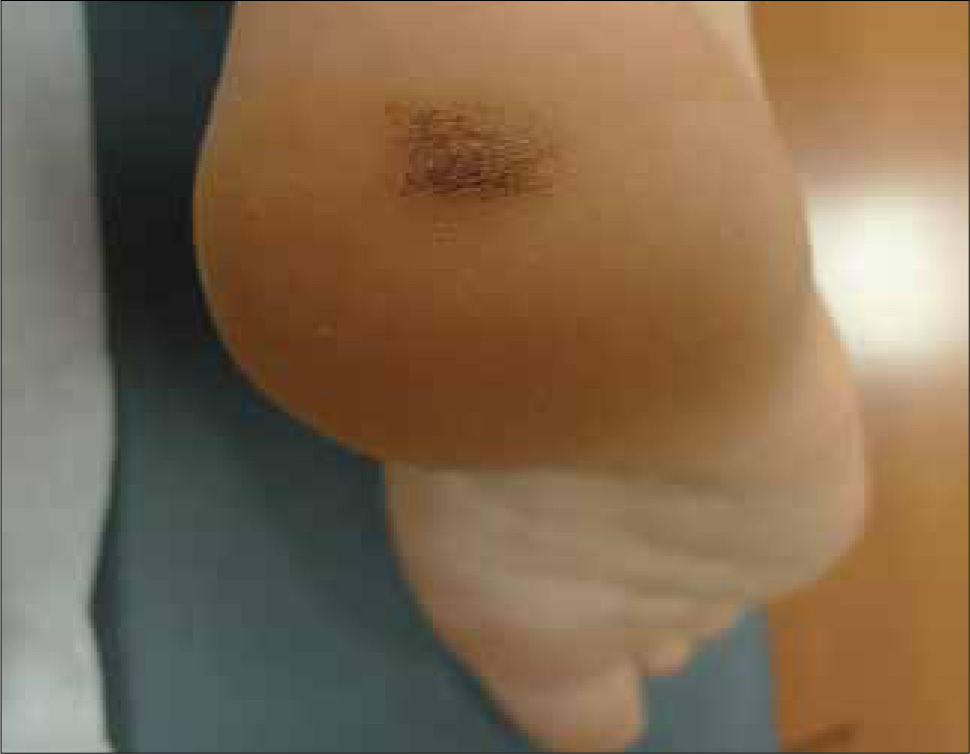
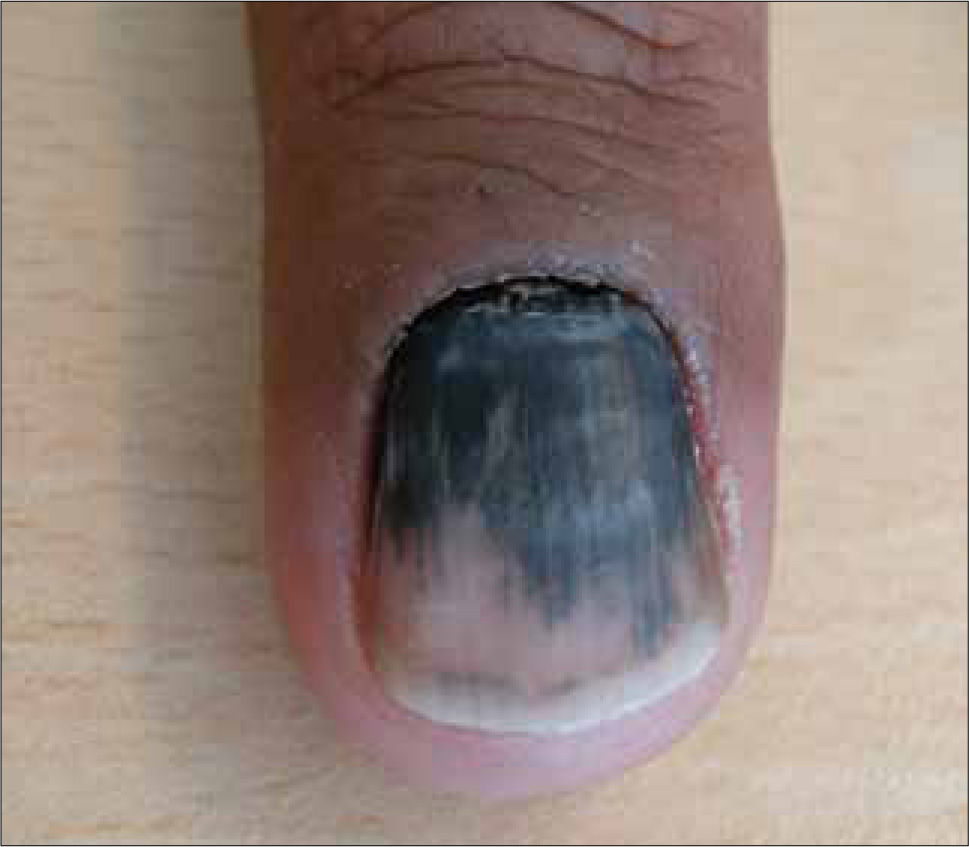
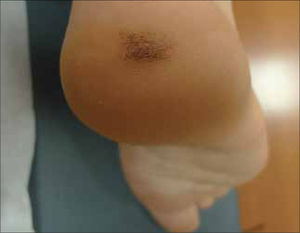
Lesiones vasculares: Con cierta frecuencia algunas lesiones vasculares pueden presentar tonalidades oscuras que pueden simular un MM. Por ejemplo, angiomas trombosados (Fig. 12), angioqueratomas, hemorragias subcórneas (Fig. 13) y hemorragias subungueales (Fig. 14). A la dermatoscopía estas lesiones son fácilmente diferenciables de un MM. En el caso de la hemorragia subcórneas, se presentan frecuentemente en la planta (talón) y dada su ubicación intracornea, se pueden remover completamente realizando un rebaje tangencial con una hoja de bisturí. La hemorragia subungueal, a pesar de que es relativamente sencillo diferenciarla de una MM subungueal, no se debe olvidar que ocasionalmente los MM pueden tener hemorragias subungueales agregadas (20).
SíntesisEl enfrentamiento de una lesión pigmentada cutánea en la práctica de un médico no especialista es muy frecuente. El MM constituye el diagnóstico diferencial más relevante en este escenario y su diagnóstico precoz determina dramáticamente el pronóstico del paciente. Por este motivo, es primordial conocer la distintas formas clínicas que puede presentar un MM así como conocer aquellas lesiones cutáneas que pueden simularlo.
El autor declara no tener conflictos de interés, en relación a este artículo.