La posibilidad de prevenir la Diabetes Mellitus 2 (DM2) se conoce desde hace décadas. Múltiples estudios epidemiológicos han comprobado que los cambios de estilo de vida tienen resultados favorables con costos menores que la propia enfermedad o terapia farmacológica, sin embargo no se ha logrado repetir estos resultados en la población general. Estudios de intervención farmacológica han logrado resultados similares, pero no existe consenso en el uso de ellos, en forma masiva, en etapa pre-diabética. Múltiples factores ambientales han tratado de ser corregidos sin lograrse un éxito que permita incorporarlos como una terapia preventiva eficiente que logre frenar el crecimiento desmedido y las consecuencias de la DM2. Tal vez el completo conocimiento de su condición poligénica permita una terapia realmente anticipada, ya que el conocimiento actual aun no logra establecer el momento en que se inicia el deterioro micro y macroangiopático que caracteriza a la enfermedad.
The possibility of preventing the Type 2 Diabetes Mellitus (T2DM) is known for decades. Many epidemiological studies have found that changes in lifestyle have positive results with lower costs, however there has not been possible to repeat these results in the general population. Pharmacological intervention studies have achieved similar results, but there is no consensus on the use of them in pre-diabetes stage. Many environmental factors have tried to be corrected without success. It cannot be incorporated as an efficient preventive therapy to try to stop the growth and the consequences of T2DM. Perhaps the full knowledge of this polygenetic condition will allow an early therapy because current knowledge fails on set the time when start the deterioration of micro and macroangiopatic that characterize this disease.
Durante la última década las ciencias médicas han destacado la utilización de una herramienta que ha sido de gran conveniencia para todos los ámbitos relacionados con la salud: la prevención. Entendiendo este concepto como el conjunto de acciones adoptadas para evitar la aparición o progresión de un fenómeno, su gran impacto en salud se debe a la posibilidad de disminuir la prevalencia de enfermedades crónicas (Diabetes mellitus 2 (DM2), Hipertensión arterial (HTA), Dislipidemias, Obesidad y otras) lo cual repercute favorablemente en el ámbito social y económico. Respecto a la DM2, considerada una enfermedad poligénica agravada por factores ambientales, continúa mostrando una tendencia exponencial de crecimiento a nivel mundial (1). Se le reconoce una secuencia de eventos que anticipan su diagnóstico y finalizan con la incapacidad de incorporar la glucosa a las células dependientes de la actividad de la insulina. Esta hipótesis permite pensar que se puede intervenir la aparición de la DM2 corrigiendo anticipadamente los factores modificables y esperando resultados favorables como la postergación o reversión de ella en algunos casos. Existen varias revisiones acerca del tema que resumen un conocimiento consolidado de la prevención de DM2 desde varios años a la fecha (2–5), sin embargo no se ha logrado transformar la información de las diferentes experiencias tabuladas en una tendencia favorable que confirmen su utilidad en el mundo real. Se revisarán algunas de ellas y su posible repercusión en nuestro medio.
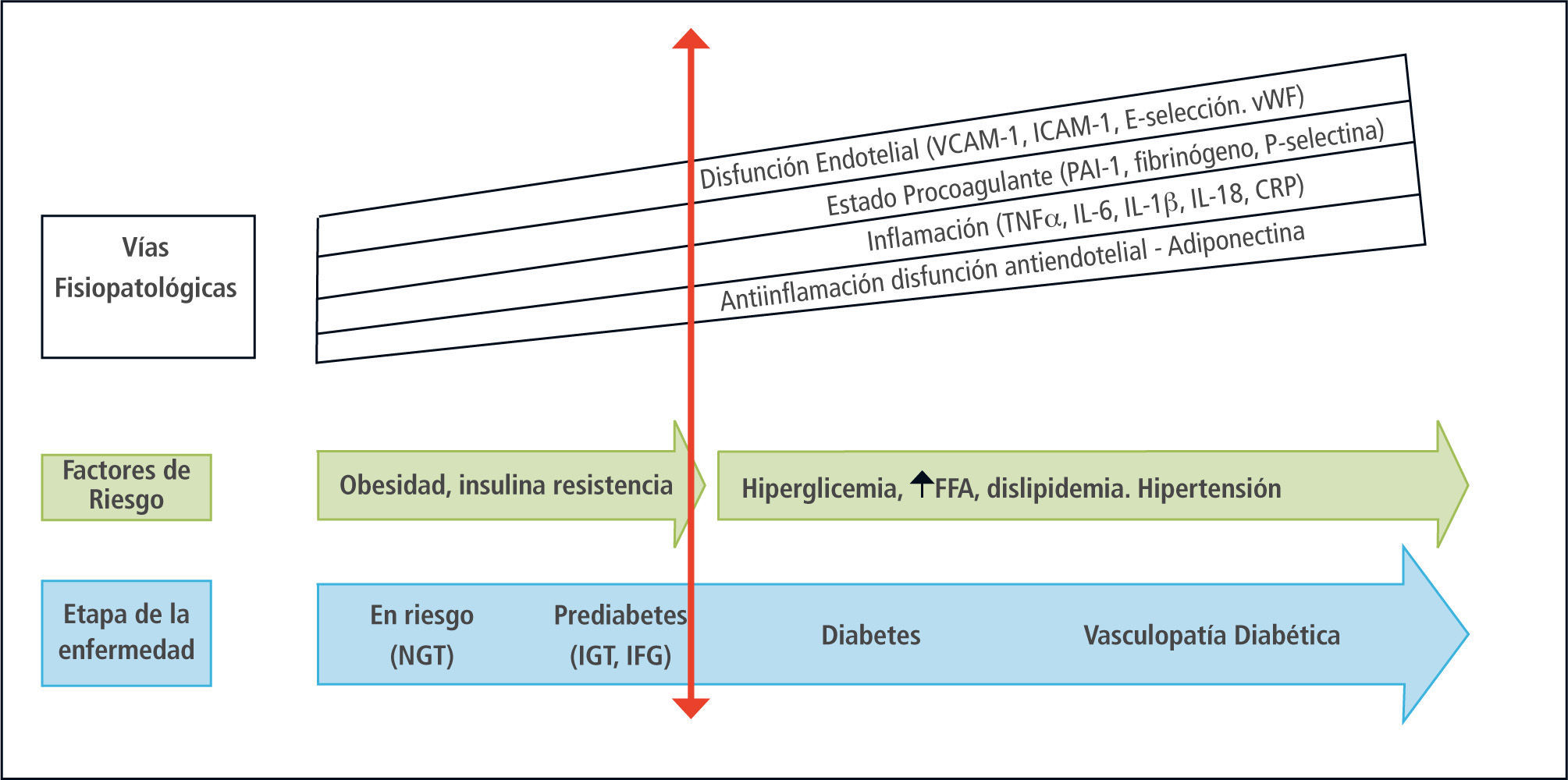
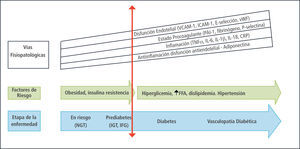
¿Cuándo y por qué hacer prevención?Etapas tempranas, prediabetes y niveles de prevenciónEl periodo que precede al diagnóstico de la DM2, es conocido como Pre-diabetes (6). Este concepto, enmarcado en la teoría que considera a la DM2 una enfermedad progresiva, adopta relevancia al observarse muy anticipadamente la presencia de varios marcadores inflamatorios alterados (7, 8) (Figura 1) y asociarse además a varias condiciones que son frecuentes en la enfermedad diabética (hipertensión arterial, hyperuricemia, sobrepeso, dislipidemia y otros). Es importante destacar que este periodo se presenta previamente o en conjunto con cifras de glicemias alteradas, por lo tanto la disglicemia no se constituye como el elemento determinante. Clásicamente se ha descrito que la conversión de prediabetes a DM2 es de aproximadamente 10% por año (9), pero el reciente estudio danés del Dr. Rassmusen et al, Addition (Anglo-Danish-Dutch studie of intensive treatment in people with screen-detected diabetes in primary care) (10), publicado en el año 2007 mostró que la progresión de intolerancia a la glucosa y glicemia alterada en ayunas a diabetes mellitus 2 es de 17,6% y 18,8% por año respectivamente.
Inflamacion, disfunción endotelial y estado de procoagulante
En ese momento, la ejecución de una conducta de enfrentamiento activo que logre retardar la progresión de la enfermedad y prevenir las complicaciones agudas y crónicas es plenamente justificable, de acuerdo los hallazgos clínicos, análisis de laboratorio alterados y evidencias en diversos estudios clínicos y de investigación. Entre estos últimos destaca la descripción de una disminución de aproximadamente un 40% de células 6 en páncreas de necropsias realizadas a pacientes obesos intolerantes a la glucosa respecto a obesos no intolerantes (11, 12) que se podría evitar y otro que demuestra la presencia de infiltrado amiloideo como parte de la patogenia de la diabetes (13) en esta etapa prediagnóstica y que revierte al dar un manejo adecuado a los factores de riesgo de la DM2. Finalmente también respaldan una intervención en esta etapa las alteraciones descritas en la regulación de algunas hormonas, entre ellas el glucagón y las hormonas incretinas, que participan en la homeostasis de los hidratos de carbonos junto a la insulina, las cuales podrían ser tratadas.
En el transcurso del tiempo los criterios diagnósticos de DM2 han cambiado en diferentes oportunidades, siendo las actuales cifras propuestas y utilizadas como límites en base a se relación con la aparición de complicaciones microvasculares (14) (específicamente retinopatía atribuida a DM). Sin embargo existe fuerte evidencia de estudios epidemiológicos (UKPDS (15), DECODE (16)) que en este periodo ocurre un gran desarrollo de macroangiopatía, evidenciada principalmente por daño en arterias coronarias y vasos cerebrales, las que en gran parte serán las responsables de la mortalidad y morbilidad de la DM2; además es de considerar que pesar de que las cifras y criterios diagnósticos son basados en el deterioro de microangiopatía atribuida a DM2, ya existe presencia de neuropatía, retinopatía y nefropatía al momento del diagnóstico.
Según la definición de prevención primaria, la población sobre la cual debe aplicarse ésta para DM2 es aquella sin la enfermedad o con factores de riesgo para el desarrollo de ésta (Tabla 1). Separando este último grupo de la población general y analizando los clásicos factores de riesgo descritos, se encuentran patologías como sobrepeso, dislipidemia, hipertensión y otras que relacionadas en su etiopatogenia con una resistencia patológica a la insulina. Todas ellas fueron el sustrato para el término “Síndrome X” (1998, Dr G. Reaven), y que luego ha evolucionado al controvertido Sd. Metabólico. Lejos de esta discusión, y considerando solo su relación con una resistencia patológica a la insulina, la presencia de estas patologías podrían ser interpretadas como una alerta de diagnóstico ya tardío, aun en ausencia de disglicemia, correspondería realizarles a ellos una prevención secundaria, pues supone alteraciones existentes. Es reconocido que una vez aparecida la disglicemia y realizado el diagnóstico de Intolerancia a la Glucosa (IG), el riesgo de progresión hacia la DM2 se incrementa entre 2 y 7 veces en relación a personas con tolerancia a la glucosa normal, justificándose plenamente una conducta pro-activa sobre los factores modificables vinculados a la aparición de DM2.
Factores de riesgo para diabetes mellitus 2 (46)
No Modificables
|
Modificables (tratables)
|
Los estudios de prevención se han realizado, ya sea con a) Intervenciones de comportamientos: incluyendo cambios en la alimentación y aumento de la actividad física o b) Intervenciones farmacológicas: utilizando fármacos que actúen sobre los factores reconocidos, modificables, en la patogenia de la diabetes DM2
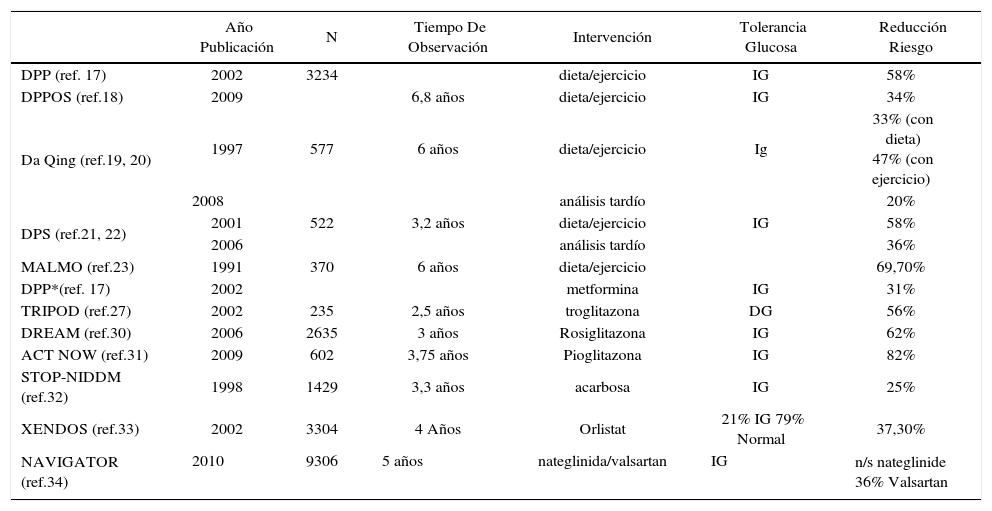
Cabe destacar que los estudios disponibles han sido realizados en poblaciones reconocidas como de alto riesgo para DM2 y muchos de ellos en paciente con intolerancia a glucosa conocida (Tabla 2).
Datos de los princípales estudios de prevención de DM2
| Año Publicación | N | Tiempo De Observación | Intervención | Tolerancia Glucosa | Reducción Riesgo | |
|---|---|---|---|---|---|---|
| DPP (ref. 17) | 2002 | 3234 | dieta/ejercicio | IG | 58% | |
| DPPOS (ref.18) | 2009 | 6,8 años | dieta/ejercicio | IG | 34% | |
| Da Qing (ref.19, 20) | 1997 | 577 | 6 años | dieta/ejercicio | Ig | 33% (con dieta) 47% (con ejercicio) |
| 2008 | análisis tardío | 20% | ||||
| DPS (ref.21, 22) | 2001 | 522 | 3,2 años | dieta/ejercicio | IG | 58% |
| 2006 | análisis tardío | 36% | ||||
| MALMO (ref.23) | 1991 | 370 | 6 años | dieta/ejercicio | 69,70% | |
| DPP*(ref. 17) | 2002 | metformina | IG | 31% | ||
| TRIPOD (ref.27) | 2002 | 235 | 2,5 años | troglitazona | DG | 56% |
| DREAM (ref.30) | 2006 | 2635 | 3 años | Rosiglitazona | IG | 62% |
| ACT NOW (ref.31) | 2009 | 602 | 3,75 años | Pioglitazona | IG | 82% |
| STOP-NIDDM (ref.32) | 1998 | 1429 | 3,3 años | acarbosa | IG | 25% |
| XENDOS (ref.33) | 2002 | 3304 | 4 Años | Orlistat | 21% IG 79% Normal | 37,30% |
| NAVIGATOR (ref.34) | 2010 | 9306 | 5 años | nateglinida/valsartan | IG | n/s nateglinide 36% Valsartan |
IG Intolerantes a Glucosa
DG Diabéticas Gestacional
n/s no significativo
Entre los estudios mas clásicos de intervención de comportamiento destacan:
- 1.
El Estudio del Programa de Prevención de la Diabetes (DPP) (17) realizado por el Instituto Nacional de Salud (NIH) de los Estados Unidos, que ha sido uno de los mayores estudios diseñados para demostrar la efectividad de la intervención del estilo de vida con dieta y ejercicio y disminuir la incidencia de DM2. La cohorte de 3.234 pacientes caracterizados por un test de tolerancia a glucosa alterado, IMC promedio de 34Kg./m2 con al menos 45% de grupos étnicos minoritarios de alto riesgo de diabetes, fue evolucionada un tiempo promedio de 2,8 años. Se utilizó educación para una dieta saludable y actividad física de mediana intensidad realizada por tiempos mínimos de 150 minutos semanales. El objetivo propuesto fue la pérdida de al menos el 7% de peso corporal basal. Los resultados publicados el año 2002 demostraron una reducción del 58% en el avance de intolerancia a glucosa a DM2. Al mismo tiempo un subgrupo fue intervenido con la adición del fármaco metformina en dosis de 850 mgs por dos veces al día, lográndose una reducción del 31% del riesgo en relación a un grupo tratado con placebo. Así se confirma un importante rol de la baja de peso en disminuir la progresión desde intolerancia a la glucosa a DM2, calculándose una reducción de riesgo de 16% por cada Kg. de peso corporal perdido. El beneficio también fue compartido por pacientes del grupo intervenido que no lograron alcanzar el objetivo de bajar el 7% del peso corporal, quienes redujeron su riesgo de progresión a DM2 en 44% comparados con placebo. Al término de este estudio se realizó una segunda fase optativa, DPP Outcome Study (DPPOS) (18), en la que se educó a todos los participantes para un cambio de estilo de vida intensivo. Esta fase prolongó el tiempo de observación un promedio de 6,8 años con el objetivo principal de determinar si la prevención de la DM2 era sostenible en el tiempo. Durante DPPOS, la incidencia de diabetes en los antiguos grupos con metformina y con placebo igualaron a las del grupo intervenido en la primera parte (DPPP), pero la incidencia acumulada fue siempre a favor del grupo primeramente intervenido (reducción de 34% del riesgo en comparación con placebo). Se demostró así que la prevención o retardo de la diabetes que se logra a través del cambio de estilo de vida y puede persistir durante al menos 10 años.
- 2.
El estudio chino Da Qing (19), publicó sus resultado en el año 1997. Incorporó 577 pacientes con una media de IMC de 26Kg./m2 y con test de tolerancia a la glucosa alterado. La cohorte fue estudiada por un periodo de 6 años y se demostró una reducción de 47% en la incidencia de diabetes en un subgrupo sometido a ejercicio físico (20 minutos diarios) y de 33% en aquellos con dieta restringida en alcohol y carbohidratos simples y ricas en fibras con la finalidad de alcanzar un IMC de 23Kg./m2. Un análisis tardío, publicado 20 años después (20) (2008), demostró que aproximadamente un 80% de los pacientes intervenidos habían progresado a DM2, cifra siempre menor que el 90% de aquellos que fueron el grupo control.
- 3.
Finnish Diabetes Prevention Study (DPS) (21). Estudio de seguimiento e intervención, con un promedio de 3,2 años de duración, realizado por el programa de prevención de la diabetes de Finlandia, sobre una cohorte de 522 pacientes de alto riesgo para DM2 (sujetos de mediana edad, promedio IMC 31Kg./m2 y con ITG) incluían recomendaciones dietéticas y de ejercicio físico (30 minutos diarios de actividad aeróbica o de resistencia) para lograr un objetivo de pérdida del 5% peso del peso corporal total. Sus resultados publicados en el año 2001 demostraron que se pueden prevenir la DM2 con cambios de estilo de vida intensivo. El riesgo de avanzar a DM2 se redujo en un 58% en el grupo intervenido. La incidencia acumulada fue de 11% en el grupo de intervención frente a un 23% en el grupo de control. Un nuevo análisis realizado a esa cohorte luego de tres años del término del estudio demostró que se mantenía en un 36% de reducción de riesgo frente al grupo que fue control (22).
- 4.
Estudio de Malmo Suecia (23). Estudio no aleatorizado que realizó intervención sobre la dieta y el ejercicio durante 6 años a hombres con IG. En 1991 se publican sus resultados demostrando una reducción de la incidencia de DM2 desde 4,3% a 1,3% por año. Esta cohorte fue seguida posteriormente en un estudio observacional por seis años más, reportándose una disminución de mortalidad de los sujetos intervenidos en relación a aquellos sin intervención de 6.5% versus 14% respectivamente.
- 5.
Otros estudios en India y Japón demuestra similares resultados en relación a utilidad y eficacia del estilo de vida saludable sobre la prevención de DM2 (24, 25).
La intervención farmacológica es motivo de controversia. Sin tener claro momento de inicio de la enfermedad, es cuestionada la intervención con medicamentos, los que no están exentos de efectos no deseados. Aun así se han hecho múltiples estudios que han puesto a prueba la efectividad de esos en la prevención de DM2.
Considerando que la patogenia de la DM2 reconoce como elemento esencial para el desarrollo de la enfermedad la existencia de una resistencia aumentada a la actividad de la insulina en ciertos parénquimas en los primeros periodos de la enfermedad ésta se compensa con una sobreproducción de insulina, la que mientras se pueda mantenga logrará niveles de euglicemia. La aparición de disglicemia como IG y posteriormente DM2 se produce por la incapacidad de producir la cantidad de insulina requerida, producto de un déficit de células ß. Esta carencia de células ß se atribuye a una alta tasa de apoptosis y procesos de destrucción asociados a lipotoxicidad y glucotoxicidad. En este periodo deja de ser relevante la resistencia aumentada a la insulina. De acuerdo a lo expuesto cabe razonar que los fármacos que se intenten utilizar para prevención temprana de diabetes serán aquellos que disminuyan la resistencia aumentada a la insulina y proteja las células ß del proceso de apoptosis.
De los ensayos que se han realizado con tal finalidad destacan las tempranas conclusiones obtenidas en el estudio DPP, ya mencionado, en la que se intervino el grupo de estudio con metformina, con resultados favorables, lográndose una reducción de 31% de riesgo para pasar a DM2 en relación al uso de placebo, demostrándose también mejores resultado de la subpoblación joven y en sobrepeso en relación a la de mayores de 60 a los no obesos. Una meta-análisis recientemente publicado (26) incluye estos y otros resultados de estudios realizados con metformina concluyendo la utilidad de la metformina en prevención de DM2.
El estudio TRIPOD (27) realizado en 235 mujeres hispanas, con antecedentes de Diabetes Gestacional a quienes se le intervino con adicionando troglitazona o placebo. Los resultados del estudio TRIPOD fueron obtenidos luego de 30 meses de seguimiento con una la incidencia de DM2 de 5,4% en el grupo con troglitazona versus 12,3% del grupo placebo lo que traduce una disminución de riesgo de 56%. La troglitazona fue retirada del mercado atribuyéndosele hepatotoxicidad, pero existe actualmente otras dos drogas de la familia tiazoledinedionas (TZD), identificadas como “sensibilizadores de receptor de insulina”, familia a las que también se les atribuyen la propiedad de preservar las células ß (28). En este rol se puede suponer serían las mejores herramientas farmacológicas para enfrentar este momento de resistencia a la insulina (29) por lo que se ha insistido en demostrar su eficacia para este fin. El estudio Diabetes Reduction Assessment with Ramipril and Rosiglitazone (DREAM) (30), utilizó en uno de sus brazos rosiglitazona (8mgs./día) versus placebo en pacientes 2635 pacientes, con IG, luego de 3 años de seguimiento demostró una reducción de riesgo de paso a DM2 de 62% y una regresión de la intolerancia a glucosa a la normalidad de 50,5% respecto a 30% del grupo placebo, con un NNT de 7. A pesar de sus excelentes resultados, actualmente se cuestiona la rosiglitazona por sus efectos no deseados de la índole cardiovascular y óseos principalmente, pero en reciente debate la FDA (Food and Drug Administration) le ha permitido su permanencia en el mercado norteamericano.
El estudio aleatorio ACT now (31), evalúo el efecto de pioglitazona (45mgs/día) contra placebo en 602 pacientes portadores de IG, en un periodo promedio de observación de 3,75 años, los pacientes en tratamiento con pioglitazona mostraron una reducción de 82% en progresión a DM2 frente a los tratados con placebo.
Sin ser sensibilizador de receptores ni tampoco habiéndose demostrado efectos de protección celular, la acarbosa fue estudiada tempranamente como fármaco para prevención de DM2 en el estudio STOP-NIDDM (32) Se estudió1429 pacientes con IG y se les aleatorizó con acarbosa, 100mg o placebo, se les observó tiempo promedio de 3,3 años, evidenciándose una reducción del 25% en la incidencia de la diabetes. Estos resultados favorables se contraponen a la gran deserción que hubo en la cohorte estudiada, casi un tercio del grupo acarbosa fue incapaz de completar el estudio debido a efectos secundarios gastrointestinales, lo que hace que incierta su aplicación en la atención clínica.
En el mismo plano, el estudio Xenical in the prevention of Diabetes in Obess subjets (XENDOS) (33), comparó la intervención aleatorizada de orlistat (120mgs por 3 veces al día) versus placebo, en el riesgo de llegar a DM2. La cohorte seguida por 4 años incluyó en total 3304 pacientes obesos, 79% normoglicémicos y 21% intolerantes a la glucosa. Además todos los pacientes fueron educados para recibir una dieta hipocalórica junto a modificación del estilo de vida. Los resultados mostraron una reducción de peso y de perímetro de cintura significativamente mayor en el grupo de orlistat, durante todo el estudio. La tasa acumulada de incidencia de DM2 fue 6.2% en el grupo de orlistat y 9% en el grupo placebo, con una disminución del riesgo en el primer grupo de un 37.3%.
El estudio Nateglinide and Valsartan in Impaired Glucose Tolerance Outcomes Research (NAVIGATOR) (34), ensayo multicéntrico, doble ciego, randomizado, con un diseño factorial 2×2 en el que incluyó 9306 pacientes con intolerancia a la glucosa y uno o más factores de riesgo cardiovascular (en mayores de 55 años) o enfermedad cardiovascular conocida. Se intervino en forma randomizada a recibir valsartan (160mg/día) o placebo y nateglinida o placebo, además de modificaciones del estilo de vida. Se realizó seguimiento promedio de 5 años analizando como objetivos primarios: la aparición de DM2 y eventos cardiovasculares. Sus resultados recientemente publicados (2010) demuestran que nateglinida no redujo ni la disminución de la aparición de nuevos casos de diabetes (36% frente a 34% en el grupo placebo), ni la aparición de eventos cardiovasculares, respecto a la intervención en el grupo valsartan la incidencia acumulada de diabetes fue 33.1% en comparación con el 36.8% del grupo de placebo (hazard ratio 0.86; 95% IC, 0.80 a 0.92; p<0.001), pero no demostró una reducción significativa para la incidencia de eventos cardiovasculares (14.5% vs 14.8%) en comparación con el grupo placebo.
De todos los estudios mencionados, sólo acarbosa ha logrado demostrar directamente efectos favorables sobre el riesgo cardiovascular.
Múltiples ensayos aislados se han realizado con la hipótesis que el uso de medicamentos orales antihipertensivos (inhibidores de la enzima convertidora de angiotensina y bloqueadores de los receptores de la angiotensina) asocian su efecto vascular a la posibilidad de reducir la incidencia de DM2, estos son resumidos en un reciente metanálisis (35) que concluye la falta evidencia para recomendarlos para este objetivo.
La misma conclusión ocurre con los resultados de estudios realizados con drogas más recientes (análogos de GLP1, inhibidores de DPP 4), o combinación de fármacos como el estudio “Low-dose combination therapy with rosiglitazone and metformin to prevent type 2 diabetes mellitus” (CANOE trial) que combinó rosiglitazona y metformina con favorables resultados recientemente publicados (36). A su vez también se espera informes del uso anticipado de insulina, como en el estudio ORIGIN (37) que utilizando insulina glargina en etapa de prediabetes con el propósito de evaluar disminución de riesgo cardiovascular, dará ideas del comportamiento de la enfermedad diabética (38).
La cirugía bariátrica ha encontrado un lugar dentro de la terapia en DM2, pero sus promisorios resultados en pacientes obesos intolerantes y diabéticos conocidos anticipan su éxito en experiencias de largo plazo que esperan ser concluidas (39).
Múltiples factores se han involucrado, como diferentes nutrientes y enfermedades concomitantes, como el Sd. Apnea Obstructiva del Sueño (40), todas ellas podrían jugar roles agregados a la predisposición genética que espera expresarse.
El objetivo de la prevención de la DM2 de intervenir exitosamente todos aquellos factores ambientales que a futuro desencadenarán la enfermedad sigue siendo una tarea por cumplir.
Prevención de DM2 en chileSegún se relata en la reciente Guía para la atención al Paciente Diabético Tipo 2 del ministerio de salud (41) la prevalencia de DM2 en Chile fluctúa entre 4,2% según este ministerio y 7,5% según el estudio de la Asociación de Diabéticos de Chile (42). Estas cifras se acercan a las descritas a la población mundial con características semejantes a las nuestras, al igual que la tendencia creciente que se han observados en el transcurso del tiempo.
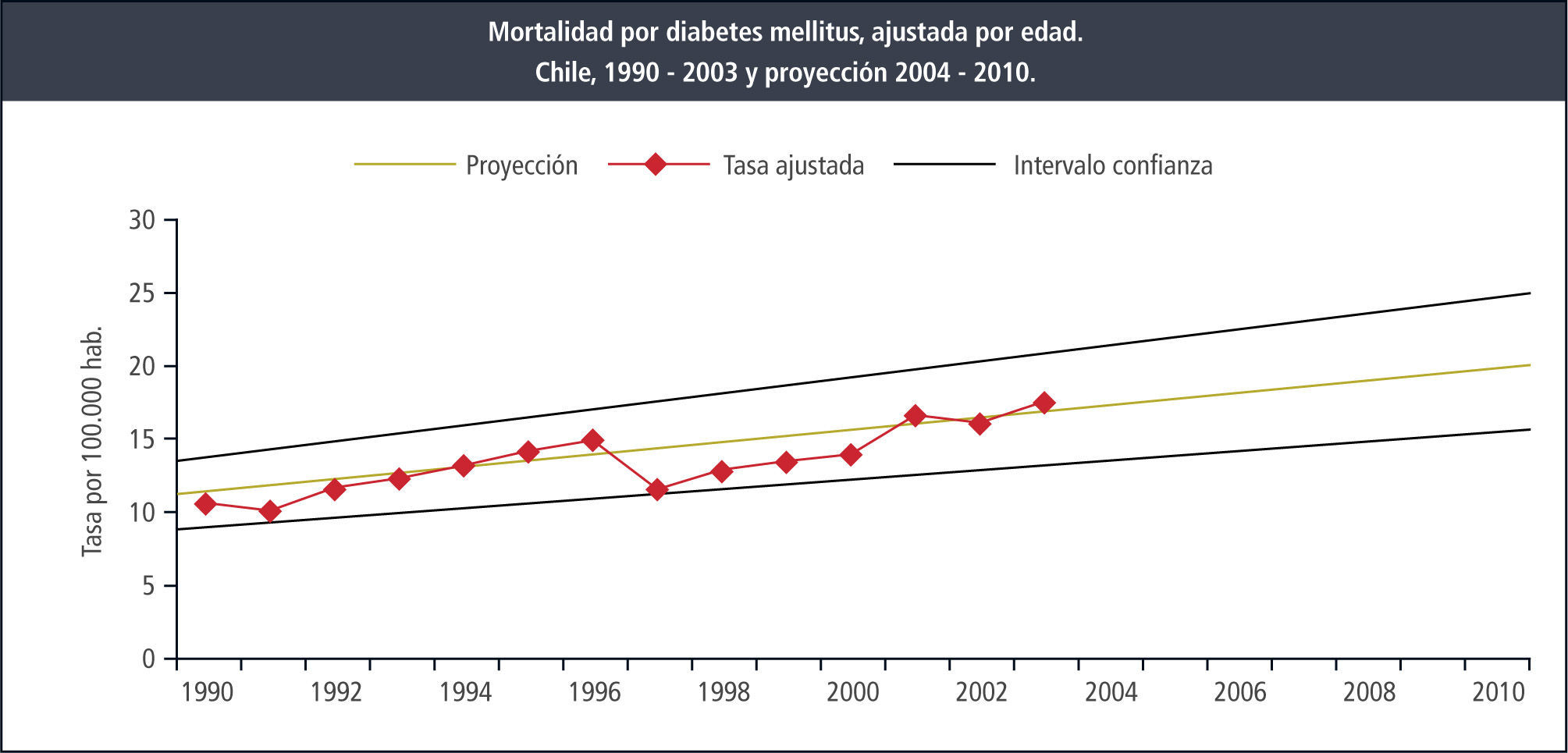
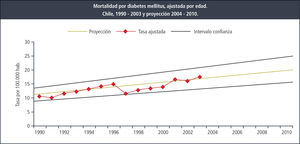
El vínculo relevante de DM2 y obesidad fue la base para que en los objetivos sanitarios del Ministerio de Salud planificados para el periodo 2000 a 2010 se hiciera fuerte hincapié en lograr disminuir la tasa de diabetes mellitus 2 a través de una programa específico (43) y disminuir la obesidad, principalmente infantil. Desgraciadamente una lectura anticipada de esas aspiraciones en el año 2006 (44) demostró que a pesar de diversas campañas realizadas las metas estaban lejos de ser cumplidas, e inclusive la mortalidad por diabetes se incrementó (Figura 2).
Mortalidad por diabetes mellitus en chile, ajustada por EDAD (41)
Adoptando criterios similares a la Asociación Americana de Diabetes (ADA) (45) las guías ministeriales actuales en Chile, ya mencionadas, sugieren que los pacientes con IG o un nivel de A1C de 5,7 a 6,4% sean incentivados para conseguir perder entre 5 al 10% de su peso corporal y aumentar la actividad física hasta realizar al menos 150 minutos/semana de actividad moderada (por ejemplo, caminar). En Chile la administración de metformina será para los sujetos con IMC > 35kg/m2 y menores de 60 años. La ADA también sugiere el fármaco aquellos con un riesgo muy elevado de desarrollar diabetes como combinación de glucosa alterada en ayunas e IG además de otros factores de riesgo como A1C > 6%, hipertensión arterial, bajos niveles de colesterol HDL, niveles elevados de triglicéridos, o antecedentes de diabetes en un familiar de primer grado. Se aconseja realizar un control anual buscando la posible aparición de diabetes en aquellos paciente pre-diabéticos.
ConclusiónEs posible postergar la aparición de la DM2 en pacientes de alto de riesgo, tanto con medidas conductuales como farmacológicas.
El desarrollo progresivo de la DM2 está establecido y existen múltiples evidencias tanto de hallazgos clínicos, investigación y epidemiológicos que demuestran la necesidad de una conducta proactiva previo al momento diagnóstico. Esta debería ser dirigida a todo evento que influya sobre la resistencia patológica a la insulina. El uso de fármacos es aún motivo de controversia dado que no se ha establecido si los riesgos de efectos no deseados de aquellos se justifican frente a la buena efectividad que han demostrado los estudios de cambios de estilo de vida y no está aún claramente establecido, excepto para metformina, la efectividad sobre el riesgo cardiovascular y otras alteraciones orgánicas. El problema actual, no menos relevante, es llegar a saber ¿cómo utilizar los resultados ya conocidos en nuestra población real para lograr revertir las tendencias crecientes de prevalencia?
EL autor declara no tener conflictos de interés, en relación a este artículo.