Las lesiones por presión (LPP), antes denominadas úlceras por presión (UPP), son uno de los eventos adversos relacionados a la calidad en la atención sanitaria. Los pacientes quirúrgicos poseen factores de riesgo específicos que los hacen especialmente susceptibles al desarrollo de LPP. Actualmente existe creciente literatura acerca de su prevalencia e incidencia, siendo escasa a nivel local, no lográndose identificar datos epidemiológicos en pacientes perioperatorios en Chile. Pese a esto, la información disponible sustenta la implementación de medidas preventivas, considerando a los pacientes sometidos a cirugías traumatológicas prolongadas como de especial riesgo. El objetivo de esta revisión narrativa es explorar, describir y discutir aquellos factores de riesgo y medidas preventivas en pacientes perioperatorios en base a la literatura actual. Se revisaron las bases de datos Elsevier, PubMed, Lilacs y Google Scholar, en búsqueda de artículos en español, inglés y portugués publicados en los últimos 10 años, encontrándose 24 relacionados. Sin duda, se requieren mayores estudios que permitan abordar este tema, vislumbrándose entonces un nuevo desafío para enfermería; quedando además claro que la evaluación del riesgo y la adopción de medidas específicas para este tipo de pacientes son parte de la responsabilidad de la enfermería perioperatoria, pero compartida con el equipo quirúrgico.
Pressure injuries (PI), formerly known as pressure ulcers (PU), are one of the adverse events related to quality in health care. Surgical patients have specific risk factors that make them especially susceptible to the development of PI. Currently there is a growing literature about its prevalence and incidence, which is scarce at the local level, and epidemiological data in perioperative patients in Chile is not readily available. Despite this, the available information supports the implementation of preventive measures, considering patients subjected to prolonged trauma surgeries as of special risk. The objective of this narrative review is to explore, describe and discuss those risk factors and preventive measures in perioperative patients based on the current literature. The Elsevier, PubMed, Lilacs and Google Scholar databases were reviewed in search of articles in Spanish, English and Portuguese published in the last 10 years, finding 24 related documents. Undoubtedly, further studies are required to address this issue, thus envisioning a new challenge for nursing; it is also clear that risk assessment and the adoption of specific measures for this type of patient are part of the responsibility of perioperative nursing, as well as the surgical team.
El estado actual del conocimiento acerca de las úlceras o lesiones por presión las presenta como un evento adverso y evitable en un alto porcentaje de casos; por este motivo, son consideradas como un problema de salud que coincide plenamente con las agendas de seguridad del paciente, tema de gran vigencia e imprescindible en la definición de políticas para cualquier sistema de salud1.
En el año 2016, el National Pressure Ulcer Advisory Panel Pressure actualizó la definición de lo que hasta la fecha era conocida como úlceras por presión, considerando el conocimiento actual acerca de su fisiopatología, y asimismo cambiando el paradigma con respecto a su aparición en los pacientes susceptibles. Así es como desde esa fecha se cambia el nombre de estas heridas a lesiones por presión (LPP) y las define como “un daño localizado en la piel y el tejido blando subyacente, generalmente sobre una prominencia ósea o relacionado con un dispositivo médico u otro. La lesión puede presentarse como piel intacta o una úlcera abierta y puede ser dolorosa. La lesión ocurre como resultado de una presión intensa y/o prolongada en combinación con el cizallamiento. La tolerancia de los tejidos blandos a la presión y al cizallamiento también puede verse afectada por el microclima, la nutrición, la perfusión, las condiciones comórbidas y el estado de los tejidos blandos”2.
Las organizaciones de atención de salud hacen hincapié en la prestación de atención segura al paciente y con estándares de calidad, desafiando a los prestadores a desarrollar estrategias de prevención efectivas y basadas en evidencia científica para eliminar la aparición de LPP asociadas al cuidado de la salud, las cuales también se puede producir en el marco de una intervención quirúrgica.
Los pacientes quirúrgicos son especialmente susceptibles al desarrollo de LPP como resultado de múltiples factores de riesgo complejos que sólo ocurren en el entorno perioperatorio3, y, se debe considerar que a menudo las LPP no se identifican en el postoperatorio inmediato. El tiempo en que estas lesiones son visibles puede variar desde inmediatamente después del procedimiento hasta cinco días después de éste4,5 e incluso presentarse como LPP de tejido profundo6, lo que dificulta su detección, representando un desafío para el equipo de salud que está a cargo de un paciente a lo largo de toda su estadía hospitalaria, incluyendo los procedimientos ambulatorios, en relación a su detección adecuada y cuidado preventivo y curativo.
En la técnica quirúrgica de cirugías traumatológicas prolongadas se requiere aplicación de fuerzas y movimiento cizallantes, por ejemplo, para instalación de material de fijación ósea. Esta situación, sumada a otros factores, hace que estos pacientes tengan una alta probabilidad de generar LPP.
Las LPP perioperatorias representan un desafío para el equipo de salud y especialmente para enfermería, quienes gestionan el cuidado durante todo el proceso quirúrgico. Esto, dado los factores de riesgo intrínsecos de los pacientes y condiciones de los procedimientos a realizar a fin de resolver una condición por medio de una intervención quirúrgica.
El objetivo de la presente revisión es explorar, describir y discutir aquellos factores de riesgo y medidas preventivas en pacientes perioperatorios en cirugías traumatológicas prolongadas especialmente aquellas que requieren posicionar al paciente en prono, en base a la literatura actual.
Materiales y métodos básicosSe revisaron las bases de datos Elsevier, PubMed, Lilacs y Google Scholar, en búsqueda de artículos en español, inglés y portugués publicados en los últimos 10 años, encontrándose 24 relacionados. Se complementa, además, con literatura relacionada con el estado de conocimiento actual en relación a las LPP a nivel nacional e internacional.
ResultadosLa incidencia de las LPP es reconocida por la Organización Mundial de la Salud como un reflejo de la calidad asistencial7. La epidemiología en relación a las LPP es diversa, existiendo diferencias en la metodología de recolección de datos8–11. Sin embargo, sabemos en la actualidad que en EE.UU. se consideran como un “evento centinela”, siendo los centros en el cuartil más alto de incidencia de HAC (problemas adquiridos en hospitales por sus siglas en inglés), entre ellos las LPP, penalizados a partir de octubre de 2014 con una reducción del 1% de los pagos para dichos centros a cargo de Medicare1. En una revisión sistemática publicada en Europa el 2015 se evidenció que en todos los diferentes escenarios de atención de salud el costo del tratamiento de una LPP varía entre € 1,71 y € 470,49, mientras que la prevención varía entre € 2,65 y € 87,5712.
En Latinoamérica, el 2011 se publica el estudio IBEAS abarcando 5 países de la región en relación a la prevalencia de eventos adversos (EA) en hospitales, demostrándose que las LPP eran el tercer (7,2%) EA más frecuente13.
Un meta-análisis realizado por Shafipour et al.8 estimaron, entre 9.527 pacientes, una prevalencia de LPP post operatorias de un 18,9%, siendo más frecuente en mujeres y de presentación más frecuente en categoría 1. En este mismo estudio, publicado en Irán, se describe que una LPP postoperatoria es causal de prolongación de estadía hospitalaria, mayores costos y cargas de trabajo dentro del sistema de salud.
En Brasil, Scarlatti et al.14 describieron una incidencia del 20% de LPP en pacientes quirúrgicos en 2011.
En Chile son pocos los estudios publicados con respecto a la prevención de las LPP, a pesar de la importancia médica y económica que estas lesiones implican15. Adicionalmente, a la fecha, a nivel nacional16 la normativa de prevención de LPP en los hospitales sólo incorpora recomendaciones para pacientes en áreas de hospitalización, excluyendo a los pacientes dentro del pabellón. De hecho, los indicadores que se vigilan a nivel ministerial señalan que las medidas de prevención deben ser aplicadas por el personal de enfermería a pacientes con mediano o alto riesgo sobre el total de pacientes categorizados que tienen un riesgo de presentar algún tipo de lesión secundaria a la presión. Esto demuestra que tanto en el sector público y privado no se cuenta con datos específicos, ya que el indicador se aplica de manera general por cualquier paciente hospitalizado, pero no es posible inferir datos epidemiológicos en pacientes perioperatorios.
Actualmente es sabido que los pacientes sometidos a cirugía en general corren el riesgo de sufrir lesiones relacionadas con la posición requerida para ésta, entre ellos LPP. Las lesiones pueden ser causadas por el estiramiento o compresión de los tejidos, que pueden reducir el flujo sanguíneo y producir isquemia por fricción y fuerzas de corte, o que una presión prolongada provoque degradación de la piel. Las lesiones por posicionamiento pueden causar daños mayores o menores, y los efectos pueden ser temporales o permanentes17.
Uno de los factores de riesgo más importantes presentes en los pacientes que están posicionados para una cirugía es la cantidad de tiempo que pasan en la mesa quirúrgica. El posicionamiento del paciente en la mesa de operaciones es un momento importante de la atención de enfermería perioperatoria, siendo frecuentemente realizado de manera rutinaria y a menudo subestimada18. Es sabido que los pacientes pueden tolerar una gran cantidad de presión por un tiempo corto o una cantidad baja de presión por largo tiempo. La presión externa que se ejerce sobre el tejido del paciente a presiones capilares superiores a 32mm Hg provoca una oclusión del flujo sanguíneo que inhibe la perfusión del tejido y produce isquemia tisular5. Se reconoce que el 23% de las LPP intraoperatorias se adquieren durante los procedimientos que duran más de 3 horas6.
Los pacientes permanecen inmóviles durante la cirugía y no pueden cambiar la posición o sentir el dolor generado por permanecer en una posición durante un período prolongado o incluso manifestar verbalmente su disconfort en una posición. Un paciente bajo anestesia local podría no sentir dolor o no podría comunicar donde siente dolor5,17. Por lo tanto, dependen de enfermeras perioperatorias y miembros del equipo quirúrgico para abogar por ellos3. Con frecuencia, los pacientes no se posicionan de manera que distribuye uniformemente su peso corporal, y esto conduce a un mayor riesgo de daño tisular. Las áreas de la piel sobre las prominencias óseas son particularmente vulnerables a las LPP, riesgo que aumenta en pacientes delgados o con bajo peso. Si los pacientes perioperatorios que corren el riesgo de desarrollar LPP no son identificados claramente antes de la cirugía, no se puede iniciar el tratamiento preventivo adecuado19.
La cirugía de columna es aquella que se realiza desde la unión atlanto-occipital hasta el coxis, pudiendo ser de un solo nivel o en múltiples y pueden ser programada o urgentes. Los procedimientos van desde la cirugía de mínima invasión con abordajes percutáneos o endoscópicos, generalmente para discectomías o nucleolisis de disco, hasta cirugía de múltiples niveles para estabilización, con pérdidas sanguíneas mayores. En pacientes pediátricos, es frecuente esta cirugía para corrección de escoliosis, los adultos jóvenes para cirugía descompresiva y los adultos mayores para estabilización de columna. La posición depende del tipo de abordaje a realizar; sin embargo, la posición prona es la que con mayor frecuencia se utiliza en la cirugía espinal aunque también se utilizan posiciones laterales y en supinación20.
Las complicaciones de las cirugías sobre la columna vertebral están influenciadas por los factores de riesgo propios del paciente y los derivados del acto quirúrgico21. Sin embargo, en este tipo de cirugías destaca la extensa duración del tiempo quirúrgico, siendo éstos procedimiento de más de 3 horas, aunque hay reportes de casos de tiempos quirúrgicos de más de 5 horas en promedio, por los que se les puede nombrar como cirugía traumatológica prolongada. Adicionalmente, la posición prona por sí misma corre el riesgo de complicaciones incluyendo17,22–24: aumento de la presión intra-abdominal, aumento de sangrado, síndrome compartimental abdominal y de extremidades, lesiones nerviosas, compromiso cardiovascular, trombosis y accidente cerebrovascular, disfunción hepática, lesiones oculares, edema orofaríngeo, desplazamiento del dispositivo de mantenimiento de la vía aérea, embolia gaseosa y también LPP. Una revisión sistemática publicada por Kwee et al. en 201522, describen que la tasa de LPP en categoría 1 se manifiesta entre un 5 y 66% en la cabeza y cuello de los paciente en cirugías en posición prona.
Algunos estudios5,19,25–27 han detectado factores de riesgo que contribuyen a desarrollar una LPP durante una cirugía prolongado en posición prona, los cuales presentamos diferenciados como factores de riesgo intrínsecos y extrínsecos:
Factores de riesgo intrínsecos: son aquellos que afectan la capacidad de la piel para responder a la presión y las fuerzas de corte o cizallamiento, los que incluyen: edad avanzada, presencia de enfermedades comórbidas como: uso crónico de medicamentos (p. ej., corticosteroides, agentes vasoactivos) o cáncer, enfermedad vascular o cardiovascular y diabetes mellitus. También influye un bajo índice de masa corporal, la presión arterial baja sistémica, niveles bajos de hemoglobina y hematocrito, mal estado nutricional con bajos niveles de albúmina; y disminución de la presión arterial.
Factores de riesgo extrínsecos: son aquellos que se relacionan con factores físicos y ambientales e incluyen cizallamiento, fricción y humedad3,25. En el paciente que tiene una cirugía en posición prona se debe considerar:
- a)
Posicionamiento del paciente
En la posición prona la presión sobre la cara se mantiene en promedio en 30mmHg, pero puede alcanzar hasta 50mmHg en áreas como el mentón y por encima del reborde supra orbital. La presión prolongada en los oídos, particularmente en el cartílago del pabellón auricular, puede provocar hematoma, condritis, isquemia o necrosis22.
En el estudio publicado por Ling et al. en Singapur se evidenció una incidencia de lesiones faciales de un 35% en pacientes en cirugía en posición prono. Las localizaciones de lesión más frecuentes fueron en las mejillas y la frente y se asoció como factor de riesgo para el desarrollo de estas lesiones la edad aumentada y la duración prolongada de la cirugía10.
Además, en el resto del cuerpo, está expuesto a riesgo: mentón, zona anterior de los hombros, pecho y mamas, crestas iliacas, genitales, rodillas, dorso de los pies y ortejos.
- b)
Superficie de apoyo
La superficie de soporte en la mesa operatoria utilizada mientras el paciente está en el quirófano puede afectar su riesgo de desarrollar una LPP5.
Las mejores superficies son aquellas que proporcionan no solo una redistribución de presión eficiente sino que también tienen una presión de interfaz de pico baja (es decir, presión en la superficie de la piel), y en el área de mayor contacto con la piel2. La Asociación de Enfermeras Registradas de Ontario (RNAO por sus siglas en inglés) recomienda que, en el caso de pacientes de alto riesgo que se sometan a una intervención quirúrgica, conviene plantearse el uso de mecanismos de alivio de la presión durante la operación28.
Un estudio publicado por Pham et al.29 demostró que el uso de una estrategia de prevención intraoperatoria, el uso de superficies con capas de polímero seco para cirugías de igual o más de 90min, disminuye la incidencia intraoperatoria de LPP incluso para los pacientes con bajo riesgo y fue rentable desde la perspectiva hospitalaria y en calidad de vida de los pacientes estudiados. Como parte de esa investigación, el Comité Asesor de Tecnología de Salud de Ontario recomendó que se use una superficie de soporte de alta calidad durante los procedimientos quirúrgicos que duren ≥90 minutos.
Aunque se han estudiado métodos de prevención individuales (p. ej., reposicionamiento, tipo de colchón usado en el pabellón), la efectividad de implementar intervenciones múltiples, comenzando en el área preoperatoria y continuando hasta la unidad de cuidados de enfermería, no se ha evaluado exhaustivamente30. Dentro de las asociaciones que han abordado este tema destaca la Asociación de Enfermeras Peri-operatorias de los Estados Unidos de América (AORN por sus siglas en inglés) que publican en su página web diferentes herramientas de entrenamiento en seguridad del paciente y en la prevención de LPP dentro del pabellón4,17,31,32.
Se debe considerar que todos los pacientes perioperatorios tienen algún riesgo de desarrollar una LPP; incluso en procedimientos de corta duración. Por lo tanto, todos los pacientes perioperatorios deben ser evaluados minuciosamente antes de la operación por el riesgo de LPP, y la enfermera perioperatoria debe identificar los factores de riesgo y planificar la implementación de acciones preventivas5.
Comprender el estado de los pacientes y los factores de riesgo relacionados con el proceso puede ayudar a determinar quién tiene mayor riesgo de desarrollar LPP. Para identificar los factores de riesgo a través del examen clínico, es necesario el uso de herramientas de evaluación que guíe a los responsables a desarrollar e implementar un plan de prevención para las personas identificadas como en riesgo, considerando que las limitaciones de movilidad y actividad por sí mismas pueden considerarse como una condición de riesgo para el desarrollo de LPP33.
En la práctica, es esencial que las enfermeras perioperatorias posean las habilidades y el conocimiento para abogar por los pacientes y actuar cuando existe riesgo de LPP3.
En esta revisión se han identificado puntos críticos en la prevención de LPP en el paciente quirúrgico3,17,30,34:
- a)
Valorar los factores de riesgo de cada paciente a desarrollar LPP, para esto es importante que las enfermeras perioperatorias comprendan los riesgos que predisponen a un paciente a sufrir lesiones y cómo realizar una evaluación completa de la piel; así como implementar estrategias oportunas de prevención como superficies de apoyo, relleno y posicionamiento.
- b)
La identificación temprana del riesgo mediante el uso de una escala de evaluación de riesgos. Si bien las escalas mayormente utilizadas actualmente (Braden, Norton, Waterlow, EMINA, entre otras) se ajustan a los factores de riesgo de la mayoría de los pacientes, carecen de efectividad en el paciente durante una cirugía, ya que no incluyen factores de riesgo relacionados con la misma, y no están diseñados específicamente para pacientes quirúrgicos19,35. En la actualidad se han desarrollado algunas escalas específicas para valorar el riesgo de LPP intraoperatoria, dentro de las que destacan la escala Munro19,35 y Scott Triggers, ambas parte del kit de herramientas de AORN3,4,32.
- c)
Dentro del pabellón, prevenir las lesiones derivadas del posicionamiento del paciente: El paciente debe estar en decúbito prono durante el menor tiempo posible y, si es posible, debe colocarse en Trendelenburg inverso de 5 a 10 grados17 y mantener posición alineada36. Los apósitos profilácticos pueden aplicarse a prominencias óseas u otras áreas sujetas a presión, fricción y cizalla4,17.
- d)
Protección específica de puntos de apoyo: Dada la posición del paciente, en la cual existen múltiples puntos que pueden causar complicaciones, es necesario disminuir la presión en las zonas de apoyo y especialmente en la cabeza. En relación a que materiales utilizar para este fin, existen publicaciones4,37,38 en las que se ha estudiado el rol de los apósitos para la prevención de LPP, siendo los principales los apósitos de película, apósitos hidrocoloides y apósitos de espuma; siendo éstos últimos los que han tenido mayor respaldo científico, ya que el 2016 se publica un estudio in vivo que demuestra que ellos pueden aliviar los efectos de la presión en combinación con el cizallamiento39. Adicionalmente, se mencionan en múltiples publicaciones3,4,14,25,26,30,31,40 el uso de superficies de gel, tanto en colchones como cojines. Sin embargo, su eficacia sigue siendo controvertida y se requieren mayores estudios para determinar su real impacto.
- e)
La RNAO recomienda que las instituciones provean los recursos, planificación y respaldo administrativo e institucional adecuados, así como los medios precisos para la implantación de un programa buenas prácticas para la prevención de las LPP, así como el monitoreo y documentación de los resultados obtenidos de la implementación28.
- f)
El trabajo en equipo debe identificar lesiones en el entorno perioperatorio e implementar mejoras en el proceso para reducir los riesgos de lesiones para futuros pacientes18,30,32.
Considerando los múltiples factores de riesgo que intervienen en la aparición de LPP intraoperatorias es desafiante el reducir al mínimo la posible aparición de LPP intraoperatorias, por lo que el esfuerzo debe estar dirigido las acciones que pueden ayudar a reducir el riesgo. Las enfermeras intraoperatorias deben conocer el área anatómica de interés en la cirugía, la patología, el procedimiento quirúrgico y el tiempo de ejecución para un manejo correcto y la elección de los dispositivos. Para lograr este objetivo, lo más importante es una coordinación cuidadosa de las actividades con todo el personal, siendo el garantizar un entorno seguro y cómodo para cada paciente quirúrgico una responsabilidad compartida de todos el equipo de quirófano18.
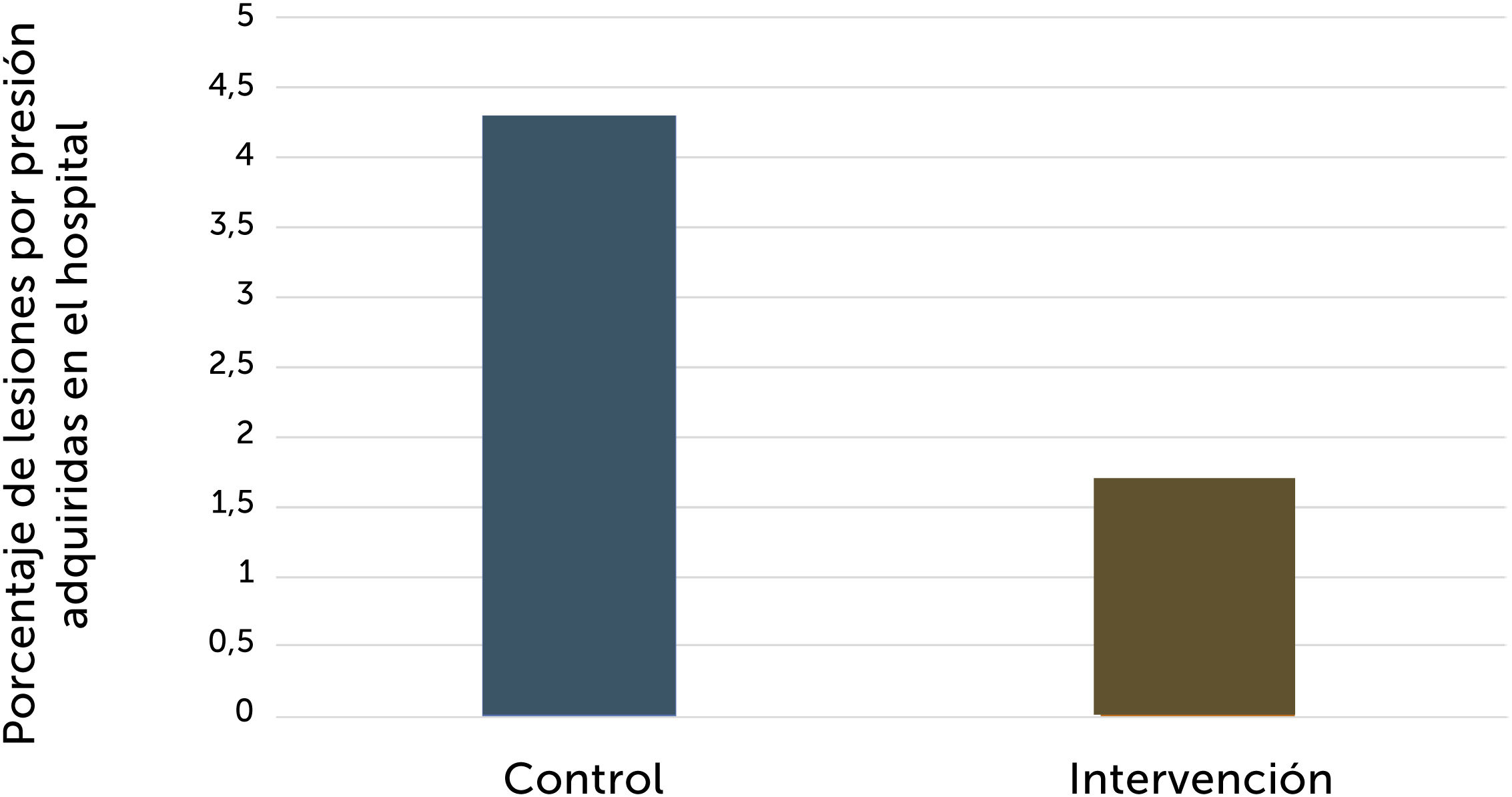
En 2016, Meehan et al.30 evaluaron en 350 pacientes un protocolo de evaluación y prevención de riesgos de LPP perioperatoria iniciado por enfermería, el cual utilizó un enfoque múltiple para la prevención de LPP en la población quirúrgica, que incluyó la evaluación del riesgo basados en los factores específicos de los pacientes, implementación de intervenciones preventivas basadas en evidencia y la continuación de éstas más allá del entorno perioperatorio en la atención de enfermería. Los principales resultados de esta intervención local se detallan en el Gráfico 1.
Porcentaje de LPP adquiridas en el hospital de los grupos intervención y control en el estudio de Meehan, Beinlich y Hammonds30
En el grupo intervenido se realizó evaluación del riesgo, implementación de intervenciones de prevención basadas en evidencia para pacientes en riesgo y continuación de la prevención más allá del entorno perioperatorio hacia la unidad de cuidados de enfermería.
Los pacientes sometidos a cirugías traumatológicas prolongadas poseen factores de riesgo para el desarrollo de LPP en las zonas de apoyo, ya sean por prominencias corporales como en las zonas de disposición de dispositivos y éstos pueden ser intrínsecos o extrínsecos.
Para abordar el problema de manera efectiva, se requiere más información e investigación, especialmente en términos de epidemiología a nivel local y nacional, a fin de identificar los factores de riesgo de la población como también la presentación de las LPP en estos pacientes en términos de incidencia y prevalencia. Asimismo, se deberán evaluar las medidas de prevención con mayor pertinencia; las cuales deben incluir actividades de enfermería en todo el proceso quirúrgico, potencialmente incluir la participación del paciente en la preparación de la cirugía, y en paralelo evaluar la relevancia de la educación por enfermería desde el preoperatorio hasta finalizado el proceso quirúrgico. Por último, se requieren mayores estudios para poblaciones específicas tales como: neonatales, pediátricos y bariátricos, así como estudios de costo efectividad de las intervenciones realizadas a fin de poder normarlas dentro de los estándares de atención nacionales.
Como resultado de esta revisión, sí queda claro que cada institución debe determinar los factores que contribuyen al desarrollo de LPP en su población de pacientes y desarrollar un plan para mitigar el riesgo5, lo cual debería estar incluido en las normas nacionales para el ambiente quirúrgico. Éstas deberían incluir la valoración del riesgo de LPP intraoperatorio, acciones preventivas en relación al posicionamiento y protección de puntos de apoyo, especialmente en relación al tiempo quirúrgico; considerar el uso de superficies de apoyo especiales para este fin. Adicionalmente, se debe fomentar el desarrollo de buenas prácticas clínicas basadas en evidencia científica y fomentando el trabajo colaborativo en el equipo quirúrgico.
Así es como se vislumbra un nuevo desafío para mejorar la seguridad y calidad de atención de los pacientes.
Declaración de conflicto de interésLas autoras declaran no poseer conflictos de interés relacionados con la redacción de este artículo.