Desde la década de los 80, los odontólogos de las especialidades de Ortodoncia y Cirugía Maxilofacial, integrados a un equipo multidisciplinario, juegan un rol importante en la terapia del ronquido y del Síndrome Apnea-Hipoapnea Obstructiva del Sueño (SAHOS). Este artículo describe los Dispositivos de Avance Mandibular (DAM) como tratamiento del SAHOS, las consideraciones anatómicas, estudios sobre su efectividad y control de su eficiencia. Se clasifican y detalla su mecanismo de acción, criterios de elección y sus efectos secundarios. Se presentan 2 casos clínicos que utilizaron un DAM de diseño nacional durante un mes, donde previo y posterior al uso de este aparato se midió el Índice Apnea e Hipoapnea, ronquidos y saturación de oxígeno con el Apnealink. Como resultado, se obtuvo una disminución en los valores de todos estos índices, calificando el tratamiento con DAM como exitoso en la terapia del SAHOS.
Since the 80’s the dentists specializing in Orthodontist and Maxillofacial Surgery, integrated a multidisciplinary team, played an important role in the therapy of the Obstructive Sleep Apnea Syndrome (SAHOS). This article describes the use of the mandibular advancement device (MAD), studies showed the effectiveness of the oral appliances and the control of its effectivity, whose mechanism in use and its characteristics of election and side effects. Two clinical cases where presented which used an individual mandibular advancement device (MAD), nationally designed, during a month, previous and post treatment, which measured the index of apnea-hypopnea (AHI), snoring and the saturation of oxygen with the use of the Apnea Link dispositive. Successful apnea reduction with a mandibular advancement device is highly related to sleep apnea.
El SAHOS es una enfermedad con alta prevalencia en la población general, que puede causar deterioro de la calidad de vida y se asocia a hipertensión arterial, enfermedades cardiovasculares y cerebrovasculares, condicionando un aumento en la tasa de mortalidad. Se ha demostrado, que los pacientes no diagnosticados duplican el consumo de recursos sanitarios con respecto a los diagnosticados y tratados. La incidencia a nivel mundial se encuentra entre el 2 al 6% de la población, siendo mayor en los hombres e igualándose con las mujeres en su etapa post-menopáusica. Los accidentes de tránsito son una importante causa de mortalidad en el mundo occidental; diferentes estimaciones sugieren, que entre el 1 y el 20% de los mismos están relacionados con excesiva somnolencia. Por estas razones, en algunos países es considerada una enfermedad de salud pública de primera prioridad, planteando la necesidad de implementar medidas terapéuticas. Las modalidades de tratamientos están relacionadas con la severidad del cuadro y con la zona afectada por la obstrucción. Como se sabe, el estudio del SAHOS mediante la Polisomnografía, permite definir si el problema es leve, moderado o grave, pero sin determinar las zonas anatómicas involucradas (1-5, 7, 13, 15, 16).
Diversos estudios realizados coinciden en mencionar (1, 2, 7, 8, 10-16):
- Adenoides y amígdalas hipertróficas.
- El sitio principal de obstrucción está a nivel de oro e hipofaringe.
- El 82% de los pacientes presentan obstrucción mixta de 2 o más sitios.
- En 25 hombres adultos con SAHOS, se encontraron anomalías en un 76% en la orofaringe, en un 44% en la hipofaringe y en un 8% en la laringe.
- Riley y cols en 1983, describieron que los pacientes con SAHOS presentan paladar blando más largo, la distancia del hueso hioides a la mandíbula aumentada y la luz orofaríngea disminuida.
- El aumento del tamaño de la lengua y su retroposición está correlacionada con SAHOS.
- Tsuchiya y cols, concluyeron que en apneas severas y en obesos moderados, las anormalidades craneofaciales son más importantes como factor etiológico que la obesidad en SAHOS.
Dentro de las características esqueletales se observa:
- Tercio medio facial aumentado, retroposición mandibular y la mayoría de estos pacientes son Clase II esqueletal.
- Jamieson y cols, estudiaron 155 pacientes con SAHOS y demostraron que la mayor anomalía craneofacial es la retroposición de la mandíbula.
- Lyberg en 1989, demostró que el hueso hioides se hallaba en una situación más baja en estos pacientes.
- El acúmulo de grasa en la región submentoniana podría provocar el descenso del hueso hioides.
En relación a las distintas características mencionadas, los pacientes pueden presentar claras anormalidades anatómicas y no significativa obesidad, obesidad mórbida y pocas medidas cefalométricas anormales, y por último la combinación en variados grados de obesidad y anatomía anormal.
La variabilidad de los resultados obtenidos en relación a características y zonas anatómicas involucradas, da el carácter de multifactorial al SAHOS y explica la complejidad de su tratamiento. Las medidas terapéuticas aplicadas se dividen básicamente en tres tipos:
- 1º
Cambios de hábitos de vida
- 2º
Aplicación de elementos mecánicos (CPAP-Dispositivos Intraorales)
- 3º
Intervenciones quirúrgicas
A medida que aumentan los conocimientos de los multifactores como causas de los problemas de ronquidos y apneas, se han ido incorporando diversos profesionales de la salud para su tratamiento integral. Los dentistas, fundamentalmente en las especialidades de Ortodoncia y Cirugía Maxilofacial, cada vez más desde la década de los 80, están integrando estos equipos interdisciplinarios. El rol del odontólogo puede ser como un agente inicial de sospecha del problema y/o posterior derivador para su adecuado diagnóstico; así como también, un coadyuvante en el tratamiento con medidas terapéuticas específicas por indicación médica (17).
A nivel mundial, existen numerosos trabajos que confirman la eficiencia de los dispositivos intraorales en el tratamiento de los ronquidos patológicos y en apneas leves a moderadas. Estos antecedentes nos han impulsado a incorporar dichos aparatos, especialmente los Dispositivos de Avance Mandibular (DAM), dentro de nuestras alternativas de tratamiento.
Antecedentes históricosLas primeras observaciones sobre el efecto del avance mandibular en las apneas por medio de aparatos intraorales fueron descritas en 1934. La publicación del Dr. Pierre Robin, explica el éxito obtenido con el uso de un aparato en niños que presentaban retrognatia mandibular y apnea obstructiva del sueño. Los estudios sobre el uso en adultos, y su efectividad, comienzan a ser relatados en la década de los 80 en la Universidad de Stanford, principalmente con el Dr. Guilleminaut. En 1981, se considera que los aparatos más efectivos son los de avance mandibular; lo que es reforzado con la conclusión de que son los más utilizados en la terapia dental de los desórdenes respiratorios del sueño. En 1991, se crea Sleep Disorders Dental Society (USA), actualmente American Academy of Sleep Dentistry, que agrupa a los odontólogos acreditados para el tratamiento de estos desórdenes, controla los trabajos científi-cos, y se preocupa de la difusión de las nuevas alternativas. En 1995, la asociación médica American Sleep Disorders Association, realiza un trabajo de investigación con el fin de comparar la efectividad de estos dispositivos versus el CPAP. Se concluye, que tienen un efecto similar al CPAP en apneas leves a moderadas, y que además es preferido por muchos pacientes, por lo que se aprueban oficialmente (2, 5).
Efectividad de los DAMLa eficacia del DAM en el tratamiento del SAHOS, implica la disminución de la mayoría de las apneas obstructivas, hipoapneas y desaturación nocturna de oxigeno (18).
Existe una amplia evidencia científica que avala la efectividad del DAM. Pliska y cols. evaluaron una serie de ensayos clínicos randomizados para determinar la eficacia del DAM. Como resultado, se obtuvo una significativa mejoría en medidas objetivas del sueño como: el Indice de Apneahipoapnea, ronquido y en algunos estudios de la desaturación nocturna de oxígeno. Los DAM también mostraron una notable mejoría en parámetros objetivos y subjetivos de la somnolencia, calidad de vida y de la presión arterial (19). En el estudio de Marklund, que examinó a un total de 75 pacientes, los resultados mostraron reducciones altamente significativas en el índice de apnea hipoapnea (de 44 a 12 eventos por hora) y una alta respuesta, de un 81% de los pacientes, en lograr reducir el IAH en un 50% (20).
Los DAM son hoy reconocidos como una opción de tratamiento de primera línea en los ronquidos y SAHOS leve a moderado. Gauthier y cols, evaluaron la eficacia del DAM a largo plazo, concluyendo que tras un periodo de 2.5 a 4.5 años, los aparatos siguen siendo efectivos en la mejoría del índice de alteración respiratoria, calidad de sueño, presión arterial, ritmo cardíaco, fatiga, somnolencia y calidad de vida (21).
Si bien existen mediciones objetivas que nos demuestran la efectividad del DAM, la percepción subjetiva del paciente es de gran importancia. También se ha visto que, tras la terapia con DAM, existe una mejora clínica y estadísticamente significativa de la conducta psicosocial de los pacientes, lo cual también podría ser evaluado como un parámetro de la eficacia de este tratamiento (22).
En el estudio de Marklund, Stenlund y Franklin, se vio que existe mayor eficacia de los dispositivos en el género femenino, apnea obstructiva de sueño supino dependiente y apnea obstructiva de sueño leve (20). También, se ha observado una tasa mayor de éxito en pacientes más jóvenes, con un IMC bajo y una circunferencia del cuello menor (19). Una reducción insuficiente de las apneas, se relacionó con incrementos de peso de los hombres y obstrucción nasal en las mujeres (20).
Son muchas las variables que contribuyen a la efectividad de la terapia con DAM, tales como: diseño y tipo del aparato, cooperación del paciente, severidad del SAHOS, biotipo cráneo-facial, cantidad de avance y apertura mandibular, postura al dormir, IMC y método utilizado para analizar la eficacia (19, 23). El odontólogo tratante debe controlar los factores que estén a su alcance para lograr una buena adherencia al tratamiento por parte del paciente.
ClasificaciónExisten más de 50 diferentes tipos de dispositivos intraorales descritos, que son efectivos para el tratamiento del ronquido. Sin embargo, sólo un 10% han sido aceptados por la FDA para el tratamiento del SAHOS, y pueden clasificarse según mecanismo de acción en (24-26):
- a.
TRD: Dispositivo de reposición lingual
- b.
ASPL: Dispositivo de elevación del velo del paladar y reposición de la úvula
- c.
DAM: Dispositivo de avance mandibular
- d.
DAM + CPAP
Actúan manteniendo la lengua en una posición más adelantada. Así, al aumentar la distancia entre la lengua y la pared faríngea posterior, aumenta el espacio aéreo posterior. La base de estos aparatos abarca sólo el maxilar superior, existiendo varios diseños. La FDA los acredita únicamente para el tratamiento del ronquido, siendo el TRD, el único dispositivo adaptables a pacientes desdentados.
bASPL: Dispositivo de elevación del velo del paladar y reposición de la úvulaConsiste en una placa maxilar acrílica que presenta en su parte media y posterior un botón acrílico con un tornillo para el desplazamiento distal, levantando el velo del paladar y previniendo la vibración del paladar blando. Reconocido por la FDA para tratar sólo el ronquido.
cDAM: Dispositivo de Avance MandibularLos aparatos de reposición anterior mandibular constituyen el grupo más amplio. Tienen diferencias en su diseño, tipo de material, monobimaxilares, prefabricados o confeccionados a medida, y regulables o fijos respecto al avance mandibular. Se pueden distinguir varios tipos:
- 1.
NAPA (Nocturnal Airway Patency Appliance): consiste en un monobloque bimaxilar con avance mandibular anterior.
- 2.
Herbst-Jasper Jumper-IST herner: consiste en dos placas acrílicas maxilar y mandibular con bielas o guías de acero inoxidable regulables para el desplazamiento anterior individualizados, ampliamente utilizado en ortodoncia en tratamiento casos de Clase II esqueletal con retrognatismo mandibular.
- 3.
Klaerway-Silencer: consta de dos férulas acrílicas unidas por los brazos de un tornillo de disyunción en sentido anteroposterior en la férula superior, permitiendo el avance progresivo y el grado de protrusión ideal.
- 4.
Silensor: diseño similar al Herbst modificado que consiste en dos férulas de policarbonato, unidas por dos bielas plásticas prefabricadas fijas que mantienen la mandíbula en una posición anterior predeterminada.
- 5.
Snore Guard: aparato termoplástico preajustado que se adapta en la clínica.
Los dispositivos de avance mandibular son un aparato de elección en el tratamiento de SAHOS leve a moderado debido a su capacidad de disminuir los ronquidos y las apneas del sueño. Su instalación es simple y tamaño reducido (27). El aparato debe proporcionar una protrusión mandibular suficiente para mantener la vía aérea despejada (28). La American Academy of Sleep Medicine recomienda su uso en (29):
- El Síndrome de Apnea obstructiva del sueño de tipo leve a moderado.
- Pacientes con ronquido primario y apnea leve que no responden o no son candidatos adecuados para el tratamiento con medidas conductuales.
- Pacientes con SAHOS con apnea moderada que no toleran o rechazan el tratamiento con presión positiva de aire.
- Pacientes que rechazan o no son buenos candidatos para intervenciones quirúrgicas.
- Combinados con aditamento para aplicación de aire a presión.
Los DAM pueden ser prediseñados o diseñados a medida (21). Friedman y col, realizaron un seguimiento de una muestra de 180 pacientes por 6 meses, comparando la eficacia de los DAM diseñados a medida con los DAM preformados. Como resultado, se obtuvo que si bien estos últimos tienes un menor costo, la efectividad del tratamiento resultó ser de un 52% comparado con una tasa de éxito de un 77.2% de los DAM diseñados a medida. Esto se puede atribuir, a que un diseño a medida tiene una mayor cobertura de los arcos dentales, mayor libertad de movimientos mandibulares laterales y mayor espacio para la lengua, con un mayor confort y reducción de la sintomatología del paciente (30). La American Academy of Medicine (2006) recomienda el uso de los dispositivos de avance mandibular sólo en pacientes con SAHOS leve a moderada (31).
dDAM+ CPAPEs una terapia combinada entre un dispositivo de avance mandibular y un sistema de presión positiva continua de las vías aéreas, alternativa indicada en casos de obstrucción nasal con SAHOS moderado a severo.
Mecanismo de acciónEl mecanismo de acción de los DAM se debe a que evita el colapso de los tejidos orofaríngeos, fundamentalmente por tres factores que se potencian entre sí:
- a)
Reposición anterior de la mandíbula.
- b)
Estabilización del velo del paladar.
- c)
Aumento de la actividad basal muscular (10).
La reposición anterior se obtiene mediante la confección del dispositivo, que obliga a la mandíbula a estar en una posición anterior, la cual no debe ser mayor al 75% del total de su capacidad de protrusión mandibular. Al avanzar la mandíbula, también lo hacen la lengua y el velo del paladar aumentando el ancho antero-posterior de la hipofaringe y velofaringe, produciendo que la musculatura faríngea aumente su actividad. Estos efectos se logran debido a las relaciones musculares que existen entre estas zonas anatómicas: la lengua a la mandíbula por el geniogloso, el velo del paladar a la lengua por los palatoglosos, palatoglosos y palatofaringeos por la aponeurosis, y constrictores medios y superior de la faringe a la mandíbula por la inserción del rafe pterigomandibular (3, 7).
Criterios de selecciónLos DAM deben:
- Neutralizar el ronquido
- Ser de instalación simple
- Tener un tamaño reducido
- Permitir el cierre labial
- Dejar adecuado espacio para la lengua a fin de evitar una retroposición
- No interferir con el sueño
- Permitir movimientos laterales a la articulación temporomandibular
- No movilizar dientes
- Tener resistencia a la fuerza de masticación
- Bajo costo
Para la confección de la mayoría de los dispositivos descritos, se requiere la toma de impresiones de ambas arcadas dentarias, un registro de cera de oclusión en protrusiva, que generalmente es entre un 50 a un 75% de la protrusión máxima del paciente (28), montaje en articulador y un laboratorista dental.
Control de su eficienciaIdealmente, la eficiencia de los DAM debería ser evaluada con una Polisomnografía de control. Esta debe ser tomada mínimo al mes de uso continuado del aparato, permitiendo crear el hábito y eliminar la inflamación de los tejidos. Esto nos da la certeza de no estar encubriendo valores subclínicos, que a largo plazo pueden constituir agravamiento de los valores iniciales. Lamentablemente, la mayoría de los pacientes desisten de realizar dicho examen por su alto costo y por la confianza en la disminución de su sintomatología (despertar descansado, relajado y con mayor energía, cese o disminución considerable del ronquido, menor somnolencia en el día, etc.). Además, se efectúa la comparación de los valores de la Escala de Epworth y de Thornton y del cuestionario del Observador del Sueño, los cuales deberían estar disminuidos. Algunos médicos solicitan la Polisomnografía inicial con la indicación de noche partida, es decir, la primera parte de la noche sin dispositivo para diagnosticar la magnitud del problema, y la segunda con un dispositivo de avance mandibular para objetivizar su efecto.
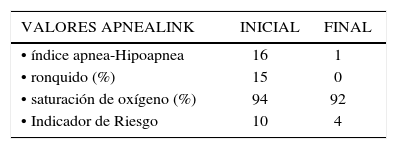
A raíz de la subjetividad de los criterios utilizados para medir la evaluación de los efectos de los DAM, decidimos incorporar el uso del Apnealink®, de la empresa ResMed, no como elemento de diagnóstico, sino exclusivamente como control del uso de los DAM, en aquellos pacientes que no están dispuestos a realizarse una nueva Polisomnografía. Este aparato posee una cánula nasal conectada a una caja pequeña que contiene un transductor de presión, y es mantenido en posición por un cinturón que se sujeta alrededor del pecho del usuario. La oximetría y el pulso se detectan mediante la utilización de sensores que se colocan en el dedo índice del paciente. Permite aproximadamente 10 horas de recolección de datos y el software arroja datos de eventos de apnea e hipoapnea, limitación del flujo respiratorio, ronquidos y nivel de saturación de oxígeno (33). El Apnealink® ha mostrado proveer información confiable, ser un dispositivo simple y fácil de usar, que es altamente sensible y específico en el cálculo del Índice de apnea/hipoapnea (IAH) cuando se compara con el IAH obtenido de una Polisomnografía (34). Tiene indicación específica para ser usado en el área odontológica y sirve para el control de tratamientos con dispositivos de avance mandibular, en pacientes que presentan síndrome de apnea obstructiva del sueño leve a moderada (32). En un estudio del 2010, después de ser diagnosticados con polisomnografía, fue posible cuantificar la eficacia de un dispositivo de avance mandibular, de diseño nacional, de manera objetiva mediante el uso de Apnealink®, anterior y posterior al mes de tratamiento. Hubo una importante disminución en los valores evaluados, como el índice apnea-hipoapnea (IAH), que disminuyó a valores que no superan un IAH de 5, incluso alcanzando a 0 eventos en un paciente. El nivel de ronquido también disminuyó en gran medida, llegando a ser 0% en dos pacientes y sin superar el 5.6% en los demás pacientes (18).
Efectos secundarios de los DAMSi bien los DAM son efectivos y bien tolerados por los pacientes, como cualquier dispositivo ortodóncico, pueden producir efectos secundarios. Estos se pueden dividir en los efectos iniciales o a corto plazo y en los efectos a largo plazo.
Dentro de los efectos secundarios a corto plazo, se presentan boca seca, aumento de la salivación en los primeros días de uso, molestia dental, cefaleas, dolor miofacial y disfunción temporomandibular (19, 35). Algunos de estos efectos son propios de un período de adaptación. Existe un aumento de la salivación por la presencia de un aparato nuevo en la cavidad oral, y sequedad ya que éste genera una leve apertura llegando a secar las mucosas durante el sueño. El DAM se apoya sobre las arcadas dentarias superior e inferior, extendiéndose hacia la encía y mucosa oral, donde la presión de éste puede provocar dolor dental e irritación de los tejidos blandos (18). Los efectos secundarios sobre la Articulación temporomandibular (ATM) se reportan como suaves y transitorios. Un estudio a largo plazo evaluó los efectos secundarios del DAM sobre la ATM (36), concluyendo que si bien genera dolor articular en algunos pacientes, éste se limita al período inicial del tratamiento, desapareciendo tras un tiempo y sin generar limitaciones en la función de la ATM. Existen ejercicios músculo-mandibulares que pueden ser útiles para aliviar la rigidez muscular, acelerar la reposición mandibular y aumentar el área de contacto oclusal al retirarse el dispositivo (18). De persistir el dolor articular, se debe suspender el tratamiento mientras se maneje el dolor y el DAM puede ser reajustado, disminuyendo la cantidad de avance mandibular y aumentando la dimensión vertical. Frecuentemente un ajuste de tan solo 1mm es suficiente para disminuir el dolor (37).
En los efectos secundarios a largo plazo, encontraremos los movimientos dentarios indeseados. Los cambios oclusales comúnmente reportados, son una disminución del overbite (entrecruzamiento o distancia entre los bordes incisales de los incisivos superiores e inferiores) y del overjet (resalte o distancia entre el borde incisal de los incisivos superiores y la cara vestibular de los incisivos inferiores), retrusión de los incisivos superiores y protrusión de los incisivos inferiores (19, 38). La reducción en el overbite y overjet suele ser de 1mm aproximadamente (19). Los análisis cefalométricos también reportan cambios a nivel esqueletal, como protrusión mandibular y aumento de la altura facial inferior (38). Estos cambios pueden ser favorables o desfavorables para el paciente, dependiendo de su oclusión inicial y biotipo facial, la cual deberá ser evaluada por el profesional en un principio (39).
La incidencia, frecuencia y severidad de estos efectos secundarios va a depender del diseño del aparato, grado de protrusión mandibular, tiempo de uso y manejo del dispositivo por parte del odontólogo (18, 40). Para disminuir tanto los efectos secundarios a corto como a largo plazo, será necesario el control clínico del paciente una vez a la semana el primer mes, y luego controles mensuales. Una vez que el paciente esté estable, los controles serán sólo 1-2 veces al año.
El uso de los DAM es una importante opción de tratamiento para el SAHOS, una enfermedad que puede comprometer la vida del paciente, ante lo cual sus efectos secundarios parecen ser insignificantes; pero es importante advertir a los pacientes de estos posibles cambios, para que estén en conocimiento de ellos y puedan tomar una decisión informada. Los efectos secundarios al uso del dispositivo de avance mandibular son considerados como menores por los pacientes, y explican que no influencian en su grado de adherencia al tratamiento, o sea, los beneficios que experimentan superan en gran medida los inconvenientes que se pueden generar (18).
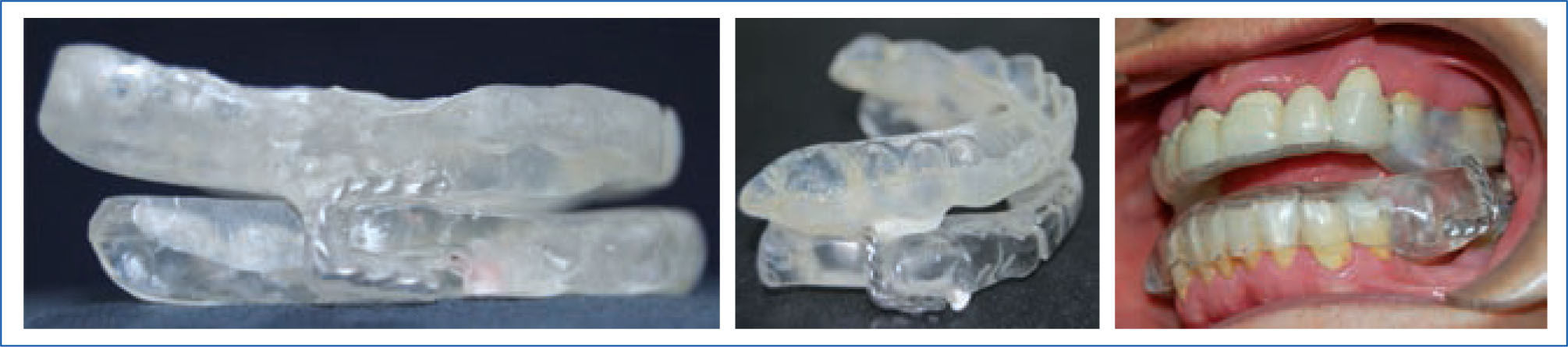
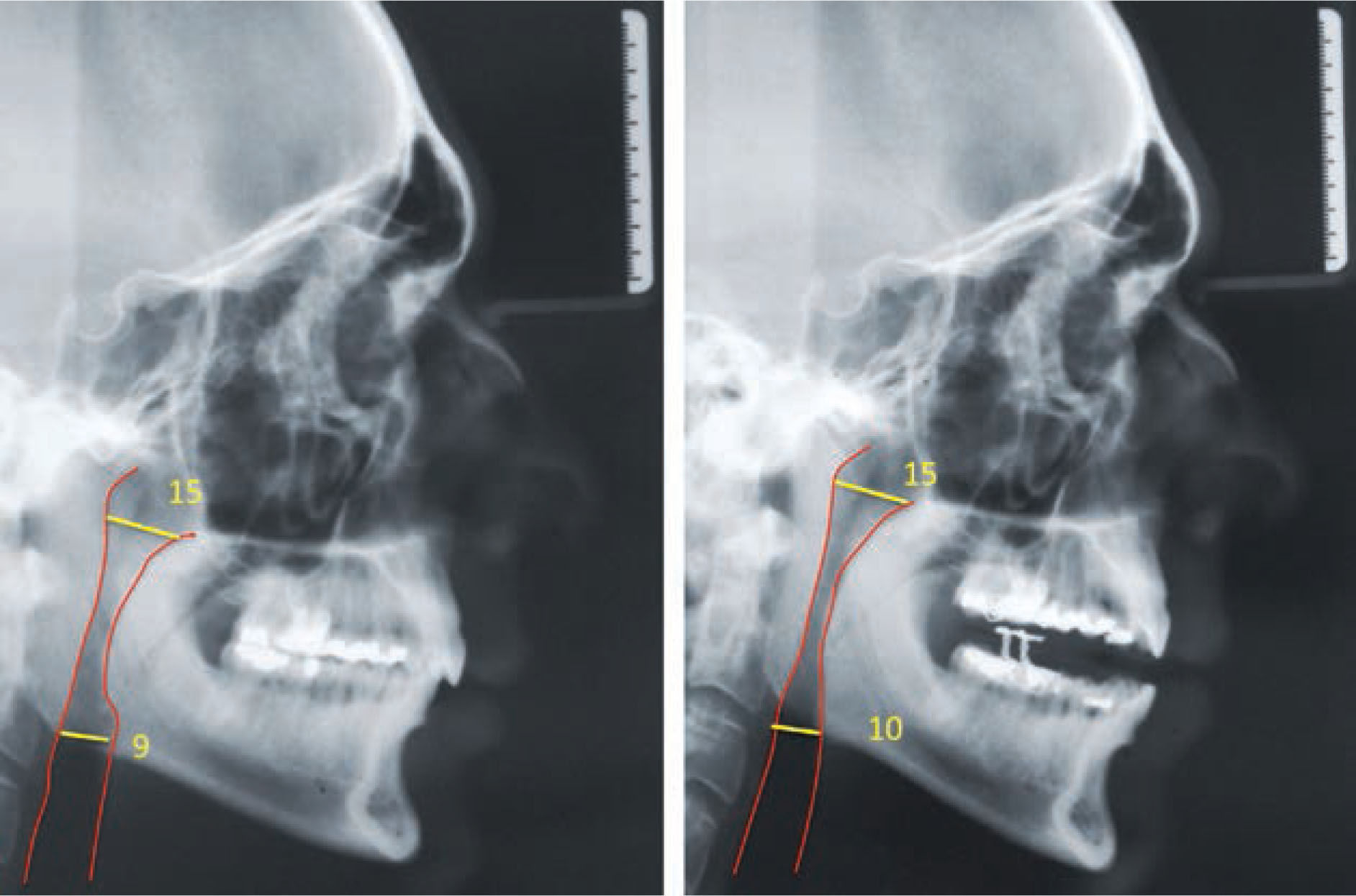
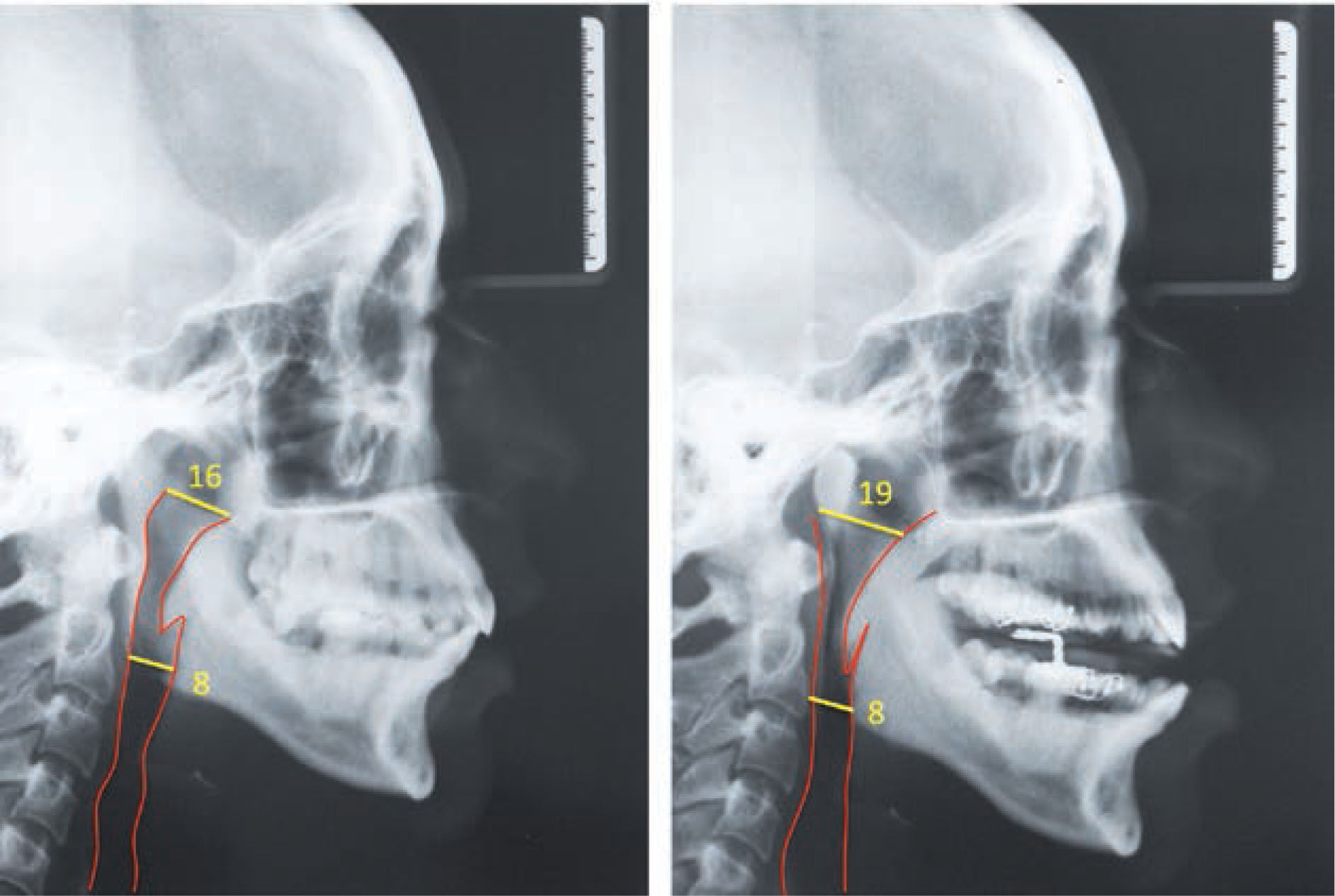
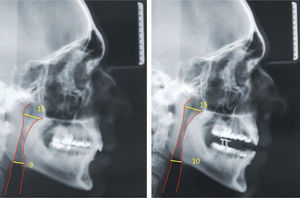
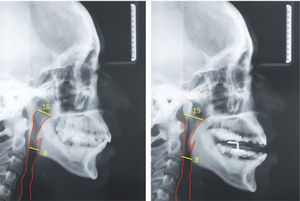
Casos clínicosSe muestran 2 pacientes que utilizaron un dispositivo de avance mandibular de diseño nacional, hecho en laboratorio Ortolab, durante 1 mes, donde previo y posterior al uso de este aparato se mide el índice de Apnea e Hipoapnea, ronquidos y saturación de oxígeno con el Apnealink®, de la empresa Resmed. Cada paciente presenta una polisomnografía inicial, 2 telerradiografías de perfil (con y sin el dispositivo) y distintos cuestionarios, Escala de Epworth, Escala de Thornton del sueño y Observador del sueño, respondidos antes y después del tratamiento.
Ambos casos clínicos que utilizaron el dispositivo de avance mandibular. Al mes de uso muestran una disminución de los valores evaluados, tales como el IAH, saturación de oxígeno, niveles de ronquido, indicador de riesgo y una mejoría importante en los cuestionarios Escala de Epworth, de Thornton y del Observador del sueño postratamiento, calificando el tratamiento con DAM como una opción válida y exitosa en pacientes con SAHOS de leve a moderado.
Las autoras declaran no tener conflictos de interés, con relación a este artículo.