El síndrome de hipermovilidad articular se caracteriza por la presencia de articulaciones con rango de movilidad aumentada, asociada a dolor y deterioro funcional del sistema musculoequelético. Su etiología correspondería a una alteración del colágeno tipo I genéticamente determinada con un patrón de herencia autosómico dominante. Su incidencia es mayor en mujeres y en niños. Se ha descrito asociación con algunos síntomas extraarticulares, por lo cual los síntomas podrían no estar solo limitados al sistema musculoesquelético. El sistema de Beighton es una herramienta útil en definir la condición de hiperlaxitud. Su validación para uso en niños fue publicada por Engelsman y cols el año 2011. No obstante para el diagnóstico de Sindrome de Hiperlaxitud articular sería insuficiente, sugiriéndose el uso del sistema de clasificación de Brighton. Su tratamiento se basa en la educación, estabilización articular global, reeducación postural y de la marcha, mejorar capacidad aeróbica, uso de plantillas y órtesis de pie.
Joint hypermobility syndrome is characterized by joints with increased mobility associated with pain and functional impairment of musculoskeletal system. Its etiology would correspond to a genetically determined collagen type I alteration with a pattern of autosomal dominant inheritance. Its incidence is higher in women and children. Have been described extraarticular manifestations, so the symptoms could not be only limited to the musculoskeletal system. The Beighton score is a useful tool in defining the hypermobility condition. Its validation for use in children was published by Engelsman in the 2011. Nevertheless, for joint hypermobility syndrome would be insufficient suggesting the use of the Brighton diagnosis criteria. Treatment is based on education, overall joint stabilization, gait and posture reeducation, improve fitness and feet insoles and orthosis.
La hiperlaxitud articular (HA) se define como un aumento de la movilidad articular determinada por aumento de elasticidad de los tejidos. Su prevalencia ha sido establecida entre un 5 a 14% de acuerdo a diversas series (1). La distribución por sexos muestra mayor frecuencia en mujeres (2/3:1). En niños, también se ha reportado una mayor frecuencia con una relación inversa con la edad, en que niños más pequeños presentan mayor hiperlaxitud que los mayores. Se ha reportado también una incidencia familiar aumentada, sugiriendo un modo de herencia autosómico dominante (2). En un estudio de 125 casos encontraron historia de hiperlaxitud articular en 64% de familiares de primer grado y 27% en familiares de segundo grado.
La HA puede asociarse a diferentes entidades patológicas y ser una forma de expresión fenotípica común en determinados sindromes genéticos tales como el Ehlers Danlos, Marfan, Stickler, Sindome de Down y Osteogénesis Imperfecta, por señalar algunos. En algunos casos esta condición puede ser de beneficio para los portadores por favorecer su desempeño en determinadas actividades deportivas que requieren de gran flexibilidad en sus movimientos, mientras que en otros se asocia a dolor y deterioro funcional, constituyendo el Síndrome de Hiperlaxitud Articular (SHA), también llamado Síndrome de Hiperlaxitud Articular Benigno (SHAB). Es decir para hablar de SHAB deben conjugarse dos elementos; la presencia de hipermovilidad articular y síntomas clínicos derivados de esa laxitud; habiéndose descartado previamente otras enfermedades del tejido conectivo, reumatológicas, neurológicas, esqueléticas o metabólicas. Si bien en general su curso es benigno, en algunos casos sus manifestaciones pueden llegar a ser bastante intensas y limitantes para los afectados. Uno de sus sellos característicos es relacionarse con la actividad física y empeoramiento de los síntomas post ejercicio, los cuales desaparecen con el reposo. Esta característica lo diferencia de cuadros reumatológicos en los cuales el reposo exacerba la sensación de rigidez articular. Por otro lado el desencadenamiento del dolor con el ejercicio no es exclusivo del SHAB y puede verse también en enfermedades reumatológicas.
Ha sido también descrita asociación con manifestaciones extra articulares tales como hiperlaxitud cutánea, hernias inguinales, fibromialgia, síndrome de fatiga crónica, disfunción temporomandibular, constipación, enuresis, disautonomía y retraso del desarrollo psicomotor entre otros (2).
EtiologíaEl SHAB estaría determinado por una alteración estructural del colágeno genéticamente definido.
El colágeno tipo I, es el más abundante en el cuerpo humano y posee una alta fuerza tensil. Es abundante en el tejido conectivo, tendones, ligamentos, cápsula articular y hueso. En el SHAB se ha encontrado un incremento en la relación de colágeno tipo III/I, lo cual determinaría fibras de colágeno más delgadas con mayor proporción de elastina y menor rigidez, lo cual explicaría la hipermovilidad articular observada en estos pacientes. Algunos postulan que podría corresponder a una forma frustra o intermedia del Síndrome de Ehlers Danlos tipo III (3).
También se ha sugerido asociación con algún grado de disfunción central, debido a incidencia aumentada de trastornos de aprendizaje, trastornos de lenguaje y dispraxia, en pacientes con SHAB, pero esto no ha sido demostrado.
Cuadro clínicoEntre las manifestaciones motoras descritas destacan:
- 1)
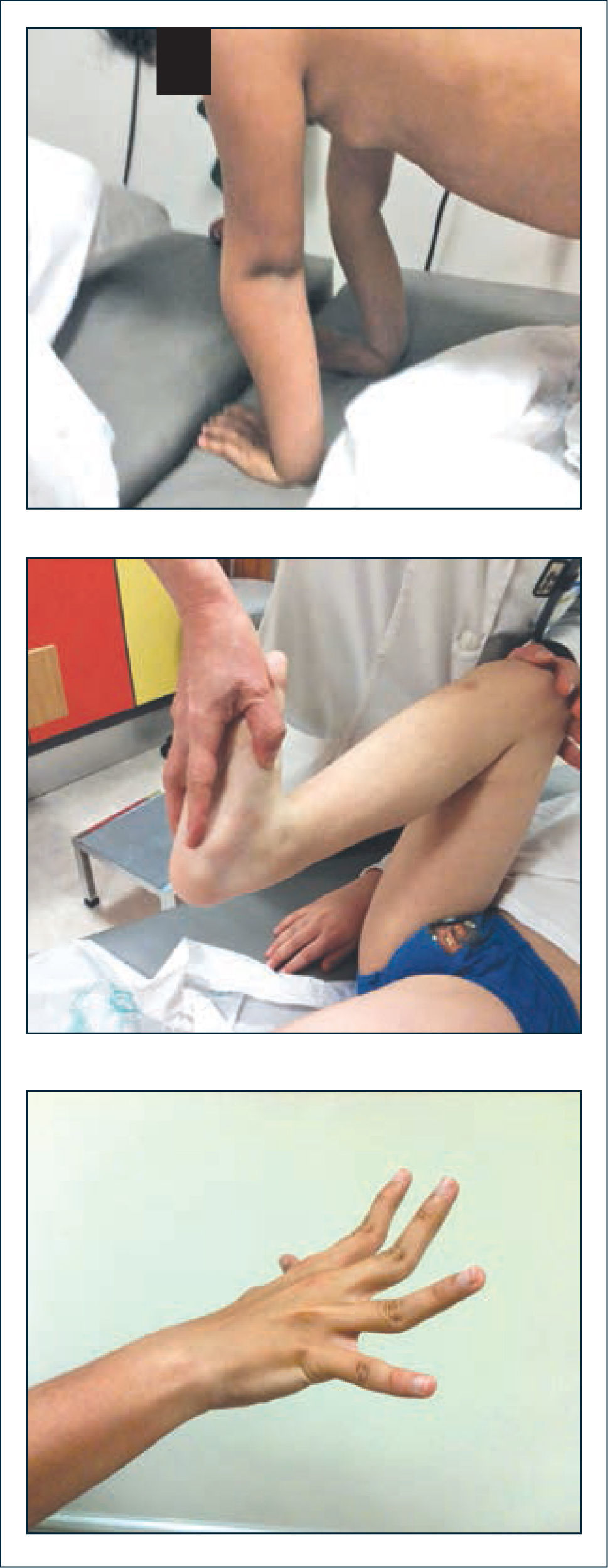
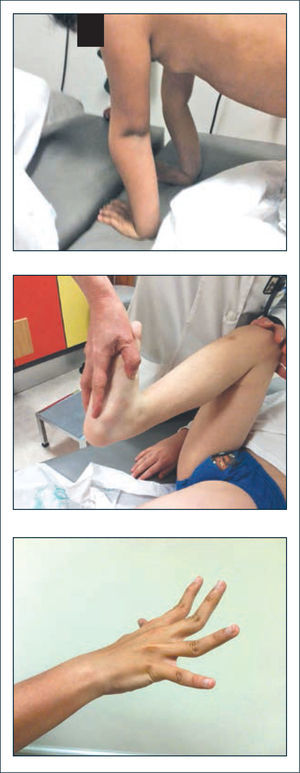
Aumento del rango pasivo de movilidad articular (Figura 1).
- 2)
Disminución de fuerza y resistencia muscular al ejercicio manifestada como fatigabilidad fácil.
- 3)
Pobre coordinación que se traduce en torpeza motora que afecta tanto extremidades superiores como las inferiores.
- 4)
Retraso en el desarrollo psicomotor y la adquisición de la marcha que representan problemas en el desarrollo motor fino y grueso que han sido relacionados con déficits propioceptivos (4).
- 5)
Artralgias a repetición sin signos inflamatorios asociados, de carácter fluctuante, desencadenadas por la actividad física, que afectan varias articulaciones en forma secuencial, producto de la hipermovilidad e inestabilidad articular. Rodillas, tobillos y columna lumbar se describen como las articulaciones más afectadas. Presentaciones como artropatías degenerativas, bursitis y epicondilitis, son comunes en adultos, no así en niños; de modo que de presentarse obligan a descartar otras causas diferentes al SHAB. No obstante lo anterior, los niños portadores de SHAB tendrían mayores posibilidades de desarrollar problemas articulares crónicos en la adultez.
- 6)
Desacondicionamiento físico global. El dolor determina inhibición de la actividad muscular, llevando a hipotrofia muscular, disminución del rango de movimiento articular activo, disminución de la tolerancia al ejercicio y disminución en el nivel de participación del niño en actividades deportivas y de juego.
- 7)
Esguinces articulares a repetición, generalmente a nivel de tobillos y con menor frecuencia en las muñecas.
- 8)
Luxaciones o subluxaciones repetidas. Las articulaciones más frecuentemente afectadas son la patelo femoral y los hombros.
- 9)
Lumbago, generalmente asociado a hiperlordosis y alteración postural.
- 10)
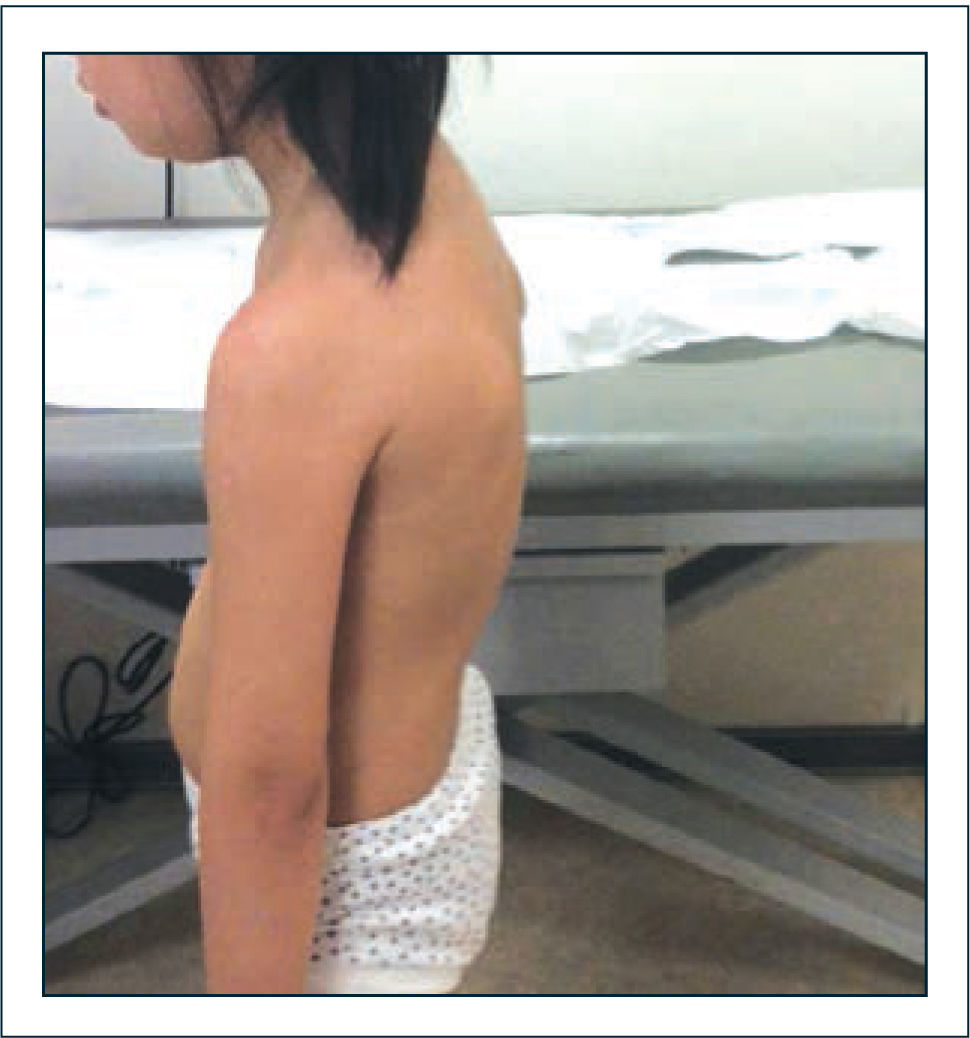
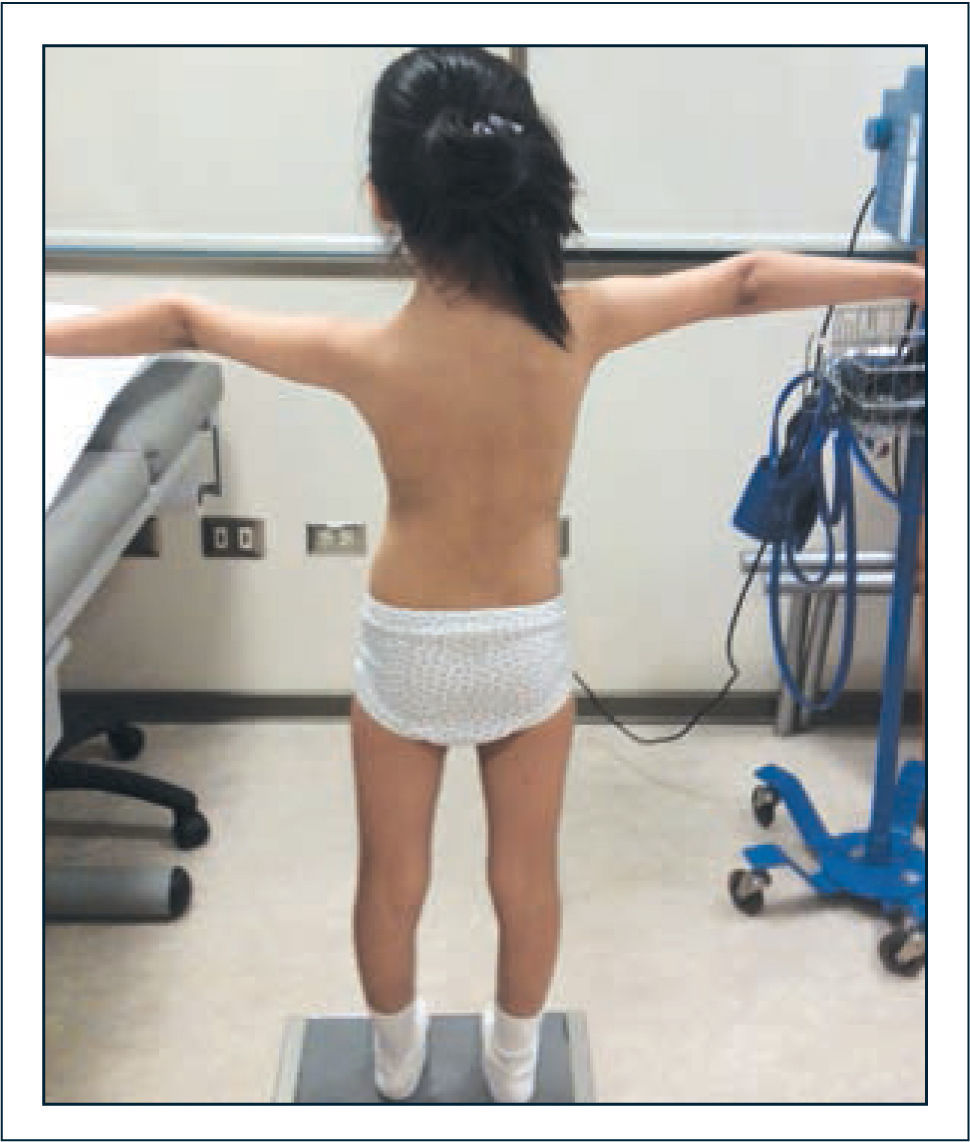
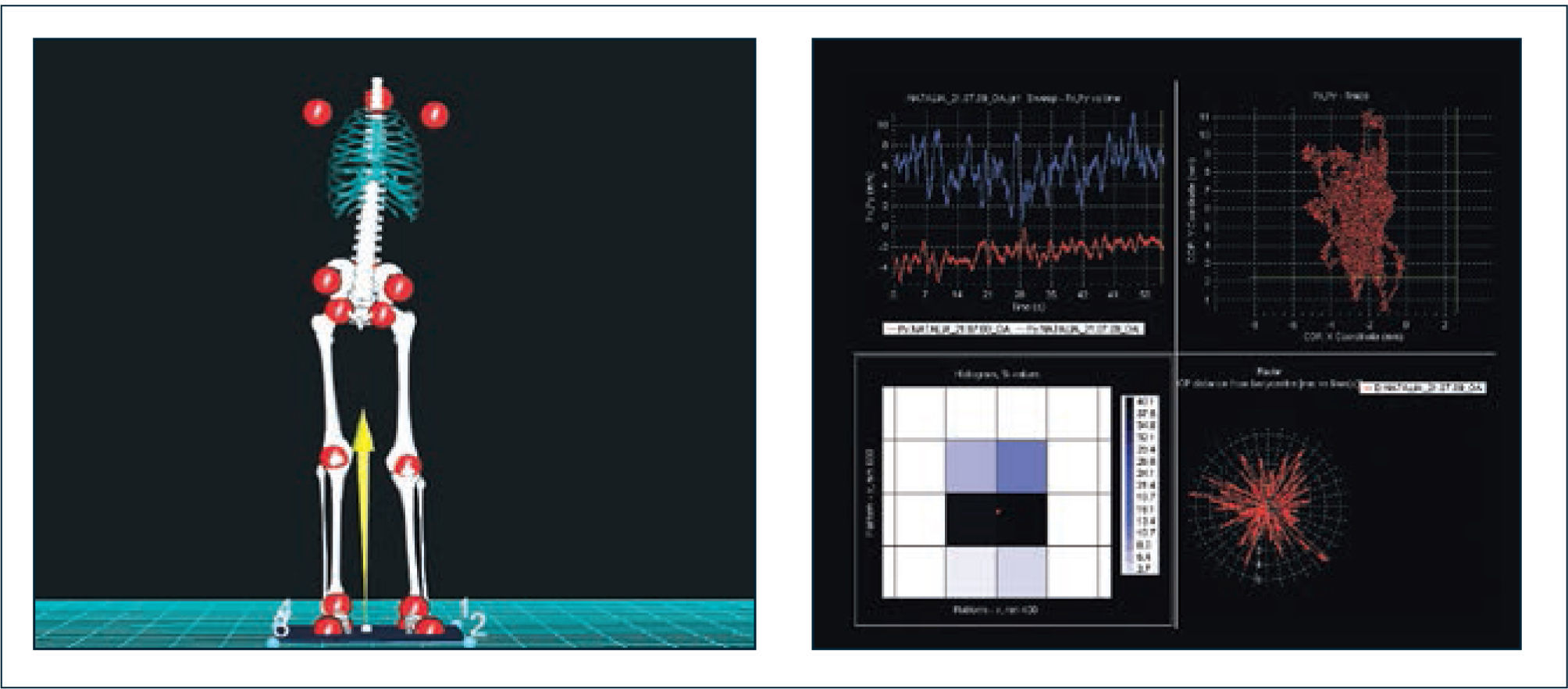
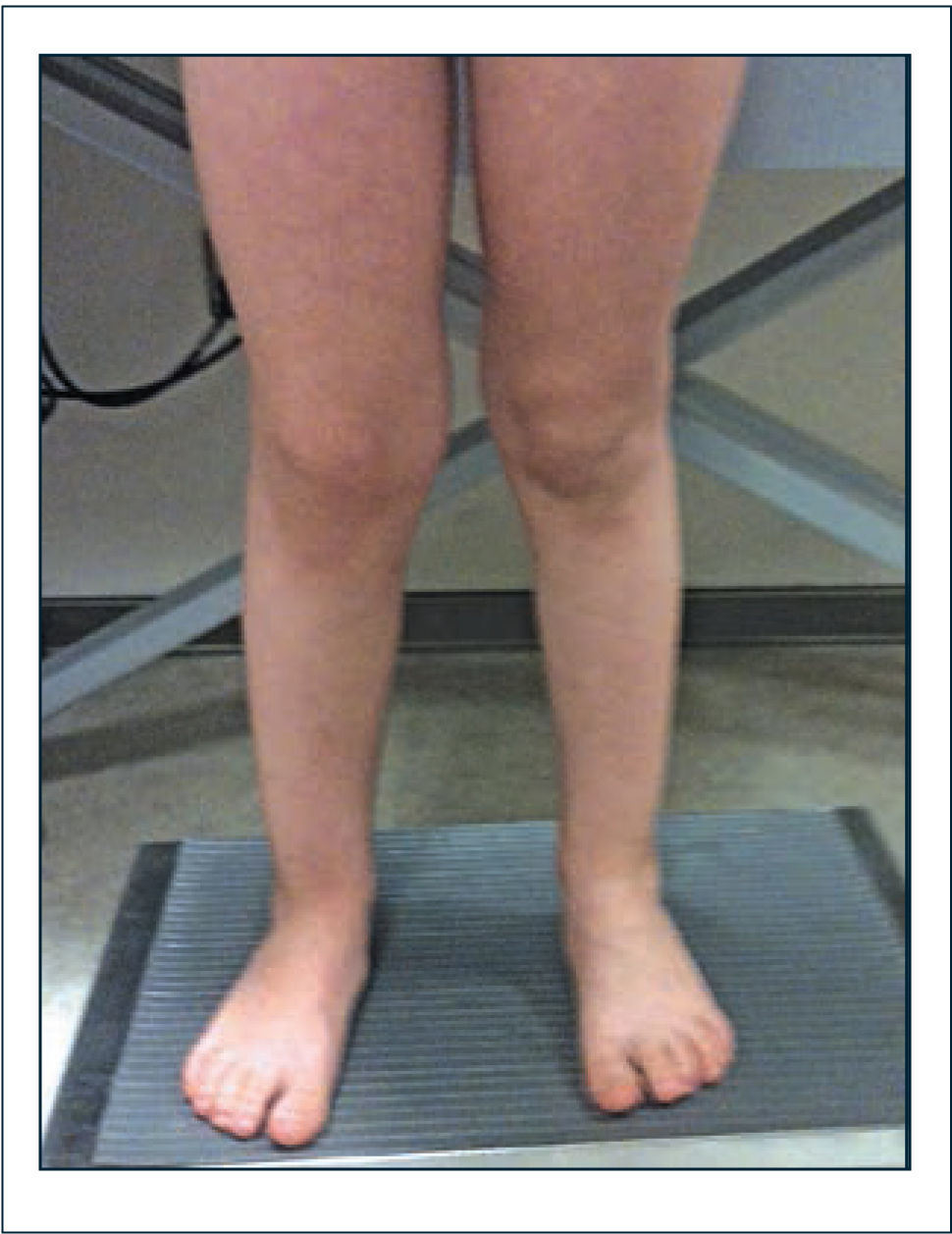
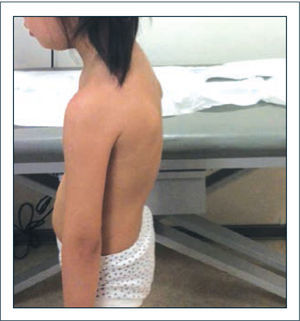
Alteraciones posturales y del equilibrio. La postura está determinada por factores intrínsecos y extrínsecos. Los factores intrínsecos están representados por los sistemas sensorial (visual, vestibular y propioceptivo), sistemas de control postural a nivel del Sistema Nervioso Central y sistema musculoequelético. La acción coordinada de estos sistemas permite la adecuada mantención de la postura, marcha y realización de las actividades diarias, haciendo frente a situaciones desestabilizantes (factores extrínsecos) como inestabilidad articular o dolor, mediante el diseño de un apropiado plan de acción. El dolor articular ha sido señalado como uno de los factores desencadenantes de las alteraciones posturales, no obstante pueden estar también determinadas por rangos de movimiento aumentados que permiten posiciones articulares anormales, a las cuales el individuo se adapta e integra en un nivel subconciente. Estas alteraciones posturales primarias mantenidas por largo tiempo pueden llegar a ser fuente de dolor y entrar en un círculo vicioso que mantiene los vicios posturales. Las alteraciones posturales pueden ser variadas. Un patrón característico de observar es la asociación de hiperlordosis lumbar, aumento de la xifosis torácica, genu valgo y pie plano valgo. En otros casos, destaca un hábito asténico caracterizado por aumento de la xifosis torácica, rotación interna de hombros, disminución de lordosis lumbar y pelvis en retroversión, asociado frecuentemente a la presencia de isquiotibiales acortados, lo cual aparece como un contraste en el contexto de SHAB (Figura 2). Es posible encontrar también desviaciones en el plano coronal que afectan la posición cefálica y de la pelvis (Figura 3). Las alteraciones posturales observadas en el SHAB estarían determinadas por alteraciones propioceptivas, con disminución del feedbacksensorial referente a las sensaciones de movimiento y posición articular, que determinan movilidad en rangos aumentados, generando stress, riesgo aumentado de lesionar estructuras articulares y provocar dolor. Los síntomas en una articulación afectan a otras articulaciones, llevando a posiciones biomecánicamente anormales, frente a las cuales, el organismo intenta realizar compensaciones que pueden afectar la postura global de la persona. Las alteraciones posturales y dolor articular fueron estudiadas por Booshanam y cols (5) encontrando significativa mayor frecuencia de alteraciones posturales en los planos sagital y coronal e intensidad de dolor, en niños y adultos portadores de SHAB comparados con individuos sanos. Las alteraciones posturales pueden ser estudiadas mediante registros de videos, análisis fotográficos, evaluación clínica en base a aplicación de “scoreposturales” como el score postural de Reedco o mediante el registro de las fluctuaciones del CoM (Centro de Masa) en estudios de posturografía realizados en el laboratorio de movimiento (Figura 4).
Figura 4.Posturografía
Figura 4: Posturografía. Imágenes de adquisición realizada en laboratorio de análisis de marcha y movimiento. Representado en amarillo aparece el vector de fuerza de reacción al piso en dirección opuesta a la fuerza ejercida por el CoM (centro de masa del cuerpo). El desplazamiento del CoM, reflejado en el desplazamiento del vector de reacción (CoP) es medido mediante esta técnica de examen. La imagen estrellada en color rojo representa la imagen integrada de los deslazamientos en el sentido anteroposterior y mediolateral del CoP.
(0.19MB). - 11)
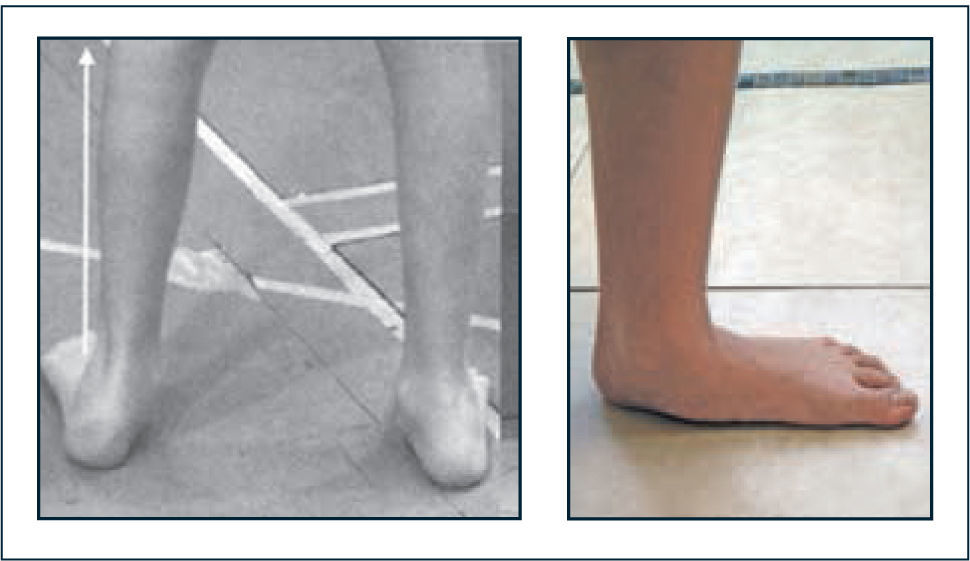
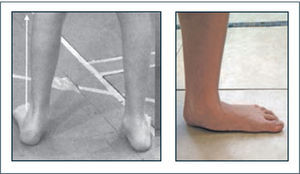
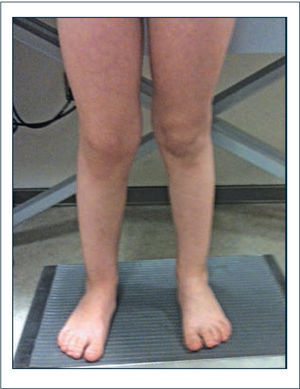
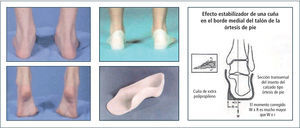
Genuvalgo y pie plano laxo (Figuras 5 y 6). El pie está constituido por un esqueleto fibroso que protege al esqueleto óseo y asegura la elasticidad amortiguadora del pie, facilitando la transmisión de cargas por el borde lateral del pie y la absorción de energía que será liberada más tarde al momento del despegue del pie del piso. Lo anterior refleja las dos grandes funciones del pie en la marcha; la amortiguación y aceptación de carga en la primera mitad de la fase de apoyo y su necesidad de transformación en una palanca rígida en la segunda mitad para elevar el pie desde el piso y entrar en la fase de balanceo.
En el pie laxo se ven afectadas tanto las propiedades amortiguadoras como la capacidad de transformarse en una palanca rígida. Es posible observar desviación en valgo del retropie, abducción del antepie, derrumbe y excesiva movilidad en el medio pie generando un quiebre a este nivel con aumento de dorsiflexión y rotación externa del tobillo-pie durante el apoyo. La biomecánica alterada del pie altera el adecuado funcionamiento de otras articulaciones, determinando sobrecargas por torques anormales, lo cual justificaría su tratamiento.
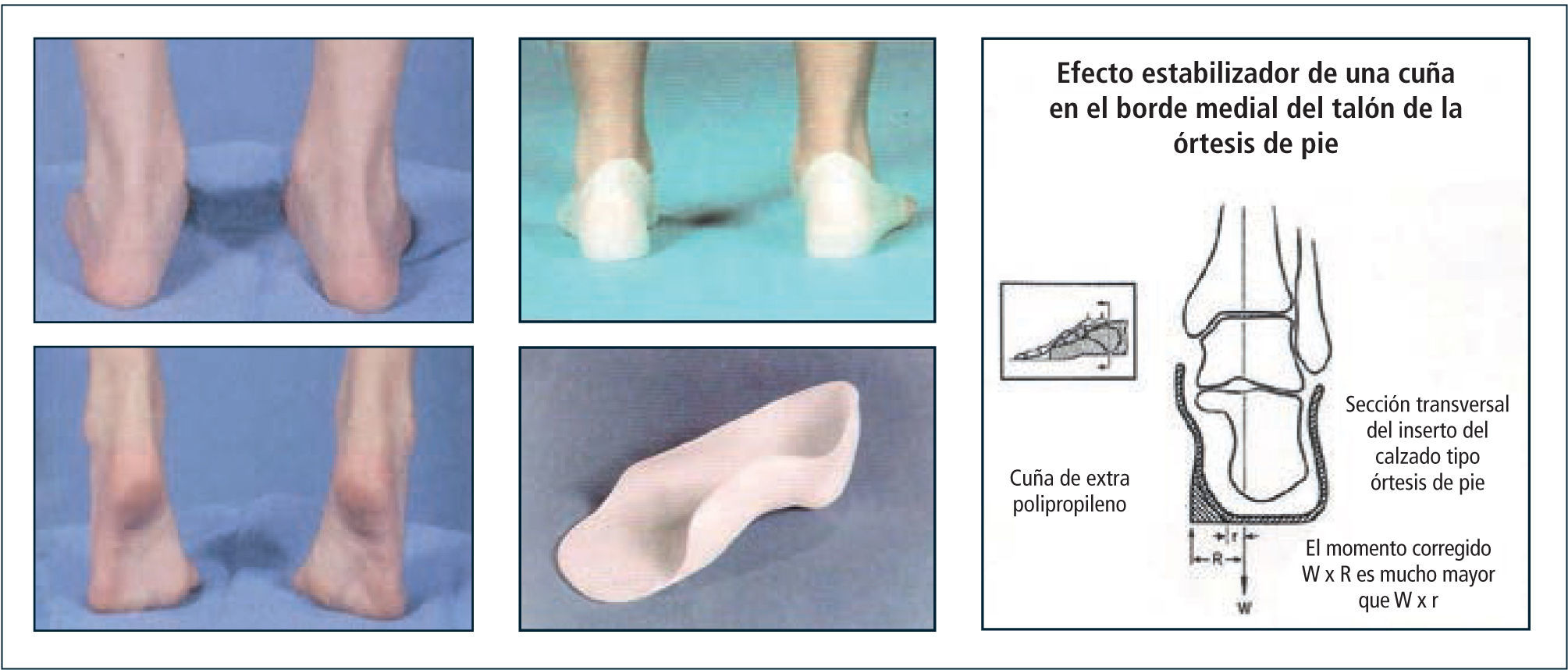
El uso de plantillas y órtesis tipo insertos plantares buscarían restituir sus propiedades biomecánicas (Figura 7 y 8).
El uso de plantillas y órtesis tipo insertos plantares buscarían restituir sus propiedades biomecánicas (Figura 7 y 8).
- 12)
Alteración de la marcha. La combinación de articulaciones hiperlaxas, reducción en la propiocepción, trastorno del balance, debilidad muscular y el mal aplomo de los pies serían las causas de la marcha alterada. Estas alteraciones han sido bastante descritas, pero estudiadas con acuciosidad por pocos. Destacan los aportes de Fatoye y cols (6,7) al estudiar la marcha de niños portadores de SHAB, centrándose en la kinemática de la rodilla, los déficits propioceptivos y los torques articulares, en comparación con niños normales. El movimiento articular pasivo de la rodilla se encontraba aumentado en estos pacientes, no obstante el movimiento articular dinámico durante la marcha (kinemática) se caracterizaba por menor grado de excursión de movimiento articular. Estas alteraciones se focalizaban en la fase de respuesta a la carga en el apoyo inicial y en el pick máximo alcanzado durante la fase de balanceo, encontrándose ambos disminuidos. En contraste, destacaba la extensión de la rodilla durante la fase de apoyo medio, reflejando hiperextensión articular (Figura 9). No se encontró relación clara en cuanto a presencia de dolor, ni tampoco diferencias significativas en la velocidad de marcha como causal de disminución del rango de movilidad articular encontrado, siendo atribuibles a torques insuficientes producto de la flexibilidad aumentada de los tejidos periarticulares, incluyendo músculos. La excesiva extensión de la rodilla durante la fase de apoyo medio sería atribuible a alteraciones propioceptivas consistentes en alteración de la sensación de posición articular, permitiendo adoptar posiciones en rango más allá de la normalidad. Si bien los estudios de Fatoye (6,7) no describen el comportamiento en la marcha de otras articulaciones, es importante tener en cuenta que los movimientos del tobillo y la cadera, también influyen sobre la rodilla y debieran ser considerados como parte del análisis.
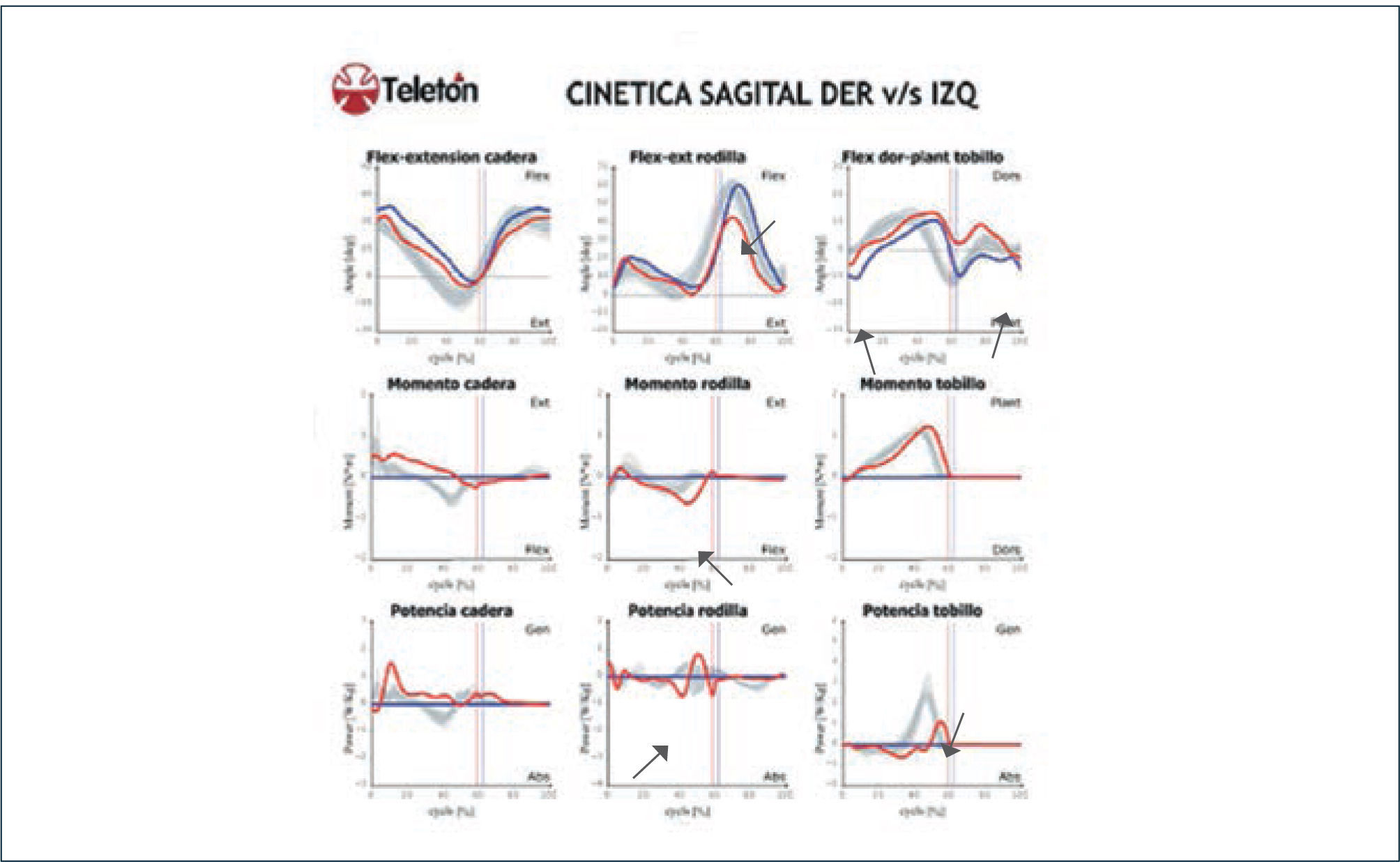
Figura 9.Kinética plano sagital
Imágenes de kinemática y kinética articular en el plano sagital de caderas, rodillas y tobillos en paciente portador de SHAB. Aparecen representados kinemática, momentos y potencias articulares en función del ciclo de la marcha (0 a 100%). Línea vertical ubicada alrededor del 60% del ciclo de marcha representa el momento del despegue del pie, separando las fases de apoyo y balanceo. Lado derecho en azul e izquierdo en rojo. Franja achurado gris representa rango de normalidad para su grupo etáreo. Destacan alteraciones en ambos tobillos consistentes en flexión plantar anormal de tobillos en el balanceo final y contacto inicial. A nivel de rodilla izquierda destaca insuficiente flexión durante la fase de balanceo, mientras que durante la fase de apoyo si bien no se observa rango de hiperextensión, se asocia a momento flexor aumentado asociado a aumento de absorción de potencia que reflejaría tensión sobre estructuras posteriores de la rodilla.
(0.19MB).
Las alteraciones propioceptivas descritas en este estudio son concordantes con estudios previos realizados en adultos con SHAB por Hall y cols (8) y Mallik y cols (9). No existe certeza respecto a si las alteraciones propioceptivas estarían presentes ya al nacimiento o se desarrollarían durante la infancia. La laxitud articular es el sello de este síndrome, no obstante se asocia comúnmente a falta de desarrollo muscular. La propiocepción tendría dos componentes; la sensación de movimiento articular o kinestesia y la sensación de posición articular. La kinestesia dependería de modo importante de las aferencias sensoriales generadas en los receptores musculares, siendo posible que la insuficiencia de la musculatura contribuya a los déficits propioceptivos por esta vía (10). Los mecanoreceptores articulares son responsables de la percepción de la posición articular. Estos déficits pueden estar determinados por falta de activación de los receptores en ligamentos y cápsula articular sobre-elongadas o por el daño de los receptores articulares producto del stress generado por la hipermovilidad. Esto no ha sido bien establecido. El estudio de Fatoye (6,7) analizó la sensación de posición articular, cuyas alteraciones serían atribuibles a déficits en los mecanoreceptores articulares, con escasa o nula participación de los receptores musculares. Esto demostraría la presencia de al menos dos fuentes causales de déficits propioceptivos, independientes, pero relacionadas entre sí en los pacientes con SHA.
Galli y cols (11), reportaron su experiencia en el análisis de la marcha de adultos con SHAB, encontrando reducción significativa en el largo de los pasos, con respecto a individuos normales, no obstante sin diferencias importantes en la velocidad de marcha. Destacan además aumento de la movilidad pélvica en el plano sagital y alteraciones a nivel de tobillos consistentes en flexión plantar anormal en el momento del contacto inicial del pie con el piso, restricción de la excursión de movimiento normal durante la fase de apoyo y menor rango de dorsiflexión alcanzada durante las fases de apoyo y balanceo. Adicionalmente, reportaron momento flexor plantar y generación de potencia para el despegue del pie reducidos, reflejando insuficiencia muscular de flexores plantares.
Ambos estudios de marcha mencionados, si bien fueron realizados en grupos etáreos diferentes, muestran hallazgos comunes respecto a concomitancia de hipermovilidad articular pasiva en contraste con restricción de movilidad articular activa durante la marcha. La adecuada comprensión de las alteraciones posturales y de la marcha constituyen la base para la planificación de su tratamiento.
Entre los síntomas extra articulares se han descrito hipotensión arterial, mareos, palpitaciones y malestar gastrointestinal. También ha sido reportada frecuencia aumentada de sintomatología ansiosa probablemente secundaria a la presencia de dolor.
DiagnósticoEl diagnóstico es clínico, debiendo realizarse en primer lugar una evaluación clínica cuidadosa para identificar los elementos característicos de SHA y descartar otras patologías.
Se debe precisar ubicación de los síntomas, su severidad, frecuencia y duración.
Para objetivar el dolor es aplicable en niños sobre 7 años, la escala visual análoga en base a caras con diferentes expresiones faciales.
La repercusión sobre las estructuras corporales, su función, niveles de actividad y posibles restricciones en el nivel de participación en cuanto a autonomía, actividades sociales y de juego, deben ser establecidas al momento del diagnóstico y definirán los lineamientos y objetivos terapéuticos del niño con SHAB.
Para establecer la distribución y grado de hiperlaxitud de las articulaciones involucradas se han creado escalas estandarizadas, tales como la clasificación de Beighton, creada en 1973 para evaluar adultos con esta condición. Esta escala, evalúa la movilidad de 5 articulaciones, considerándose positiva la presencia de hiperlaxitud articular con 4 o más puntos de un total de 9, pero no analiza los aspectos clínicos del SHAB, es decir sólo permite establecer la condición de hiperlaxitud articular, pero no establecer por si solo el diagnóstico de SHAB (tabla 1). Por este motivo, un consenso de expertos el año 1998, estableció los criterios de Brighton, el cual incluye el índice de Beighton, pero adiciona elementos clínicos que serían consecuencia de la hipermovilidad articular y propios del SHAB, en forma de criterios menores y mayores (tabla 2). Los criterios mayores se basan en la puntuación de Beighton de cuatro puntos o más y la presencia de dolor articular crónico, mientras que los criterios menores recogen diferentes rasgos clínicos articulares y extraarticulares.
Puntuación de beighton para la hiperlaxitud articular
| CRITERIOS | PUNTUACIÓN |
|---|---|
| Dorsiflexión pasiva del 5° dedo que sobrepase los 90° | 1 (por lado) |
| Los pulgares alcanzan pasivamente la cara flexora del antebrazo | 1 (por lado) |
| Hiperextensión activa de los codos que alcance los 10° | 1 (por lado) |
| Hiperextensión de las rodillas que sobrepase los 10° | 1 (por lado) |
| Flexión de tronco hacia adelante, con las rodillas en extensión de modo que las palmas de las manos se apoyen sobre el suelo | 1 |
| Total | 9 puntos |
Criterios diagnósticos de brighton para el sd de hiperlaxitud articular
| CRITERIOS MAYORES |
| Escala de Beighton > o = a 4 puntos (en la actualidad o anteriormente)* |
| Artralgias durante más de 3 meses en > o = a 4 articulaciones* |
| CRITERIOS MENORES |
| Escala de Beighton entre 1 y 3 puntos |
| Artralgias durante más de 3 meses en 1, 2 o 3 articulaciones, o dolor de espalda de más de 3 meses de duración |
| Espondilolisis o espondilolistesis |
| Luxación o subluxación de más de una articulación, o de una sola articulación en más de una ocasión |
| Tres lesiones o más de partes blandas: por ejemplo, epicondilitis, tendinitis o bursitis |
| Hábito marfanoide (paciente alto y delgado, relación talla/ envergadura>1,03, relación segmento superior/inferior<0,89, aracnodactilia, signo de Steinberg)** |
| Anomalías cutáneas: estrías, hiperextensibilidad, piel fina, cicatrices papiráceas |
| Signos oculares: miopía, párpados caídos, hendidura palpebral antimongólica |
| Venas varicosas, hernia o prolapso rectal o uterino |
| Prolapso de la válvula mitral (diagnóstico ecocardiográfico) |
| SE REALIZA DIAGNÓSTICO CUANDO SE CUMPLEN |
| 2 criterios mayores |
| 1 criterio mayor y 2 menores |
| 4 menores |
| 2 criterios menores y un familiar directo afectado |
| EXCLUSIONES |
| Síndrome de Marfan |
| Síndrome de Ehlers-Danlos (excepto el tipo III, que queda incluido) |
Engelsman y cols (12), publicaron el año 2011, la validación de la escala de Beighton para ser aplicada en niños, en base a un estudio realizado en un total de 551 escolares entre 6 a 12 años. Concluyen su validez como escala estandarizada en asociación con goniometría articular, no siendo necesario agregar ítems adicionales para mejorarla.
TratamientoEl énfasis primario de la intervención en estos pacientes es la educación acerca del síndrome, aclarando que no se trata de una enfermedad inflamatoria, ni progresiva. Tranquilizar al paciente y su familia respecto al pronóstico y posibilidades de mejoría. Instruir acerca de los mecanismos corporales, de las formas de protección articular y rangos articulares límites y las posibles modificaciones del estilo de vida. Incentivar actividad física de tipo aeróbica de acuerdo a los intereses del paciente y evitar el desacondicionamiento. Estas aclaraciones constituyen el eje central del manejo del SHAB (13).
1)AutocuidadoEntrenamiento funcional en autocuidado y manejo en el hogar. Identificar actividades que hayan provocado lesión de partes blandas, para ser modificadas. Evitar posiciones o movimientos articulares que excedan los rangos normales y provoquen sobreelongación.
Entrenamiento funcional en la comunidad e integración a la escuela o trabajo. Enseñar al paciente y su familia la posición articular normal. Evitar movimientos articulares repetitivos en posiciones articulares extremas.
Control del peso.
Medidas ergonómicas.
Actividad física: La adecuada comprensión de los mecanismos determinantes y los síntomas relacionados es esencial para el adecuado manejo del SHAB. Existen diferentes estrategias de tratamiento, basadas en el ejercicio físico, ya sea en base a entrenamiento aeróbico o trabajo articular dirigido. No ha sido demostrada la mayor eficacia de una estrategia sobre la otra, utilizándose en general un enfoque combinado. Este debe incluir una pauta de ejercicios global, individualizada y adaptada a las características de cada paciente, con énfasis en la musculatura de aquellas articulaciones más afectadas, tanto en fuerza como en propiocepción (15). Es necesario cuidar al individuo del sobre-entrenamiento, de las actividades atléticas competitivas y de enfocarse en flexibilización articular más que en estabilización articular, que pueden aumentar el riesgo de daño o dolor articular (16).
En general se debe buscar persuadir al paciente a realizar actividad física, eligiendo actividades que sean de agrado del niño, dentro de sus posibilidades y de su familia. Se debe evitar la sobreprotección excesiva, con prohibición de actividad física que sólo llevan al desacondicionamiento físico. La actividad física recomendada debe ser leve a moderada, como la realizada en natación y/o yoga. Algunas técnicas de artes marciales pueden resultar de utilidad, ya que se basan en la estabilización articular.
2)Tratamiento sintomáticoSi hay dolor agudo, se manejará con antinflamatorios no esteroidales, aunque es discutible porque no hay inflamación. El paracetamol, los relajantes musculares, electroterapia, ferulaje y/o órtesis, son tratamientos indicados, con frecuencia. Para el dolor moderado a severo, el reposo y la abstinencia de actividades agravantes pueden reducir los síntomas. La terapia física y la protección articular pueden ayudar (16).
Si el dolor es crónico y/o presenta trastornos de ansiedad, se debería considerar el uso de ansiolíticos y antidepresivos. El manejo a largo plazo se enfoca a evitar actividades que induzcan síntomas (16).
Se deberá realizar el tratamiento sintomático de cualquier lesión anexa como esguinces, luxaciones o sub-luxaciones (15).
3)KinesiterapiaLos ejercicios no deben causar aumento del dolor, ni aumento de la laxitud articular. Corresponden a ejercicios de fortalecimiento y propiocepción que implican actividades funcionales, idealmente en cadena cerrada, evitando rangos de movimiento terminales. Buscan mejorar tanto la conciencia posicional articular estática, como la estabilización articular dinámica. Los ejercicios de estabilización articular se basan en ejercicios isométricos que buscan la activación y fortalecimiento de musculatura peri-articular agonista y antagonista en una posición confortable manteniendo el equilibrio en diferentes posiciones. Un ejemplo es la mantención del peso en posición de pie con semiflexión de caderas, rodillas y dorsiflexión de tobillos, inicialmente con apoyo sobre los dos pies, luego en apoyo mono-podal y posteriormente realizando alguna actividad con extremidades superiores o flexión plantar para inducir una situación desestabilizante que induzca contracciones estabilizadoras para mantener la indemnidad articular.
Como se mencionó previamente, los síntomas en una articulación, afectan otras articulaciones y determinan compensaciones globales del organismo que deterioran la postura y marcha del individuo. De este modo la reeducación postural debe ser considerada como parte importante del tratamiento. Esto se logra mediante el entrenamiento dinámico de una articulación con control postural de las contiguas, manteniendo una adecuada posición raquídea. La reeducación de la marcha consiste en facilitar el aprendizaje de patrones de movimiento normal, en conjunto con el trabajo de los otros aspectos mencionados como parte del tratamiento del SHAB.
Existe una gran contribución propioceptiva en la articulación de la rodilla al esquema sensorio-motor del control postural del individuo y dada la reducida experiencia propioceptiva de los pacientes con SHAB, parecería lógico pensar que ellos experimenten un pobre control postural y del equilibrio. Para entrenar este último aspecto, puede ser usada una tabla de equilibrio. Los ejercicios de equilibrio y coordinación, servirían para mejorar la percepción de posición de la articulación en el espacio.
Revisiones sistemáticas en relación al ejercicio terapéutico concluyen que el ejercicio mejora en el tiempo los resultados reportados en relación a: dolor articular, valoración global del impacto de la hipermovilidad, distancia máxima caminada y calidad de vida y resultados objetivos como: propiocepción, equilibrio, fuerza y rango de movimiento. Sin embargo, no hay evidencia concluyente respecto a qué tipo de ejercicio es el más eficiente, si el generalizado o el localizado y de éste último, cuál o cuáles (14).
Kemp y cols en estudio randomizado, controlado no mostró diferencias entre un programa generalizado de 6 semanas, orientado a mejorar acondicionamiento y fuerza muscular, versus un programa articular focalizado en mejorar el control motor de las articulaciones sintomáticas. Ambos mostraron eficacia en el alivio del dolor por igual (17). En general las actividades de tipo aeróbicas orientadas a mejorar el acondicionamiento global, también contribuyen finalmente a mejorar la estabilidad articular por la actividad muscular demandada.
4)OrtesisEl uso de férulas protectoras puede ser beneficioso para dar estabilidad articular y limitar los rangos de movilidad excesivos que predisponen al daño de estructuras periarticulares y dolor (13). Ejemplo de lo mencionado serían las dificultades para la escritura, por un pulgar inestable o molestias en la muñeca al realizar labores culinarias que podrían corregirse mediante estabilización articular proporcionada con ferulaje.
El uso de órtesis en los pies buscaría restituir, en la teoría, sus particularidades biomecánicas. Los pacientes se sienten subjetivamente mejor, pero no hay estudios de suficiente calidad en que esto se demuestre. En nuestra experiencia hemos observado alivio del dolor, aumento en la velocidad de marcha, mejoría de la kinemática de la rodilla consistente en mayor flexión máxima durante la fase de balanceo y mayor generación de potencia para el despegue del pie en el apoyo terminal. Las órtesis más utilizadas son las plantillas ortopédicas, insertos plantares inframaleolares tipo UCBL confeccionados en diferentes materiales y órtesis supramaleolares (SMO) en aquellos casos con mayor inestabilidad del tobillo-pie.
El kinesio-tape o taping también se ha usado especialmente en niños pequeños. Físicamente pareciera estabilizar articulaciones, y además mejorarían el input propioceptivo, no obstante no hay estudios suficientes que lo avalen (16).
ConclusiónEl SHAB es una entidad definida, cuyas características clínicas han sido bien establecidas, permitiendo su adecuada identificación, evaluación y manejo. Las alteraciones que generalmente produce esta condición en el niño y adolescente en su desempeño motor y las molestias osteo articulares, pueden llegar a ser muy limitantes, lo cual justifica su evaluación y tratamiento. Los ejercicios, la estimulación propioceptiva, la adecuada estabilización articular de los tobillos y pies con la ayuda de órtesis plantares y la reeducación de la postura y de la marcha, han mostrado beneficios. El desafío es continuar el estudio y seguimiento de estos niños, con el fin de ir estableciendo las terapias más efectivas y con ello mejorar su eficiencia y desempeño motor general y eventualmente prevenir complicaciones articulares y dolor en su etapa adulta. El análisis tridimensional de la marcha es una herramienta muy adecuada para establecer en forma objetiva las alteraciones a nivel de la kinemática y kinética articular y el impacto y eficiencia de las terapias realizadas en la postura y marcha.
Agradecimientos especiales a la Srta. Maribel Garrido S. Asistente de Centro SAVAL Clínica Las Condes, por su valiosa colaboración en la búsqueda bibliográfica.
Las autoras declaran no tener conflictos de interés, en relación a este artículo.