El trasplante combinado páncreas-riñón (TPR) para pacientes portadores de Diabetes Mellitus 1 con insuficiencia renal crónica terminal, ha demostrado ser la única terapia que permite alcanzar el estado de normoglicemia de manera estable, situación que lleva a una disminución de las complicaciones crónicas de la DM y mejora la expectativa y calidad de vida. En nuestro país la tasa de realización de este trasplante es aún muy baja, lo que se debe a factores asociados a la donación y a una insuficiente divulgación de los resultados nacionales.
ObjetivoDescribir los resultados obtenidos por el equipo de trasplante de Clínica Las Condes en TPR desde el inicio del programa, en marzo1994 a marzo 2009.
MétodoSe recopiló la información de los 12 pacientes sometidos a TPR en nuestro centro entre 1994 y marzo 2009, analizando las variables con estadística descriptiva y la sobrevida con curvas de Kaplan-Meier.
ResultadosLa sobrevida actuarial de pacientes a 5 y 10 años fue de 75%. La sobrevida actuarial de páncreas fue 83% a los 5 y 10 años, y la de riñón 74% en los mismos periodos. Nueve pacientes presentan injertos funcionantes a marzo 2009, todos los cuales realizan una vida normal.
DiscusiónEstos resultados son comparables a los presentados por centros extranjeros de prestigio internacional y se deben principalmente a avances en las técnicas quirúrgicas y de inmunosupresión. La baja tasa de complicaciones y alta sobrevida presentada refuerzan la necesidad de potenciar esta terapia en nuestro país.
Combined kidney-pancreas transplant (KPT) for patients with type 1 Diabetes Mellitus complicated with end stage renal disease has shown to be the best treatment to achieve a stable metabolic condition, which may lead to a decrease in chronic diabetes complications and improves quality of life and patient survival. In our country, the rate of this transplant is still very low, associated with donation issues and little knowledge of the results achieved by Chilean experience.
Objectivedescribe the results obtained by Clínica Las Condes transplant team in KPT, from the beginning of the program in March 1994 to March 2009.
MethodsInformation of 12 patients undergoing KPT in our center from 1994 to march 2009, was collected and analyzed through descriptive statistics. Actuarial survival was calculated with Kaplan Meier formula.
ResultsPatient survival was 75% at 5 and 10 years. Kidney transplant survival was 74% and pancreas survival was 83% in the same periods. Nine patients have functioning grafts, all of them living a normal life.
DiscussionThese results are similar to those reported by foreign centers of international status and are due to advances in surgical techniques and immunosuppressive treatment. The low rate of complications and excellent survival presented in this article enforces the need to potentates this therapy in our country.
La diabetes mellitus (DM) afecta a un 6% de la población, constituyendo a nivel mundial una de las tres primeras causas de morbimortalidad en el adulto (1). La DM es un factor de riesgo independiente para enfermedad coronaria y muerte de causa cardiaca, estimándose que el 80% de los diabéticos mueren por complicaciones arterioscleróticas. El daño renal terminal asociado de la DM es la complicación que más se asocia a deterioro de calidad y expectativa de vida del diabético. En nuestro medio cerca del 30% de la población que recibe tratamiento de diálisis tiene como enfermedad de base DM 1 o 2, registrándose el año 2009, 487 enfermos con DM1 en diálisis (4% del total de dializados) (1, 2). La hemodiálisis en pacientes diabéticos se asocia a una mortalidad de más del 50% en 4 años (2). Las otras complicaciones de la diabetes a largo plazo, tales como la neuropatía y retinopatía continúan progresando; el 10% de los DM serán sometidos a la amputación de algún miembro durante su existencia. La esperanza de vida después de los 55 años, es aproximadamente de 10 años, muy por debajo de una persona sana (3).
El trasplante de páncreas (TxP) es actualmente el único tratamiento que restablece el estado de normoglicemia, con una normalización a largo plazo de los niveles de hemoglobina glicosilada. El DCCT (Diabetes Control and Complications Trial) ha demostrado claramente que un mejor control de la glicemia conlleva un menor número de complicaciones secundarias. Sin embargo, esto es a costa de un tratamiento insulínico intenso y un mayor número de reacciones adversas y episodios hipoglicémicos. Por consiguiente, hoy día está demostrado que el perfecto control del metabolismo de los hidratos de carbono y lipídico solo puede conseguirse con el TxP. El trasplante combinado de páncreas y riñón (TPR) busca resolver la insuficiencia renal y el déficit de insulina, mejorando así las expectativas de los pacientes con DM1 y daño renal. Si bien el tratamiento para la Insuficiencia renal crónica terminal asociada a DM es el trasplante renal, el TPR permite el control metabólico necesario para aminorar el daño crónico cardiovascular asociado a la DM, sin aumentar el riesgo quirúrgico. De hecho, en el registro de la United Network for Organ Sharing (UNOS), la supervivencia de los receptores de páncreasriñón es comparable a la de los receptores de riñón solo. La normoglicemia alcanzada con el TPR es capaz de estabilizar las lesiones de retinopatía (o incluso de revertirlas si no son muy avanzadas) y de mejorar la neuropatía, previniendo el desarrollo de nefropatía en el injerto renal (4, 5). Así mismo, el TPR ha demostrado disminuir el riesgo de mortalidad a la mitad, al compararlo con DM en lista de espera en diálisis, con un RR 0,4 a 5 años de seguimiento (1). El primer trasplante de páncreas fue realizado en 1966 por Kelly y Lillemoe en la Universidad de Minnesota, con grandes desafíos y dificultades en inmunosupresión y drenaje exocrino del páncreas. Los resultados iniciales fueron desalentadores con sobrevida del injerto al año de 21 %, debido a un gran número de complicaciones técnicas y a pérdidas por rechazo. Actualmente, son más de 10.000 los trasplantados a nivel mundial, con una supervivencia del injerto y del paciente al año del 80% y 90% respectivamente (3). En Chile, desde 1994 se han realizado 14 TPR, 12 de ellos en Clínica Las Condes. Esto da una tasa de TPR en Chile de sólo 0,06 por millón de habitantes (2), lo que está fuertemente relacionado a una baja tasa de donación, criterios de aceptación del órgano limitados y desconocimiento de los médicos tratantes del beneficio y real indicación que tiene esta terapia en el manejo de la nefropatía diabética terminal y la DM en general. El objetivo de este trabajo fue realizar un estudio descriptivo de la experiencia de Clínica Las Condes en TPR.
Material y métodoSe recolectaron retrospectivamente los datos de 12 pacientes sometidos a TPR en Clínica Las Condes desde el inicio del programa en marzo 1994 a marzo 2009. Los pacientes, todos adultos, fueron ingresados según los protocolos de selección y estudio del donante y receptor aplicados en la práctica chilena.
Las variables analizadas fueron características demográficas y de condición clínica de la DM1 previo al trasplante, sobrevida actuarial de paciente y órgano, técnica quirúrgica de TPR, tipo de inmunosupresión, rechazo y condición cínica al término del período de observación. Para ello se aplicó estadística descriptiva y la sobrevida actuarial de pacientes y órganos se calcularon con fórmula de Kaplan y Meier.
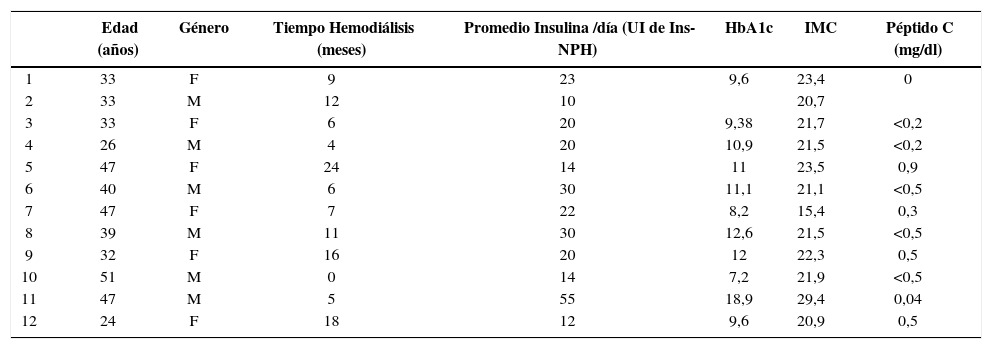
ResultadosEl grupo de pacientes trasplantados estuvo conformado por 12 adultos, con edad promedio al momento del trasplante de 38±9 años, distribución por género igual para ambos sexos y con un tiempo promedio de evolución de la DM 1 de 22±8,6 años. El tiempo promedio de espera en diálisis fue de 10±6,8 meses (Tabla 1).
Datos demográficos y de la dm 1 de los receptores de TPR
| Edad (años) | Género | Tiempo Hemodiálisis (meses) | Promedio Insulina /día (UI de Ins-NPH) | HbA1c | IMC | Péptido C (mg/dl) | |
|---|---|---|---|---|---|---|---|
| 1 | 33 | F | 9 | 23 | 9,6 | 23,4 | 0 |
| 2 | 33 | M | 12 | 10 | 20,7 | ||
| 3 | 33 | F | 6 | 20 | 9,38 | 21,7 | <0,2 |
| 4 | 26 | M | 4 | 20 | 10,9 | 21,5 | <0,2 |
| 5 | 47 | F | 24 | 14 | 11 | 23,5 | 0,9 |
| 6 | 40 | M | 6 | 30 | 11,1 | 21,1 | <0,5 |
| 7 | 47 | F | 7 | 22 | 8,2 | 15,4 | 0,3 |
| 8 | 39 | M | 11 | 30 | 12,6 | 21,5 | <0,5 |
| 9 | 32 | F | 16 | 20 | 12 | 22,3 | 0,5 |
| 10 | 51 | M | 0 | 14 | 7,2 | 21,9 | <0,5 |
| 11 | 47 | M | 5 | 55 | 18,9 | 29,4 | 0,04 |
| 12 | 24 | F | 18 | 12 | 9,6 | 20,9 | 0,5 |
F: femenino, M: masculino, HbA 1c: Hemoglobina glicosilada, IMC: índice de masa corporal.
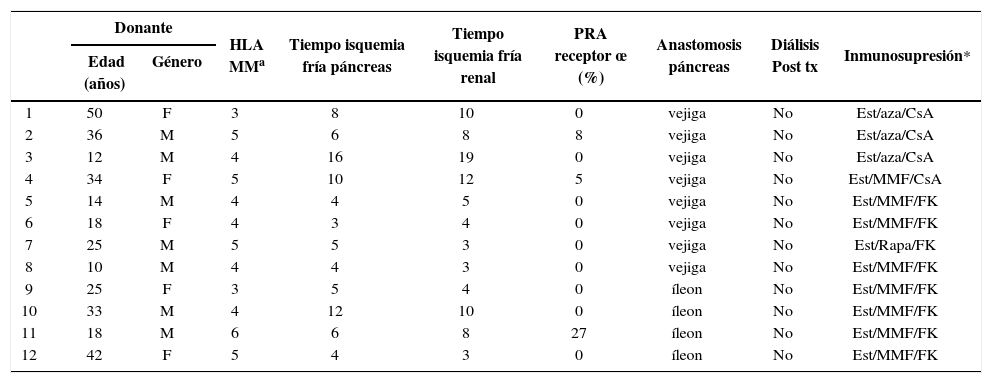
El promedio de edad de los donantes fue de 26±13 años, siendo 7 de ellos de género masculino. Los órganos de donantes cadavéricos fueron obtenidos en la misma institución en 4 casos.
El injerto renal fue abocado a vasos ilíacos izquierdos (arteria y vena) con anastomosis término lateral y el uréter implantado a vejiga con técnica antireflujo de Lich-Gregoir en todos los pacientes. El páncreas se abocó a vejiga en los primeros 7 casos y luego a íleon en los siguientes 5 pacientes. El tiempo promedio de isquemia fría (TIF) del páncreas fue en promedio de 5,6 horas, y el TIF del riñón de 7 horas (Tabla 2). El promedio de sensibilización pre trasplante medido con el PRA (anticuerpos preformados medida por técnica de citotoxicidad mediada por complemento) fue de 3,3%, con PRA máximo 27%. El promedio de mismatch HLA (MM) fue 4.3 (rango 3 a 6).
Características de donante, receptor y trasplante
| Donante | HLA MMa | Tiempo isquemia fría páncreas | Tiempo isquemia fría renal | PRA receptor œ (%) | Anastomosis páncreas | Diálisis Post tx | Inmunosupresión* | ||
|---|---|---|---|---|---|---|---|---|---|
| Edad (años) | Género | ||||||||
| 1 | 50 | F | 3 | 8 | 10 | 0 | vejiga | No | Est/aza/CsA |
| 2 | 36 | M | 5 | 6 | 8 | 8 | vejiga | No | Est/aza/CsA |
| 3 | 12 | M | 4 | 16 | 19 | 0 | vejiga | No | Est/aza/CsA |
| 4 | 34 | F | 5 | 10 | 12 | 5 | vejiga | No | Est/MMF/CsA |
| 5 | 14 | M | 4 | 4 | 5 | 0 | vejiga | No | Est/MMF/FK |
| 6 | 18 | F | 4 | 3 | 4 | 0 | vejiga | No | Est/MMF/FK |
| 7 | 25 | M | 5 | 5 | 3 | 0 | vejiga | No | Est/Rapa/FK |
| 8 | 10 | M | 4 | 4 | 3 | 0 | vejiga | No | Est/MMF/FK |
| 9 | 25 | F | 3 | 5 | 4 | 0 | íleon | No | Est/MMF/FK |
| 10 | 33 | M | 4 | 12 | 10 | 0 | íleon | No | Est/MMF/FK |
| 11 | 18 | M | 6 | 6 | 8 | 27 | íleon | No | Est/MMF/FK |
| 12 | 42 | F | 5 | 4 | 3 | 0 | íleon | No | Est/MMF/FK |
MM: mismatch; œ PRA: pannel reactive antibodies;
Los pacientes recibieron inducción con Timoglobulina en 5 casos, Alemtuzumab en 3 casos, y Basiliximab en 3 pacientes. Un receptor no recibió inducción. Todos los pacientes recibieron Metilprednisolona en dosis decrecientes. En el post operatorio, 5 receptores recibieron Ciclosporina y 7 Tacrolimus. El anticalcineurínico fue asociado a Azatioprina en 3 casos, a Micofenolato Mofetil en 8 receptores y a Sirolimus en 1 caso (Tabla 2).
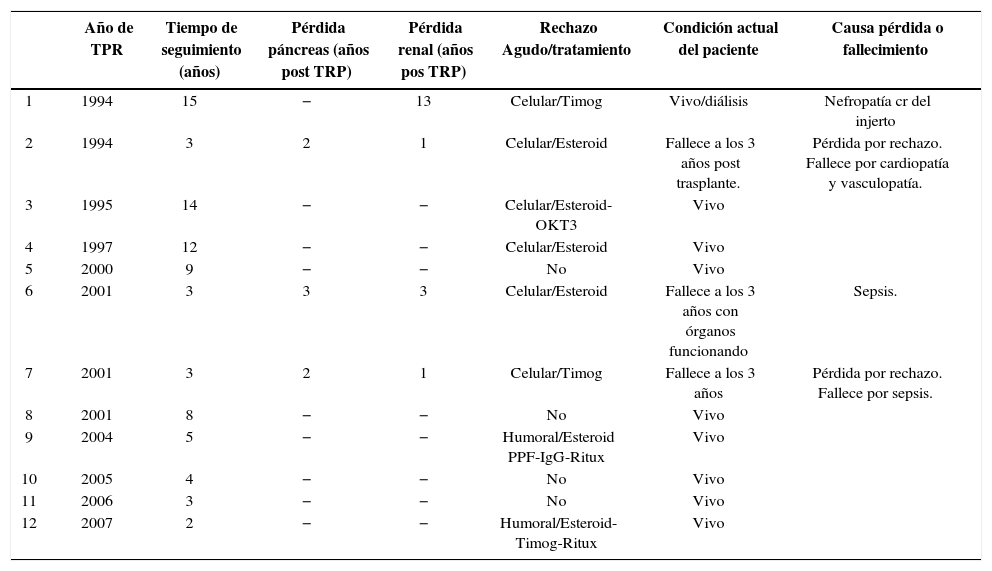
La sobrevida de pacientes fue de 75% a los 5 y 10 años. En el periodo de seguimiento fallecieron 3 pacientes: 1 caso por complicaciones vasculares severas y dos por complicaciones infecciosas, uno de ellos con función satisfactoria de ambos órganos.
La independencia de requerimientos de insulina se observó aproximadamente a los 30 minutos después de abrir la circulación de la arteria esplénica en todos los pacientes. Dos pacientes (17%) presentaron pérdida funcional de páncreas, un caso asociado a la pérdida de función renal por rechazo crónico 18 meses post trasplante y un caso con pérdida funcional de páncreas asociado a disfunción renal y que perduró después de un segundo trasplante renal. La sobrevida actuarial de páncreas a los 5 y 10 años fue de 83%. El péptido C promedio como marcador de la producción de insulina del órgano trasplantado, en los años 1, 5, y 10 post trasplante fue: 4.3±2.2ng/ml, 3.4±2.8ng/ml y 9.3±11.7ng/ml, respectivamente.
No ocurrió ningún caso de función retardada del injerto renal, evaluada por el requerimiento de diálisis post trasplante precoz. En 15 años de observación, 3 pacientes retornaron a diálisis: un paciente por nefropatía crónica del injerto ocurrida 12 años después del trasplante; 2 pacientes por rechazo crónico 12 y 18 meses post trasplante. En un receptor la función renal persistió hasta el fallecimiento 3 años post trasplante. La sobrevida actuarial del riñón en los años 5 y 10 fue de 74%. Los promedios de clearance de creatinina calculados en los años 1, 5 y 10 post trasplante han sido 63.8±23ml/min/m2, 53.9±16ml/min/m2, 35.5±3ml/min/m2 respectivamente.
En el primer TPR se produjo una filtración irreparable de la anastomosis vascular arterial del riñón que obligó a la nefrectomía del injerto y el reemplazo por un segundo riñón del mismo donante. En un paciente la derivación a vejiga fue transformada en anastomosis pancreoileal cinco años post trasplante debido a la recurrencia de hematuria, uretritis y cistitis.
Un paciente perdió la función de ambos injertos 18 meses post trasplante, falleciendo 18 meses después de ingresado a diálisis a consecuencia de severo compromiso vascular sistémico asociado a obstrucción arterial progresiva, cardiopatía coronaria e insuficiencia cardiaca. Un segundo paciente sufrió 4 meses posterior al trasplante un infarto medular con paraplejía de extremidades inferiores y vejiga neurogénica. Este paciente falleció 3 años post trasplante por sepsis de focos urinario y escara sacra con los órganos funcionando. Una tercera paciente presentó disfunción de ambos órganos al año post trasplante recibiendo un segundo injerto renal y posteriormente trasplante de islotes. La función renal del segundo injerto se mantuvo en niveles adecuados. El trasplante de islotes produjo normoglicemia y liberación de insulina por 12 meses. La evolución posterior se caracterizó por progresiva caquexia falleciendo a los 3 años y 6 meses desde el primer trasplante por una probable sepsis fúngica (Tabla 3).
Seguimiento de los pacientes sometidos a TPR
| Año de TPR | Tiempo de seguimiento (años) | Pérdida páncreas (años post TRP) | Pérdida renal (años pos TRP) | Rechazo Agudo/tratamiento | Condición actual del paciente | Causa pérdida o fallecimiento | |
|---|---|---|---|---|---|---|---|
| 1 | 1994 | 15 | − | 13 | Celular/Timog | Vivo/diálisis | Nefropatía cr del injerto |
| 2 | 1994 | 3 | 2 | 1 | Celular/Esteroid | Fallece a los 3 años post trasplante. | Pérdida por rechazo. Fallece por cardiopatía y vasculopatía. |
| 3 | 1995 | 14 | − | − | Celular/Esteroid- OKT3 | Vivo | |
| 4 | 1997 | 12 | − | − | Celular/Esteroid | Vivo | |
| 5 | 2000 | 9 | − | − | No | Vivo | |
| 6 | 2001 | 3 | 3 | 3 | Celular/Esteroid | Fallece a los 3 años con órganos funcionando | Sepsis. |
| 7 | 2001 | 3 | 2 | 1 | Celular/Timog | Fallece a los 3 años | Pérdida por rechazo. Fallece por sepsis. |
| 8 | 2001 | 8 | − | − | No | Vivo | |
| 9 | 2004 | 5 | − | − | Humoral/Esteroid PPF-IgG-Ritux | Vivo | |
| 10 | 2005 | 4 | − | − | No | Vivo | |
| 11 | 2006 | 3 | − | − | No | Vivo | |
| 12 | 2007 | 2 | − | − | Humoral/Esteroid-Timog-Ritux | Vivo |
Se presentaron 8 episodios de rechazo agudo, 3 pacientes se trataron solo con metilprednisolona, 2 sólo con Timoglobulina y 1 con metilprednisolona y OKT3. Dos pacientes presentaron rechazo agudo mediado por anticuerpos, confirmados con presencia de anticuerpos circulantes y C4d+ en biopsia renal. Se manejaron con Metilprednisolona, Plasmaféresis y Rituximab, en un caso asociado a Inmunoglobulina y en el otro a Timoglobulina endovenosa, con buena respuesta. En un paciente, el deterioro funcional renal tardío se debió a nefropatía crónica del injerto documentada por biopsia renal.
Un paciente requirió amputación a nivel de falanges de una extremidad inferior y otro paciente requirió amputación a nivel articular de una extremidad inferior. Un tercer paciente –ya descrito- tuvo un infarto medular a nivel lumbar, con secuela neurológica permanente.
En 9 de los 12 pacientes se produjeron las siguientes infecciones: artritis estafilocócica punto de partida catéter venoso, infección escara sacra de decúbito recurrente por Pseudomona aeruginosa, infección urinaria por Cándida en presencia de vejiga neurogénica parcial, criptocococis intestinal, osteomielitis del calcáneo secundaria a micosis sistémica, onicomicosis en extremidades inferiores, mucormicosis sinusal. Se registraron 2 casos de infección por citomegalovirus, ambos tratados y curados. En 2 receptores se presentó un síndrome febril atribuído al anticuerpo Alemtuzumab después de descartar causas infecciosas: un caso respondió espontáneamente y otro caso requirió de terapia esteroidal mínima. No se presentaron enfermedades neoplásicas. Los 9 pacientes con función pancreática adecuada realizan sus actividades laborales en forma normal.
ConclusionesLa experiencia de TPR en Clínica Las Condes muestra excelentes resultados en términos de sobrevida y calidad de vida post trasplante comparada con la permanencia en diálisis. Estos resultados son en todo similares a los reportados por grandes series a nivel mundial y obedecen a grandes avances en dos áreas; técnicas quirúrgicas y pautas de inmunosupresión (5, 7).
La modalidad quirúrgica del TPR actual utiliza el bloque duodeno-pancreático total con anastomosis intestinal, la que presenta menos complicaciones quirúrgicas e infecciosas que la derivación vesical y no se ha relacionado con aumento en la tasa de rechazos. Por otro lado, los avances en las técnicas de extracción, preservación de órganos, y en anastomosis vasculares, han conducido a un menor número de pérdidas del injerto por estas causas (8, 9).
El segundo aspecto que ha mejorado los resultados del TPR son los adelantos en inmunosupresión. En los últimos años, el tacrolimus (FK 506) y el micofenolato mofetil (MMF) han reducido significativamente el riesgo de rechazo (34%) y han mejorado la función de ambos injertos a corto y largo plazo. Además, recientemente, se han introducido los anticuerpos monoclonales quimérico / humanizados anti-IL-2R y anti CD52 que parecen mejorar aún más los resultados. Así, el porcentaje de pérdidas del injerto por rechazo ha descendido al 2% para el SRP (10, 11).
Otros factores que tienen impacto en la supervivencia del injerto son la edad del donante (< 40 años), la edad del receptor (< 45 años) y la causa de muerte del donante (cerebrovascular vs traumática). Por tanto, es absolutamente necesario realizar una correcta selección tanto de los donantes como de los receptores para alcanzar resultados óptimos (11). Las complicaciones más severas en nuestro grupo provinieron de la enfermedad vascular sistémica de los sujetos con DM 1 trasplantados con TPR, lo que acentúa la trascendencia de los cuidados vasculares preventivos en esta población de pacientes, concepto válido para el periodo de diabetes previo y posterior a la complicación nefrológica.
Los autores declaran no tener conflictos de interés, en relación a este artículo.