Las alteraciones del ciclo menstrual son un motivo de consulta frecuente en el grupo de adolescentes, siendo un motivo de preocupación para ellas y sus padres. En la mayor parte de los casos, se debe a una inmadurez del eje hipotálamo -hipófisis- ovario (HHO), sin embargo, es importante destacar que pueden corresponder a la primera manifestación de una enfermedad aguda o crónica o tener implicancias en el futuro reproductivo.
En este artículo revisaremos la fisiología del ciclo menstrual normal y las características de éste en las adolescentes. Además describiremos las alteraciones más frecuentes como son: amenorrea, metrorragia disfuncional y dismenorrea desde el punto de vista etiológico y propondremos un enfoque diagnóstico.
The menstrual disorders are very frequently in adolescents, this create anxiety for them and his parents. In most cases this is due to a lack of maturity of the hypothalamic -pituitary - ovary axis, however, this could be the first sign of an acute or chronic disease and can implicate future reproductive disorders.
In this article we review the physiology of the normal menstrual cycle and the main features in adolescents, the most frequent disturbances, like: amenorrhea, dysfunctional uterine bleedings and dysmenorrhea, from the etiology we propose a diagnosis.
El ciclo menstrual normal en la adolescencia tiene algunas diferencias al de la mujer adulta que son importantes de conocer.
Las alteraciones pueden observarse en la ciclicidad, duración y características del flujo menstrual.
Las alteraciones en la ciclicidad menstrual son un motivo frecuente de consulta durante la adolescencia, en el Programa de Ginecología de la Adolescencia en Clínica Las Condes corresponden al 30% de los motivos de consulta. Es importante que el médico tenga conceptos claros sobre que se considera normal a esta edad, para poder asesorar a la paciente y sus padres para referir al especialista en forma oportuna.
Se debe tener en consideración que las alteraciones menstruales pueden ser la manifestación de una enfermedad crónica o aguda importante. Incluso la ciclicidad menstual se ha considerado como un signo vital más durante la adolescencia (1).
El objetivo de este artículo es revisar los criterios de normalidad del ciclo menstrual en la adolescencia, discutir sobre las alteraciones menstruales frecuentes como son: amenorrea, oligomenorrea, Síndrome de Ovarlo Poliquístlco (SOP), metrorragia disfuncional y dismenorrea.
Ciclo menstrual normalEl ciclo menstrual normal resulta de la acción coordinada de las señales centrales (hipotálamo - hipófisis) sobre el ovarlo, produciendo un crecimiento y descamación sincrónica del endometrio.
En la mayoría de los casos la menarquia ocurre 2 a 3 años posterior a la aparición de botón mamarlo (telarquia), generalmente en estadio mamarlo Tanner 4, siendo rara su aparición antes de estadio 3 de Tanner. En aquellas niñas con desarrollo mamarlo temprano el intervalo para la llegada de la menarquia suele ser mayor (2).
La edad de la menarquia se ha ido adelantando progresivamente desde mediados del siglo XIX, fenómeno conocido como tendencia secular de la menarquia (3). Numerosos estudios Internacionales han descrito un adelanto de la menarquia en 0,3 años por cada década. Este adelanto fue constante hasta la década del 70, momento en que aparentemente se detuvo o disminuyó su progresión, no encontrándose diferencias significativas en los últimos 30 años en países como Estados Unidos y Europa; el estudio de NHANES así lo informa, sin embargo describe un adelantamiento de la edad de menarquia en población negra, ésta se presenta 5,5 meses antes que hace 30 años (4).
En nuestro país, los primeros estudios fueron realizados por la Dra. Eloísa Díaz a fines de 1800, encontrándose que la primera menstruación se producía a los 16 años. Posteriormente Rona et al. en 1974 describieron, que la edad de la menarquia se producía en promedio a los 12,6 años, lo que se ha mantenido estable en las últimas décadas. Hernández y cols. (5) en el año 2007 encontraron que la edad de menarquia en Chile era de 12,7 años en promedio.
Los ciclos menstruales durante la adolescencia suelen ser Irregulares; de acuerdo al estudio de 3073 niñas realizado por la OMS, la media de duración del ciclo es de 34 días, con un 38% de ciclos mayores a 40 días, presentando una amplia variabilidad: 10% tenía ciclos de 60 días entre su 1er y 2do ciclo, 7% tenía un ciclo de 20 días (1).
Los ciclos más largos se presentan en mayor porcentaje durante los primeros 3 años después de la menarquia, en el 3er año post menarquia 60 -80% de los ciclos menstruales tienen una duración que varía entre 21 y 34 días. La duración de los ciclos tiende a establecerse al sexto año. Es Importante destacar que mientras más tarde llega la menarquia más tiempo demora en lograrse ciclos ovulatorios.
Nosotros utilizaremos los criterios de normalidad descritos por la Sociedad Americana de Pediatría; en promedio la duración de la menstruación es de 2 a 7 días, con un rango de sus ciclos que va de 21 y 45 días, considerándose para su cálculo el período entre el primer día de menstruación y el día anterior a la menstruación siguiente. El flujo normal promedio corresponde a un volumen de 30ml con un máximo de 80ml, lo cual equivale a la utilización de 3- 5 toallas higiénicas o tampones al día (1).
Amenorrea-oligomenorreaAmenorrea es la ausencia de menstruación y se clasifica en primarla y secundarla.
- -
Amenorrea primaria: corresponde a la ausencia de menstruación a los 15 años con desarrollo de caracteres sexuales secundarlos o a los 13 años sin desarrollo de caracteres sexuales secundarlos (Ver Tabla 1). Esta definición está fundamentada en que a la edad de 15 años el 98% de las adolescentes habrá tenido su menarqula (1).
Tabla 1.Indicaciones para la evaluación de una adolescente con amenorrea primaria
- 1.
Adolescente sin presencia de menarquia a los 15 años.
- 2.
Adolescente sin presencia de menarquia, con telarquia de más de 3 años
- 3.
Adolescente sin presencia de menarquia a los 13 años y sin desarrollo de caracteres sexuales 2nos.
- 4.
Adolescente sin presencia de menarquia a los 14 años y:
- (ii)
sospecha de TCA o ejercicio excesivo
- (iii)
signos de Hirsutismo
- (iv)
sospecha de Obstrucción al flujo menstrual.
- (ii)
Modificada de Díaz et al (1). - 1.
- -
Amenorrea secundaria: se define como la ausencia de menstruación por un período de 6 meses en aquellas adolescentes con ciclos menstruales Irregulares o durante el primer año postmenarquia, o la ausencia de 3 ciclos menstruales en aquellas adolescentes con ciclos menstruales regulares previos (entre 21 y 45 días) (4).
- -
Oligomenorrea: se define como menstruaciones poco frecuentes, ciclos menstruales que duran más de 45 días.
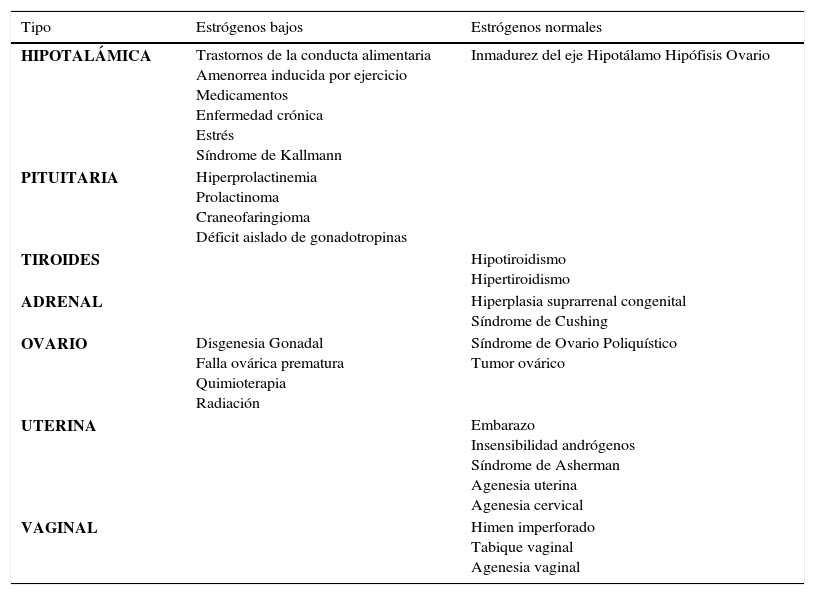
Las etiologías de estas tres Identidades se sobreponen (6, 7) por lo cual nos referiremos a ellas en conjunto. Las causas más frecuentes se resumen en Tabla 2.
Causas de amenorrea en adolescentes
| Tipo | Estrógenos bajos | Estrógenos normales |
|---|---|---|
| HIPOTALÁMICA | Trastornos de la conducta alimentaria Amenorrea inducida por ejercicio Medicamentos Enfermedad crónica Estrés Síndrome de Kallmann | Inmadurez del eje Hipotálamo Hipófisis Ovario |
| PITUITARIA | Hiperprolactinemia Prolactinoma Craneofaringioma Déficit aislado de gonadotropinas | |
| TIROIDES | Hipotiroidismo Hipertiroidismo | |
| ADRENAL | Hiperplasia suprarrenal congenital Síndrome de Cushing | |
| OVARIO | Disgenesia Gonadal Falla ovárica prematura Quimioterapia Radiación | Síndrome de Ovario Poliquístico Tumor ovárico |
| UTERINA | Embarazo Insensibilidad andrógenos Síndrome de Asherman Agenesia uterina Agenesia cervical | |
| VAGINAL | Himen imperforado Tabique vaginal Agenesia vaginal |
Siempre es Importante descartar embarazo en las adolescentes que consultan por amenorrea o oligomenorrea.
Dentro de las causas de amenorrea tenemos los hipogonadismos hipergonadotrópicos e hipogonadotrópicos según los niveles elevados o disminuidos de gonadotropinas (FSH y LH), respectivamente.
Hipogonadismo hipergonadotróficoEn este grupo de pacientes encontramos niveles elevados de FSH y LH, indicándonos una falla en la función ovárica.
La causa más frecuente es una Disgenesia Gonadal. La disgenesia más frecuente es el Síndrome de Turner que se presenta con una frecuencia de 1/2500 a 1/3000 recién nacidos femeninos. En la mayoría de los casos el diagnóstico se realiza en el recién nacido o en la infancia, sin embargo en algunos casos se descubre en la etapa de la adolescencia por ausencia de desarrollo puberal y amenorrea. Estas pacientes además pueden presentar talla baja, cuello alado, baja implantación del pelo, ptosis palpebral, displasia ungueal, cúbito valgo, genu valgo, acortamientos de metacarpianos y metatarsianos, deformidad de Madelung, paladar ojival, micrognatia entre otras.
En la falla ovárica prematura la gónada está presente, pero no responde adecuadamente a las gonadotrofinas hipofisiarias. Las causas más frecuentes son: ooforitis infecciosa (viral) o autoinmune. Se puede asociar a otras endocrinopatías autoinmunes como Tiroiditis de Hashimoto, enfermedad de Addison, enfermedad Celíaca y Diabetes Mellitus I. También se puede deber a un defecto a nivel de los receptores de gonadotropinas.
La radioterapia y/o quimioterapia también pueden provocar un daño ovárico, el cual depende del tiempo, dosis acumulativa y protocolo utilizado. Este daño sería mayor si la paciente de encuentra en etapa puberal (8).
Hipogonadismo hipogonadotróficoEn éste grupo de pacientes encontramos niveles bajos tanto de FSH y LH, secundario a un defecto a nivel central: hipotálamo y/lo hipófisis. Las causas más frecuentes de amenorrea hipotalámica son las de carácter funcional que se observan en ejercicio excesivo, estrés y trastornos de la conducta alimentaria (TCA). La amenorrea es criterio diagnóstico de Anorexia Nervosa, pero también puede observarse en Bulimia o TCA restrictivos inespecíficos (9, 10).
Dentro de las causas menos frecuentes encontramos la alteración en la producción de GnRh observada en el Síndrome de Kallman, donde existe una alteración en la migración de las neuronas productoras de GnRH y del olfato, por lo cual este cuadro frecuentemente se manifiesta con anosmia o grados variables de hiposmia.
Siempre ante un hipogonadismo hipogonadotropo debe descartarse la presencia de un tumor del sistema nervioso central.
Enfermedades crónicas en particular las que producen malabsorción y/o desnutrición pueden producir oligomenorrea o amenorrea (11).
Dentro del grupo de las pacientes con amenorrea primaria y desarrollo de caracteres sexuales secundarios, destacan las malformaciones vaginales y uterinas.
El himen imperforado se presenta como amenorrea primaria asociada a dolor pélvico cíclico. Tiene una frecuencia de 1/1000. Se produce debido a la falta de canalización de la membrana urogenital. Al examen podemos encontramos con el himen cerrado con abombamiento del introito por acumulación del flujo menstrual con hematocolpos (12).
Los tabiques vaginales de los dos tercios superiores de la vagina son menos frecuentes. Se deben a una proliferación anormal del mesénquima subyacente durante la vida embrionaria. El diagnóstico se puede sospechar en ecografía visualizando hematocolpos o hematometra o en una resonancia nuclear magnética. La confirmación del diagnóstico se realiza porvaginoscopía (13).
El síndrome de Mayer - Rokitansky - Küster Hauser se caracteriza por agenesia vaginal con útero ausente o hipoplásico, se presenta con amenorrea primaria en presencia de caracteres sexuales secundarios normales. Existe función ovárica normal y cariotipo 46 XX. Al examen genital se observa una vulva pequeña, horquilla muy ventral, meato urinario central y una foseta reemplazando vagina. Su incidencia es de 1:5000. Se debe a una falla parcial de la canalización del conducto vaginal. En este grupo de pacientes es importante evaluar la existencia de otras malformaciones asociadas: renales, óseas, auditivas, cardiacas, entre otras (12, 13).
El Síndrome de insensibilidad a los andrógenos se presenta con una incidencia de 1/20.000 a 1/99.000, se debe a una alteración en los receptores de testosterona. Las pacientes presentan un fenotipo femenino con cariotipo 46XY y niveles elevados de testosterona. Típicamente tienen desarrollo mamario, escaso vello axilar y púbico, vagina corta con ausencia cuello y útero, los testículos se encuentran en posición intraabdominal o inguinal.
Otro grupo más frecuente particularmente en amenorrea secundaria son las pacientes con anovulación secundaria a trastornos tiroideos o hiperprolactinemia. La hiperprolactinemia puede estar dada por un adenoma hipofisiário, también puede producirse por condiciones que disminuyan dopamina como estrés, neoplasias endocrinas múltiples, o fármacos como la risperidona, haloperidol y fenotiacinas. Debemos tener en consideración que no todas las pacientes con hiperprolactinemia tienen galactorrea.
Cuando la anovulación se asocia a hiperandrogenismo debemos pensar en el síndrome de ovario poliquístico (SOP), Hiperplasia Suprarrenal Congénita no clásica, tumor ovárico o suprarrenal productor de andrógenos, Síndrome de Cushing o acromegalia.
No olvidar que la anovulación a esta edad puede ser sólo transitoria por inmadurez del eje HHO.
Siendo el SOP la causa más frecuente de anovulación en la mujer adulta, debemos tratar de identificar a las adolescentes que lo presentan por los potenciales riesgos asociados a largo plazo que este síndrome presenta como son: infertilidad, síndrome metabólico, Diabetes Mellitus y enfermedades cardiovasculares. Sin embargo en este intento debemos ser cuidadosos de no sobrediagnosticar generando preocupación y ansiedad innecesaria en las adolescentes y sus padres.
En mujeres adultas se han ocupado tres criterios diferentes para diagnosticar SOP, todos estos se basan en consensos de expertos:
- -
Criterios NIH. En la conferencia de 1990 se definió hiperandrogenismo clínico o bioquímico asociado a anovulación o disfunción menstrual (14).
- -
Criterios de Rotterdam. En el año 2003 se reúne la Sociedad Europea de Reproducción considerando como criterios la oligoanovulación, los signos clínicos o bioquímicos de hiperandrogenismo. Se incorpora a la morfología ecográfica de ovario poliquístico (MOP) como criterio diagnóstico, la cual se define por la presencia de 12 o más folículos en cada ovario que miden entre 2 y 9mm de diámetro, y/o un volumen ovárico mayor a 10ml. Se requiere la presencia de dos de estos tres criterios para catalogar a la paciente como portadora de SOP, incluyendo como un nuevo fenotipo de SOP a mujeres con anovulación y MOP y mujeres con hiperandrogenismo y MOP (15).
- -
En el año 2006 se publica el consenso de la revisión sistemática de los criterios del SOP realizada por la Sociedad de Exceso de Andrógenos, que concluye catalogar como SOP a pacientes con hiperandrogenemia y/o hiperandrogenismo asociado a una de las siguientes características: oligoanovulación y/o MOP, excluyendo al fenotipo de SOP con anovulación y MOP (16).
Es importante destacar que todos estos consensos exigen descartar otros trastornos como hiperplasia suprarrenal no clásica, tumores productores de andrógenos, síndrome de Cushing, resistencia insulínica severa, medicamentos anabólicos, hiperprolactinemia y disfunción tiroidea.
Todos estos criterios están pensados en mujeres adultas y se está discutiendo su aplicabilidad a las adolescente ya que tanto la anovulación y MOP son hallazgos frecuentes en las adolescentes sanas y parecieran ser parte del proceso de maduración (17).
En lo que se refiere a la MOP, se ha visto como un hallazgo frecuente en las adolescentes sin alteraciones menstruales ni hiperandrogenismo (18, 19). Un estudio en adolescentes chilenas muestra una prevalencia de 40% a los dos años postmenarquia, sin diferencias en la tasa de ovulación entre las pacientes con y sin MOP (19).
El hiperandrogenismo sería uno de los factores predominantes en el riesgo metabólico de estas pacientes (20, 21). Pareciera ser que el hirsutismo progresivo es un buen marcador de este. Por otra parte se debe sospechar en acné severo, o que se inicia en etapas tempranas de la pubertad o que no responde a tratamientos habituales.
Se han intentado buscar nuevos marcadores en ovario poliquístico en adolescentes como medición de hormona antimülleriana, sin embargo tiene una baja sensibilidad y bajo valor predictivo positivo (22).
Durante la adolescencia las pacientes que cumplen los tres criterios pueden clasificarse como SOP, en los casos con algunos elementos se sugiere tratar según las manifestaciones y necesidades clínicas y ree valuar en la adultez para clasificar a esta paciente como portadora de SOP (17). No se deben usar los criterios diagnósticos por separado para diagnosticar SOP.
Manejo de oligo-amenorreaEl enfrentamiento de una paciente que consulta por amenorrea o oligomenorrea debe basarse en una buena historia clínica que incluya historia familiar y médica detallada con énfasis en la evolución y secuencia de los eventos puberales (telarquia, pubarquia, estirón puberal), edad de la menarquia de la madre, antecedentes prenatales y del nacimiento.
Es importante el progreso de la talla y el peso durante la infancia. Debe investigarse la existencia de patología crónica, así como antecedentes de cirugías, quimioterapias, radioterapia y consumo de medicamentos en forma crónica.
Además se debe interrogar acerca de la capacidad olfativa, ya que habitualmente no suelen comunicarlo espontáneamente e incluso, a veces, no son conscientes de un defecto en el sentido del olfato; la anosmia es un síntoma característico del síndrome de Kallmann.
Es importante realizar una anamnesis que permita detectar un trastorno de conducta alimentaria. Siempre interrogar en privado a la adolescente sobre relaciones sexuales y uso de anticonceptivos.
Al examen físico debe realizarse una evaluación antropométrica, evaluar proporción segmentos corporales, evaluación nutricional y maduración sexual. Deben correlacionarse los estadios de Tanner a nivel mamario y púbico, ya que éstos nos pueden orientar acerca del origen de la amenorrea. Si las mamas están bien desarrolladas reflejan la existencia de una adecuada secreción de estrógenos por los ovarios. La ausencia de vello púbico y axilar con fenotipo femenino debe orientarnos hacia un Síndrome de insensibilidad completa a los andrógenos.
Evaluar presencia de hirsutismo (utilizar score de Ferriman), acné, estrías, vitiligo, acantosis nigricans y galactorrea. Se debe buscar dirigida-mente estigmas de Síndrome de Turner.
Un examen genital detallado evaluando el tamaño del clitoris, presencia del himen y vagina nos orientará si estamos ante la presencia de anomalías congénitas del tracto reproductivo.
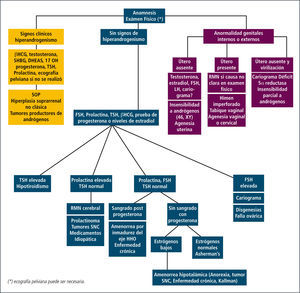
Una detallada anamnesis y examen físico de la paciente, contribuirán a orientarnos en la causa de la amenorrea u oligomenorrea y con ello la solicitud de exámenes complementarias. En el grupo de adolescentes el enfoque inicial debe descartar siempre la posibilidad de un embarazo. Proponemos el siguiente algoritmo para el estudio de la amenorrea si con la anamnesis y examen físico no hemos logramos establecer la etiología, dado que si es así el estudio será dirigido según la sospecha clínica (Figura 1).
Metrorragia en la adolescenciaEs frecuente que las adolescentes consulten por metrorragia disfuncional, la que se define como un sangrado excesivo, prolongado e irregular sin un problema anatómico o enfermedad sistémica. Se produce por una inmadurez en el eje HHO que conduce a la anovulación. Pacientes con alteraciones que provoquen anovulación (previamente descritas en oligomenorrea) también pueden presentar metrorragia disfuncional (23).
La metrorragia se presenta en el contexto de un endometrio proliferado por acción de estrógenos que se vuelve inestable, al no tener la estabilidad otorgada por la progesterona, que es producida por el cuerpo lúteo. Este endometrio comienza a descamarse en forma irregular y asincrónica.
Es importante considerar que éste es un diagnóstico de exclusión y debe tenerse presente otras causas de metrorragias (6) Ver Tabla 3.
Diagnóstico diferencial de metrorragia disfuncional
|
|
|
|
|
|
|
|
|
|
|
En las pacientes que requieren hospitalización por sangrado excesivo, anemia o episodios de metrorragia desde la menarquia se debe sospechar una alteración en la coagulación. Classen estudio 59 pacientes hospitalizadas por metrorragia detectando un defecto en la coagulación en un 20% de ellas, cuando se seleccionó al grupo que presentaba la metrorragia en la menarquia aumentaba la prevalencia de coagulopatía a un 50% de los casos (24).
Dentro de las causas hematológicas se presentan trombocitopenias, enfermedad de Von Willebrand, disfunción plaquetaria y leucemia.
Se deben considerar patologías crónicas como: problemas hepáticos que pueden producir deficiencias en factores de coagulación, alteración en el metabolismo de los estrógenos y anovulación. Problemas renales pueden tener alteraciones en la función plaquetaria. Al disminuir la filtración glomerular se puede producir hiperprolactinemia que lleva a anovulación, también algunas enfermedades reumatológica como Lupus y artritis reumatoidea juvenil se han asociado a mayor frecuencia de metrorragias disfuncionales (25, 26).
Otras causas de metrorragia como infecciones pelvianas por Chlamydia y Gonorrea deben sospecharse en pacientes sexualmente activas. Causas anatómicas como pólipos endometriales son poco frecuentes pero deben sospecharse en pacientes que no responden al tratamiento hormonal (27).
Cuando evaluamos a una adolescente con metrorragia debemos realizar una historia detallada al igual que para la evaluación de amenorrea incorporando preguntas sobre epistaxis, equimosis fácil o sangrados en cirugías e historia familiar de trastornos de coagulación.
Al examen físico constatar signos vitales, antropometría, buscar dirigidamente: signos sugerentes de problemas endocrinológicos, signos sugerentes de coagulopatías como petequias y equimosis en sitios no habituales y tumores pelvianos. Examinar genitales externos, el examen de especuloscopía y tacto vaginal se realizará según historia sexual de la paciente. Si no se realiza examen ginecológico, el examen se debe complementar con una ecografía pelviana.
En el manejo inicial se debe descartar embarazo, ya sea con test en orina o medición de βHC G y hemograma con recuento de plaquetas.
Si tenemos anemia importante, la metrorragia se inició en la menarquia o si hay historia personal o familiar sugerente de trastorno en la coagulación debemos completar el estudio de coagulación con tiempo de protrombina, tiempo de tromboplastina activada, estudio de Von Willebrand (recordar tomar estudio previo a uso de estrógenos o una vez suspendidos) y estudio de disfunción plaquetaria.
Si la irregularidad menstrual es persistente en el tiempo o hay historia o signos clínicos que nos hagan sospechar endocrinopatía debemos solicitar TSH,T4 libre, prolactina, testosterona, SHBG, 17 Hidroxiprogesterona, Cortisol.
Otros estudios como detección de infecciones se realizarán según los datos obtenidos en la anamnesis.
Para el tratamiento de la metrorragia debemos plantearnos los siguientes objetivos: restablecer hemodinamia, corregir la anemia, recuperar un sangrado cíclico, prevenir recurrencia, prevenir las complicaciones a largo plazo de la anovulación como son la hiperplasia y cáncer de endometrio.
El tratamiento frente al cuadro agudo consiste en aportar estrógenos que van a tener un efecto de proliferación endometrial, y mejorarán el sistema hemostático aumentando la agregación plaquetaria y producción de fibrinógeno, factor Von Willebrand, factor V y IX.
Si tenemos una paciente con antecedente de metrorragia leve y con valores de hemoglobina mayor a 12g/dl, podemos realizar seguimiento con calendario menstrual o dar progesterona cíclica entre 10 y 14 días al mes, que puede darse desde el día 12 a 14 del ciclo.
Frente a un sangrado agudo con metrorragia moderada que no provoca inestabilidad hemodinámica y hemoglobinas entre 10g/dl y 12g/dl, podemos aportar el estrógeno en forma ambulatoria con anticonceptivos que contengan 30 ug de Etinil Estradiol. Hay varios esquemas posibles, sugerimos 1 comprimido cada 8 horas por 48 a 72 horas, después 1 comprimido cada 12 horas por 5 días y después seguir con 1 comprimido diario hasta completar 21 días. Importante recordar que puede ser necesario asociar antieméticos cuando la paciente está con dosis elevadas de anticonceptivos orales combinados.
En pacientes con metrorragia severa con hemoglobinas menor a 10mg/dl que pueden o no tener inestabilidad hemodinámica, sugerimos hospitalizar, estabilizar la hemodinamia y aportar estrógenos por vía oral, comenzar con 1 comprimido cada 4 horas hasta que baje considerablemente la cuantía del sangrado, después cada 6 horas por 24 horas, después cada 8 horas por dos días, seguir cada 12 horas hasta completar 21 días. Otra alternativa es utilizar estrógenos conjugados endovenosos 25mg cada 4 o 6 horas hasta 6 dosis y después continuar con esquema oral.
En general se espera que el sangrado cese en las primeras 48 horas de tratamiento. Si persiste se deben reevaluar las potenciales causas de sangrado.
Además se debe tratar la anemia con aporte de fierro al menos por 3 meses para restablecer las reservas.
Estas pacientes deben continuar bajo tratamiento por 3 a 6 meses con anticonceptivos o progesterona cíclica como se describió previamente. En los casos severos puede usarse el anticonceptivo en forma continua hasta que se recupere de la anemia.
En caso de pacientes con Enfermedad de Von Willebrand además se puede usar Desmopresina y acido Tranexámico.
El legrado e histeroscopía es excecional y sólo se reserva para los casos que no responden a los tratamientos previamente mencionados.
DismenorreaProviene del griego que significa flujo menstrual difícil, corresponde al dolor abdominal o pélvico que se presenta durante la menstruación. Es una causa frecuente de consulta en el grupo de adolescentes, con un porcentaje de ausentismo escolar entre 14 y 52% según las distintas series (28).
En el Programa de Ginecología de la Adolescencia CLC las consultas por este motivo corresponden al 18.3%.
Se divide en primaria y secundaria. Debemos considerar que en el grupo de adolescentes es más frecuente la primaria, correspondiendo a un 90% del total.
Dismenorrea primariaSe caracteriza por presentarse generalmente 6 y12 meses después de la menarquia, el dolor suele presentarse 48 y 72 horas previo a la menstruación, persistiendo por 1 a 3 días. Puede acompañarse de náuseas, vómitos, diarrea, lumbalgia, cefalea, fatiga, mareos y rara vez síncope. El origen del dolor ésta en la producción elevada de prostaglandinas, lo que determina contracciones miometriales y vasoconstricción, esto produce isquemia en el tejido, apareciendo el dolor. Esto ha sido corroborado por estudios que describen niveles dos a cuatro veces mayores de PGF2-I en flujo menstrual y en biopsias endometriales de pacientes dismenorreicas (29).
Dismenorrea secundariaEn estos casos encontramos patología orgánica que explica el dolor. Se presenta con una frecuencia de un 10% en el grupo de adolescentes, dentro de las patologías encontramos pólipos, miomas, malformaciones uterinas, siendo la patología más frecuente en éste grupo etario la endometriosis (29).
La evaluación de pacientes que consulten por dismenorrea debe iniciarse con una historia detallada la que debe realizarse en forma privada y confidencial. Se deben preguntar antecedentes de edad de menarquia, patrón menstrual, antecedentes de alteraciones menstruales familiares, dirigidamente debe consultarse por antecedente de endometriosis en la familia, ya que en pacientes con antecedentes familiares positivos, el riesgo de padecerla aumenta; característica de la aparición del dolor, presencia de otros síntomas asociados, uso de antiinflamatorios y respuesta a ellos, actividad sexual, antecedentes uso anticonceptivos, uso preservativos, antecedentes de infecciones de trasmisión sexual.
Debe realizarse un examen ginecológico para descartar alteraciones de la morfología himeneal, existencia de tabiques vaginales y otras malformaciones obstructivas.
Debido al riesgo de enfermedad inflamatoria pélvica en el grupo de adolescentes activas sexualmente, es que se sugiere realizar examen vaginal en estas pacientes, tomando exámenes dirigidos para gonorrea y chlamydia. Además sugerimos siempre descartar embarazo, ya que el dolor puede ser la primera manifestación de una complicación de un embarazo (28, 29).
El examen se debe complementar con una ecografía pelviana.
Si el resultado de la exploración física es normal, el tratamiento se orientará al alivio de la sintomatología.
Los antiinflamatorios no esteroidales (AINES) corresponden a la primera línea de tratamiento en dismenorrea primaria. Se recomienda su uso como prueba por un período de 3 meses, comenzando su uso 48 a 72 horas previo a la llegada de la menstruación, utilizándolos por períodos de 2 a 3 días para limitar los efectos adversos (28, 30).
La eficacia en el alivio del dolor en pacientes tratadas con AINES alcanza el 80%.
Como segunda línea de tratamiento, cuando no hay buena respuesta al tratamiento con AINES se recomienda el uso de anticonceptivos hormonales (ACO). Los anticonceptivos deben ser nuestra primera opción en los casos de pacientes con dismenorrea y sexualmente activas. Su mecanismo de acción es mediante la inhibición de la ovulación y disminución del flujo menstrual, además reduce el nivel de prostaglandinas por dos mecanismos; acción a nivel de endometrio e inhibición de ovulación. Su eficacia es alta, siendo de un 90 a 95% (30).
Se recomienda hacer prueba de 3 meses, en los casos que no exista respuesta al dolor, se pueden utilizar ACO en forma continúa por un período de 4 meses o realizar una laparoscopía. La dismenorrea recidivante y progresiva pese al uso de ACO, debe hacernos sospechar la existencia de patología orgánica particularmente endometriosis y realizarse una laparoscopía (29).
Los trastornos del ciclo menstrual y la dismenorrea son una de las principales causas de consulta en Ginecología Infantojuvenil. La evaluación siempre incluirá una detallada anamnesis, y examen físico que nos orientará la toma de decisiones tanto para el estudio y tratamiento.
Las autoras declaran no tener conflictos de interés, en relación a este artículo.