La impresión tridimensional está emergiendo como una tecnología prometedora para personalizar modelos anatómicos, permitiendo comprender la anatomía de nuestros pacientes de manera mucho más concreta que las imágenes radiológicas tradicionales. Asimismo, permite mejorar la planificación y ensayo de procedimientos en beneficio tanto de los profesionales de la salud como de los pacientes.
Se presenta el caso clínico de un paciente pediátrico portador de una coalición metatarsiana al cual se le realizó un modelo 3D previo a su cirugía.
Three-dimensional printing is emerging as a promising technology that permits us to personalize anatomical models, allowing us to visualize the anatomy of our patients in a much more concrete way than traditional radiological images. Likewise, it promotes pre-surgical planning and procedural simulation, improving outcomes and benefiting both health professionals and patients.
The clinical case of a pediatric patient with a metatarsal coalition who underwent a 3D model prior to surgery is presented.
Las coaliciones del pie son un fenómeno descrito desde hace muchos años; especímenes arqueológicos que datan de 900 a 1000 DC han confirmado su presencia en ruinas mayas en Guatemala y osamentas precolombinas en Norteamérica1. Las coaliciones tarsales se consideran una anormalidad poco frecuente, pero no rara, que se encuentran usualmente a nivel de mediopié y retropié. Nalaboff y Schweitzer estimaron una frecuencia cercana al 11%, mayor a lo descrito inicialmente dado que muchas de ellas son de tipo fibrosas y cartilaginosas que no se visualizan por radiografía simple2. La coalición tarsiana del retropié es la más común, la mayoría de las cuales afectan las articulaciones calcaneoescafoidea y astrágalo-calcánea3,4.
Las coaliciones tarsales se clasifican según la morfología del puente entre los huesos adyacentes: fibroso (sindesmosis), cartilaginoso (sincondrosis) u óseo (sinostosis)5.
En traumatología y ortopedia, el uso de la impresión 3D puede ser útil para aumentar la comprensión de patrones de fractura, facilitando una mejor planificación, y, a la vez, contribuyendo a la formación y educación de los residentes. Si bien inicialmente se utilizaron modelos 3D sólo para casos complejos, actualmente su uso es más rutinario y es probable que esto tenga un impacto significativo en todas nuestras prácticas a futuro6.
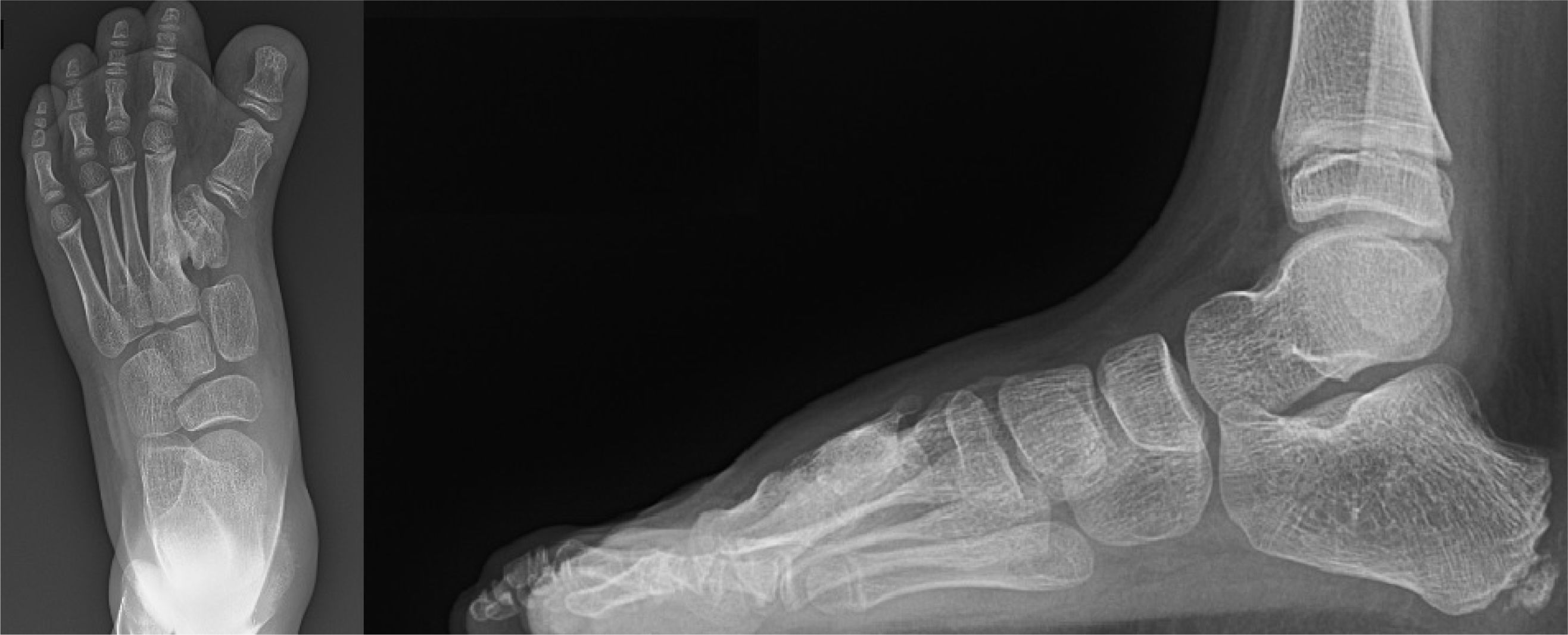
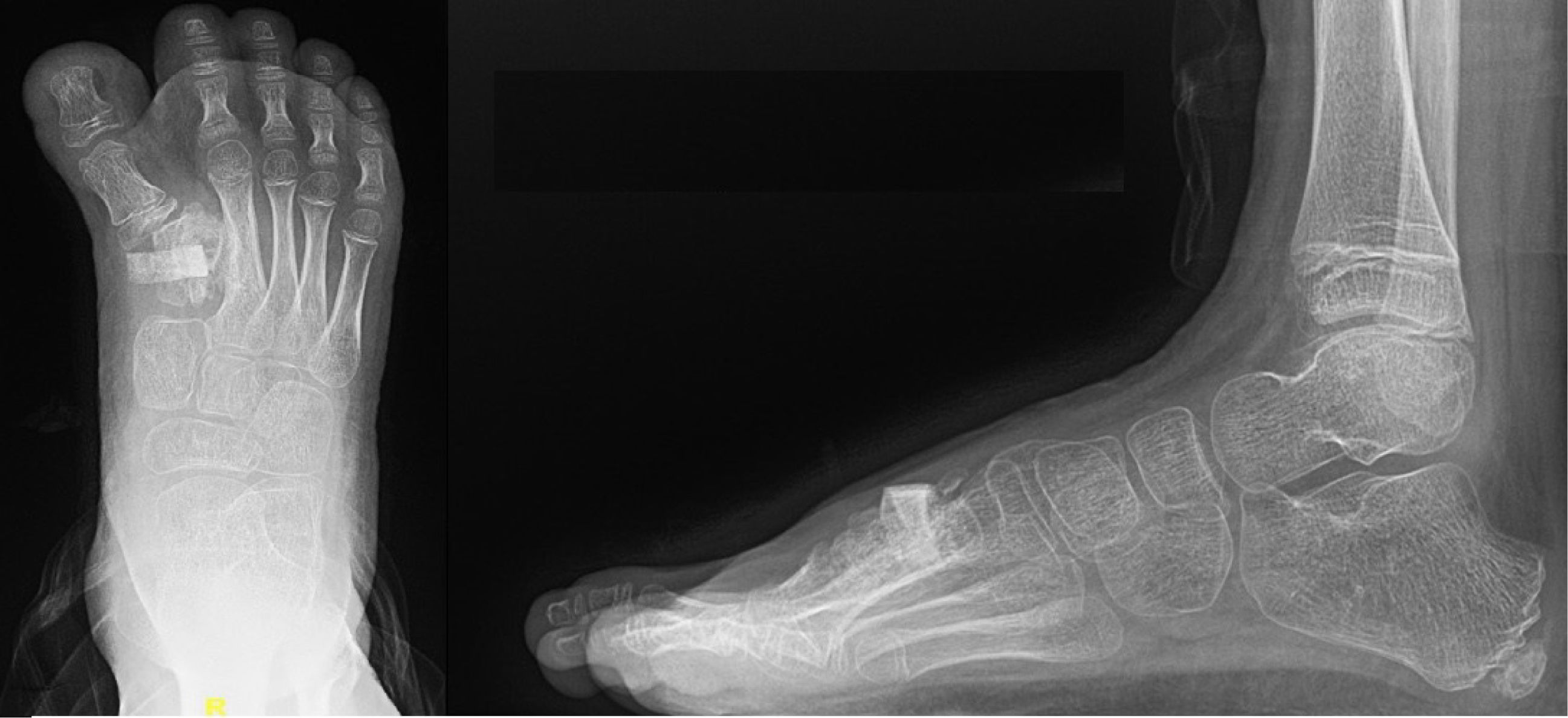
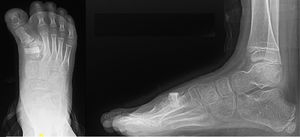
Reporte de casoSe presenta el caso de un escolar de 7 años, quien fue derivado a nuestro centro por presentar aumento de diámetro coronal de pie derecho, con deformidad en dorso a nivel de 1er rayo y dolor a la marcha. Se evaluó al paciente y se indicaron estudios radiográficos donde se evidenció polisindactilia con coalición del 1er y 2° metatarsiano derecho (figura 1). La polisindactilia es una malformación congénita que tiene lugar en las manos, en los pies, o bien en ambos al mismo tiempo y consiste en la existencia de múltiples dedos supernumerarios7. En este caso se decidió realizar el tratamiento definitivo de la polisindactilia en un segundo tiempo quirúrgico. Además, se observó hallux varus que sería tratado en una cirugía posterior.
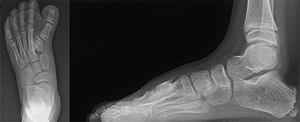
Para evaluar mejor la coalición, se solicitó una tomografía computarizada (TC) para iniciar la planificación pre-quirúrgica. Debido a lo evidenciado en los estudios imagenológicos, se decidió iniciar la planificación preoperatoria con un modelo de impresión 3D de pie (figura 2). Se solicitó la descarga del visor DICOM de TC en el Scanner SOMATOM go.TOP. Estos archivos fueron procesados en el programa Autodesk Meshmixer, imprimiéndose el modelo 3D en una impresora Creality utilizando filamento de plástico de 1,75mm.
Terminada la impresión, se inició la práctica de la cirugía, evaluando previamente el nivel de osteotomía y el procedimiento a realizar dentro del acto operatorio, siempre teniendo en mente el resultado deseado de la cirugía. Se decidió utilizar aloinjerto en forma de bloque según la técnica de Badgley8. En la planificación de esta cirugía, el equipo quirúrgico, compuesto por jefe de equipo y residentes de postgrado, realizó la práctica de osteotomía, definiendo el tamaño de aloinjerto en bloque, lo que cualitativamente ayudó a la comprensión de la anatomía real del paciente. En la evaluación previa con el paciente, se utilizó el modelo 3D para explicar y familiarizar el procedimiento quirúrgico al paciente y sus apoderados. Esta atención personalizada fue valorada positivamente por la familia.
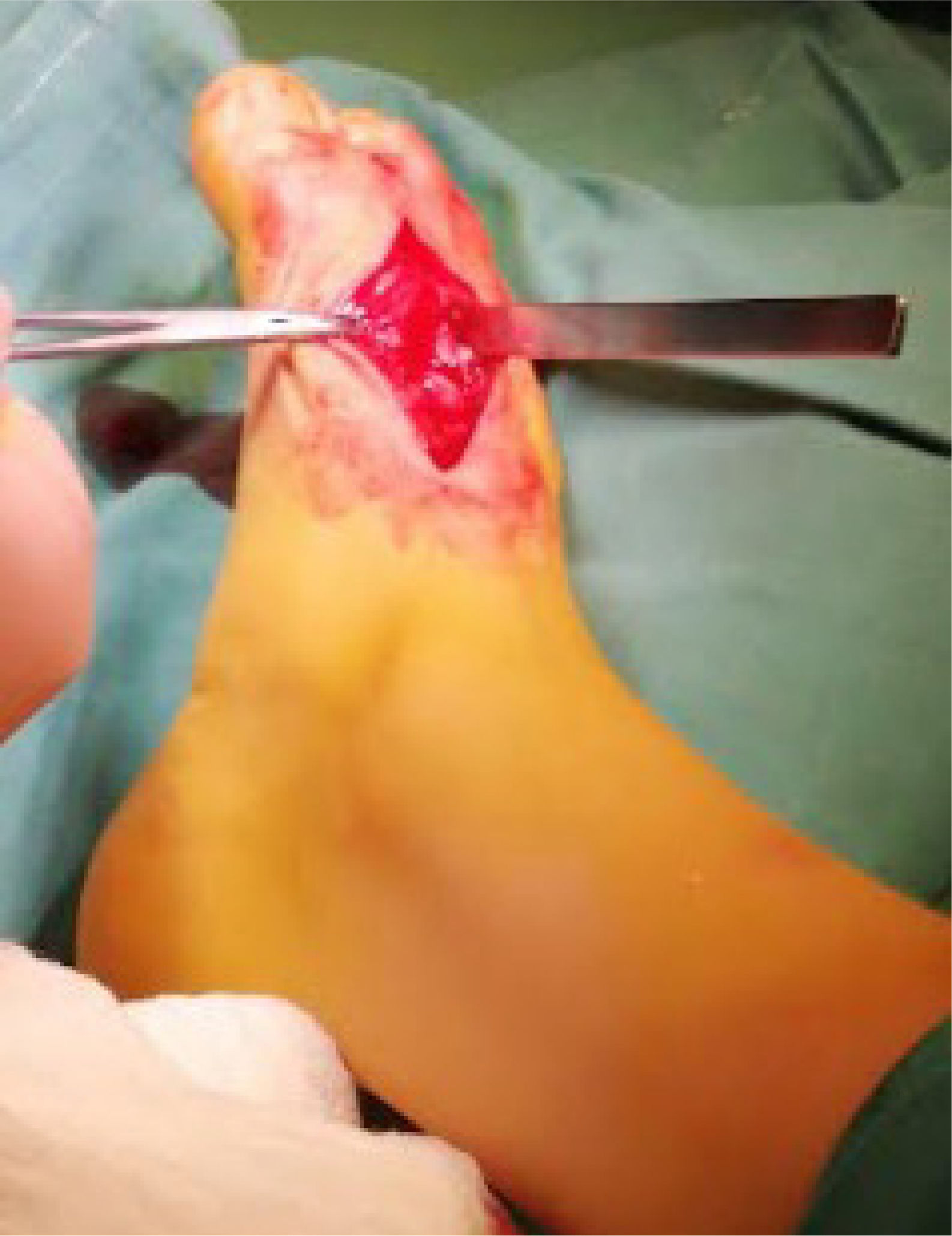
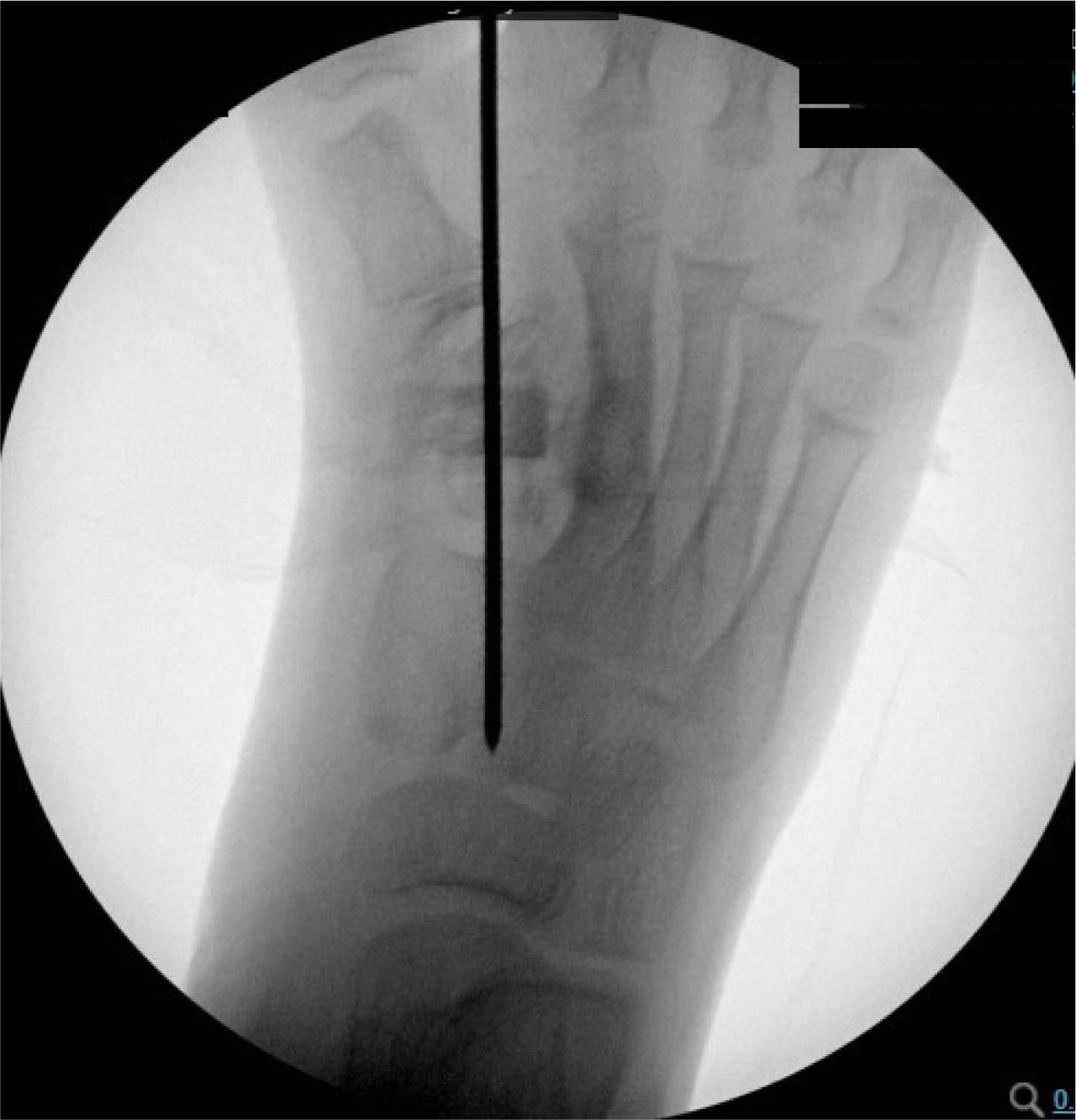
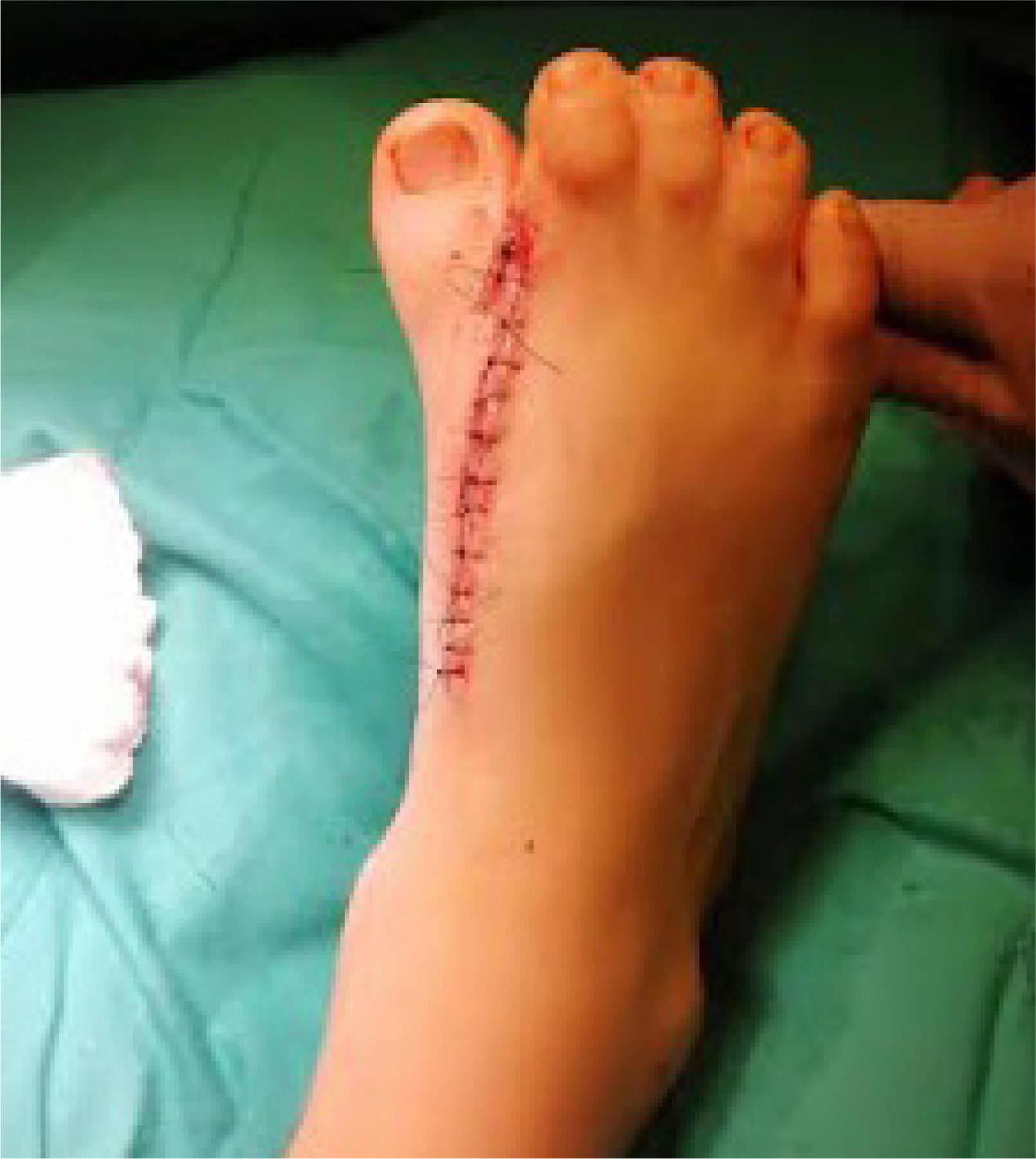
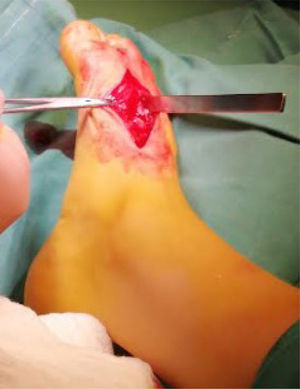
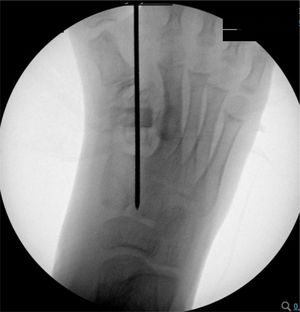
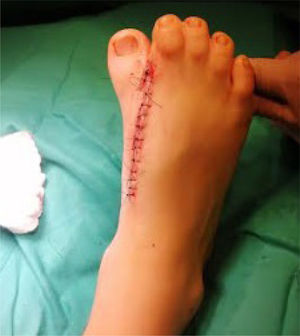
Se ingresa paciente a pabellón para osteotomía de 1er y 2° metatarsiano. Bajo anestesia general, con el paciente en posición supina se le realiza una incisión dorsal entre 1er y 2° metatarsiano (figura 3) de acuerdo a lo planificado previamente con el modelo 3D. Bajo visualización directa, se realizó disección hasta sinostosis metatarsiana, realizándose osteotomía con motor MIS (World Medical). Se lleva a cabo distracción manual, impactando posteriormente el aloinjerto tricortical de forma rectangular (Sinermed) en la zona de osteotomía, para mayor estabilidad. Se visualizó mediante fluoroscopía la mejoría de alineamiento de 1er rayo, y se avanzó con la aguja de Kirschner 2.0 (Synthes) de manera axial, atravesando el fragmento distal del 1er metatarsiano, aloinjerto, fragmento proximal hasta cuña medial. Se verificó la correcta instalación bajo fluoroscopía con proyecciones anteroposterior (AP) y lateral (figura 4). Para concluir, se realizó el aseo final y el cierre por planos (figura 5).
A los 5 días, el paciente acudió a control, ingresando al box de atención en silla de ruedas con bota ortopédica. Su madre refiere que el paciente no había sentido dolor, ni malestar, ni ninguna otra sintomatología. Al examen físico se observó herida con escasa secreción hemática, sin lesiones equimóticas, sin asimetrías y se visualizó la aguja Kirschner in situ entre el 1er y 2o rayo. El examen neurovascular fue normal. Se realizó control radiográfico a las dos semanas posterior al retiro de aguja de Kirschner (figura 6), donde se evidenció osteotomía con aloinjerto tricortical in situ, con adecuado inicio de consolidación, por lo que se indicó la descarga de pie.
El paciente acudió a control dos meses después, refiriendo no tener dolor ni alteraciones en la marcha. La madre relata que el paciente había podido realizar sus actividades de manera normal. No se evidenciaron asimetrías o deformidades en el examen físico, marcha o bipedestación.
DiscusiónLos cirujanos suelen observar anomalías congénitas del pie, como la sindactilia, polidactilia y braquimetatarsia. Se han descrito informes de casos de sinostosis congénita del pie, la mayoría de los cuales involucran el retropié y la parte media del pie. Sin embargo, las sinostosis metatarsianas múltiples con deformidades de las falanges proximales son extremadamente raras e independientes de cualquier síndrome y patrón de anomalías congénitas9. La coalición tarsiana y/o metatarsiana masiva en un paciente no sintomático es una condición rara y debido a ello no hay recomendaciones específicas con respecto al tratamiento. No obstante, generalmente se acepta que el tratamiento de la afección debe estar dirigido al alivio sintomático. El tratamiento inmediato no es necesario para los pacientes de una edad temprana, previo a su madurez esquelética y que no presenten dolor ni alteraciones de la marcha. Cuando el único síntoma de presentación en estos pacientes es la deformidad del pie, que no es ni progresiva ni dolorosa, el seguimiento en forma de observación clínica es apropiado hasta el desarrollo de cualquier síntoma debilitante10.
Vun et al. (2015), presentan un reporte de caso donde se ilustra la importancia de restaurar la dinámica de carga de peso y el alivio del dolor al manejar una coalición metatarsal en pacientes esqueléticamente inmaduros. El riesgo de la recurrencia con el tratamiento quirúrgico debe explicarse al paciente y familiares. En ese reporte, recomiendan el tratamiento conservador ante la presencia de síntomas, y reservar el tratamiento quirúrgico como una opción posterior, realizándolo idealmente una vez que el esqueleto alcance la madurez11.
La impresión tridimensional está emergiendo como una tecnología prometedora para personalizar modelos anatómicos, permitiendo comprender la anatomía de nuestros pacientes de manera mucho más concreta que las imágenes radiológicas tradicionales. Estos modelos proporcionan una representación precisa de las lesiones, convirtiéndose en algunos casos, en una herramienta indispensable para la planificación preoperatoria12.
Estudios como el de Chen et al. (2018), han demostrado que al usar esta tecnología en la planificación preoperatoria, el tiempo operatorio, pérdida de sangre y el uso de rayos X se reducen significativamente13.
El trabajo desarrollado por Lou et al. (2017)14 se basa en un estudio comparativo entre la cirugía tradicional y la cirugía asistida por tecnología de impresión 3D para el tratamiento de fracturas en la meseta tibial. Un total de 72 pacientes se dividieron en dos grupos de forma aleatoria; 38 pacientes se incluyeron en el grupo de cirugía tradicional y los 34 restantes, en el grupo que utilizaba biomodelos 3D. El tiempo de operación, la pérdida de sangre y la cantidad de fluoroscopía intraoperatoria fueron registrados observándose una diferencia significativa (p<0,05) con disminución de las tres variables en el grupo que usó los biomodelos con respecto al de cirugía tradicional.
Sumado a ello, un gran avance de amplia escala en la implementación de esta tecnología sucedió después de 2010, luego de la expiración de muchas patentes pertinentes. Esto permitió el desarrollo de impresoras 3D de escritorio asequibles, que democratizó aún más la tecnología de impresión 3D y la hizo más accesible al público15. La impresión 3D ya está ganando aceptación como una tecnología capaz de ayudar a la educación, capacitación, planificación y ensayo de procedimientos, así como la fabricación de herramientas, implantes y equipos médicos personalizados, llegando a más especialidades y centros médicos en todo el mundo. Múltiples ejemplos del uso de la impresión 3D en medicina respaldan las ganancias clínicas en el tratamiento específico del paciente asistido por esta tecnología, augurando que su presencia permanecerá en la medicina16.
En el uso para la planificación quirúrgica hay cada vez más evidencias de que estos biomodelos 3D pueden mejorar los resultados quirúrgicos, permitiendo al cirujano adelantarse de manera eficaz a la toma de decisiones intraoperatorias. La impresión 3D se ha convertido en una herramienta útil y precisa para un cambio de paradigma en la medicina actual, más orientada a un tratamiento personalizado y basado en las necesidades de cada paciente17.
ConclusionesSe presenta un caso de uso de tecnología 3D para la planificación quirúrgica de un paciente con coalición metatarsal. Dada la baja frecuencia de la patología, se realizaron estudios imagenológicos para corroborar el diagnóstico, y, con la disponibilidad de la impresión 3D, se tuvo la oportunidad de poder acceder a una mejor planificación preoperatoria e indicar el tratamiento más adecuado para el paciente. En nuestra experiencia, el uso de impresión 3D ha colaborado en la formación de nuestro equipo de residentes, incrementando su capacidad de planificación a través del ensayo quirúrgico y la simulación, anticipando dificultades intraoperatorias y seleccionando los abordajes adecuados que permitan la restauración de una anatomía normal y/o funcional después de la cirugía.
Consideraciones éticasEl trabajo se ha llevado a cabo con conformidad con el Código de Ética de la Asociación Médica Mundial (Declaración de Helsinki). Se encuentra aprobado por el Comité Ético de Investigación Clínica correspondiente.
Los tutores del paciente han aprobado y firmado el consentimiento informado para la publicación de las imágenes incluidas en este artículo.
Declaración de conflictos de interésLos autores declaran no tener conflictos de interés.