Comparativamente con la población general, la salud física de las personas con enfermedades mentales graves, como la esquizofrenia, la depresión o el trastorno bipolar, es peor y su esperanza de vida, menor. La mayor mortalidad cardiovascular en relación con la esquizofrenia y el trastorno bipolar se atribuye a un riesgo mayor de presentar factores de riesgo coronario modificables, obesidad, tabaquismo, diabetes, hipertensión y dislipemia. La medicación antipsicótica y, posiblemente, otros tipos de psicofármacos, como los antidepresivos, pueden inducir un aumento de peso y un riesgo mayor de efectos metabólicos adversos que incrementan la incidencia de enfermedades cardiovasculares. El acceso de estos pacientes a la atención sanitaria general es limitado y sus oportunidades de cribado y prevención del riesgo cardiovascular son menores que las esperables para la población no psiquiátrica.
La Asociación Psiquiátrica Europea (EPA), respaldada por la Asociación Europea para el Estudio de la Diabetes (EASD) y la Sociedad Europea de Cardiología (ESC), ha publicado esta declaración con el ánimo de mejorar la atención de los pacientes que sufren enfermedades mentales graves. Se pretende iniciar una cooperación y una atención conjunta entre los distintos profesionales sanitarios, así como mejorar la conciencia de los psiquiatras que atienden a enfermos mentales graves respecto a la detección sistemática y el tratamiento de esta mayor incidencia de factores de riesgo cardiovascular y de diabetes.
Position statement from the European Psychiatric Association (EPA), supported by the European Association for the Study of Diabetes (EASD) and the European Society of Cardiology (ESC).
People with severe mental illnesses, such as schizophrenia, depression or bipolar disorder, have worse physical health and reduced life expectancy compared to the general population. The excess cardiovascular mortality associated with schizophrenia and bipolar disorder is attributed to an increased risk of the modifiable coronary heart disease risk factors, obesity, smoking, diabetes, hypertension, and dyslipidaemia. Antipsychotic medication and possibly other psychotropic medication like antidepressants can induce weight gain and further increase the risk of adverse metabolic effects which may result in further increased incidence of cardiovascular disease. Patients have limited access to general healthcare with less opportunity for cardiovascular risk screening and prevention than would be expected in a non-psychiatric population.
The European Psychiatric Association (EPA), supported by the European Association for the Study of Diabetes (EASD) and the European Society of Cardiology (ESC) published this statement aiming to improve the care of patients suffering from severe mental illness. The intention is to initiate co-operation and shared care between the different health care professionals and to increase the awareness of psychiatrists caring for patients suffering from severe mental illness to screen and treat increased cardiovascular risk factors and diabetes.
Comparativamente con la población general, la salud física de las personas con enfermedades mentales graves (EMG), como la esquizofrenia, la depresión o el trastorno bipolar, es peor y su esperanza de vida, menor46,63,89. Se ha constatado que la tasa de mortalidad de estos pacientes es 2-3 veces mayor que la de la población general y esta diferencia en la mortalidad se ha incrementado en las últimas décadas82. La mayor mortalidad no se debe únicamente al suicidio; las personas con enfermedad mental grave presentan un riesgo sustancial de morir por enfermedad cardiovascular (ECV)15,19,21,52,77,78 y una probabilidad superior de presentar sobrepeso, fumar y sufrir diabetes, hipertensión y dislipemia24. La medicación antipsicótica puede inducir el aumento de peso e incrementar el riesgo de efectos metabólicos adversos, lo que resulta en una mayor incidencia de enfermedades cardiovasculares4,41,49,51,73,74,84,85,87,93. En pacientes con trastorno bipolar, antecedentes de depresión y/o que toman fármacos para tratar la depresión también se está comenzando a observar un incremento de factores de riesgo cardiovascular modificables6,10,20,30,54,58,81,83,96,97; sin embargo, hasta la fecha, la base de datos referente a los riesgos de los fármacos empleados para tratar la depresión unipolar o bipolar, como antidepresivos o estabilizadores del humor, no es tan amplia como la de los fármacos antipsicóticos99.
A pesar del riesgo superior de estos pacientes, su acceso a la atención sanitaria general es limitado y sus oportunidades de cribado y prevención son inferiores a las esperables para la población no psiquiátrica40,46,63,64. Los porcentajes publicados de pacientes esquizofrénicos que reciben tratamiento para la hipertensión, las dislipemias o la diabetes son bajos70. La falta de consenso respecto a quién debería asumir la responsabilidad de cubrir las necesidades de atención sanitaria general de los pacientes mentales ha comportado un fracaso continuado en la provisión de los servicios adecuados.
Los psiquiatras deberían implicarse activamente para garantizar que los pacientes con enfermedad mental tengan las mismas ventajas. Para ello, como parte de la atención que prestan a los pacientes psiquiátricos, deberían incluir la valoración y el seguimiento de los factores de riesgo cardiovascular y la diabetes y, si fuera necesario, establecer una atención conjunta con cardiólogos, diabetológos, personal de enfermería especializado u otros especialistas.
La finalidad de esta declaración conjunta de la Asociación Psiquiátrica Europea (EPA), la Asociación Europea para el Estudio de la Diabetes (EASD) y la Sociedad Europea de Cardiología (ESC) es reducir el riesgo cardiovascular y mejorar el control de la diabetes de los pacientes con enfermedades mentales graves; reducir la carga de los pacientes, sus familias y los servicios de atención sanitaria, y mejorar la salud general y el bienestar de los pacientes.
La EPA, con el respaldo de la EASD y la ESC, ha establecido esta declaración de posición basada en una revisión de las evidencias del mayor riesgo de enfermedad cardiovascular y de diabetes que presentan los pacientes con enfermedad mental grave. La declaración se basa en las directrices de la ESC y la EASD47.
¿Quién presenta riesgo y por qué?Los estudios epidemiológicos han indicado, de forma consistente, una mortalidad cardiovascular mayor entre los pacientes con esquizofrenia, trastorno bipolar o depresión6,14,15,19,21,26,62,77,78,81,89. En un reciente metaanálisis de 37 estudios realizado en 25 países con un total de casi 23.000 muertes estimadas, la mediana de la tasa de mortalidad estandarizada por todas las causas (TME) de los pacientes esquizofrénicos fue 2,58 (2,41 por todas las causas naturales, 7,5 por todas las causas no naturales)82. la TME mediana de la ECV fue 1,79. En las décadas de los años setenta, ochenta y noventa, las TME medianas por todas las causas fueron de 1,84, 2,98 y 3,2, respectivamente, lo que indica que en las últimas décadas ha aumentado la diferencia en la mortalidad.
En amplios estudios de pacientes con trastornos afectivos se han obtenido resultados similares, con una TME global entre 1,23 y 2,56. En un seguimiento de subgrupo de 400 pacientes con depresión unipolar o trastorno bipolar durante 34-38 años, la TME de enfermedad coronaria (EC) fue 1,61, observándose un riesgo particular de EC entre las mujeres (TME, 1,7) y una mayor mortalidad cerebrovascular y vascular entre los varones (TME, 2,21). Los datos del estudio Baltimore Maryland Epidemiological Catchment Area, un estudio de seguimiento a 13 años de una muestra comunitaria representativa de los EE.UU. en el que se valoraron las enfermedades psiquiátricas más frecuentes, indicaron un incremento de las odds ratio [OR] de diabetes de tipo 2 (OR = 2,2) y de infarto de miocardio (OR = 4,5) entre los pacientes deprimidos45. La asociación entre depresión y diabetes es compleja y ha indicado ser bidireccional54.
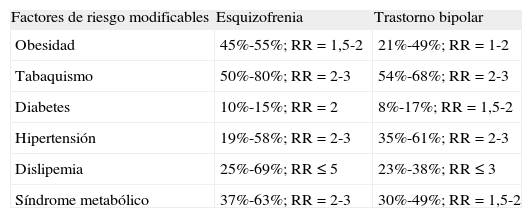
En general, la mayor mortalidad cardiovascular asociada a la esquizofrenia, la depresión unipolar y el trastorno bipolar se atribuye a un riesgo relativo de presentar factores de riesgo modificables de EC, obesidad, tabaquismo, diabetes, hipertensión y dislipemia de 1 a 5 veces superior en este grupo de pacientes respecto a la población general (tabla 1)4,7,12,14,15,28,31,33,57,73,74,84,85,87,93. Es interesante también señalar la disregulación del eje hipotálamo-hipofisario-suprarrenal (EHHS) que se observa con frecuencia, especialmente en la depresión53, así como la prevalencia de alteraciones inmunológicas en la depresión y la esquizofrenia, que parecen estar implicadas en su patogenia80. Estos hallazgos aportan algunas ideas respecto a cómo los factores asociados a la propia enfermedad psiquiátrica podrían contribuir a la patogenia del riesgo cardiovascular superior. Se ha postulado que el incremento del depósito de grasa intraabdominal, por contraposición a la grasa subcutánea, podrá ser un factor de riesgo potente e independiente de la diabetes tipo 2 y del riesgo cardiovascular60,79 y, en algunos estudios, se ha observado incluso en pacientes no tratados previamente91. Los últimos resultados destacan la importancia de una posible alteración metabólica por encima de la influencia del tratamiento psicofarmacológico.
Prevalencia y riesgo relativo (RR) estimados de los factores de riesgo cardiovascular modificables en la esquizofrenia y el trastorno bipolar respecto a la población general28
| Factores de riesgo modificables | Esquizofrenia | Trastorno bipolar |
| Obesidad | 45%-55%; RR = 1,5-2 | 21%-49%; RR = 1-2 |
| Tabaquismo | 50%-80%; RR = 2-3 | 54%-68%; RR = 2-3 |
| Diabetes | 10%-15%; RR = 2 | 8%-17%; RR = 1,5-2 |
| Hipertensión | 19%-58%; RR = 2-3 | 35%-61%; RR = 2-3 |
| Dislipemia | 25%-69%; RR ≤ 5 | 23%-38%; RR ≤ 3 |
| Síndrome metabólico | 37%-63%; RR = 2-3 | 30%-49%; RR = 1,5-2 |
En los EE.UU., un 68% de los 689 pacientes esquizofrénicos que participaron en el estudio Clinical Antipsychotic Trials of Intervention Effectiveness (CATIE) eran fumadores, frente a un 35% de los controles de la misma edad; un 13% presentaba diabetes frente a un 3% de los controles, y un 27% frente a un 17% presentaba hipertensión48. Las concentraciones de colesterol de las lipoproteínas de alta densidad (cHDL) de los pacientes esquizofrénicos también fueron significativamente más bajas y un 88% de los pacientes con dislipemia no recibía tratamiento. Un 62% de los pacientes hipertensos y un 38% de los pacientes diabéticos tampoco recibían tratamiento70. En condiciones basales, aproximadamente un tercio de los pacientes del estudio CATIE presentaban una constelación de factores de riesgo cardiometabólico69. Este riesgo superior de presentar sobrepeso, obesidad y diabetes mellitus tipo 2 ya se había constatado en otras poblaciones de pacientes con trastornos afectivos26,55,65,90. Recientemente, un estudio realizado en 2.463 pacientes esquizofrénicos de 12 países europeos ha confirmado el elevado porcentaje de pacientes que presentan factores de riesgo cardiovascular durante el tratamiento37. En total, un 10,9% de los pacientes recibían tratamiento por hipertensión arterial; un 7,1%, por un trastorno lipídico; un 0,3%, por diabetes tipo 1, y un 3,5%, por diabetes tipo 2. Asimismo, las pruebas bioquímicas indicaron valores glucémicos anormales en un 26% adicional de los pacientes no tratados y evidencia de dislipemia en un 70%. En un 39% de los casos de hipertensión, la enfermedad no era tratada.
Probablemente, el perfil de riesgo adverso de las personas con enfermedad mental grave esté influido por un estilo de vida poco sano, como una mala dieta o el sedentarismo; pero, debido a que algunos antipsicóticos de segunda generación (ASG) están asociados al aumento de peso y a otras alteraciones metabólicas, es difícil elucidar el grado de contribución de las enfermedades psiquiátricas, por sí mismas, en el incremento del riesgo cardiovascular4,73,74,84,85,87,93
Un extenso estudio prospectivo que está en marcha ha confirmado la presencia de alteraciones metabólicas significativas durante el primer episodio de la enfermedad de muchos pacientes esquizofrénicos35, con una prevalencia de diabetes de un 3% entre los pacientes que sufren su primer episodio, la enfermedad se incrementa hasta un 16,5% entre los pacientes con una enfermedad de más de 20 años de duración. Además, en su primer episodio, un 27% de los pacientes presentan una cifra de colesterol elevada y el porcentaje aumenta hasta un 61% entre los pacientes con enfermedad de larga duración.
Los datos se han analizado de acuerdo con la edad de los pacientes y comparado con los de la población general. En la franja de 15-25 años de edad, la diabetes es 5 veces más frecuente entre los pacientes con esquizofrenia que en la población general. Con la edad, la diferencia absoluta entre pacientes y población general aumenta de forma dramática y lineal, que pasa de un 1,6% en la franja de 15-25 años de edad a un 19,2% en la de mayor edad. Entre los pacientes esquizofrénicos, la prevalencia de diabetes por grupo de edad es 4-5 veces mayor que la de la población general.
Así pues, continuas constataciones apoyan la hipótesis de que las alteraciones metabólicas son inherentes a la enfermedad esquizofrénica, con la contribución de factores socioeconómicos y, posiblemente, de factores genéticos o biológicos subyacentes74,84,85,87,93. Asimismo, parece existir un efecto directo de la enfermedad y/o la medicación antipsicótica en la progresiva aparición de factores de riesgo cardiometabólico84,85,87,93.
Tratamiento psicofarmacológico y riesgo cardiovascularEl tratamiento psicofarmacológico con antipsicóticos, antidepresivos y estabilizadores del humor es efectivo y es un componente necesario para control de los trastornos mentales graves, como la esquizofrenia y los trastornos afectivos. La probabilidad y la magnitud del aumento de peso y de los factores de riesgo cardiovascular asociados al tratamiento psicofarmacológico difieren sustancialmente según la clase farmacológica, aunque también entre sujetos que toman la misma medicación. Los predictores individuales del aumento de peso inducido por los psicofármacos son poco conocidos.
Los mecanismos subyacentes del aumento de peso asociado al tratamiento psicofarmacológico no se comprenden completamente58,61,69,99, e incluyen factores relacionados con la enfermedad (cambios en los índices metabólicos y en el apetito), factores relacionados con el fármaco (impacto de los fármacos en la transmisión serotoninérgica, histaminérgica y noradrenérgica) y factores relacionados con la mejoría (cambios dietéticos y en la actividad física).
El cambio de peso durante el tratamiento agudo y de mantenimiento de la esquizofrenia y los trastornos afectivos es un efecto colateral frecuente y bien conocido de los fármacos antipsicóticos, antidepresivos y estabilizadores del humor2,9,13,88. A pesar de que hay datos empíricos relativos al riesgo de aumento de peso inducido por los antidepresivos y los estabilizadores del humor, las referencias a la asociación entre antidepresivos o estabilizadores del humor y riesgo cardiovascular en la literatura son escasas. Entre los antidepresivos, los tricíclicos (particularmente amitriptilina y doxepina), mirtazapina y paroxetina parecen estar asociados a un mayor riesgo de aumento de peso88.
Los efectos adversos de los antipsicóticos, en particular algunos antipsicóticos de segunda generación (ASG) muy utilizados, en los parámetros metabólicos se han comunicado y discutido ampliamente2,4,41,49,74,75,84,85,86,93.
En un estudio reciente, se compararon diversos factores de riesgo cardiometabólico de pacientes diagnosticados de esquizofrenia durante el periodo 2000-2006 frente al periodo 1984-1995; los pacientes tratados con ASG durante 3 años ganaron el doble de peso y presentaron un mayor deterioro de los valores de triglicéridos y glucosa que los pacientes tratados con antipsicóticos de primera generación durante 3 años38.
El mecanismo por el que los ASG incrementan el riesgo cardiovascular probablemente es complejo, pero parece que algunos sistemas receptivos afectados por los ASG podrían tener una función más destacada que otros en el aumento de peso y la aparición de alteraciones metabólicas4,71,74,75,84,85,87,94,95
En el estudio CATIE, algunos fármacos antipsicóticos estuvieron más asociados a efectos adversos significativos en el peso, los lípidos y el metabolismo de la glucosa que otros33,48. El recientemente publicado estudio EUFEST de 498 pacientes europeos durante su primer episodio de esquizofrenia también ha indicado que algunos ASG están asociados a incrementos de peso superiores que otros56.
Estos datos apoyan los resultados de un metaanálisis anterior que examinó el cambio de peso tras 10 semanas de tratamiento con dosis estándar de los fármacos antipsicóticos habituales, e indicó un aumento de peso medio de 4,45 kg con clozapina, 4,15 kg con olanzapina y 2,1 kg con risperidona2, frente a un aumento medio de 0,04 kg con ziprasidona y de menos de 1 kg con aripiprazol y amisulprida2,71,74,75,84,85,87,93. Cabe señalar que el metaanálisis de Allison et al2 también indicó un riesgo elevado y comparable de inducción del aumento de peso de algunos antipsicóticos de primera generación (APG o neurolépticos), como clorpromazina, y que en antiguos libros de texto de psicofarmacología ya se apuntaban las propiedades diabetogénicas de algunos neurolépticos. No obstante, se dispone de muchos más datos para los ASG. El aumento de peso inicial (> 7% del peso corporal en las primeras 6 semanas de tratamiento con olanzapina) parece ser un buen predictor de un ulterior aumento de peso significativo59. La probabilidad de que el peso corporal aumente un 7% varía entre los diversos ASG habituales24. Una reciente revisión de todos los antipsicóticos de segunda generación respecto a los cambios en el peso y otros cambios metabólicos no ha podido mostrar que haya relación con las dosis86.
Una extensa revisión de los datos metabólicos relacionados con los ASG ha confirmado que el riesgo de aumento de peso clínicamente significativo es máximo con el tratamiento con clozapina y olanzapina, mientras que el aumento del peso medio es menor y el riesgo de incrementos más significativos es mínimo con ziprasidona y aripiprazol74. Clozapina y olanzapina también han indicado incrementar el riesgo de diabetes y dislipemia.
Todavía no disponemos de resultados que muestren que las diferencias entre los distintos ASG en el aumento de peso y en el riesgo de diabetes y dislipemia estén relacionadas con efectos en los criterios de valoración más relevantes, como la mortalidad o la enfermedad cardiovascular no fatal.
Cada vez parece más evidente que el riesgo de aumento de peso y efectos metabólicos es mayor entre los niños y adolescentes que toman medicación antipsicótica que entre los adultos que toman los mismos fármacos29,61.
En los últimos años, grupos nacionales e internacionales han desarrollado directrices para el cribado y la monitorización4,8,23,25,34,39,67,94 que, aunque parecen ser coste-efectivas, todavía no se las ha introducido en la atención clínica sistemática de los pacientes16,17,19,64,73. Las directrices NICE, las más recientes para la esquizofrenia, incluyen la necesidad de un estrecho control de la salud física y la implicación de los médicos generalistas76. Algunas directrices recientes para la diabetes incluyen la esquizofrenia y el uso de antipsicóticos como factores de riesgo de diabetes1,18.
Valoración del riesgoEn las directrices europeas para la prevención de la ECV se recomienda el control sistemático de todos los factores de riesgo a los sujetos con ECV, diabetes tipo 2 o diabetes tipo 1 conocida, que presenten microalbuminuria o numerosos factores de riesgo individual47.
Para otros sujetos, se recomienda controlar los factores de riesgo en función del riesgo total, evaluado mediante los esquemas de riesgo SCORE con los que el riesgo se calcula en función de la edad, el sexo, el tabaquismo, la presión arterial sistólica y el colesterol total47. Estos esquemas están orientados al control del riesgo de los varones mayores de 50 años y las mujeres mayores de 55 años de edad.
Datos recientes indican que los pacientes con enfermedad mental grave normalmente son más jóvenes, presentan una presión arterial más elevada y una mayor probabilidad de ser fumadores que los sujetos de las poblaciones utilizadas para calcular los sistemas de puntuación del riesgo cardiovascular, como Framingham o SCORE, por lo que es necesario validar un sistema de puntuación de riesgo para esta población específica de pacientes mentales7,15,27,33,92.
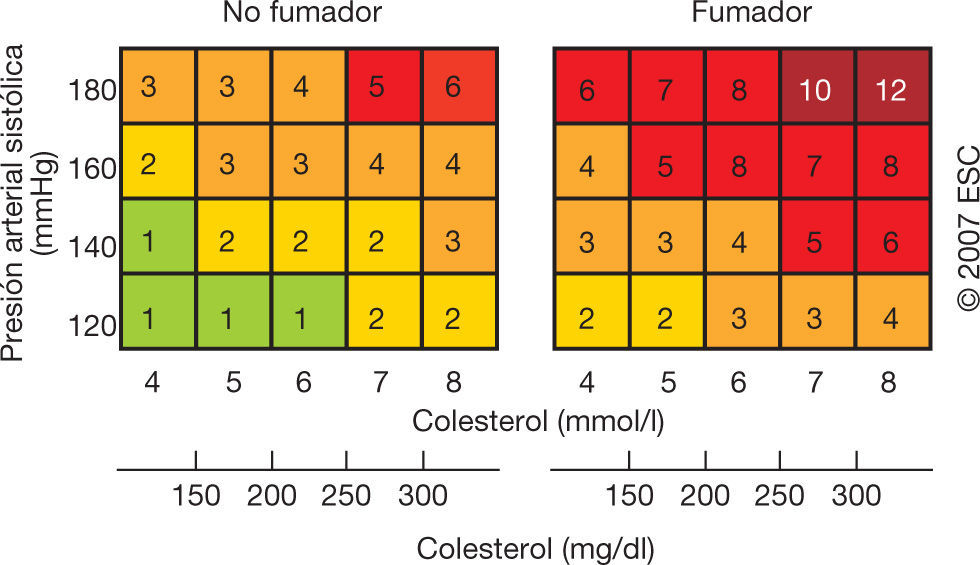
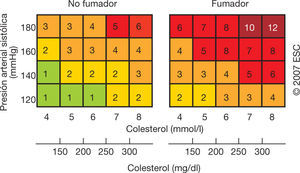
Para garantizar que los pacientes más jóvenes y con un riesgo cardiovascular elevado respecto a otros sujetos de la misma edad no se pierdan la oportunidad de tratamiento, las directrices europeas de prevención de la ECV incluyen un esquema de riesgo relativo en el que el riesgo global se basa en el hábito de fumar, la presión arterial sistólica y el colesterol total (fig. 1).
Tabla de riesgo relativo47.
En ausencia de un sistema de puntuación del riesgo para pacientes con enfermedad mental grave92 y dada la elevada mortalidad cardiovascular de las personas con enfermedad mental grave señalada anteriormente, para este grupo de pacientes recomendamos que la decisión de controlar los factores de riesgo cardiovascular esté basada en el riesgo relativo, como se muestra en la figura 1. En caso de que los factores de riesgo individuales sean marcadamente altos, podría ser necesario controlarlos individualmente.
Debido a que la obesidad y las alteraciones metabólicas se observan a edades cada vez más tempranas y el riesgo es particularmente elevado entre los niños y adolescentes que toman medicación antipsicótica29,61, en este grupo de pacientes recomendamos una estrecha monitorización de los factores de riesgo, como el peso y las concentraciones lipídicas, con una intervención dietética, de estilo de vida y terapéutica adecuada y acorde con las guías pediátricas más recientes32.
¿Qué prueba practicar y cuándo?En la población general, la valoración del riesgo cardiovascular suele realizarse en centros de atención primaria. Sin embargo, los pacientes con problemas mentales graves a menudo tienen un acceso limitado a los servicios sanitarios generales. Recientemente, se ha demostrado que la práctica de un cribado anual de la ECV y los trastornos metabólicos en pacientes con enfermedad mental grave puede ser coste-efectiva, lo que permite reducir los costes del tratamiento de las complicaciones de la diabetes47.
A menudo, los psiquiatras son los profesionales mejor situados para coordinar la valoración y el control del riesgo cardiovascular, de forma ideal, como parte de un acuerdo para la atención conjunta con servicios sanitarios generales y especializados. Es particularmente importante poder establecer el riesgo cardiovascular basal durante la visita inicial, a fin de poder detectar cualquier cambio posterior durante el tratamiento.
Así pues, la historia clínica y la exploración incluirán lo siguiente:
- –
Antecedentes de ECV, diabetes o enfermedades relacionadas.
- –
Antecedentes familiares de ECV prematura, diabetes o enfermedades relacionadas.
- –
Tabaquismo.
- –
Peso y talla para el cálculo del índice de masa corporal (IMC) y/o perímetro de la cintura.
- –
Glucemia en ayunas.
- –
Lípidos plasmáticos en ayunas: colesterol total, triglicéridos, colesterol de las lipoproteínas de baja densidad (cLDL) (calculado) y cHDL.
- –
Presión arterial (promedio de 2 determinaciones), frecuencia cardíaca, auscultación cardíaca y pulmonar, pulsos pedios.
- –
Electrocardiograma (ECG).
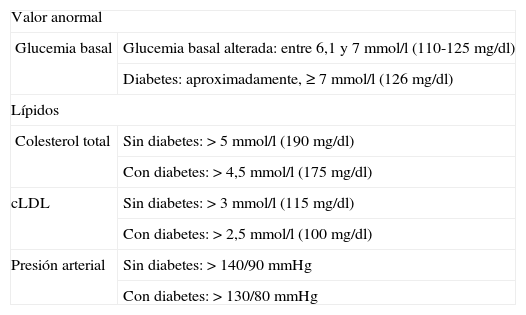
En la tabla 2 se muestran los valores anormales de glucemia y lípidos plasmáticos en ayunas y de presión arterial.
Valores anormales de los principales factores de riesgo cardiovascular mensurables47,98
| Valor anormal | |
| Glucemia basal | Glucemia basal alterada: entre 6,1 y 7 mmol/l (110-125 mg/dl) |
| Diabetes: aproximadamente, ≥ 7 mmol/l (126 mg/dl) | |
| Lípidos | |
| Colesterol total | Sin diabetes: > 5 mmol/l (190 mg/dl) |
| Con diabetes: > 4,5 mmol/l (175 mg/dl) | |
| cLDL | Sin diabetes: > 3 mmol/l (115 mg/dl) |
| Con diabetes: > 2,5 mmol/l (100 mg/dl) | |
| Presión arterial | Sin diabetes: > 140/90 mmHg |
| Con diabetes: > 130/80 mmHg | |
cLDL: colesterol de las lipoproteínas de baja densidad.
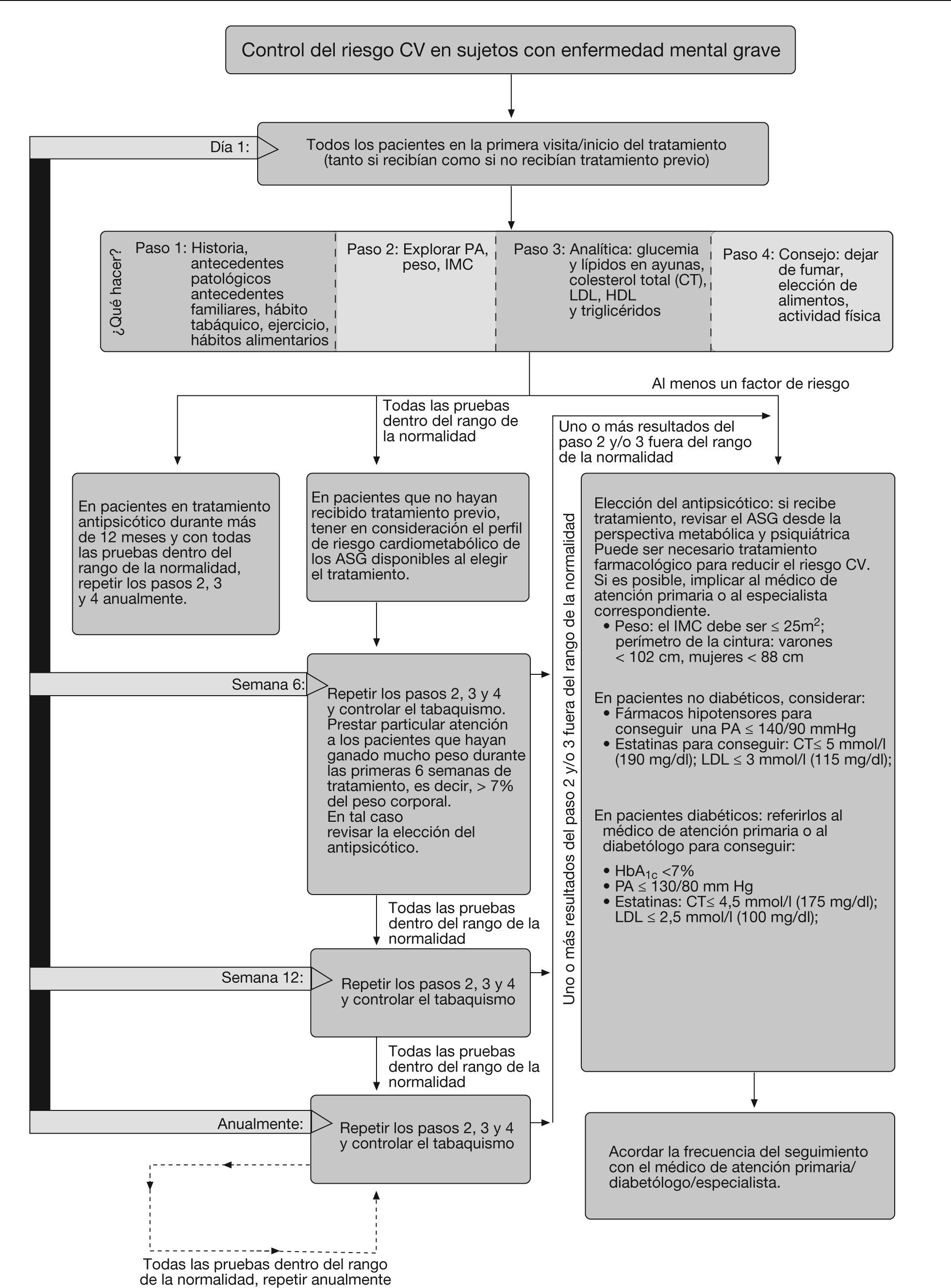
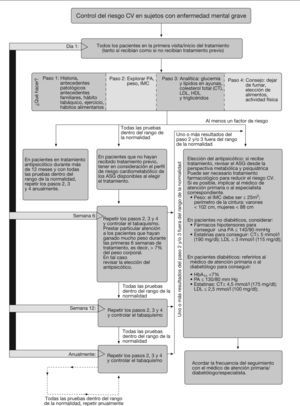
Se recomienda practicar las determinaciones durante la visita inicial/primera prescripción de medicación antipsicótica (fig. 2). La frecuencia de repetición de las pruebas dependerá de la historia clínica del paciente y los factores de riesgo basales. La glucemia de los pacientes con diabetes se controlará regularmente (aproximadamente cada 3 meses)3.
En los pacientes con pruebas basales normales, se recomienda realizar las determinaciones 6 y 12 semanas después de iniciar el tratamiento y, posteriormente, al menos una vez al año. La frecuencia de los controles dependerá de los factores de riesgo y las alteraciones detectadas.
Control de los factores de riesgo cardiovascularLas intervenciones recomendadas para el control de los factores de riesgo cardiovascular se presentan en la figura 2.
TabaquismoSe animará a los fumadores a dejar de fumar todo tipo de tabaco. Aquellos que muestren predisposición para dejar de fumar podrán ser referidos a un servicio de tabaquismo que ofrezca consejo conductual, terapia de sustitución con nicotina y/o intervención farmacológica.
La experiencia práctica indica que desaconsejar fumar a los pacientes y al personal sanitario de los servicios de psiquiatría es un primer paso útil para el cese o la reducción del hábito de fumar.
Peso corporalMantener un peso corporal adecuado es clave para reducir el riesgo cardiovascular y, si el paciente presenta sobrepeso en la valoración inicial o muestra signos tempranos de aumento de peso tras iniciar la medicación antipsicótica, se debe actuar con prontitud.
Se aconsejará al paciente que pierda peso si presenta:
- –
IMC > 25 kg/m2 (especialmente si es > 30).
- –
Perímetro de la cintura > 88 cm en mujeres o > 102 cm en varones.
El consejo sobre el estilo de vida puede incluir información sobre la importancia de comer sano y de practicar ejercicio de forma regular47.
También se recomendará al paciente que realice una actividad física moderada durante 30 min la mayoría de los días de la semana, al menos una caminata enérgica. Se considerará la conveniencia de referir al paciente a un nutricionista/dietista /entrenador personal o de un programa de estilo de vida43,44.
Diabetes y glucemia en ayunasLa Organización Mundial de la Salud definió la diabetes como una glucemia en ayunas > 7 mmol/l (126 mg/dl)4,18,42,98. El diagnóstico se debe confirmar con una segunda determinación en ayunas realizada otro día. En el futuro, para el diagnóstico de la diabetes, se podría utilizar la hemoglobina glicosilada (HbA1c).
En todos los tipos de diabetes, un control inadecuado de la glucemia producirá complicaciones de la diabetes. Estas complicaciones incluyen la neuropatía diabética, la retinopatía diabética, la nefropatía diabética y el incremento del riesgo de infección. El objetivo del control metabólico debería ser alcanzar unas concentraciones de HbA1c menores del 7% de la hemoglobina total.
Es probable que los pacientes con diabetes tipo 2 requieran un control farmacológico adicional, para el que existen las directrices de la Asociación Europea para el Estudio de la Diabetes (EASD) y las de la Asociación Americana de Diabetes (ADA)3,72.
Los centros psiquiátricos deben cooperar con los centros diabetológicos en el establecimiento de una atención conjunta de los pacientes con enfermedad mental y diabetes. Si lo solicitan, las unidades de psiquiatría deberían disponer de una enfermera educadora de un centro diabetológico para los pacientes que requieran de terapia insulínica.
Los pacientes con diagnóstico de diabetes deben acudir regularmente, y siempre que sea necesario, a la visita con el médico y/o la enfermera de diabetes, dependiendo del tratamiento que reciban. La glucemia en ayunas y la HbA1c se controlarán de forma regular (aproximadamente cada 3 a 6 meses). Se realizará una exploración anual que incluirá la determinación de los factores de riesgo cardiovascular, excreción urinaria de albúmina y creatinina sérica, una exploración ocular con examen del fondo de ojo y una exploración de los pies para la detección de signos tempranos de complicaciones3.
Un especialista en diabetes iniciará y controlará la insulinoterapia. En los pacientes tratados con insulina, se prestará especial atención a la prevención de la hipoglucemia. La evitación de la hipoglucemia tiene mejores resultados si el entorno del paciente se implica en el proceso educativo sobre los riesgos y las consecuencias de una hipoglucemia. La educación de los pacientes tratados con insulina incluirá la monitorización de la glucemia y la adaptación de las dosis de insulina basada en los valores de glucemia.
Los pacientes con una glucemia en ayunas anormal, de acuerdo a la definición de la OMS de glucemia en ayunas entre 6,1 mmol/l y 7 mmol/l (110-125 mg/dl), presentan un mayor riesgo de diabetes y de EC.
Se recomienda realizar un control anual de la glucemia y del perfil de riesgo cardiovascular3,42,98. Si un paciente que padece una EMG presenta varios factores de riesgo cardiovascular se considerará la práctica de una estrecha monitorización.
Lípidos plasmáticos en ayunasEl control de la elevación de los lípidos plasmáticos en ayunas debe llevarse a cabo dentro de la valoración global del riesgo cardiovascular (fig. 1).
Los objetivos de colesterol total y cLDL son < 5 mmol/l (190 mg/dl) y < 3 mmol/l (115 mg/dl), respectivamente. Para pacientes con enfermedad cardiovascular o diabetes establecida los objetivos recomendados son más rigurosos, < 4,5 mmol/l (175 mg/dl) y < 2,5 mmol/l (100 mg/dl) (tabla 2).
Se recomendará a los pacientes que coman carnes magras, pescado y productos lácteos descremados, y que reemplacen la grasa saturada por grasas monoinsaturadas y poliinsaturadas de origen vegetal y marino47. Es posible que los pacientes con una elevación leve de las concentraciones de colesterol puedan alcanzar el objetivo solamente con la dieta, mientras que otros probablemente requieran terapia hipolipemiante, normalmente estatinas.
El tratamiento con estatinas ha demostrado ser efectivo para controlar la dislipemia de pacientes con enfermedad mental grave36,50. Los psiquiatras involucrados en el control lipídico continuado deben tener presente la necesidad de hacer un seguimiento de las pruebas de función hepática y de la creatinfosfoquinasa.
Se ha probado que las estatinas son beneficiosas para los pacientes con riesgo elevado de enfermedad cardiovascular a pesar de presentar unos valores de lípidos plasmáticos normales. Por lo tanto, las estatinas podrían estar indicadas incluso en pacientes con cifras lipídicas normales.
Presión arterialLa elevación de la presión arterial de pacientes mentales graves se olvida a menudo. Los objetivos recomendados de presión arterial son < 140/90 mmHg.
Los cambios en el estilo de vida, como dejar de fumar, reducir la ingesta de sal, perder peso y aumentar la práctica de ejercicio, pueden ser suficientes para reducir una hipertensión leve, aunque probablemente algunos pacientes requerirán tratamiento farmacológico. La última actualización de las directrices europeas remarca la importancia de elegir los fármacos antihipertensivos que mejor se adapten a las necesidades individuales del paciente47,66.
Control de los efectos adversos de los ASG en los factores de riesgo cardiovascularEn la elección de la medicación antipsicótica se debe tener en cuenta los efectos potenciales de los diferentes fármacos en los factores de riesgo cardiovascular, como el peso y los perfiles de glucosa y lípidos plasmáticos, especialmente en pacientes con sobrepeso y/o con otros factores de riesgo cardiovascular conocidos. La toma de decisiones clínicas siempre es compleja y debe incluir también aspectos de eficacia. Tomaremos como ejemplo un posible dilema que podría surgir con clozapina: en la mayor parte de las guías, clozapina está recomendada como el antipsicótico que obtiene mejores resultados en el tratamiento de pacientes con esquizofrenia refractaria. Sin embargo, es uno de los ASG con mayor riesgo de prodcir aumento de peso y de los factores de riesgo cardiovascular asociados.
Resumen y conclusionesLa EPA, con el respaldo de la EASD y la ESC, ha publicado esta declaración con el ánimo de mejorar la atención de los pacientes que sufren enfermedades mentales graves. Se pretende iniciar una cooperación y una atención conjunta entre los distintos profesionales sanitarios, así como mejorar la conciencia de los psiquiatras que atienden a enfermos mentales graves respecto a la detección sistemática y el tratamiento de esta mayor incidencia de factores de riesgo cardiovascular y diabetes.
Asimismo, las asociaciones académicas implicadas en la declaración apuntan la necesidad de más estudios de investigación de los problemas cardiovasculares y el tratamiento de las personas con enfermedad mental grave.
AgradecimientosLos autores quieren agradecer la contribución de todos los miembros y personal de la Asociación Psiquiátrica Europea (EPA), la Asociación Europea para el Estudio de la Diabetes (ESAD) y la Sociedad Europea de Cardiología (ESC) que han participado en la redacción de esta declaración de posición.
Conflicto de interesesEl Prof. De Hert ha sido consultor, ha recibido fondos/ ayudas a la investigación y honorarios, y ha participado en juntas de ponentes/consultivas de Astra Zeneca, Lundbeck JA, Janssen-Cilag, Eli Lilly, Pfizer, Sanofi y Bristol-Myers Squibb.
El Dr. Kahl ha recibido honorarios de Astra Zeneca, Eli Lilly, Janssen-Cilag, Bristol-Myers Squibb, Otsuka y Wyeth.
El Prof. Moller ha recibido fondos o es asesor en las juntas de ponentes de Astra Zeneca, Bristol-Myers Squibb, Eisai, Eli Lilly, GlaxoSmithKline, Janssen Cilag, Lundbeck, Merck, Novartis, Organon, Pfizer, Sanofi-Aventis, Sepracor, Servier y Wyeth.
El Prof. Wood ha recibido fondos educacionales no restringidos, ha participado en juntas consultivas y/o ha impartido conferencias para AstraZeneca, Bristol-Myers Squibb, Glaxo SmithKline, Merck Sharp & Dohme, Pfizer, Sanofi-Aventis, Schering Plough, Servier Laboratories y Sun Pharma, India.
Este artículo ha sido publicado en European Psychiatry (2009). Doi: 10.1016/j.eurpsy.2009.01.005.