El espasmo hemifacial es un trastorno del movimiento caracterizado por contracciones tónicas o clónicas de los músculos de un lado de la cara, que aparecen en episodios breves o de manera persistente1. Por su parte, la paroxismia vestibular se manifiesta con episodios recurrentes de ilusión de movimiento e inestabilidad, de menos de un minuto de duración, que generalmente se repiten varias veces al día con o sin desencadenante postural2,3. Ambos cuadros se incluyen dentro de los llamados síndromes neurovasculares compresivos, ocasionados por la compresión vascular de la zona de entrada/salida de los nervios craneales en la proximidad del tronco del encéfalo. Entre estas entidades destacan: la mioquimia del oblicuo superior, la neuralgia del trigémino, el espasmo hemifacial, la paroxismia vestibular y la neuralgia del glosofaríngeo, causados respectivamente por la compresión de los nervios IV, V, VII, VIII y IX1,2,4-6. Describimos el caso de una paciente que presentó de forma simultánea espasmo hemifacial y paroxismia vestibular.
Mujer de 37 años, natural de Colombia, con migraña con aura como único antecedente de interés. Consultó por un cuadro de 3 meses de evolución consistente en movimientos involuntarios de la hemifacies derecha y episodios paroxísticos de vértigo. Desde su inicio, los movimientos faciales involuntarios se habían mantenido de forma persistente. Las contracciones musculares le provocaban una disminución o el cierre de la hendidura palpebral derecha y, en ocasiones, sensación de tirantez de la hemifacies homolateral, con desviación de la comisura bucal. Simultáneamente comenzó a presentar 5-10 veces al día episodios caracterizados por ilusión de movimiento, de escasos segundos de duración, sin desencadenante postural. Entre estos episodios la paciente notaba sensación de inestabilidad y acúfenos.
La exploración puso de manifiesto una contracción tónica del músculo orbicular de los párpados y los músculos faciales inferiores en el lado derecho, con ocasionales clonías superpuestas (fig. 1). Además, se detectaron signos de hipofunción vestibular derecha, con sacadas correctoras en el test de impulso cefálico de Halmagyi hacia la derecha, y lateralización a la derecha en la prueba de los índices de Barany y el test de Romberg. El resto de la exploración neurológica y sistémica no mostró hallazgos significativos.
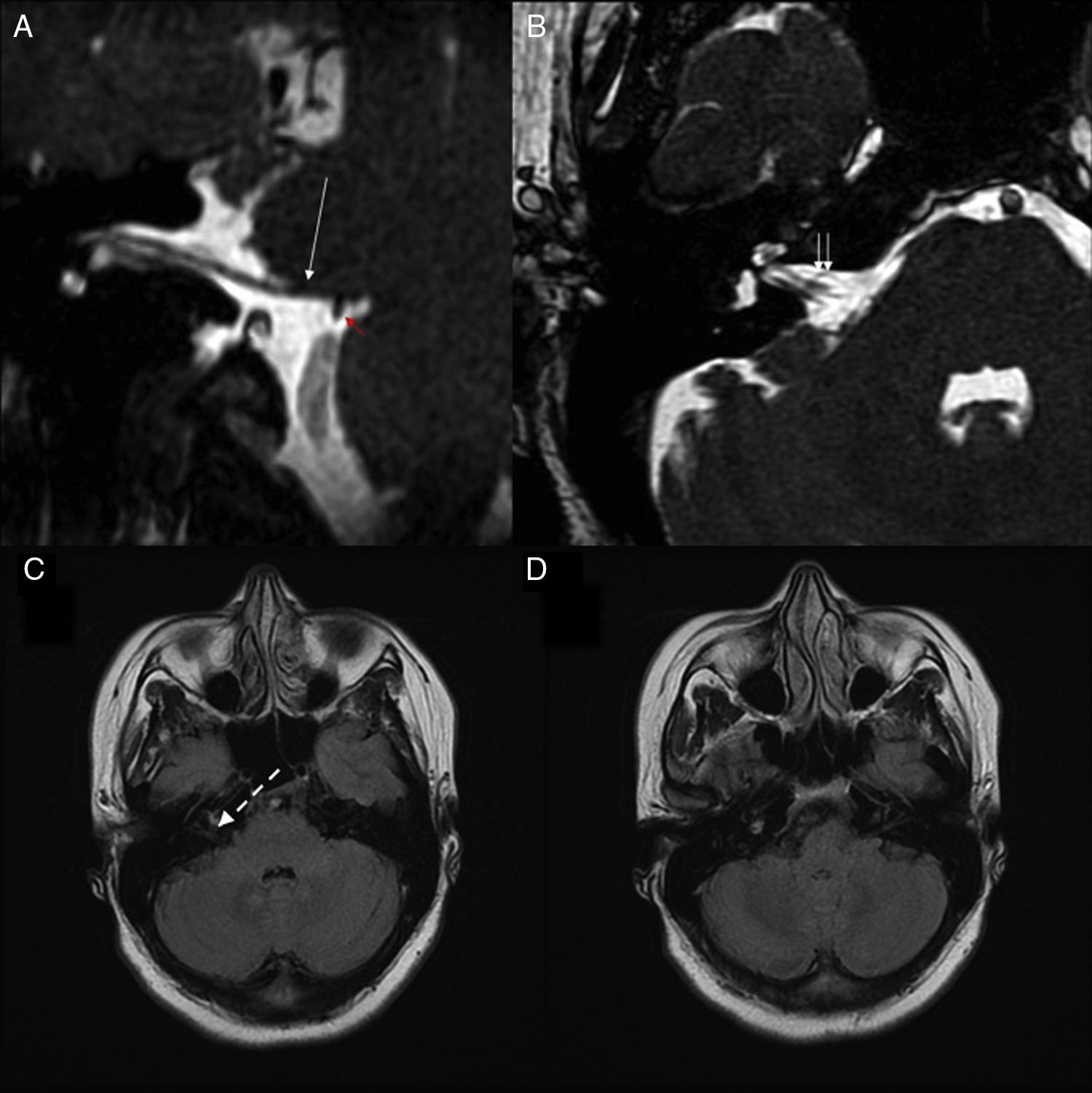
Se llevó a cabo un estudio de resonancia magnética (RM) craneal con equipo de RM General Electrics HDxt 1,5Tesla, antena multicanal de 8 elementos de alta resolución. Las secuencias centradas en los conductos auditivos internos (CAI) se llevaron a cabo mediante secuencia de alta resolución 3D fast imaging employing steady-state acquisition (FIESTA), fuertemente potenciada en T2, bloque de 152 cortes de 0,8mm de espesor y overlap del 50%, campo de visión (FOV)=170mm, matriz 320×256, TR=7,1ms, TE=3,0ms. En las imágenes obtenidas se observó una elongación de la arteria cerebelosa posteroinferior (PICA) derecha, que en su trayecto contactaba con el nervio craneal VII a nivel de la unión bulboprotuberancial. Adicionalmente, se pudo demostrar la presencia de un bucle vascular de la arteria cerebelosa anteroinferior (AICA) en la región de entrada del CAI derecho, que presentaba un doble contacto con los nervios craneales VII y VIII (fig. 2). No se llevaron a cabo secuencias de angiorresonancia magnética.
Reconstrucciones en planos sagital oblicuo (A) y axial (B) de una secuencia de alta resolución fuertemente potenciada en T2 3D FIESTA en la región del ángulo pontocerebeloso derecho. Se identifica contacto de un vaso correspondiente a la PICA (flecha roja) a nivel de la zona de emergencia del nervio facial derecho (flecha larga blanca). En la imagen a través del conducto auditivo interno derecho se observa vaso elongado (doble flecha blanca), correspondiente a la AICA, con aparente contacto con los pares derechos VII y VIII. (C) y (D) muestran 2 cortes axiales FLAIR a nivel del ángulo pontocerebeloso. Se señala (flecha blanca discontinua) la zona de emergencia de ambos pares craneales derechos VII y VIII.
AICA: arteria cerebelosa anteroinferior; FIESTA: fast imaging employing steady-state acquisition; FLAIR: fluid-attenuated inversion recovery; PICA: arteria cerebelosa posteroinferior.
Para completar el estudio se realizó una prueba de electromiografía (EMG) del músculo orbicular de los labios derecho, que mostró actividad tónica basal con salvas de mayor reclutamiento de fibras coincidiendo con espasmos clónicos. También se solicitaron pruebas de audiometría y potenciales evocados auditivos, que no mostraron alteraciones significativas.
La paciente recibió tratamiento con dosis crecientes de gabapentina hasta 900mg/día, con mejoría parcial de los episodios de vértigo (reducción de más del 50% de episodios/día). Posteriormente, debido a la mala tolerancia a la gabapentina, se sustituyó por eslicarbazepina hasta 800mg/día, con excelente control de la sintomatología (supresión de los episodios de vértigo y mejoría de la hipofunción vestibular). Para el espasmo hemifacial se infiltraron dosis de 7,5U de toxina botulínica tipo A distribuidas en 3 puntos del músculo orbicular del párpado derecho, con intervalos de 3 meses, consiguiendo un control óptimo de los movimientos faciales involuntarios.
Nuestra paciente, como arriba se describe, presentó de forma sincrónica 2 cuadros clínicos diferentes con una etiología común: la presencia de contactos vasculonerviosos entre estructuras localizadas en la fosa posterior. Se ha propuesto que los contactos vasculares a nivel de la zona de entrada/salida de los nervios craneales pueden provocar la transmisión efáptica de impulsos nerviosos entre fibras nerviosas adyacentes, como consecuencia de la desmielinización causada por la agresión pulsátil de los vasos que permanecen en contacto con el nervio7. En nuestro caso, la paciente presentaba 2 contactos que afectaban a los nervios VII y VIII, ambos dependientes de 2 vasos aberrantemente elongados (AICA derecha a nivel del CAI y PICA derecha a nivel de la zona de emergencia del nervio facial).
Se han descrito alteraciones vestibulares intercurrentes en algunos pacientes afectos de espasmo hemifacial, así como síntomas vestibulares posteriores a intervenciones de descompresión del VII nervio craneal8. Además, hemos encontrado de forma aislada una serie pequeña de casos en la que se asociaban la paroxismia vestibular y el espasmo hemifacial en los mismos pacientes9. También se han publicado casos en los que el espasmo hemifacial coincidía con otros síndromes neurovasculares compresivos, como la neuralgia del trigémino10,11, e incluso con neuralgia del trigémino y neuralgia del glosofaríngeo12. Dada la proximidad anatómica de los nervios craneales VII y VIII en su recorrido por la fosa posterior, es lógico pensar que la coexistencia del espasmo hemifacial y la paroxismia vestibular no debería de ser excepcional.
El espasmo hemifacial tiene una semiología objetiva muy llamativa y el diagnóstico no ofrece grandes dificultades. En cambio, la paroxismia vestibular puede pasar desapercibida, ya que su diagnóstico depende de una alta sospecha clínica, de una anamnesis y exploración detalladas y de la respuesta al tratamiento farmacológico con agentes neuromoduladores. Dada la baja prevalencia de este síndrome, no se han llevado a cabo ensayos clínicos controlados y aleatorizados, de manera que las recomendaciones en cuanto al tratamiento se basan en comunicaciones de casos únicos o series de casos y tienen, por tanto, un bajo nivel de evidencia científica. No obstante, la respuesta a la carbamazepina u oxcarbazepina, incluso a dosis bajas, es uno de los criterios propuestos para el diagnóstico de la paroxismia vestibular10,13,14. Se han publicado, además, algunos casos con respuesta a gabapentina15. Si bien no existen evidencias acerca del efecto de la eslicarbazepina en la paroxismia vestibular, cabe pensar que podría obtenerse una respuesta terapéutica similar a la de la carbamazepina, dado su mecanismo de acción similar, con la ventaja de tratarse de un fármaco con un perfil de seguridad mejor, una posología más sencilla y una mayor tolerabilidad16. Por lo demás, aunque la descompresión vascular quirúrgica es una opción terapéutica para el espasmo hemifacial, existen pocas evidencias en cuanto a la indicación de esta técnica en el tratamiento de la paroxismia vestibular17,18.