El tiempo sigue siendo una variable determinante para los tratamientos de reperfusión del ictus isquémico agudo. A pesar de las recomendaciones de las guías clínicas, solo alrededor de la tercera parte de los pacientes con ictus isquémico agudo son fibrinolizados en ≤ 60 min. El objetivo de este trabajo es describir nuestra experiencia implementando un protocolo específico de atención del ictus isquémico agudo y evaluar su impacto en nuestros tiempos puerta-aguja.
MétodosA finales del 2015, se implantaron gradualmente unas medidas diseñadas para acortar los tiempos de actuación y optimizar la atención del ictus isquémico agudo incluyendo una guardia específica de Neurovascular. Se compararon los tiempos de actuación antes (2013-2015) y después (2017-2019) de la introducción de este protocolo.
ResultadosSe incluyó a 182 pacientes antes y 249 después de la intervención. Cuando todas las medidas fueron introducidas, la mediana global de tiempo puerta-aguja fue de 45 min (previa 74min, 39% menos, p <0,001) con un 73,5% de pacientes tratados en ≤ 60 min (47% más que preintervención, p <0,001). El tiempo global al tratamiento (inicio síntoma-aguja) se redujo en 20 min de mediana (p <0,001).
ConclusionesLas medidas asociadas en nuestro protocolo han conseguido una disminución del tiempo puerta-aguja de forma significativa y sostenida, aunque todavía nos queda margen de mejora, la dinámica establecida de control de resultados y mejora continua hará posible seguir avanzando en este sentido.
Time continues to be a fundamental variable in reperfusion treatments for acute ischaemic stroke. Despite the recommendations made in clinical guidelines, only around one-third of these patients receive fibrinolysis within 60minutes. In this study, we describe our experience with the implementation of a specific protocol for patients with acute ischaemic stroke and evaluate its impact on door-to-needle times in our hospital.
MethodsMeasures were gradually implemented in late 2015 to shorten stroke management times and optimise the care provided to patients with acute ischaemic stroke; these measures included the creation of a specific on-call neurovascular care team. We compare stroke management times before (2013-2015) and after (2017-2019) the introduction of the protocol.
ResultsThe study includes 182 patients attended before implementation of the protocol and 249 attended after. Once all measures were in effect, the overall median door-to-needle time was 45minutes (vs 74 minutes before, a 39% reduction; P<.001), with 73.5% of patients treated within 60minutes (a 47% increase; P<.001). Median overall time to treatment (onset-to-needle time) was reduced by 20minutes (P<.001).
ConclusionsThe measures included in our protocol achieved a significant, sustained reduction in door-to-needle times, although there remains room for improvement. The mechanisms established for monitoring outcomes and for continuous improvement will enable further advances in this regard.
En los últimos años ha habido distintos avances en el tratamiento del ictus isquémico agudo, incluyendo la implementación de la trombectomía mecánica y la ampliación de la ventana terapéutica para los tratamientos de reperfusión. Sin embargo, el aforismo «tiempo es cerebro» continúa vigente, pues el tiempo sigue siendo una variable determinante en el resultado. En el caso de la fibrinólisis intravenosa (FBL-IV) cada minuto cuenta, con un número necesario a tratar (NNT) de 4, para obtener una independencia funcional a 3 meses, en los pacientes tratados en la primera hora y media de iniciados los síntomas, frente a 14 para aquellos tratados a las 4 h y media de su inicio1. En esta línea, las guías clínicas recomiendan realizar la FBL-IV dentro de los primeros 60 min desde la llegada del paciente al hospital (tiempo puerta-aguja [TPA])2. A pesar de estas recomendaciones, solo alrededor de la tercera parte de los pacientes con ictus isquémico agudo son tratados en este rango de tiempo3-6. Recientemente, distintos estudios han demostrado que la implementación de un protocolo específico para la atención del ictus isquémico agudo lleva a una mejoría significativa en los tiempos puerta-aguja y, por consiguiente, del pronóstico funcional de estos pacientes a los 3 meses7-11.
Con la llegada de los ensayos clínicos que demostraron fehacientemente el beneficio del tratamiento endovascular (TEV) en el ictus isquémico agudo, en el Hospital Universitario Miguel Servet (HUMS) se decidió implementar de forma protocolizada una serie de medidas para optimizar la atención del código ictus (CI), mejorar los tiempos de acceso a la FBL-IV e instaurar de forma efectiva el TEV, como centro de referencia para toda la comunidad autónoma (Aragón, España)
El objetivo de este trabajo es describir estas medidas, nuestra experiencia implementándolas y evaluar su impacto en los tiempos hospitalarios de atención en el CI.
MetodologíaDiseño y población de estudioEstudio descriptivo antes-después, no controlado, que consta de un periodo preimplementación de protocolo y sus medidas (periodo pre-CI, desde el 1 de enero del 2013 al 30 de septiembre del 2015) versus el periodo postimplementación de todas las medidas del mismo (periodo post-CI, desde el 1 de marzo del 2017 hasta el 31 de diciembre del 2019).
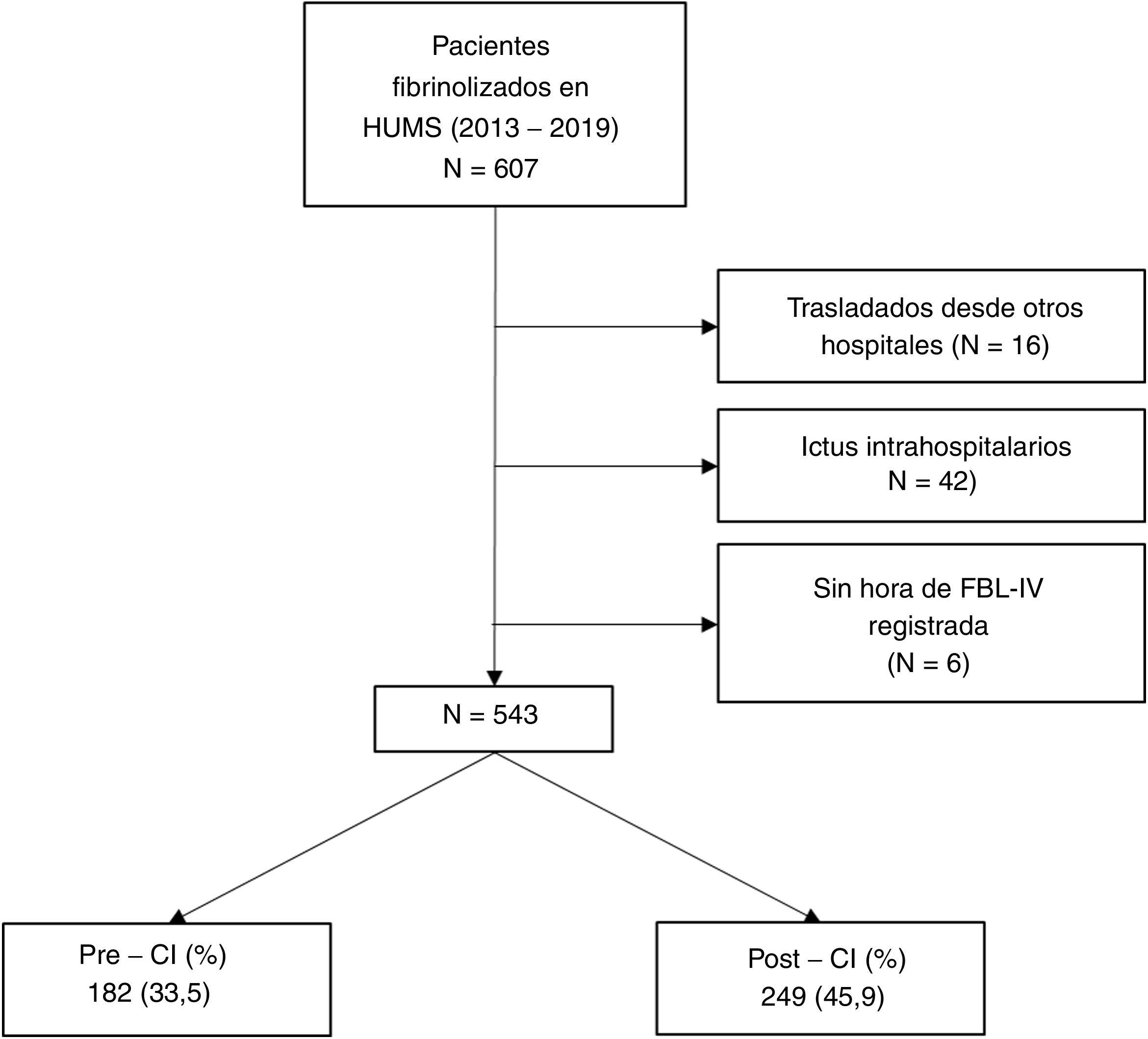
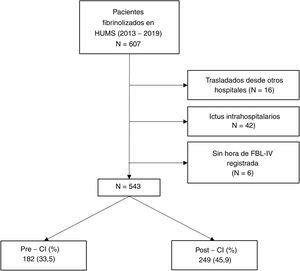
Se incluyó a todos los pacientes con una focalidad neurológica aguda que llegaron a las Urgencias del HUMS y fueron tratados mediante FBL-IV entre el 1 de enero del 2013 y el 31 de diciembre del 2019. Se excluyó a aquellos pacientes trasladados desde otro hospital o con ictus isquémico agudo intrahospitalario, pues en ambos casos los circuitos de atención se articulan de una forma distinta y variable (p. ej., un paciente trasladado de otro centro con una TC cerebral ya realizado).
Este estudio cuenta con la aprobación del Comité de Ética de la Investigación de la comunidad autónoma de Aragón (CEICA) (Acta N.° 18/2019).
IntervenciónLa intervención, en el presente estudio, consistió en la implantación de una serie de medidas planificadas (tabla 1), para la atención del CI en el HUMS, entre octubre del 2015 y marzo del 2017, fecha en la que se implanta la última medida prevista, la guardia unificada de Neurovascular-Aragón, que consiste en un pool de neurólogos, de los distintos hospitales de Aragón, que trabajan de forma presencial en el HUMS hasta las 21 h y luego de forma localizada hasta las 8 h del día siguiente, acudiendo para gestionar la atención de todos los CI que llegan a nuestro hospital, incluido el TEV endovascular y también la atención vía teleictus de otros hospitales de la comunidad autónoma.
Comparación de medidas y acciones para la atención del código ictus (CI) entre los periodos pre y postimplementación de protocolo CI
| Medidas/acciones | Pre-CI | Post-CI |
|---|---|---|
| Concienciación de población | No se realizan actividades programadas | Actividades semestrales con la asociación de pacientes. Promoción del reconocimiento de signos de alarma y difusión de código ictus en la población y a través de los medios de comunicación de forma periódica |
| Capacitación de personal | No se realizan actividades programadas | Capacitación reglada de personal 061, urgencias y equipo de guardia |
| Establecimiento de Guardia Neurovascular-Aragón | Neurólogo general atiende códigos ictus además del resto de urgencias neurológicas | Los CI son atendidos por los neurólogos de la Guardia Neurovascular-Aragón |
| Prenotificación | La ambulancia (061) llama al Servicio de Urgencias del hospital, una vez que el paciente es visto por el médico de Urgencias se llama al neurólogo general de guardia avisando del código ictus | El 061 llama directamente al neurólogo neurovascular de guardia para notificación y activación de código ictus |
| Historia médica | Se recogen los datos del paciente y antecedentes a su llegada a la Urgencias | Tratar de recoger todos los datos posibles y «checklist» de contraindicaciones para FBL-IV antes de la llegada del paciente a Urgencias |
| Registro y petición de TC cerebral | Se pide la TC cerebral solo después de que el paciente ha llegado al hospital y ha sido visto por médico de urgencias | Preaviso y reserva de sala de TC. Registro de datos y petición de TC apenas llega el paciente de forma simultánea a la evaluación del mismo |
| Laboratorio | Se obtiene analítica sanguínea en Urgencias antes de iniciar FBL-IV, se administra r-tPA con resultados de glucemia, solo se espera a INR en casos de anticoagulación conocida o sospecha de afectación de la coagulación | Sin cambios |
| Vía IV | Vía IV usualmente disponible a su llegada, sino se inserta en Urgencias | Sin cambios |
| Directo al TC | A su llegada, se cambia al paciente a una cama de la sala de urgencias antes de iniciar su atención | El paciente va en la camilla de la ambulancia directo al TC*a |
| FBL-IV en mesa de TC | Después de la TC cerebral paciente regresa a sala de urgencias donde se indica la FBL-IV y empieza a preparar medicación y dosis a administrar | Se trae r-tPA y material para preparar y administrar FBL-IV en mesa de la TC (se prepara y administra una vez la decisión de FBL-IV se ha tomado) |
FBL-IV: fibrinólisis intravenosa; post-CI: periodo postimplementación de protocolo. TC: tomografía computarizada; pre-CI: periodo preimplementación de protocolo; r-tPA: activador recombinante del plasminógeno tisular.
Desde el 1 de enero del 2013 al 31 de diciembre del 2019, se recogieron de forma prospectiva los datos de todas las fibrinólisis realizadas en nuestro hospital, la hora de inicio de los síntomas (en los ictus de hora de inicio conocida), la hora de llegada a Urgencias, de realización de TC cerebral, de administración de FBL-IV y los intervalos derivados de estos tiempos: tiempo extrahospitalario (TEH, tiempo desde el inicio de los síntomas, en los de hora de inicio conocido, hasta su llegada al hospital), tiempo puerta-TC (TPTc, tiempo desde que el paciente llega a Urgencias hasta su llegada al TC cerebral) y TPA (tiempo desde que el paciente llega a Urgencias hasta la administración del bolo de FBL-IV) y el tiempo inicio de síntomas-aguja (TSA, tiempo desde el inicio de los síntomas hasta la administración del bolo de FBL-IV). Dentro de las características basales registradas, incluimos edad, sexo, puntuación en la escala NIHSS a su llegada a Urgencias, si además de la FBL-IV hubo TEV o no, modalidad de su llegada a Urgencias (ambulancia o medios propios), si recibió atención en horario de guardia y si fue en día laboral o festivo.
Variables resultadosLa principal variable resultado fue el efecto de la implementación del protocolo código Ictus en los TPA (mediana, porcentaje de pacientes tratados con TPA de 60 min o menos). Como variables secundarias se determinaron el porcentaje de pacientes tratados con un TPA menor o igual a 45 min, el TEH, TPTc y el TSA en los periodos pre-CI y post-CI. Además, se buscó determinar qué variables influyeron en la proporción de pacientes fibrinolizados con un TPA menor o igual a 60 min.
Análisis estadísticoLas variables cualitativas se describieron mediante la distribución de frecuencias de los porcentajes de cada categoría y para las variables cuantitativas se usaron indicadores de tendencia central (media o mediana) y de dispersión (desviación estándar o rango intercuartílico [RIQ]), dependiendo de si seguían una distribución normal o no, lo que se determinó mediante la prueba de Kolmogorov-Smirnov.
Para el análisis inferencial, usamos las siguientes pruebas de contraste de hipótesis: chi al cuadrado para comparar proporciones cuando ambas fueran cualitativas y la t de Student o ANOVA para comparar medias, cuando una de ellas fuese cuantitativa (test de la U de Mann-Whitney o el de Kruskall-Wallis si no siguiesen una distribución normal).
Los datos fueron procesados usando los paquetes estadísticos de SPSS 21 (IBM SPSS Statistics 21.0.0.0, New York, NY, USA).
ResultadosDurante el periodo de estudio (enero del 2013-diciembre del 2019) se fibrinolizó a 607 pacientes en nuestro hospital, 543 cumplían criterios de inclusión y carecían de los de exclusión previamente mencionados. De entre estos, 182 (33,5%) se hicieron en el periodo pre-CI y 249 (45,9%) en el post- CI (fig. 1).
Durante el periodo de implantación del protocolo del CI la única medida que no llegó a cumplirse de forma regular es el «no realizar cambio de camilla e ir directamente al TC cerebral».
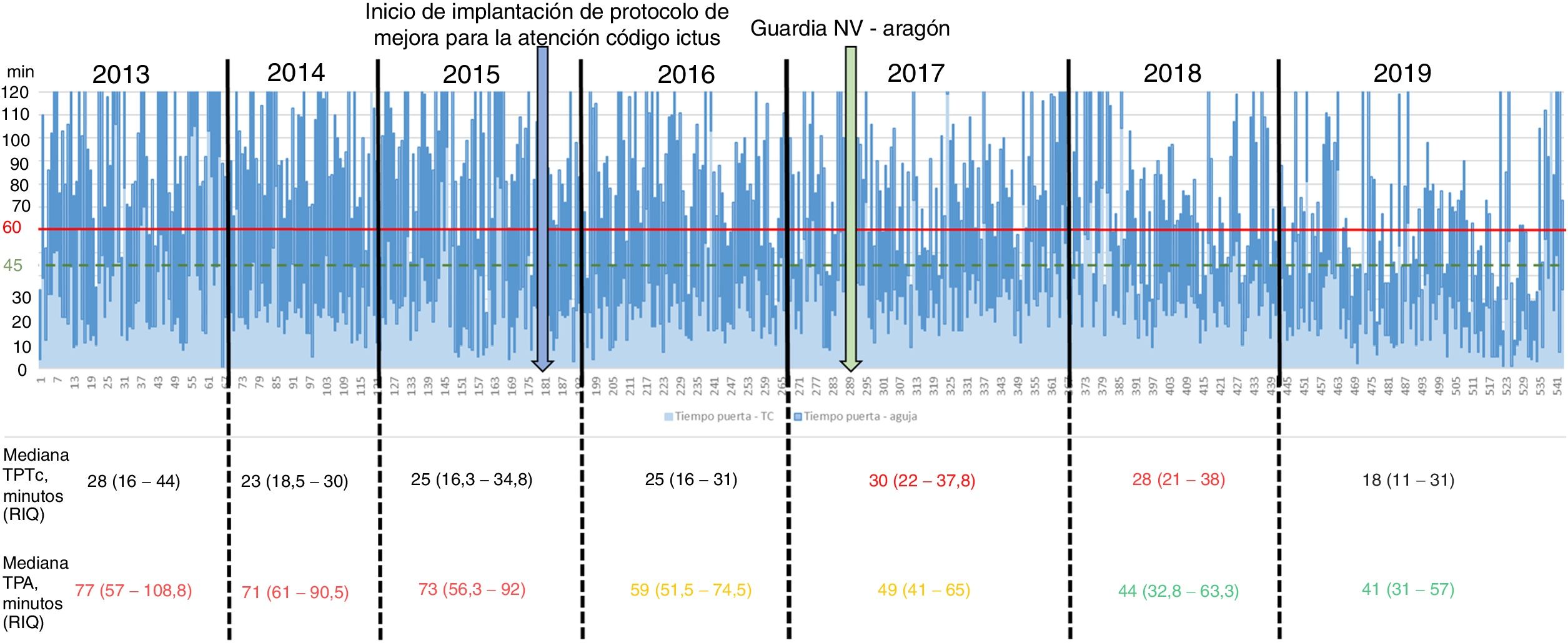
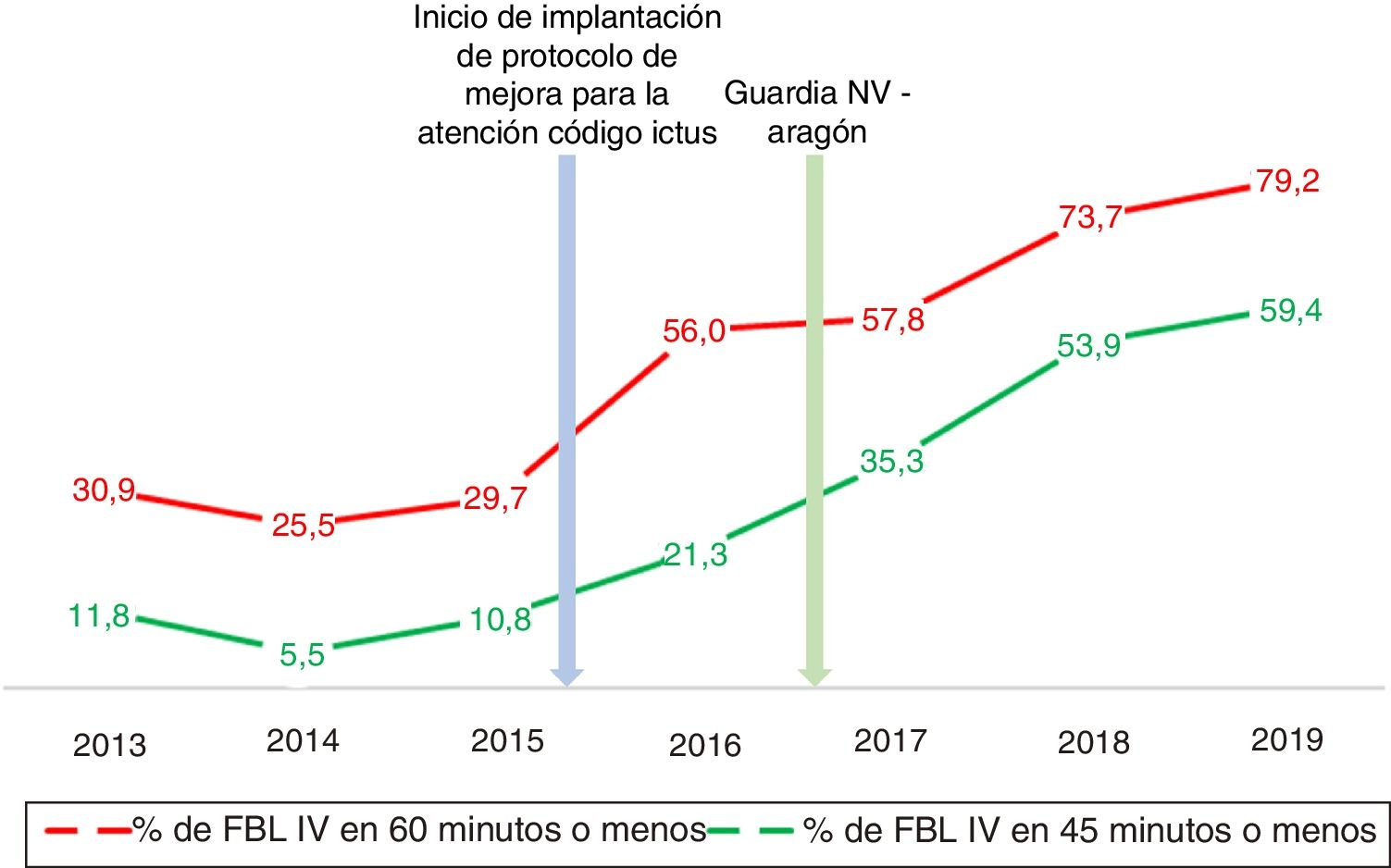
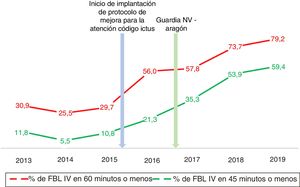
En la tabla 2, se describen las características de la muestra, que como se puede observar presenta una mayor proporción de pacientes trombectomizados (0,5% vs. 32,1%, p <0,001) y traídos por ambulancia (40,7% vs. 67,9%, p <0,001) durante el periodo post-CI. Desde la implantación del protocolo CI ha habido una mejoría progresiva en la mediana de TPA por año, no así del TPTc (fig. 2). La mediana de TPA disminuyó de forma estadísticamente significativa (p <0,001) desde 74 min (RIQ 59-97,3) en el periodo pre-CI hasta 45 min en el periodo post-CI (RIQ 33-62,5); también se observa una mejoría significativa (p=0,001) en la mediana de TSA, que pasa de 155 (126,3-195) a 135 (94,3-190) min (tabla 3). Además, se observa un aumento estadísticamente significativo en la proporción de pacientes fibrinolizados en los primeros 60 min desde su llegada a Urgencias (26,4% vs. 73,5%, p <0,001) y en la de pacientes con TPA de 45 min o menos (8,8% vs. 51,8%, p <0,001), independientemente de si eran traídos por el servicio de urgencias y trasporte sanitario 061 o no. Esta mejora del TPA se observa progresivamente cada año desde la implantación del protocolo CI (tabla 4) (fig. 3). Sin embargo, respecto a los TSA, solo se consiguió una mejoría estadísticamente significativa en la proporción de pacientes fibrinolizados en los primeros 90 min desde el inicio de los síntomas (4% vs. 24,0%, p <0,001) (tabla 4).
Características basales
| Pre-CI | Post-CI | p | |
|---|---|---|---|
| n=182 | n=249 | ||
| Edad en años, mediana (RIQ) | 76,5 (68-84) | 79 (67,5-86) | 0,27 |
| Mayores de 80 años, n (%) | 65 (35,7) | 105 (42,2) | 0,17 |
| Sexo masculino, n (%) | 96 (52,7) | 114 (45,8) | 0,15 |
| Días festivos, n (%) | 65 (35,7) | 74 (29,7) | 0,19 |
| Atención en horario de guardia, n (%) | 130 (71,4) | 181 (72,7) | 0,77 |
| Traídos por ambulancia (061), n (%) | 74 (40,7) | 169 (67,9) | <0,001 |
| NIHSS, mediana (RIQ) | 11 (6-17) | 10 (6-16) | 0,18 |
| Trombectomía mecánica, n (%) | 1 (0,5) | 80 (32,1) | <0,001 |
NIHSS: National Institute of Health Stroke Scale; post-CI: periodo postimplementación de protocolo; pre-CI: periodo preimplementación de protocolo; RIQ: rango intercuartílico.
Análisis comparativo de los diferentes intervalos de tiempo (expresado en minutos)
| Pre-CI | Post-CI | p | |||
|---|---|---|---|---|---|
| N | Mediana (RIQ) | N | Mediana (RIQ) | ||
| TEH | 176 | 75 (49-115) | 220 | 84 (52-138) | 0,033 |
| TPTc | 182 | 24 (17-39) | 249 | 26 (16,5-35,5) | 0,842 |
| TPA | 182 | 74 (59-97,3) | 249 | 45 (33-62,5) | <0,001 |
| TSA | 176 | 155 (126,3-195) | 220 | 135 (94,3-190) | 0,001 |
post-CI: periodo postimplementación de protocolo; pre-CI: periodo preimplementación de protocolo; RIQ: rango intercuartilico;TEH: tiempo extrahospitalario, TPA: tiempo puerta-aguja; TPTc: tiempo puerta-TC; TSA: tiempo inicio de síntomas-aguja.
Análisis comparativo de la proporción de pacientes fibrinolizados en los diferentes intervalosa
| Pre-CI (%) | Post-CI (%) | p | |
|---|---|---|---|
| TPA ≤ 60 min | 48 (26,4) | 183 (73,5) | <0,001 |
| TPA ≤ 45 min | 16 (8,8) | 129 (51,8) | <0,001 |
| TSA ≤ 180 min | 123 (69,9) | 160 (72,7) | 0,909 |
| TSA ≤ 90 min | 7 (4,0) | 51 (23,2) | <0,001 |
Post-CI: periodo postimplementación de protocolo; pre-CI: periodo preimplementación de protocolo TPA: tiempo puerta-aguja, TSA: tiempo inicio de síntomas-aguja.
Dentro de las variables que influyeron en una mayor proporción de pacientes fibrinolizados con un TPA ≤ 60 min, tanto en el periodo pre-CI como en el post-CI, hubo una asociación estadísticamente significativa con los pacientes traídos por el servicio de urgencias y trasporte sanitario 061, 26 (35,1%) vs. 22 (20,4%) y 136 (80,5%) vs. 47 (58,8%), respectivamente. Ser tratado en día laboral estuvo asociado de forma independiente con una mayor proporción de TPA ≤ 60 min solo en el periodo post-CI, 135 (77,1%) vs. 48 (64,9%) (tabla 5). En el periodo pre-CI, los pacientes con TPA ≤ 60 min tuvieron mayores medianas de TEH, 90 min (RIQ 55,3-103,4), que los fibrinolizados con más de 60 min de TPA, 73 min (RIQ 47,8-103,3) (p=0,016), fenómeno que se ha denominado «efecto de fin de ventana», el cual desapareció en el periodo post-CI, 82,5 min (RIQ 52-136,5) vs. 85 min (RIQ 54,5-138,5) (p=0,906).
Factores asociados a TPA menor o igual a 60 min en los periodos pre-CI y post-CI
| TPA ≤ 60min en pre-CI | TPA ≤ 60min en post-CI | |||
|---|---|---|---|---|
| p | p | |||
| Edad en años, n (%) | ||||
| Mayor de 80 | 19 (29,2) | 0,514 | 78 (74,3) | 0,809 |
| 80 o menos | 29 (24,8) | 105 (72,9) | ||
| Sexo, n (%) | ||||
| Masculino | 22 (22,9) | 0,263 | 84 (73,7) | 0,95 |
| Femenino | 26 (30,2) | 99 (73,3) | ||
| Días de la semana, n (%) | ||||
| Festivos | 20 (30,8) | 0,316 | 48 (64,9) | 0,045 |
| Laborales | 28 (23,9) | 135 (77,1) | ||
| Horario de atención, n (%) | ||||
| Guardia | 36 (27,7) | 0,523 | 135 (74,6) | 0,524 |
| Oficina | 12 (23,1) | 48 (70,6) | ||
| Medio de transporte, n (%) | ||||
| Ambulancia | 26 (35,1) | 0,026 | 136 (80,5) | <0,001 |
| Medios propios | 22 (20,4) | 47 (58,8) | ||
| Puntuación NIHSS, n (%) | ||||
| ≤ 15 | 32 (24,8) | 0,454 | 129 (70,5) | 0,083 |
| 16 o más | 16 (30,2) | 53 (81,5) | ||
NIHSS: National Institute of Health Stroke Scale; TPA: tiempo puerta-aguja; post-CI: periodo postimplementación de protocolo; pre-CI: periodo preimplementación de protocolo.
Los resultados estadísticamente significativos se resaltan en negrita.
En el tratamiento del ictus isquémico es bien conocido que «tiempo es cerebro». En congruencia con este lema, las guías clínicas recomiendan establecer objetivos en el TPA que nos permitan monitorizar y mejorar la atención de los pacientes. La recomendación de que la FBL-IV se realice en los primeros 60 min se remonta a 199512, desde entonces se ha buscado que la mayor proporción de pacientes se traten en este margen de tiempo. En el 2010, la American Heart Association/American Stroke Association lanzó la iniciativa «Target: Stroke» con el objetivo de conseguir TPA ≤ 60 min en al menos el 50% de los pacientes fibrinolizados2, iniciativa que pasó a una segunda fase en 2014, cambiando el objetivo a que al menos 75% de estos pacientes tenga un TPA ≤ 60 min y fijando como objetivo secundario que al menos el 50% de pacientes fibrinolizados lo sea con un TPA de 45 min o menos13. En la misma línea, la iniciativa «Angels», lanzada en 2016, preconiza optimizar la calidad del tratamiento reperfusor en los centros que atienden ictus isquémicos agudos, promocionando la adopción de distintas medidas que acorten los TPA y permitan cumplir estos objetivos14.
En nuestro trabajo, la mediana de TPA disminuyó de forma significativa, de 74 min (RIQ 59-97,3) en el periodo pre-CI a 45 min (33-62,5) en el post-CI. Esta mejoría sostenida empezó desde que se inició la implementación del protocolo CI en nuestro hospital, a finales del 2015, llegando a 41 min (RIQ 31-57) en 2019, con un aumento, constante y progresivo, de la proporción de paciente fibrinolizados en los primeros 60 y 45 min de su llegada a la Urgencia cada año, consiguiendo en el 2019 cumplir los objetivos de la fase 2 de la iniciativa «Target: Stroke». Esto va en concordancia con lo hallado en otros estudios similares, que describen sus resultados tras la implementación de un protocolo dirigido a la mejora de los tiempos de atención7-11.
Esta mejoría en los TPA, repercutió en unos mejores TSA, 135 min (RIQ 94,3-190) en el periodo post-CI, en comparación con los 155 min (RIQ 126,3-195) en el periodo pre-CI (p <0,001). Con lo cual, a pesar de tener unos mayores TEH, aumentó de forma significativa el porcentaje de pacientes que recibieron FBL-IV en la primera hora y media de iniciados los síntomas (23,2% vs. 4,0%), periodo en que se describe el menor NNT para independencia funcional de la FBL-IV1.
Establecer protocolos de actuación que permitan optimizar los TPA es una recomendación que se mantienen vigente en cada actualización de guías clínicas15-17. Sin embargo, conseguir implementar un protocolo de atención en el CI no es tarea fácil, al ser un proceso multidisciplinario. Exige una adecuada coordinación y colaboración por parte de todas las piezas del «engranaje» de atención, incluyendo las que intervienen en la fase extrahospitalaria. Las medidas implementadas por Meretoja et al. en Helsinki, que terminan consiguiendo que 50% o más de sus pacientes tuvieran un TPA de 20 min o menos, fueron implementadas progresiva y sistemáticamente en aproximadamente 13 años7. En global, solo en alrededor de la tercera parte de los pacientes fibrinolizados se consigue el objetivo de TPA ≤ 60 min3-6. Incluso, tras la implementación de las 10 recomendaciones de la iniciativa «Target: Stroke» en EE. UU., solo el 41,3% de los pacientes fueron fibrinolizados con TPA ≤ 60 min en los años siguientes postintervención5 y, posteriormente, al valorar los resultados tras implementar la fase 2 de esta iniciativa, la mediana de TPA conseguida fue 52,6 min, sin llegar a cumplir el objetivo del 75% de pacientes fibrinolizados con un TPA ≤ 60 min13. Más recientemente, en el análisis post hoc de los TPA del estudio TIPS (Thrombolysis Implementation in Stroke) no se hallaron diferencias significativas entre la proporción de pacientes fibrinolizados con un TPA ≤ 60 min en los periodos pre y postintervención, obteniendo finalmente una cifra del 30%18, lo que ilustra la dificultad de extender los excelentes resultados de un solo hospital, en este caso el de Melbourne, al conjunto de Australia.
A diferencia de lo referido en los mencionados estudios7-11, hubo algunas intervenciones que no incorporamos o no conseguimos implementar en nuestro hospital y que sería importante de tener en cuenta para acortar aún más los TPA. No conseguimos implementar de forma continua el paso del paciente directo al escáner tras su llegada a nuestras Urgencias, intervención considerada dentro de las fundamentales para disminuir TPA7,13, y esto se refleja en la poca variación del TPTc que obtuvimos a lo largo de estos años (fig. 2) (tabla 3). Sin embargo, tan fundamental como es, no suele ser sencilla de conseguir; de hecho, fue una de las medidas que más se incumplió al analizar los resultados tras la implementación de la fase 2 de la iniciativa «Target: Stroke»13. No aplicamos la recomendación de preparar el fibrinolítico antes de la llegada del paciente para aquellos casos altamente sospechosos de terminar en ello7,13, por las implicaciones económicas para nuestro sistema de salud en aquellos casos que finalmente no fueran fibrinolizados. Otra medida, descrita en otros estudios y que no aplicamos, fue sacar las muestras de sangre tras el inicio de la administración de rt-PA7,8.
El tener una guardia presencial de Neurología también se refleja en una menor demora en la administración del tratamiento fibrinolítico en comparación con una localizada19. En nuestro caso, la «Guardia de Neurovascular Aragón», un grupo homogéneo de neurólogos capacitados en Neurovascular y en constante formación (reuniones, sesiones mensuales, etc.), si bien está principalmente dirigida a la gestión del tratamiento endovascular, potenció la mejora de los TPA (figs. 2 y 3) y probablemente contribuyó a hacer desaparecer el efecto de «fin de ventana» (pacientes con menor tiempo de evolución de síntomas, en tanto que disponen de «mayor tiempo» para realización de FBL-IV, son atendidos más lentamente)11, que se vio en el periodo pre-CI. Es interesante observar cómo los tiempos de asistencia eran peores en los días no laborables, lo que nos llevó a tomar la decisión de cambiar la guardia de Neurovascular a presencial, incluso en fines de semana, desde enero del 2019.
Como en todo proceso, existen algunos elementos sobre los que es más difícil actuar. Entre ellos se debe resaltar que en los casos en los que el paciente llega a Urgencia por sus medios, se pierde el preaviso al equipo de guardia, por lo que, en todo programa que busque acortar los tiempos intrahospitalarios de atención al ictus isquémico agudo, es fundamental no solo informar a la población sobre cuáles son los síntomas de un ictus, sino también de la importancia del uso del servicio de urgencias y trasporte sanitario 061 para acudir al hospital. En nuestro estudio, la proporción de pacientes trasladados por la ambulancia a nuestras Urgencias aumentó de un 40,7% en el periodo pre-CI a 67,9% en el post-CI (p <0,001). Aunque la disminución de TPA en nuestro estudio fue independiente de si el paciente era traído por la ambulancia o venía por sus propios medios, la proporción de pacientes atendidos con TPA ≤ 60 min fue mucho mayor en aquellos traídos por el 061 (35,1% vs. 20,4 en el periodo pre-CI y 80,5% vs. 58,8% en el post-CI), corroborando la importancia del transporte sanitario para los tiempos intrahospitalarios.
Creemos relevante también mencionar lo importante que es una capacitación continuada y el fomentar periódicamente la motivación en el equipo multidisciplinario que participa en la atención de la fase aguda del CI, no solo para la implementación, sino también para mantener las mejoras conseguidas, hecho que también ha sido recogido por otros centros españoles11,20.
Finalmente, el ya conocido impacto del tiempo en el pronóstico funcional de los pacientes con ictus isquémicos tratados mediante FBL-IV, nos obliga a ponernos cada vez metas más exigentes en los TPA. Estudios recientes plantean que el objetivo de TPA debería bajar a 30 min en vez de 6021,22, sin embargo, existen pocas experiencias publicadas estableciendo estos protocolos ultrarrápidos en nuestro medio11. Este año los objetivos de la iniciativa «Target: Stroke» han pasado a una tercera fase, en la que se exige al menos un 85% de pacientes tratados con un TPA ≤ 60 min, un 75% de pacientes fibrinolizados con un TPA ≤ 45 min y añade que un 50% o más se hicieran en 30 min o menos23. En conclusión, la mejora de los TPA tiene que ser un proceso constante, organizado y dinámico en todos los hospitales que atienden ictus isquémicos agudos y no hay un valor «suelo» que justifique que nos acomodemos.
Nuestro estudio posee varias limitaciones. El diseño del estudio (antes y después no controlado) permite que exista la posibilidad de sobrestimar el beneficio de la intervención analizada, por lo que, para minimizar este sesgo, hemos intentado determinar características basales y la presencia de otros factores que puedan haber contribuido a la disminución del TPA, para asegurarnos que no tuvieran una distribución asimétrica entre los grupos pre y post-CI y, de tenerla, ajustar el modelo comparativo teniendo en cuenta estas variables. No hemos analizado el impacto de la intervención en el pronóstico funcional a 3 meses o en las complicaciones hemorrágicas post-FBL-IV: sin embargo, estudios previos han demostrado que un inicio precoz de la FBL-IV en los pacientes con ictus isquémico agudo se asocia a mejores pronósticos funcionales, por lo que podemos asumir que este beneficio debería mantenerse en nuestra muestra1. Nos es difícil determinar qué intervención fue más relevante para reducir los TPA. Si bien, inicialmente, se plantearon en simultáneo, la realidad es que fueron haciéndose efectivas solapadamente, sin que se llevase un registro del momento concreto en que se terminó de implementar cada una ellas e iniciar la siguiente, a excepción de la última, la implantación de la guardia unificada de Neurovascular-Aragón.
ConclusiónCon la implementación de las medidas asociadas a nuestro protocolo, se ha conseguido una disminución del TPA y del número de pacientes fibrinolizados en 60 min o menos de forma significativa y sostenida. Además, se ha establecido una dinámica de control de resultados y mejora continua que creemos nos permitirá seguir avanzando en este sentido.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNinguno de los autores del trabajo tiene conflicto de intereses.