Evaluar si existen diferencias en la presentación clínica y en la atención de pacientes adultos con crisis epilépticas (CE) en servicios de urgencias hospitalarios (SUH) en función de la edad ≥75 años y si esta se asocia de manera independiente a resultados en el SUH y a 30 días del alta.
Material y métodosACESUR es un registro observacional de cohortes multipropósito, prospectivo y multicéntrico, que se llevó a cabo en 2017. Se comparan la distribución de variables correspondientes a la presentación clínica y atención según la edad ≥75 años. Posteriormente se realizan modelos de regresión logística con el objetivo de evaluar el efecto de la edad ≥75 años sobre las variables de resultado.
ResultadosSe analizan 541 (81,5%) pacientes <75 años frente a 123 (18,5%) >75 años. En el grupo de longevos se detectó de forma significativa: mayor probabilidad de dependencia, comorbilidad, polifarmacia, visita previa al SUH, llegada en ambulancia, primera CE y clasificación etiopatogénica sintomática. En el análisis multivariado tras ajustar por las variables anteriores, se objetiva que la edad ≥75 años se asocia de manera independiente a una mayor incidencia de prueba complementaria específica (OR: 2,31; IC95%: 1,21-4,44), pero no a intervención farmacológica (OR: 1,63; IC95%: 0,96-2,80) ni hospitalización o estancia prolongada en SUH (OR: 1,56; IC95%: 0,94-2,59). Al ajustar por todas las variables anteriores, la edad ≥75 años se asocia a menor incidencia de algún resultado adverso (recurrencia de CE, revisita al SUH, hospitalización y/o fallecimiento) a 30 días (OR: 0,43; IC95: 0,25-0,77).
ConclusionesEn el registro ACESUR se identificaron diferencias en la presentación clínica y en la atención de pacientes con CE en SUH al comparar longevos frente a jóvenes. La edad ≥75 años no se asocia de manera independiente a mayor incidencia de intervención en el SUH ni a algún resultado adverso a 30 días del alta.
To determine whether there are differences in the profile and in the care of adult patients with epileptic seizures in emergency department according to age ≥75 years, and if this is independently associated with results in the emergency department and 30 days after discharge.
Material and methodsACESUR is a multicentre, prospective, observational cohort multipurpose register that was carried out in 2017. The distribution of the variables corresponding to the clinical presentation and care according to age ≥75 years were compared. Subsequently, logistic regression models were performed with the objective of evaluating the effect of age ≥75 years on the outcome variables.
ResultsA total of 541 (81.5%) cases younger than 75 years were analysed compared to 123 adult patients (18.5%) of ≥75 years or more. In the group of long-lived it was observed significantly greater probability of dependence, co-morbidity, polypharmacy, a previous visit to the hospital emergency department, arrived by ambulance, first seizures and a symptomatic aetiopathogenic classification. In the multivariate analysis, after adjusting for the above variables, it is observed that age >75 years is associated independently with a higher incidence of specific supplementary tests (OR: 2.31; 95% CI: 1.21-4.44), but not pharmacological intervention (OR: 1.63; 95% CI: 0.96-2.80), or hospitalisation or extended stay in emergency departments (OR: 1.56; 95% CI: 0.94-2.59). On adjusting for all previous variables, age >75 years is associated with lower incidence of adverse events at 30 days (OR: 0.43; 95% CI: 0.25-0.77).
ConclusionsIn the ACESUR Registry, differences in clinical presentation and in the care of patients with seizures in emergency departments were identified when comparing those patients >75 years with those <75 years. Age ≥75 years is not independently associated with a higher incidence of intervention in emergency departments, or with more adverse outcomes at 30 days after discharge.
Los servicios de urgencias hospitalarios (SUH) juegan un papel relevante en nuestro sistema sanitario y atienden a una población cada vez más envejecida. Alrededor de 3 de cada 10 pacientes atendidos de forma urgente son mayores de 65 años1. Según la OMS, se estima que este fenómeno se incrementará en los próximos años2.
A su vez, la edad avanzada se asocia a mayor complejidad, vulnerabilidad y fragilidad, iatrogenia, problemas no identificados ni resueltos —tanto clínicos como funcionales, mentales o sociales—, con peores resultados al alta de urgencias y de unidades afines, a pesar de un mayor consumo de recursos3-7.
La epilepsia es un problema de gran magnitud que afecta a más de 50 millones de personas en el mundo en algún momento de su vida8. En los SUH, las crisis epilépticas (CE) son un problema frecuente que representa el 0,5-1% del total de atenciones9,10.
A menudo se piensa de forma errónea que la epilepsia es una enfermedad casi exclusiva en la población joven, poco frecuente e importante entre los ancianos. Se ha documentado que la prevalencia de la epilepsia aumenta a lo largo de la edad adulta11 describiéndose dos picos de incidencia con carácter bimodal (jóvenes-ancianos)12,13.
En cuanto a los rasgos diferenciales de la epilepsia en la población geriátrica, apenas existen datos asistenciales. Habitualmente se presta una atención a través de la extrapolación de los datos conocidos en poblaciones más jóvenes, cuando su etiología, diagnóstico, presentación clínica y tratamiento tienen una serie de características propias14,15.
Apenas se han publicado estudios observacionales sobre la atención urgente prestada a pacientes ancianos con CE en nuestro medio16, destacando un estudio retrospectivo que analizó las diferencias en la atención de pacientes con CE en SUH en función de la edad 65 años17. La información suele proceder de estudios realizados en otros países y/o unicéntricos de difícil interpretación y generalización a nuestro entorno, debido a la heterogeneidad de los SUH. Se ha recomendado llevar a cabo estudios multicéntricos con el objetivo de identificar problemas e implementar estrategias de mejora de la calidad asistencial de este proceso clínico en este entorno asistencial18.
Se ha generado un grupo de trabajo compuesto por urgenciólogos de nuestro país, algunos de ellos geriatras, con la intención de conocer la atención prestada a pacientes adultos con CE en SUH de nuestro entorno. En un primer trabajo se presentaron las diferencias según primera CE o recurrente19. En el presente manuscrito, el objetivo principal del estudio fue evaluar si existen diferencias en la presentación clínica y en la atención de pacientes adultos con CE en SUH en función de la edad ≥75 años y si esta se asocia de manera independiente a resultados en el SUH y a 30 días del alta.
Material y métodosEl registro Atención de pacientes adultos con Crisis Epiléptica en Servicios de Urgencias (ACESUR) es un registro observacional de cohortes multipropósito, prospectivo y multicéntrico, con un muestreo sistemático aleatorio, llevándose a cabo los días pares de febrero y julio alternando con los impares de abril y octubre de 2017. Se realizó seguimiento telefónico a 30 días del alta de urgencias para conocer resultados.
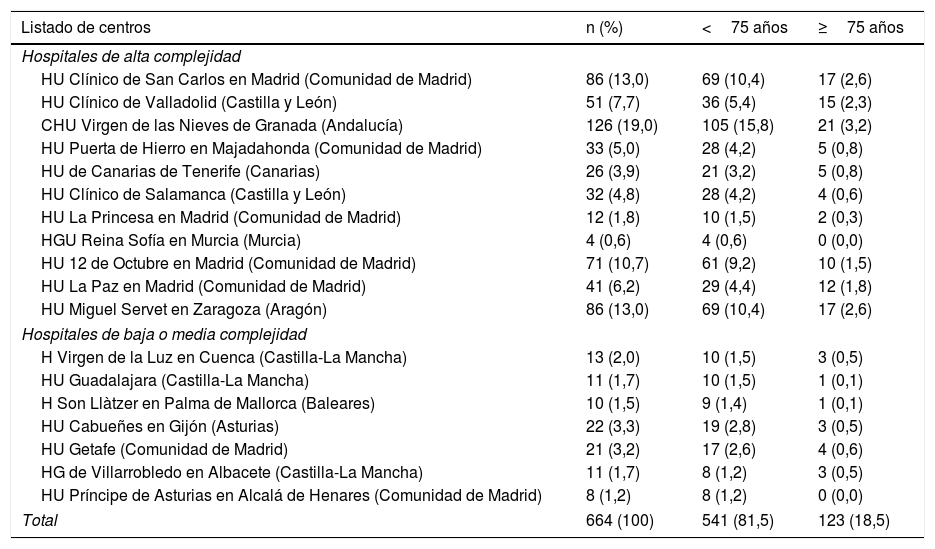
En el estudio participaron 18 SUH seleccionados por oportunidad dentro del Sistema Público de Salud español (ver tabla 1): 12 (66,7%) centros son de alta complejidad y 6 (33,3%) de media o baja complejidad.
Listado de hospitales, nivel de complejidad, localización y número (%) de pacientes incluidos según la edad ≥75 años
| Listado de centros | n (%) | <75 años | ≥75 años |
|---|---|---|---|
| Hospitales de alta complejidad | |||
| HU Clínico de San Carlos en Madrid (Comunidad de Madrid) | 86 (13,0) | 69 (10,4) | 17 (2,6) |
| HU Clínico de Valladolid (Castilla y León) | 51 (7,7) | 36 (5,4) | 15 (2,3) |
| CHU Virgen de las Nieves de Granada (Andalucía) | 126 (19,0) | 105 (15,8) | 21 (3,2) |
| HU Puerta de Hierro en Majadahonda (Comunidad de Madrid) | 33 (5,0) | 28 (4,2) | 5 (0,8) |
| HU de Canarias de Tenerife (Canarias) | 26 (3,9) | 21 (3,2) | 5 (0,8) |
| HU Clínico de Salamanca (Castilla y León) | 32 (4,8) | 28 (4,2) | 4 (0,6) |
| HU La Princesa en Madrid (Comunidad de Madrid) | 12 (1,8) | 10 (1,5) | 2 (0,3) |
| HGU Reina Sofía en Murcia (Murcia) | 4 (0,6) | 4 (0,6) | 0 (0,0) |
| HU 12 de Octubre en Madrid (Comunidad de Madrid) | 71 (10,7) | 61 (9,2) | 10 (1,5) |
| HU La Paz en Madrid (Comunidad de Madrid) | 41 (6,2) | 29 (4,4) | 12 (1,8) |
| HU Miguel Servet en Zaragoza (Aragón) | 86 (13,0) | 69 (10,4) | 17 (2,6) |
| Hospitales de baja o media complejidad | |||
| H Virgen de la Luz en Cuenca (Castilla-La Mancha) | 13 (2,0) | 10 (1,5) | 3 (0,5) |
| HU Guadalajara (Castilla-La Mancha) | 11 (1,7) | 10 (1,5) | 1 (0,1) |
| H Son Llàtzer en Palma de Mallorca (Baleares) | 10 (1,5) | 9 (1,4) | 1 (0,1) |
| HU Cabueñes en Gijón (Asturias) | 22 (3,3) | 19 (2,8) | 3 (0,5) |
| HU Getafe (Comunidad de Madrid) | 21 (3,2) | 17 (2,6) | 4 (0,6) |
| HG de Villarrobledo en Albacete (Castilla-La Mancha) | 11 (1,7) | 8 (1,2) | 3 (0,5) |
| HU Príncipe de Asturias en Alcalá de Henares (Comunidad de Madrid) | 8 (1,2) | 8 (1,2) | 0 (0,0) |
| Total | 664 (100) | 541 (81,5) | 123 (18,5) |
El estudio fue aprobado por el Comité Ético de Investigación (CEI) de cada centro. Se seleccionaron todos los pacientes ≥18 años con diagnóstico de CE en el SUH. Los pacientes o sus representantes legales otorgaron consentimiento informado por escrito.
Se realizó la recogida de datos mediante un cuaderno electrónico que incluyó las siguientes variables: edad, sexo, comorbilidad según índice de Charlson, situación funcional basal según índice de Barthel, número de fármacos habituales, número y tipo de fármacos antiepilépticos (FAE), lugar de atención de los servicios de urgencias extrahospitalarios (SUEH), uso de ambulancia y tratamiento farmacológico, nivel de triaje en SUH, motivo de consulta y visitas previas al SUH. Pruebas complementarias específicas: TAC, RMN cerebral, EEG urgente e intercrisis, o punción lumbar (PL). Respecto a las características de la CE se registró si fue el primer episodio; el tipo de CE (inicio focal o generalizada); estado epiléptico (EE) si CE mantenida o repetidas sin recuperación completa durante al menos 5 minutos (convulsivo o no convulsivo), acúmulo de crisis si CE repetidas sin criterio de EE; clasificación etiopatogénica (crisis sintomática aguda [CSA] o provocada, crisis sintomática tardía [CST] o no provocada o crisis de causa desconocida) y etiología principal (infección del sistema nervioso central, metabólica, tóxica, traumática, tumoral, vascular, otra lesión estructural o desconocida)20. En el SUH, se registró el tratamiento con benzodiacepinas (BDZ) y FAE (principio activo, vía de administración) en fase aguda (durante CE, EE, acúmulo de crisis o poscrisis inmediata) y/o nuevo FAE como prevención secundaria. Como variables asistenciales: horas de estancia y destino al alta del SUH (domicilio, hospitalización o fallecimiento). Las variables de seguimiento a 30 días del alta del SUH fueron: recurrencia de CE, revisita a urgencias, hospitalización y fallecimiento.
Análisis estadísticoLas variables cualitativas se describieron como número absoluto y porcentaje, y las cuantitativas se resumieron con la media y desviación estándar (DE) o en su mediana y rango intercuartílico (RIC) si no cumplían la asunción de normalidad según la prueba de Kolmogorov-Smirnov.
Las comparaciones entre variables cualitativas se realizaron con el test de la ji al cuadrado o con la prueba exacta de Fisher en el caso de que más de un 25% de los esperados fueran menores de 5. Las comparaciones de medias en función del grupo de edad se realizaron mediante el test de la t de Student. Para las variables cuantitativas que no se ajustaron a una distribución normal se empleó el test no paramétrico U de Mann-Whitney.
Con el objetivo de obtener el efecto ajustado de la edad 75 años o más con las variables de resultado hospitalización u observación >24h, realización de alguna prueba complementaria específica (TAC, RMN, EEG o PL), intervención farmacológica en el SUH (FAE i.v. en fase aguda y/o nuevo FAE como prevención secundaria) y algún resultado adverso (recurrencia de CE, revisita a SUH, hospitalización o fallecimiento) a 30 días del alta se ajustaron modelos mixtos de regresión logística. La variable del efecto aleatorio del modelo fue el centro hospitalario y las variables de efecto fijo fueron la variable independiente principal (edad 75 años o más). Se seleccionaron como variables de ajuste las características de presentación clínica de las crisis epilépticas que en el análisis univariado presentaron una p<0,10 y/o las clínicamente relevantes. Se calcularon las odds ratio (OR) con su intervalo de confianza del 95% (IC95%). En todos los contrastes de hipótesis se rechazó la hipótesis nula con un error de tipo I o error α menor de 0,05. Como herramientas para realizar el análisis estadístico se utilizó el paquete estadístico STATA 12.0.
ResultadosEl registro ACESUR recogió a 664 pacientes de los 18 SUH participantes, con una edad media de 52,3 (20,5) años; 541 (81,5%) fueron menores de 75 años, con una edad media de 45,2 (15,6%) años, y 123 (18,5%) tenían 75 años o más, con una edad media de 83,4 (5,5) años.
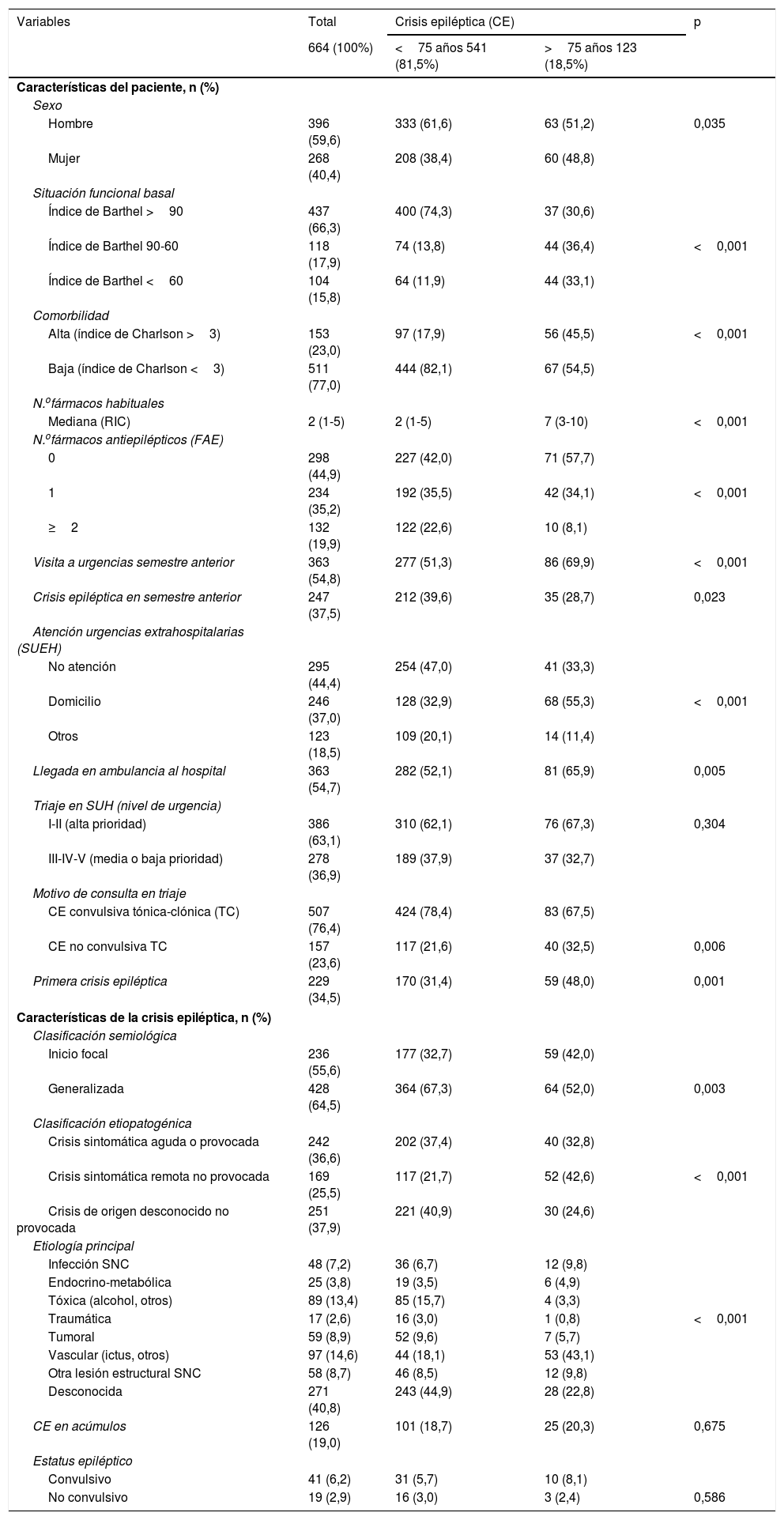
La comparación de la distribución de las variables correspondientes a la presentación clínica según la edad ≥75 años se muestra en la tabla 2. En el grupo de longevos se detectó una mayor probabilidad de ser mujer, dependencia funcional, alta comorbilidad, consumo habitual de fármacos, visitas previas a urgencias en semestre anterior. También mayor probabilidad de atención por SUEH y llegada en ambulancia sin diferencias en el nivel de triaje. Respecto al tipo de crisis, los mayores presentaron mayor probabilidad de primera CE, inicio focal, sintomática remota y de etiología conocida (sobre todo vascular).
Análisis univariado. Comparación de la distribución de las variables correspondientes a la presentación clínica según la edad ≥75 años
| Variables | Total | Crisis epiléptica (CE) | p | |
|---|---|---|---|---|
| 664 (100%) | <75 años 541 (81,5%) | >75 años 123 (18,5%) | ||
| Características del paciente, n (%) | ||||
| Sexo | ||||
| Hombre | 396 (59,6) | 333 (61,6) | 63 (51,2) | 0,035 |
| Mujer | 268 (40,4) | 208 (38,4) | 60 (48,8) | |
| Situación funcional basal | ||||
| Índice de Barthel >90 | 437 (66,3) | 400 (74,3) | 37 (30,6) | |
| Índice de Barthel 90-60 | 118 (17,9) | 74 (13,8) | 44 (36,4) | <0,001 |
| Índice de Barthel <60 | 104 (15,8) | 64 (11,9) | 44 (33,1) | |
| Comorbilidad | ||||
| Alta (índice de Charlson >3) | 153 (23,0) | 97 (17,9) | 56 (45,5) | <0,001 |
| Baja (índice de Charlson <3) | 511 (77,0) | 444 (82,1) | 67 (54,5) | |
| N.ofármacos habituales | ||||
| Mediana (RIC) | 2 (1-5) | 2 (1-5) | 7 (3-10) | <0,001 |
| N.ofármacos antiepilépticos (FAE) | ||||
| 0 | 298 (44,9) | 227 (42,0) | 71 (57,7) | |
| 1 | 234 (35,2) | 192 (35,5) | 42 (34,1) | <0,001 |
| ≥2 | 132 (19,9) | 122 (22,6) | 10 (8,1) | |
| Visita a urgencias semestre anterior | 363 (54,8) | 277 (51,3) | 86 (69,9) | <0,001 |
| Crisis epiléptica en semestre anterior | 247 (37,5) | 212 (39,6) | 35 (28,7) | 0,023 |
| Atención urgencias extrahospitalarias (SUEH) | ||||
| No atención | 295 (44,4) | 254 (47,0) | 41 (33,3) | |
| Domicilio | 246 (37,0) | 128 (32,9) | 68 (55,3) | <0,001 |
| Otros | 123 (18,5) | 109 (20,1) | 14 (11,4) | |
| Llegada en ambulancia al hospital | 363 (54,7) | 282 (52,1) | 81 (65,9) | 0,005 |
| Triaje en SUH (nivel de urgencia) | ||||
| I-II (alta prioridad) | 386 (63,1) | 310 (62,1) | 76 (67,3) | 0,304 |
| III-IV-V (media o baja prioridad) | 278 (36,9) | 189 (37,9) | 37 (32,7) | |
| Motivo de consulta en triaje | ||||
| CE convulsiva tónica-clónica (TC) | 507 (76,4) | 424 (78,4) | 83 (67,5) | |
| CE no convulsiva TC | 157 (23,6) | 117 (21,6) | 40 (32,5) | 0,006 |
| Primera crisis epiléptica | 229 (34,5) | 170 (31,4) | 59 (48,0) | 0,001 |
| Características de la crisis epiléptica, n (%) | ||||
| Clasificación semiológica | ||||
| Inicio focal | 236 (55,6) | 177 (32,7) | 59 (42,0) | |
| Generalizada | 428 (64,5) | 364 (67,3) | 64 (52,0) | 0,003 |
| Clasificación etiopatogénica | ||||
| Crisis sintomática aguda o provocada | 242 (36,6) | 202 (37,4) | 40 (32,8) | |
| Crisis sintomática remota no provocada | 169 (25,5) | 117 (21,7) | 52 (42,6) | <0,001 |
| Crisis de origen desconocido no provocada | 251 (37,9) | 221 (40,9) | 30 (24,6) | |
| Etiología principal | ||||
| Infección SNC | 48 (7,2) | 36 (6,7) | 12 (9,8) | |
| Endocrino-metabólica | 25 (3,8) | 19 (3,5) | 6 (4,9) | |
| Tóxica (alcohol, otros) | 89 (13,4) | 85 (15,7) | 4 (3,3) | |
| Traumática | 17 (2,6) | 16 (3,0) | 1 (0,8) | <0,001 |
| Tumoral | 59 (8,9) | 52 (9,6) | 7 (5,7) | |
| Vascular (ictus, otros) | 97 (14,6) | 44 (18,1) | 53 (43,1) | |
| Otra lesión estructural SNC | 58 (8,7) | 46 (8,5) | 12 (9,8) | |
| Desconocida | 271 (40,8) | 243 (44,9) | 28 (22,8) | |
| CE en acúmulos | 126 (19,0) | 101 (18,7) | 25 (20,3) | 0,675 |
| Estatus epiléptico | ||||
| Convulsivo | 41 (6,2) | 31 (5,7) | 10 (8,1) | |
| No convulsivo | 19 (2,9) | 16 (3,0) | 3 (2,4) | 0,586 |
Consumían FAE de forma habitual en menor proporción que los jóvenes. Por orden decreciente (<75 años vs. ≥75 años): 152 (28,1%) vs. 25 (20,3%) levetiracetam (LEV); 84 (15,5%) vs. 9 (7,3%), ácido valproico (VPA); 52 (9,6%) vs. 6 (4,9%) lamotrigina (LTG); 50 (9,2%) vs. 5 (4,1%) lacosamida (LCS); 25 (4,6%) vs. 4 (3,3%) eslicarbacepina (ESL); 25 (4,6%) vs. 0 (0,0%) carbamazepina (CBZ); 15 (2,8%) vs. 6 (4,9%) fenitoína (DPH); 12 (2,2%) vs. 2 (1,6%) zonisamida (ZNS); 14 (2,6%) vs. 0 (0,0%) perampanel (PRP); 10 (1,8%) vs. 2 (1,6%) oxcarbacepina (OXC); 10 (1,8%) vs. 1 (0,8%) brivaracetam (BRV); 8 (1,5%) vs. 3 (2,4%) fenobarbital (FNB); 7 (1,3%) vs. 0 (0,0%) gabapentina (GBP); 7 (1,3%) vs. 0 (0,0%) topiramato (TPM); 1 (0,2%) vs. 0 (0,0%) retigabina (RTG).
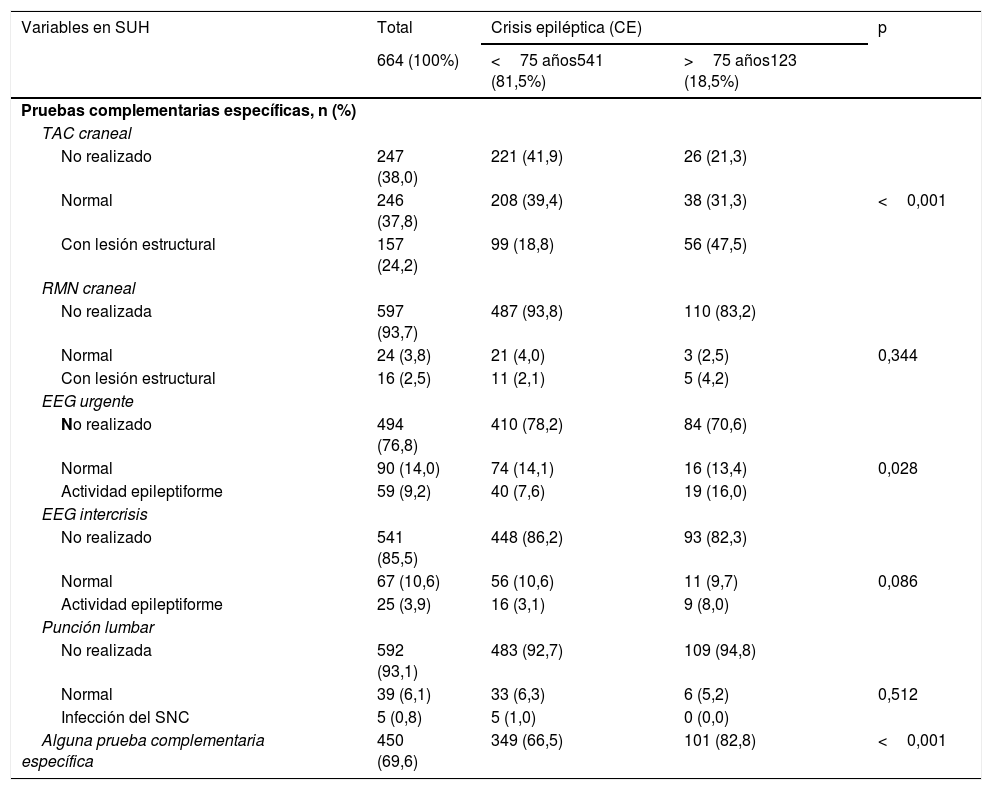
La comparación de la distribución de las variables correspondientes a las pruebas complementarias específicas solicitadas en el SUH según la edad ≥75 años se muestra en la tabla 3. En el grupo de longevos se solicitaron con mayor probabilidad alguna prueba complementaria específica y con resultado patológico, sobre todo a expensas de TAC de cráneo y EEG urgente.
Análisis univariado. Comparación de la distribución de las variables correspondientes a las pruebas complementarias específicas en el servicio de urgencias hospitalario (SUH) según la edad ≥75 años
| Variables en SUH | Total | Crisis epiléptica (CE) | p | |
|---|---|---|---|---|
| 664 (100%) | <75 años541 (81,5%) | >75 años123 (18,5%) | ||
| Pruebas complementarias específicas, n (%) | ||||
| TAC craneal | ||||
| No realizado | 247 (38,0) | 221 (41,9) | 26 (21,3) | |
| Normal | 246 (37,8) | 208 (39,4) | 38 (31,3) | <0,001 |
| Con lesión estructural | 157 (24,2) | 99 (18,8) | 56 (47,5) | |
| RMN craneal | ||||
| No realizada | 597 (93,7) | 487 (93,8) | 110 (83,2) | |
| Normal | 24 (3,8) | 21 (4,0) | 3 (2,5) | 0,344 |
| Con lesión estructural | 16 (2,5) | 11 (2,1) | 5 (4,2) | |
| EEG urgente | ||||
| No realizado | 494 (76,8) | 410 (78,2) | 84 (70,6) | |
| Normal | 90 (14,0) | 74 (14,1) | 16 (13,4) | 0,028 |
| Actividad epileptiforme | 59 (9,2) | 40 (7,6) | 19 (16,0) | |
| EEG intercrisis | ||||
| No realizado | 541 (85,5) | 448 (86,2) | 93 (82,3) | |
| Normal | 67 (10,6) | 56 (10,6) | 11 (9,7) | 0,086 |
| Actividad epileptiforme | 25 (3,9) | 16 (3,1) | 9 (8,0) | |
| Punción lumbar | ||||
| No realizada | 592 (93,1) | 483 (92,7) | 109 (94,8) | |
| Normal | 39 (6,1) | 33 (6,3) | 6 (5,2) | 0,512 |
| Infección del SNC | 5 (0,8) | 5 (1,0) | 0 (0,0) | |
| Alguna prueba complementaria específica | 450 (69,6) | 349 (66,5) | 101 (82,8) | <0,001 |
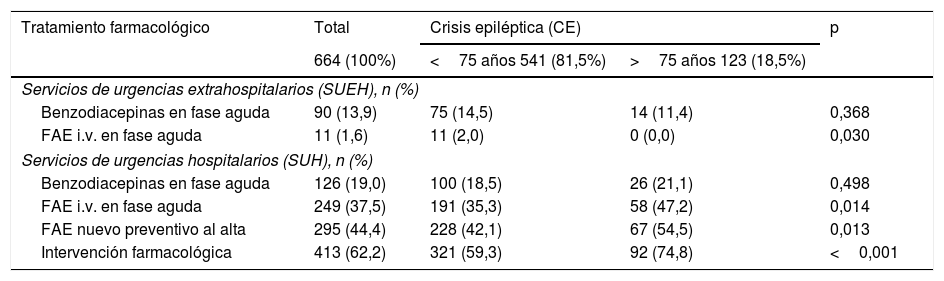
La comparación de la distribución de las variables correspondientes a intervención farmacológica según la edad ≥75 años se muestra en la tabla 4. En los SUEH, los mayores recibieron BDZ en proporción similar a los más jóvenes destacando que a diferencia de estos no recibieron ningún FAE en fase aguda. BDZ en SUEH (<75 vs. ≥75 años): 41 (7,9%) vs. 10 (8,1%) diacepam i.v., 6 (1,2%) vs. 1 (0,8%) diacepam no i.v. (rectal, i.m.), 22 (4,2%) vs. 2 (1,6%) midazolam i.v., 5 (1,0%) vs. 1 (0,8%) midazolam no i.v. (i.m., transmucoso oral o nasal), 2 (0,4%) vs. 0 (0,0%) otras BDZ. FAE i.v. (<75 años): 9 (1,7%) LEV, 1 (0,2%) VPA, 1 (0,2%) DPH.
Análisis univariado. Comparación de la distribución de las variables correspondientes a intervención farmacológica según la edad ≥75 años
| Tratamiento farmacológico | Total | Crisis epiléptica (CE) | p | |
|---|---|---|---|---|
| 664 (100%) | <75 años 541 (81,5%) | >75 años 123 (18,5%) | ||
| Servicios de urgencias extrahospitalarios (SUEH), n (%) | ||||
| Benzodiacepinas en fase aguda | 90 (13,9) | 75 (14,5) | 14 (11,4) | 0,368 |
| FAE i.v. en fase aguda | 11 (1,6) | 11 (2,0) | 0 (0,0) | 0,030 |
| Servicios de urgencias hospitalarios (SUH), n (%) | ||||
| Benzodiacepinas en fase aguda | 126 (19,0) | 100 (18,5) | 26 (21,1) | 0,498 |
| FAE i.v. en fase aguda | 249 (37,5) | 191 (35,3) | 58 (47,2) | 0,014 |
| FAE nuevo preventivo al alta | 295 (44,4) | 228 (42,1) | 67 (54,5) | 0,013 |
| Intervención farmacológica | 413 (62,2) | 321 (59,3) | 92 (74,8) | <0,001 |
En el SUH se administraron BDZ de manera similar en ambos grupos. BDZ en SUH (<75 vs. ≥75 años) fue: 57 (10,5%) vs. 15 (12,2%) diacepam i.v., 21 (3,9%) vs. 6 (4,9%) midazolam i.v., 6 (1,1%) vs. 5 (4,1%) clonacepam i.v., 10 (1,8%) vs. 0 (0,0%) loracepam v.o. y 6 (1,1%) vs. 0 (0,0%) otras BDZ. En cambio, los mayores recibieron en mayor proporción FAE en fase aguda y FAE nuevo como prevención secundaria. FAE i.v. en fase aguda (<75 vs. >75 años): 116 (21,4%) vs. 37 (30,1%) LEV, 30 (5,5%) vs. 7 (5,7%) LCS, 13 (2,4%) vs. 5 (4,1%) VPA, 3 (0,6%) vs. 3 (2,4%) DPH, 16 (3,0%) vs. 3 (2,4%) LEV+LCS, 6 (1,1%) vs. 1 (0,8%) LEV+VPA, 5 (0,9%) vs. 1 (0,8%) LEV+DPH, 1 (0,2%) vs. 1 (0,8%) LCS+BRV, 1 (0,2%) vs. 0 (0,0%) LCS+VPA. FAE nuevo preventivo (<75 vs. >75 años): 144 (26,7%) vs. 45 (%) LEV, 26 (4,8%) vs. 5 (4,1%) LCS, 22 (4,1%) vs. 6 (4,9%) VPA, 15 (2,8%) vs. 3 (2,4%) LTG, 4 (0,7%) vs. 2 (1,6%) BRV, 4 (0,7%) vs. 1 (0,8%) ESL, 4 (0,7%) vs. 1 (0,8%) PRP, 3 (0,5%) vs. 3 (2,4%) DPH, 3 (0,5%) vs. 1 (0,8%) ZNS, 3 (0,5%) vs. 0 (0,0%) OXC, 2 (0,4%) vs. 0 (0,0%) CBZ.
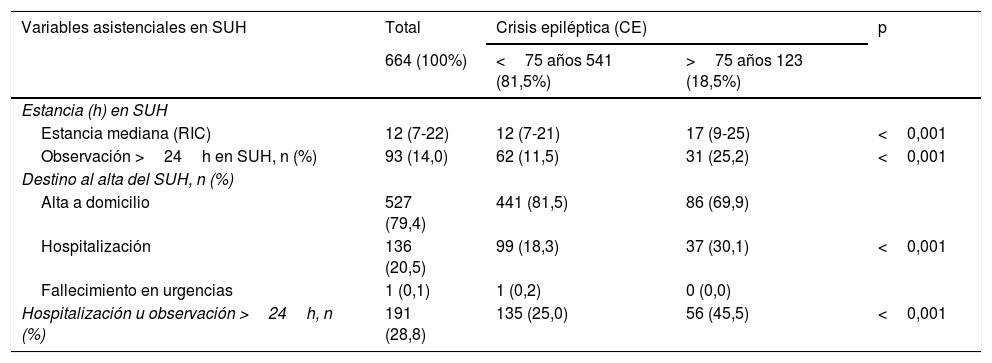
La comparación de la distribución de las variables asistenciales en el SUH y de resultado a 30 días del alta según la edad ≥75 años se muestra en la tabla 5. En el grupo de mayores la probabilidad de tener una estancia más prolongada y de hospitalización fue mayor. El destino en hospitalización (<75 años vs. ≥75 años) fue: 41 (7,6%) vs. 10 (8,1%) neurología, 45 (8,3%) vs. 25 (20,3%) otro servicio y 13 (2,4%) vs. 2 (1,6%) medicina intensiva.
Análisis univariado. Comparación de la distribución de las variables asistenciales en el servicio de urgencias hospitalario (SUH) y de resultado a 30 días del alta según la edad ≥75 años
| Variables asistenciales en SUH | Total | Crisis epiléptica (CE) | p | |
|---|---|---|---|---|
| 664 (100%) | <75 años 541 (81,5%) | >75 años 123 (18,5%) | ||
| Estancia (h) en SUH | ||||
| Estancia mediana (RIC) | 12 (7-22) | 12 (7-21) | 17 (9-25) | <0,001 |
| Observación >24h en SUH, n (%) | 93 (14,0) | 62 (11,5) | 31 (25,2) | <0,001 |
| Destino al alta del SUH, n (%) | ||||
| Alta a domicilio | 527 (79,4) | 441 (81,5) | 86 (69,9) | |
| Hospitalización | 136 (20,5) | 99 (18,3) | 37 (30,1) | <0,001 |
| Fallecimiento en urgencias | 1 (0,1) | 1 (0,2) | 0 (0,0) | |
| Hospitalización u observación >24h, n (%) | 191 (28,8) | 135 (25,0) | 56 (45,5) | <0,001 |
| Resultados a 30 días del alta del SUH | 611 (100%) | <75 años 494 (80,8%) | >75 años 117 (19,2%) | |
|---|---|---|---|---|
| Recurrencia de CE, n (%) | 96 (15,7) | 83 (16,8) | 13 (11,1) | 0,128 |
| Revisita al SUH por cualquier motivo, n (%) | 138 (22,6) | 109 (22,1) | 29 (24,8) | 0,527 |
| Hospitalización por cualquier motivo, n (%) | 59 (9,7) | 42 (8,5) | 17 (14,5) | 0,070 |
| Fallecimiento por cualquier motivo | 20 (3,3%) | 14 (2,8%) | 6 (5,1%) | 0,210 |
| Algún resultado adverso, n (%) | 200 (32,7) | 161 (32,6) | 39 (33,3) | 0,878 |
En el seguimiento hubo 53 (7,9%) perdidos. Se analizaron 494 (80,8%) <75 años vs. 117 (19,2%) ≥75 años. No se objetivaron diferencias significativas en la recurrencia de CE, revisita al SUH, hospitalización o fallecimiento.
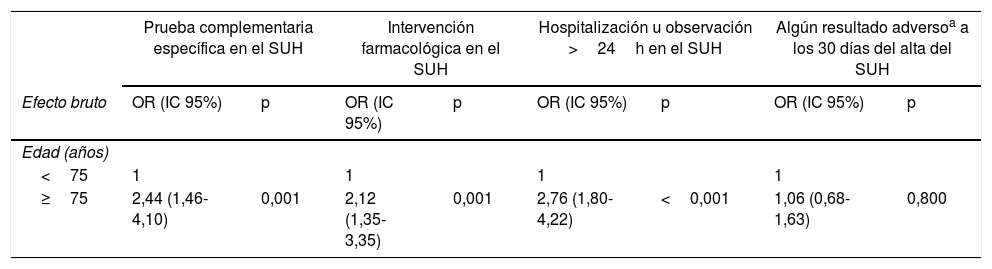
A continuación se muestra el análisis multivariado. Se realizaron 4 modelos de regresión logística con el objetivo de evaluar el efecto de la edad 75 años o más sobre las variables de resultado realización de prueba diagnóstica específica, intervención farmacológica en el SUH y hospitalización u observación >24h en la visita índice al SUH y algún resultado adverso a 30 días del alta del SUH. Cada modelo se ajustó por las siguientes variables de respuesta: sexo, situación funcional, comorbilidad, número de fármacos, visitas a urgencias 6 meses antes, llegada en ambulancia, primera crisis, clasificación etiopatogénica y además hospitalización e intervención farmacológica en el modelo que analiza la variable algún resultado adverso a 30 días del alta del SUH. La tabla 6 muestra el efecto bruto y efecto ajustado de la edad ≥75 años sobre cada una de las variables de resultado en la visita índice y a 30 días del alta del SUH. La edad ≥75 años se asocia de manera independiente a mayor probabilidad de prueba complementaria específica (OR: 2,31; IC95%:1,21-4,44), pero no de intervención farmacológica (OR: 1,63; IC95%: 0,96-2,80) ni necesidad de hospitalización o estancia prolongada en el SUH (OR: 1,56; IC95%: 0,94-2,59). Por último, se objetiva que la edad ≥75 años se asocia de manera independiente a menor incidencia de resultado adverso a los 30 días del alta del SUH (OR: 0,43; IC95: 0,25-0,77; p=0,003).
Análisis multivariado sobre la edad ≥75 años como factor de asociación independiente de resultados en el servicio de urgencias hospitalario (SUH) y a los 30 días del alta
| Prueba complementaria específica en el SUH | Intervención farmacológica en el SUH | Hospitalización u observación >24h en el SUH | Algún resultado adversoa a los 30 días del alta del SUH | |||||
|---|---|---|---|---|---|---|---|---|
| Efecto bruto | OR (IC 95%) | p | OR (IC 95%) | p | OR (IC 95%) | p | OR (IC 95%) | p |
| Edad (años) | ||||||||
| <75 | 1 | 1 | 1 | 1 | ||||
| ≥75 | 2,44 (1,46-4,10) | 0,001 | 2,12 (1,35-3,35) | 0,001 | 2,76 (1,80-4,22) | <0,001 | 1,06 (0,68-1,63) | 0,800 |
| Modelo completob | OR (IC 95%) | p | OR (IC 95%) | p | OR (IC 95%) | p | OR (IC 95%) | p |
|---|---|---|---|---|---|---|---|---|
| Edad (años) | ||||||||
| <75 | 1 | 1 | 1 | 1 | ||||
| ≥75 | 2,31 (1,21-4,44) | 0,011 | 1,63 (0,96-2,80) | 0,071 | 1,56 (0,94-2,59) | 0,086 | 0,43 (0,25-0,77) | 0,003 |
En el registro ACESUR se han constatado diferencias en la presentación clínica y en la atención de pacientes con CE en SUH al comparar longevos frente a jóvenes. A su vez, se han objetivado diferencias en intervención en el SUH y en resultado adverso a 30 días del alta que no se atribuyen de manera independiente a la edad ≥75 años.
Los pacientes longevos, como era conocido15, son más complejos al presentar una mayor dependencia funcional para realizar actividades básicas de la vida diaria, mayor comorbilidad, polifarmacia y visitas previas al SUH por cualquier motivo. En la atención inicial, queremos destacar el papel relevante de los SUEH21 por haber atendido, sobre todo en el domicilio habitual, a más de la mitad de pacientes registrados.
En cuanto a la forma de presentación, al igual que en otras series se ha descrito una mayor probabilidad de presentar una primera CE en población anciana16,17. Aproximadamente una de cada 2 CE en ancianos son primera CE y al menos una de cada 4 CE de inicio reciente se produce después de los 75 años22. En este grupo etario, también se ha descrito una mayor probabilidad de presentación atípica, con CE no convulsiva tónica-clónica, de inicio focal17,22, clasificadas más como sintomáticas de etiología estructural cerebrovascular15 y menos de origen tóxico. A diferencia de otros trabajos, se ha descrito un porcentaje mayor de infecciones del sistema nervioso central y menor de origen traumático o tumoral en el grupo de mayores17,22. La enfermedad de Alzheimer, como paradigma de la demencia, es una causa frecuente de CE sintomáticas tardías que no siempre se reconoce como tal23. Siguiendo con la forma de presentación, se constata un dato conocido: el EE se reconoce solo en uno de cada 10 casos de CE17,24. Con más frecuencia se identifica a pacientes con CE en acúmulos con al menos 2 CE en las últimas 24h25, sin diferencias por edad.
Según lo anterior, no sorprende que la probabilidad de realizar alguna prueba específica (sobre todo TAC y/o EEG urgente) y además de encontrar resultado patológico debido a la edad de 75 años de manera independiente sea 2,3 veces más alta. En comparación con otro estudio piloto mencionado17, el EEG es una técnica diagnóstica cada vez más solicitada, pasando de un 10 a un 30%, sobre todo de forma urgente. Aun así consideremos que es insuficiente. Esperemos que con los nuevos avances en conocimiento y técnica26, la monitorización EEG sea una realidad habitual en los SUH, de gran utilidad, especialmente en pacientes ancianos con delirium o poscrisis prolongadas con capacidad de identificar CE y EE no convulsivos habitualmente infradiagnosticados27.
Dentro del tratamiento habitual, se aprecia que los mayores epilépticos consumen menos FAE, destacando que LEV es el principio activo que más se prescribe17. Parece que las CE de nueva aparición se controlan con FAE en más del 80% de ancianos28 frente a un 30% de epilepsia refractaria o farmacorresistente descrita en población más joven29.
En relación con el tratamiento en los SUEH, las BDZ son el tratamiento de elección, sobre todo diacepam i.v., resultando eficaces y seguras en estudios anteriores30. En cambio, apenas se administran FAE y ninguno en el grupo de longevos. Parece razonable que con el nuevo concepto de EE, se administran FAE de forma precoz en los SUEH. Algunos resultados de administración precoz junto con BDZ no resultan beneficiosos31.
En el grupo de mayores, la probabilidad de intervención farmacológica en los SUH es mayor en el grupo de ancianos, presente en 2 de cada 3 pacientes. LEV, seguido por LCS y VPA, son los más representativos en fase aguda. Al alta, se prescribieron otros FAE como LTG y más novedosos como BRV, PRP o ESL. Tanto DPH como CBZ han caído en desuso por sus efectos adversos e interacciones en ancianos.
Hasta la fecha no se ha descrito el FAE ideal32. VPA se convirtió en la alternativa a la DPH, poco recomendable en pacientes con insuficiencia hepática, polifarmacia o en mujeres jóvenes. LEV apareció después como alternativa a los anteriores, considerado por diversos autores como una buena opción en pacientes mayores frágiles33. Entre los pocos datos de ensayos clínicos disponibles con población anciana34 se concluye que GBP, LTG y LEV son buenas opciones. LCS es otra alternativa a los anteriores. Al igual que LEV, parece un fármaco seguro, con buen perfil cinético, con resultados en EE, sobre todo administrado de forma precoz35, y con efecto neuroprotector en investigación36. BRV es otra opción novedosa, disponible i.v, de la familia del LEV, que por el momento se prescribe como terapia adyuvante37.
En cuanto a las variables asistenciales, al igual que en el estudio anterior17, los pacientes longevos presentan una estancia más prolongada y necesidad de hospitalización, aunque en esta ocasión, la edad ≥75 años no se asocia de forma independiente a este resultado en el SUH.
Por último, a diferencia de lo referenciado por otros autores38, nos ha llamado la atención que en el grupo de pacientes ancianos la incidencia de algún resultado adverso a 30 días no fue superior, incluso se podría decir que la edad ≥75 años fue una variable protectora tras el ajuste por otras variables mencionadas.
Según todo lo anterior se concluye que existen diferencias en las características de los pacientes, forma de presentación, atención prestada y resultados en el SUH y a 30 días del alta. Pero la edad de 75 años o más no es una variable independiente que justifique estos resultados, sino que se debería tener en cuenta junto con la dependencia funcional, comorbilidad, polifarmacia o visitas previas al SUH y las características de la propia CE, como el ser primer episodio o tipo de CE.
Antes de finalizar no podemos obviar las limitaciones del presente estudio las cuales son acordes a las de cualquier estudio observacional de cohortes prospectivo multicéntrico. Reconocemos el posible sesgo de selección de pacientes y de centros, así como haber podido incluir a falsos positivos (episodios paroxísticos no epilépticos) o haber pasado por alto a falsos negativos (CE no diagnosticadas). Aun así, consideramos que este trabajo es valioso para identificar las diferencias en la atención y resultados de pacientes adultos con CE en SUH en función de la edad 75 años o más.
En un futuro se recomienda realizar estudios que permitan identificar al anciano de riesgo39 con CE en SUH de nuestro entorno con intención de poder plantear estrategias que mejoren sus resultados40, recordando que para ello se necesita de una atención e intervención multidimensional e interdisciplinar en los propios SUH y al alta, garantizando una continuidad asistencial de cuidados.
Conflicto de interesesNinguno.
A todo el personal sanitario de urgencias que atiende con profesionalidad a los pacientes con crisis epilépticas.
Otros investigadores principales de centro:
Esther Díaz Najera (Hospital Universitario Puerta de Hierro, Majadahonda, Madrid. Grupo Neuro-ICTUS de la SEMES)
Juan Esteban García Loaiza (Hospital Universitario Guadalajara, Guadalajara)
Laila Belén Zuabi García (Hospital Son Llàtzer, Palma de Mallorca)
Lorena Castro Arias (Hospital Universitario 12 de Octubre, Madrid)
Miguel Benito Lozano (Hospital Universitario de Canarias, Tenerife)
Otilia Rodríguez Maroto (Hospital Universitario Cabueñes, Gijón)
Ramón Rodriguez Borrego (Hospital Universitario Clínico de Salamanca, Salamanca)
Susana Martínez Álvarez (Hospital Universitario La Paz, Madrid)
Belén Gros Bañeres (Hospital Universitario Miguel Servet, Zaragoza)
J. Mariano Aguilar Mulet (Hospital Universitario La Princesa, Madrid)
Rodolfo Romero Pareja (Hospital Universitario de Getafe, Madrid)
Pascual Piñera Salmerón (Hospital General Universitario Reina Sofía, Murcia)
Ariel Ruben Lindo Noriego (Hospital General de Villarobledo, Albacete)
Navid Behzadi Koochani (Servicio de Urgencias Médicas de Madrid [SUMMA], Madrid)
Investigadores colaboradores de centro:
María Sánchez Pérez (Hospital Universitario Clínico de San Carlos, Madrid)
Marta Gonzalvo Navarro (Hospital Universitario Clínico de San Carlos, Madrid)
Keila Llano Hernández (Hospital Universitario Clínico de San Carlos, Madrid)
Carlos del Pozo Vega (Hospital Universitario Clínico de Valladolid, Valladolid)
Sonia del Amo Diego (Hospital Universitario Clínico de Valladolid, Valladolid)
Susana de Francisco Andrés (Hospital Universitario Clínico de Valladolid, Valladolid)
Andres Pineda Martinez (Complejo Hospitalario Universitario Virgen de las Nieves, Granada. Grupo Neuro-ICTUS de la SEMES)
Araceli Molina Medina (Hospital Virgen de la Luz, Cuenca)
Luis Miguel Prieto Gañan (Hospital Virgen de la Luz, Cuenca)
Beatriz Martinez Villena (Hospital Universitario Príncipe de Asturias, Alcalá de Henares, Madrid)
Catuxa Vaamonde Paniagua (Hospital Universitario Príncipe de Asturias, Alcalá de Henares, Madrid)
M. Isabel Carrasco Rodriguez (Hospital Universitario Puerta de Hierro, Majadahonda, Madrid)
Roberto del Río Ibáñez (Hospital Universitario Puerta de Hierro, Majadahonda, Madrid)
Carlos Alonso Blas (Hospital Universitario Puerta de Hierro, Majadahonda, Madrid)
Aitor Dávila Martiarena (Hospital Universitario Puerta de Hierro, Majadahonda, Madrid)
Félix Domingo Serrano (Hospital Universitario Guadalajara, Guadalajara)
M. Mercedes Fernández Escribano (Hospital Universitario Guadalajara, Guadalajara)
Pilar Lozano García (Hospital Universitario Guadalajara, Guadalajara)
Joana Ribas Estarellas (Hospital Son Llàtzer, Palma de Mallorca)
Nuria García Herrera (Hospital Son Llàtzer, Palma de Mallorca)
Margarita Juan Juan (Hospital Son Llàtzer, Palma de Mallorca)
Alicia Paloma García Marín (Hospital Universitario 12 de Octubre, Madrid)
Eva Muro Fernández de Pinedo (Hospital Universitario 12 de Octubre, Madrid)
M. Agustina Jurado Sánchez (Hospital Universitario 12 de Octubre, Madrid)
Natalia Viera Rodriguez (Hospital Universitario 12 de Octubre, Madrid)
M. Mercedes Menendez García-Talavera (Hospital Universitario 12 de Octubre, Madrid)
Mercedes Casanueva Gutierrez (Hospital Universitario Cabueñes, Gijón)
Macarena Corominas Sanchez (Hospital Universitario Cabueñes, Gijón)
Blanca Gonzalez Garcia (Hospital Universitario Cabueñes, Gijón)
Isabel Corbacho Cambero (Hospital Universitario Clínico de Salamanca, Salamanca)
Agustín Gómez Prieto (Hospital Universitario Clínico de Salamanca, Salamanca)
Javier Naranjo Armenteros (Hospital Universitario Clínico de Salamanca, Salamanca)
Julio Cobo Mora (Hospital Universitario La Paz, Madrid)
Eva Muriel Patino (Hospital Universitario La Paz, Madrid)
Ana Herrer Castejón (Hospital Universitario Miguel Servet, Zaragoza)
Cristina Santiago Poveda (Hospital Universitario La Princesa, Madrid)
Elvira Contreras Murillo (Hospital Universitario La Princesa, Madrid)
Francisco Javier Val de Santos (Hospital Universitario La Princesa, Madrid)
Virginia Álvarez Rodríguez (Hospital Universitario Getafe, Madrid)
Marta Merlo Loranca (Hospital Universitario Getafe, Madrid)
Victoria Olalla Martín (Hospital Universitario Getafe, Madrid)
Blanca Villa Zamora (Hospital General Universitario Reina Sofía, Murcia)
Esther Tomás Jiménez (Hospital General Universitario Reina Sofía, Murcia. Grupo Neuro-ICTUS de la SEMES)
Gonzalo Fuentes (Hospital General de Villarrobledo, Albacete)
Laura Ramirez (Hospital General de Villarrobledo, Albacete)
Juan Luis Sanchez Rocamora (Hospital General de Villarrobledo, Albacete)
Belén Muñoz Isabel (Servicio de Urgencias Médicas de Madrid [SUMMA], Madrid)
Manuel José González León (Servicio de Urgencias Médicas de Madrid [SUMMA], Madrid)
Antonio Sánchez Ortega (Servicio de Urgencias Médicas de Madrid [SUMMA], Madrid)