La creación del Programa de Inmunizaciones en el mundo ha sido una de las estrategias de salud pública más valorada y que contribuye a la equidad.
Este programa fue lanzado por la Organización Mundial de la Salud en 1974, posteriormente en el año 1977 fue implementado por la Organización Panamericana de la Salud para los países de la región de América y en Chile fue a partir de 1979, poniendo a disposición un esquema contra 6 enfermedades inmunoprevenibles.
Es un programa de Bien Público de cobertura nacional, gratuito para toda la población objeto para cada una de las vacunas, que cuenta con respaldo político, independiente de los cambios de gobierno y con financiamiento nacional en un 100%.
Uno de los pilares de éxito de los programas es lograr altas coberturas de vacunación. En el caso de sarampión, dado la alta tasa de reproducción del agente y su condición de enfermedad en fase de eliminación, se requieren coberturas superiores a 95%. Aunque el principal indicador indirecto de desarrollo del programa es la tercera dosis de vacuna contra DFT (Difteria, Pertussis acelular, Tétanos).
Aunque han transcurrido 45 años de existencia de los Programas de Inmunización, cinco de las Enfermedades Inmunoprevenibles forman parte de las 10 principales amenazas para la salud mundial.
El presente artículo desarrolla parte de la historia del Programa Ampliado de Inmunizaciones de América y de Chile desde su génesis, destacando la importancia de los 12 componentes mínimos que forman parte de las actividades del programa y los hitos que han demostrado el valor, los beneficios de la vacunación, relatando ejemplos como viruela, poliomielitis, sarampión. Por último, se señalan las amenazas y posibles estrategias de superación.
The creation of the Immunization Program in the world has been one of the most valued public health strategies and one that contributes to equity.
This Program was launched by the World Health Organization in 1974, later in 1977 it was implemented by the Panamerican Health Organization for the countries of the Americas region and in Chile since 1979, making available a scheme against 6 immunopreventable diseases.
It is a program of Public Good of national coverage, free for all the target population for each of the vaccines, which has political support, independent of changes in government and 100% national financing.
One of the corner stone of success of the programs is to achieve high vaccination coverage. In the case of measles, given the high rate of reproduction of the agent and its disease condition in the phase of elimination, coverage of more than 95% its needed. Although the main indirect indicator of program development is the third dose of DPT (Difteria, Acellular Pertussis, Tetanus) vaccine.
Although 45 years of the existence of Immunization Programs have passed, five of the Immunopreventable Diseases are part of the 10 main risks to world health.
This article develops part of the history of the Expanded Program of Immunizations of America and Chile since its genesis, highlighting the importance of the 12 limited components that are part of the activities of the program and the milestones that have experienced the value, benefits of vaccination, such as smallpox, polio, measles. Finally, the threats and possible strategies for overcoming them are pointed out.
La Salud Pública mundial se ha beneficiado con la existencia de las vacunas. Ellas han sido la mejor herramienta en la prevención de las Enfermedades Inmunoprevenibles (EIP), así como un importante aporte a la equidad1,2.
Los programas de vacunación infantil han tenido una notable repercusión en las tasas de morbilidad y mortalidad en menores de 5 años en todo el mundo. En América Latina y El Caribe, se evitaron casi 174.000 muertes entre el 2006 – 2011, gracias a la vacunación de menores de 5 años, según estimaciones de la Organización Panamericana de la Salud (OPS)3.
El Programa Ampliado de Inmunizaciones (PAI) en el mundo fue lanzado en mayo de 1974, fuertemente impulsado por las exitosas lecciones aprendidas de la erradicación de la viruela, la transmisión del virus polio y del beneficio observado con la aplicación de otras vacunas tales como la vacuna sarampión. Antes de la formalización del PAI, en 1972 en el Plan de Salud de la Década de los años 70, los ministros de salud de la región habían adquirido tres compromisos sobre enfermedades prevenibles por vacunación:
- 1)
Reducir la mortalidad y la morbilidad contra el sarampión, la tos ferina y la poliomielitis mediante un programa sistemático e integrado de vacunación.
- 2)
Reducir las tasas de mortalidad por sarampión, tos ferina y tétanos a 1,0, 1,0 y 0,5 / 100.000 habitantes, respectivamente.
- 3)
Reducir las tasas de mortalidad por tuberculosis entre 50% y 65%.
Este plan también estableció objetivos de cobertura: al menos el 80% de todos los niños menores de 5 años debían vacunarse con las vacunas DPT (Difteria, Pertussis acelular, Tétanos), TOPV (Antipolio, oral trivalente) y sarampión y mantener la vacunación de todos los niños recién nacidos cada año al 80%4. En los países que disponían de información de mortalidad, demostraron que en el período 1972-1975 las muertes por sarampión, tos ferina y tétanos fueron 400 veces más altas, y por poliomielitis 1.000 veces superior a las metas establecidas en el Plan de la Década para los años setenta.
En abril de 1977, el Director de la OPS constituyó un “Grupo de Estudio” responsable de revisar y recomendar el funcionamiento del Programa de Inmunizaciones de las Américas y designó como Asesor Regional de la OPS en Inmunizaciones al Dr. Ciro de Quadros, quien instó a los países de América Latina a conocer, planificar y actuar de acuerdo a la misión del Programa Ampliado de Inmunizaciones en las Américas5. Las principales recomendaciones fueron la disponibilidad de los servicios de inmunización como parte fundamental de la Atención Primaria de Salud, la vigilancia epidemiológica y la capacitación del recurso humano.
Las tareas pendientes son conocer las razones que llevan a la reticencia a las vacunas, hacer partícipe a la comunidad, educar y comunicar los beneficios de la vacunación desde la educación básica en adelante.
DESARROLLOPara lograr la reducción de las enfermedades inmunoprevenibles la estrategia fundamental es lograr altas coberturas de vacunación. La meta para los 194 países miembros de la Organización Mundial de la Salud (OMS) era alcanzar coberturas ≥90%6. Aunque cada agente infeccioso tiene una tasa de reproducción diferente, siendo el virus sarampión uno de los más transmisibles, por lo que las exigencias de coberturas son más elevadas, ≥95%. El principal indicador indirecto del desarrollo de un programa de inmunizaciones es la cobertura de vacunación contra DTP3 medida a los 12 meses7.
En Chile el Programa Nacional de Inmunizaciones (PNI) nació en 1979, con la incorporación de 6 antígenos en el esquema: BCG, sarampión, tos ferina, difteria, poliomielitis y tétanos.
El programa está destinado a prevenir la morbilidad, discapacidad y mortalidad por enfermedades infecciosas inmunoprevenibles, definidas como problemas de salud pública en cada país. Está compuesto por una serie de estrategias y componentes para cumplir las metas propuestas. El PNI es un programa de Bien Público y las vacunas que el esquema incorpora son gratuitas para la población que habita en Chile, ya que son un derecho adquirido por la población y garantizado por el Estado y son obligatorias.
Este programa cada vez es más complejo, dado que los actuales esquemas de vacunación incorporan alrededor de 13 a 16 diferentes vacunas contra distintas bacterias y virus; en el año 2019 el programa de Chile incluye 15 antígenos.
Es importante destacar que la disponibilidad de biológicos e insumos forman parte de uno de los doce componentes o dimensiones de un Programa de Inmunizaciones; cada vez que se pretende incorporar una nueva vacuna, aparte de priorizarla por carga de enfermedad, eficacia, costo-efectividad demostrada, seguridad, la factibilidad incorpora lo siguiente:
- 1.
Disponibilidad de biológicos e insumos: el PNI anualmente estima el número de dosis de cada una de las vacunas que forman parte del esquema, basado en la población objeto a vacunar, más una estimación de pérdida de dosis, para dar cobertura a todo el país; así como también de los insumos necesarios.
- 2.
Cadena de frío: cada vacunatorio del país debe contar con los equipos de cadena de frío fijos y móviles necesarios de acuerdo con el volumen de vacunas que requiere para su población y la mantención de un stock crítico. Es un componente esencial del programa, pues es responsable de mantener temperaturas adecuadas para el almacenamiento de las vacunas, la potencia, la calidad y en último término, la capacidad de generar respuesta inmune en el organismo receptor.
- 3.
Capacitación del recurso humano.
- 4.
Movilización y Comunicación Social.
- 5.
Presupuesto que asegure la continuidad del esquema.
- 6.
Supervisión.
- 7.
Vigilancia epidemiológica y monitoreo que permita que las decisiones normativas y programáticas para optimizar el desempeño y el impacto de los programas, se basen en datos actualizados.
- 8.
Investigación.
- 9.
Evaluación.
- 10.
Prioridad Política y bases legales.
- 11.
Planificación y Coordinación.
- 12.
Sistema de información que permita conocer el estado de vacunación de cada niño que habite en Chile a partir del Registro Nacional de Inmunizaciones (RNI) y la oportunidad de vacunación. El RNI registra las vacunas programáticas y de campaña tanto en establecimientos públicos como privados con convenio con el Ministerio de Salud a nivel nacional, por tanto, en cualquier lugar del país que el niño asista a vacunarse, el historial está disponible.
Aunque se reconoce que cada uno de estos componentes han sido esenciales en el éxito de los PNI, en Chile las estrategias más relevantes han sido utilizar la organización y estructura del Sistema de Salud Pública chileno, como son el contar con el respaldo de las acciones a través de Decretos Supremos firmados por el Presidente de la República. Es decir contar con el respaldo político, independiente de los gobiernos existentes; ser un programa autosustentable, financiado completamente por el Estado desde el año 1993, sin depender de la cooperación internacional, y, un recurso humano comprometido con la salud de los niños gracias a que a partir de los años 60, las políticas públicas de salud priorizaron la salud materno-infantil.
Aunque la vacunación se ha transformado en un programa sistemático, las vacunas siguen siendo consideradas como la mejor intervención de salud pública en la prevención y la equidad. Sin embargo, 45 años después, en el año 2018 la OMS reconoce que entre las 10 amenazas a la salud mundial, cinco de ellas corresponden a enfermedades inmunoprevenibles tales como gripe pandémica, cólera, difteria, meningitis y fiebre amarilla8. Por otra parte la OMS hace un llamado para preocuparnos de las 10 principales prioridades por la amenaza que ellas conllevan, entre ellas se encuentra la prevención de la gripe pandémica, dengue y los movimientos antivacunas, ya sea por complacencia o por pérdida de confianza9.
ALGUNOS HITOS DE LOS PROGRAMAS DE INMUNIZACIÓNLas vacunas han logrado erradicar enfermedades del mundo, tales como la viruela y la poliomielitis, esta última sólo se encuentra presente en Afganistán, Pakistán y Nigeria, aunque en el 2019 se han presentado casos únicos en varios países africanos asociados al brote en Nigeria (Chad; Benin, República Democrática del Congo, Ghana, Etiopia, Togo y Zambia).
En el año 1959 la OMS instaba a la erradicación mundial de la viruela; en 1967 dicha organización puso en marcha el Programa Intensificado de Erradicación de la Viruela; el último caso confirmado en las Américas fue el 19 de abril de 1971 en Brasil, en el mundo este gran hito ocurrió en 197710. Chile, en la primera mitad del siglo pasado había introducido la vacunación anti variólica; logró la eliminación de la enfermedad en 1959, 18 años antes que ella fuera declarada como erradicada del mundo11.
En el caso de la poliomielitis la vacuna ha prevenido sobre 16 millones de casos. La enfermedad ha sido reducida en un 99%, gracias a la vacuna OPV3 (vacuna oral contra la polio) en uso desde 1961 hasta abril de 2016. La erradicación de la poliomielitis de las Américas ocurrió en el año 1994, después de años de una intensa búsqueda del virus polio salvaje a través de la vigilancia de laboratorio, clínica y epidemiológica, constituyendo un hecho histórico en los anales de la salud pública. El último caso confirmado fue en Junín, Perú12,13.
Los países del mundo lograron erradicar el virus polio 2 en 1999; sin embargo, es destacable señalar que en Chile los dos últimos casos de polio salvaje fueron notificados en 1975, tercer país del mundo en lograr la eliminación14. A pesar de este gran logro, se comenzó a observar la presencia de casos polio paralítico asociado a vacuna (PPAV) y circulación de polio virus mutante derivado de vacuna (cPVDV), por tal razón el Grupo de Expertos en Asesoramiento Estratégico sobre Inmunización (SAGE) recomendó que a partir del año 2015 los países comenzaran a incluir en sus programas de vacunación, la vacuna inactivada contra la poliomielitis, al menos una de las 4 dosis, y eliminar el virus polio tipo 2 de la vacuna oral desde abril de 2016. En Chile se incorporó esta vacuna inactivada a partir del 2016 y a partir del 2017 este componente está incorporado en la vacuna hexavalente (difteria, pertussis acelular, tétanos, Haemophilus influenzae tipo B, hepatitis B, IPV), inicialmente mediante un esquema a los 2 y 4 meses y posteriormente se extendió a los 6 y 18 meses de edad15.
Recientemente, aunque nos encontramos en la fase final de erradicación de la poliomielitis del mundo, se han confirmado tres casos de infecciones derivadas de la vacuna poliovirus (VDP) en Filipinas, lo más preocupante es que son tipo 2, tipo vacunal que fue retirado de la vacuna en abril del 201616. Estas situaciones puntuales ocurren en lugares donde las coberturas de vacunación son bajas, más aún cuando las condiciones sanitarias son pobres; en estas circunstancias el virus que se elimina desde una persona vacunada puede mutar en el ambiente en el tiempo, circular y generar enfermedad y parálisis.
IMPORTANCIA DE LAS COBERTURAS DE VACUNACIÓNPara erradicar o eliminar una enfermedad inmunoprevenible (EI) en un país o en una región, la tasa de reproducción de la infección (R0), debe ser inferior a 1. Una infección no puede mantenerse por sí sola en la comunidad o diseminarse, al menos que R0 sea mayor a 1.
Si R0< 1 significa que la enfermedad puede desaparecer
Si R0= 1 significa que la enfermedad mantiene un comportamiento endémico
Si R0> 1 significa que existe la probabilidad de una epidemia
Cada agente infeccioso tiene una tasa de reproducción R0, que es el número esperado de nuevos casos infectados a partir de un caso (enfermo) durante su período de contagiosidad en una gran población completamente susceptible, no incluye los nuevos casos producidos por casos secundarios17. La R0 depende de:
- •
Tasa de contacto = c
- •
Duración de la infección = d
- •
Probabilidad de transmisión por contacto con la persona infectada = p
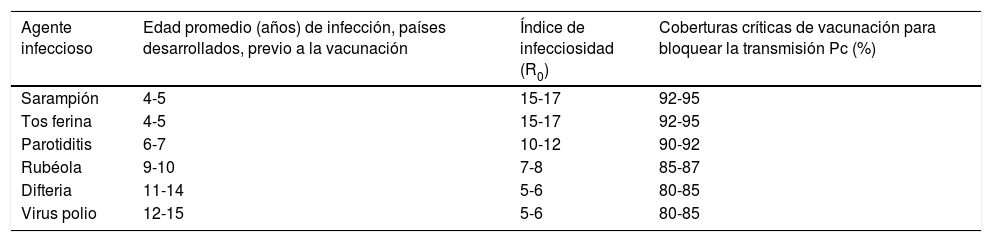
Con estos datos se estima la proporción de la población exitosamente inmunizada, que no es igual a la vacunada, necesaria para erradicar la EI. En la tabla 1 se muestra R0 para diferentes EI en población susceptible17,18.
Algunas propiedades epidemiológicas de enfermedades inmunoprevenibles en la niñez, infecciones virales y bacterianas
| Agente infeccioso | Edad promedio (años) de infección, países desarrollados, previo a la vacunación | Índice de infecciosidad (R0) | Coberturas críticas de vacunación para bloquear la transmisión Pc (%) |
|---|---|---|---|
| Sarampión | 4-5 | 15-17 | 92-95 |
| Tos ferina | 4-5 | 15-17 | 92-95 |
| Parotiditis | 6-7 | 10-12 | 90-92 |
| Rubéola | 9-10 | 7-8 | 85-87 |
| Difteria | 11-14 | 5-6 | 80-85 |
| Virus polio | 12-15 | 5-6 | 80-85 |
Adaptado de: Anderson & May, Immunisation and herd immunity Lancet 1990;335:641-645 17,18
Hoy en día existen diversas discusiones en torno a las vacunas que han impactado negativamente la tasa de inmunización en Chile.
1. Obligatoriedad versus Voluntariedad. Existen tres grandes razones por las que las vacunas incluidas en el Programa Nacional de Inmunizaciones deben ser obligatorias:
Razones de índole ética: Si no vacuno a mi hijo (a), si se enferma, pongo en riesgo la salud de la población susceptible, se vive en comunidad y por lo tanto, corresponde que la sociedad busque el bien común.
Razones Científicas: La evidencia es categórica en señalar que para que haya inmunidad de rebaño, o protección comunitaria se debe alcanzar un umbral mínimo de protección de la población, lo que se logra a través de altas coberturas de vacunación.
Razones legales: En el Código Sanitario, artículo 32, se plantea la obligatoriedad de la vacunación; en el artículo 33 se señala que puede haber situaciones especiales en las que el médico tenga razones para postergar la vacunación. En la ley 20.584 que corresponde a la Ley de Deberes y Derechos de los pacientes, en el artículo 16 se señala que los derechos de los pacientes a decidir, no aplican si se pone en riesgo la salud pública19,20.
Sin embargo, las dos primeras razones son las que debemos como ciudadanos reflexionar y reforzar permanentemente mediante la educación.
2. La desconfianza que se ha generado sobre la seguridad de las vacunas21,22.
Desde hace al menos dos siglos ya existían críticas hacia algunas vacunas, pero en los últimos años se ha observado un aumento progresivo en el número de personas que se niega a vacunar a sus hijos, lo cual ha impactado en la disminución de las coberturas y aumento de brotes de enfermedades que previamente estaban controladas y eliminadas. Un buen ejemplo de lo señalado es la reemergencia del sarampión; la OMS en el documento “Position Paper Measles”, señala que mediante modelación matemática se ha estimado que el umbral de protección colectiva sería de 92-95%, sin embargo, para la erradicación es necesario una cobertura mayor o igual al 95%23.
Los medios de comunicación social han contribuido a la difusión de mensajes negativos; se ha estudiado que el acceso a sitios web aumenta la percepción del riesgo de vacunarse y por tanto, disminuye el interés24; también se ha descrito que las personas que buscan información en internet sobre vacunas, tienen 1,6 veces más probabilidad de percibir las vacunas como menos seguras25.
Aparece el concepto de “vaccine hesitancy” o reticencia a la vacunación, que se refiere a la postergación o bien rechazo a las vacunas, aunque ellas estén disponibles en los servicios de salud. El concepto de “hesitancy” es complejo, multidimensional, varía en el tiempo, lugar, entre los países, al interior de ellos mismos y de acuerdo al tipo de vacuna. Está influenciado por tres factores fundamentales tales como Complacencia, Conveniencia y Confianza26 y una matriz de determinantes propuestas por el Grupo de Expertos de Asesoramiento Estratégico (SAGE) de la OMS:
- 1)
Influencias contextuales
- 2)
Influencias individuales y grupales
- 3)
Influencias relacionadas específicamente con las vacunas26. El estudio sobre hesitancy realizado por este grupo en el año 2014 reveló que la principal razón de rechazo a las vacunas se explicaba por dudas respecto de la seguridad de ellas27. En tres años, desde el 2014 en adelante, aunque las razones de la reticencia varían en el tiempo, entre los países y al interior de ellos, las principales razones citadas son:
- •
Dudas sobre riesgo-beneficio (22-23%), es decir, se requiere disponer de mayor evidencia científica sobre la seguridad para vencer el temor a efectos colaterales a las vacunas.
- •
Carencia de conocimiento y conciencia sobre la importancia de las vacunas, pues las actuales generaciones de padres no han visto casos graves o fatales de enfermedades inmunoprevenibles, “las vacunas son víctimas de su propio éxito” (10-15%).
- •
Razones religiosas, culturales, de género y socioeconómicas (9-12%), explicadas por determinadas sectas que piensan que algunas vacunas contienen productos derivados de cerdo tales como gelatina28,29.
- •
Invisibilidad del éxito de las vacunas, cada día se difunde menos los logros y desaparición de enfermedades y cada vez se enseña menos a los futuros profesionales de la salud sobre prevención donde las vacunas son el mejor ejemplo de prevención primaria.
- •
La falta de participación ciudadana en la toma de decisiones.
- •
El éxito de los Programas de Inmunización es indiscutible, tan solo en el período 2000-2018 las muertes por sarampión han disminuido en el mundo en un 73%. Sin embargo, es preocupante que aún mueran, en ese período, 142.288 personas a causa de la enfermedad30.
El desarrollo y complejidad de los Programas de Inmunización necesitan no tan sólo que las coberturas de vacunación sean elevadas para mantener el umbral de protección, sino modernizarse y ser inclusivos. Se recomienda incorporar a los equipos tradicionales a antropólogos, sociólogos, comunicadores, con participación ciudadana, capaces de posicionar los beneficios y seguridad de las vacunas en la comunidad.
Cómo no se habrá complejizado el programa si a finales de la década de los 70 invertía menos que US$5 por niño vacunado25, en cambio hoy invierte alrededor de US$78 debido al costo de las vacunas y alrededor de US$150 si se consideran los otros componentes (Informe Personal).
- •
Es necesario fortalecer la vigilancia epidemiológica, pues es la principal fuente de información y forma de estar alerta a la aparición de casos nuevos de cualquiera de las enfermedades en las que el país y la región de las Américas las ha derrotado.
- •
Hay que considerar que en un mundo globalizado existe el riesgo de la reintroducción de virus sarampión y eventualmente de poliovirus, debido a un desfase temporal entre la erradicación de la enfermedad y el programa de transición a la era posterior a la erradicación.
- •
Es importante comunicar los beneficios de la inmunización, a través del reconocimiento que las vacunas salvan vidas, aportan beneficios adicionales a los Objetivos de Desarrollo Sostenible para la salud, al bienestar y al desarrollo de la sociedad y prevención de la resistencia a los antimicrobianos;
- •
Involucrar a individuos y comunidades en la valoración de los beneficios de las vacunas; se requiere acceder a las poblaciones migrantes y móviles, de modo de ofrecerles los beneficios de la vacunación a través de puestas al día de esquemas atrasados o bien otorgarles los esquemas completos;
- •
Justificar las decisiones sobre introducción de nuevas vacunas, no tan sólo desde una perspectiva meramente técnica, es el momento de hacer partícipe a la comunidad en ellas; y
- •
Construir convocatoria atrayendo nuevas voces, medios de comunicación, la academia, la sociedad civil.
Según cálculos de Ozawa et al.29, sobre la base de costos de enfermedades evitadas, el rendimiento neto de la inversión de los programas de inmunización será aproximadamente 16 veces mayor que los costos de enfermedad (carga económica de muertes, casos y discapacidades evitables) en el decenio (margen de incertidumbre: 10 a 25 veces. De acuerdo con Barnighausen et al.31, la repercusión de la vacunación no se limita exclusivamente a evitar costos médicos y enfermedades, sino que además se traduce en un aumento del desarrollo cognoscitivo, los logros educativos, la productividad laboral y los ingresos, el ahorro y la inversión.
Las vacunas son parte de grandes objetivos sanitarios como la eliminación de sarampión, disminución de morbimortalidad por diarrea y neumonía en <5 años, control de las hepatitis virales y reducción de meningitis bacterianas al 2030.
Declaración de conflicto de interésLa autora declara no tener conflictos de intereses, no recibo financiamiento de laboratorios de la industria farmacéutica.