Actualmente existe controversia con respecto a la necesidad de extracción de electrodos abandonados o no funcionantes, sin infección y que no están suponiendo un riesgo evidente para el paciente.
Esta situación puede presentarse en pacientes en los que, bien por disfunción de algún electrodo o por la necesidad de actualizar un dispositivo anterior, es necesario implantar nuevos electrodos. En estos casos ¿qué es lo más indicado, extracción o abandono de los electrodos previos? También en pacientes mayores, frágiles o con poca expectativa de esperanza de vida es frecuente replantearse la necesidad de someter al paciente al potencial riesgo de un procedimiento de extracción de electrodos abandonados.
Aunque son varios los argumentos que suelen aludirse a la hora de inclinarnos hacia una postura más o menos conservadora en estas situaciones, cuando analizamos la evidencia publicada, es frecuente encontrar estudios con resultados contrapuestos en torno a estos argumentos. No obstante, el progresivo aumento de los procedimientos de extracción durante los últimos años, los avances técnicos producidos en este terreno y los buenos resultados conseguidos deberían favorecer una tendencia cada vez más favorable hacia la indicación de extracción en estos casos.
There is currently controversy regarding the need to remove abandoned or non-functioning electrodes, without infection and that are not posing an obvious risk to the patient.
This situation can occur in patients in whom, either due to dysfunction of an electrode or the need to update a previous device, it is necessary to implant new electrodes. What is the most indicated, extraction or abandonment of the previous electrodes? Similarly, in elderly, frail patients or those with short life expectancy, it is common to rethink the need to subject the patient to the potential risks of the extraction procedure.
There are several arguments that can be used when leaning towards a more or less conservative position in these situations. However, when we analyze the published evidence, it is common to find studies with conflicting results regarding these arguments. However, the progressive increase in extraction procedures, the technical advances produced in this field and the good results achieved should favor an increasingly favorable trend towards the indication of extraction in these cases.
El progresivo aumento del número de pacientes a los que se implanta un nuevo dispositivo o en los que se indica la actualización o «upgrade» de un dispositivo previo, ha provocado también un aumento en el número de procedimientos de extracción realizados durante las últimas décadas1. Aunque la principal indicación es la infecciosa, también ha aumentado el número de extracciones de electrodos no funcionantes o abandonados2.
Hoy en día, la extracción percutánea de electrodos es considerado un procedimiento seguro y con unos excelentes resultados. No obstante, esta técnica no está exenta de riesgos potencialmente graves y, por tanto, existen situaciones en las que puede surgir controversia sobre la indicación de llevar a cabo el procedimiento de extracción.
El consenso general es que la indicación de extracción debe realizarse de manera individualizada, teniendo en cuenta el cuadro clínico y el estado de salud general del paciente, las características del electrodo, las potenciales complicaciones futuras asociadas al abandono del mismo, la experiencia del cirujano y del centro en este tipo de procedimientos y la disponibilidad del equipamiento y de las herramientas necesarias.
Bajo esta consigna general y centrándonos en los electrodos abandonados, las guías y recomendaciones de expertos emiten un nivel de recomendación para algunas situaciones concretas, como cuando los electrodos están suponiendo un riesgo para el paciente, interfieren con el funcionamiento de un desfibrilador automático implantable (DAI) o son incompatibles con la resonancia magnética nuclear (RMN).
Sin embargo, también existen otras situaciones en las que puede surgir controversia con respecto a la indicación de extracción. El ejemplo más frecuente es cuando nos planteamos la extracción de electrodos sin infección y que no están suponiendo un riesgo evidente para el paciente, por ejemplo, en pacientes en los que por disfunción de algún electrodo o por la necesidad de actualizar un dispositivo anterior, es necesario implantar nuevos electrodos anulando alguno de los previos. En esta situación ¿qué es lo más indicado, extracción o abandono de los electrodos previos?
Para comparar adecuadamente estas dos opciones y poder tomar una decisión al respecto, debemos disponer de información en cuanto a cuestiones como ¿cuál es la evolución de los electrodos abandonados en el interior del sistema venoso?, ¿qué porcentaje de los electrodos que implantamos presentará disfunción, y en cuánto tiempo?, ¿cuál es el riesgo de complicaciones mayores y menores en los procedimientos de extracción?, ¿existen poblaciones especialmente vulnerables para la aparición de complicaciones?, ¿hay estudios que comparen directamente estrategias de extracción de electrodos con el abandono de los mismos?, ¿cuáles son los principales factores de riesgo para la infección en los procedimientos de infección?, ¿es posible definir un score de riesgo personalizado, objetivo, que estime el riesgo de abandonar o extraer un electrodo?.
Recomendaciones de las guías clínicas para la extracción de electrodos no funcionantesDesde los primeros implantes de marcapasos en la década de los 60, el perfeccionamiento técnico de los dispositivos, los buenos resultados obtenidos y la ampliación de las indicaciones para su uso, han hecho que el número de implantes haya ido exponencialmente en aumento. Aunque inicialmente no se le dio mucha importancia a la posibilidad de que los marcapasos o electrodos implantados tuvieran que ser retirados en el futuro, a medida que iba en aumento el número de pacientes con electrodos que debían ser extraídos, se hizo cada vez más evidente la necesidad de estandarizar las indicaciones y las técnicas de extracción. En 1997, la North American Society for Pacing and Electrophysiolgy (NASPE) celebró una conferencia de consenso en la que se formalizaron las indicaciones, se revisaron las técnicas y se redactaron las recomendaciones en cuanto al material y entrenamiento necesarios para iniciar un programa de extracción de electrodos. El documento se revisó de nuevo y se publicó a modo de guía clínica en el año 20003.
En 2009 se publicó una nueva actualización de estas guías por la Heart Rhythm Society (HRS) y la European Heart Rhythm Association (EHRA)4, donde se describen las indicaciones y las necesidades de infraestructura y los requisitos de volumen de asistencia exigibles para la acreditación en procedimientos de extracción percutánea de electrodos. El grupo de expertos que redactó el documento estaba formado por nueve cardiólogos electrofisiólogos y tres cirujanos cardiacos.
En este documento se establecieron los siguientes cinco grupos de indicaciones para la extracción de electrodos.
- 1.
Infección.
- 2.
Dolor crónico.
- 3.
Trombosis y obstrucción venosa.
- 4.
Extracción de electrodos funcionantes (sin infección).
- 5.
Extracción de electrodos no funcionantes (abandonados).
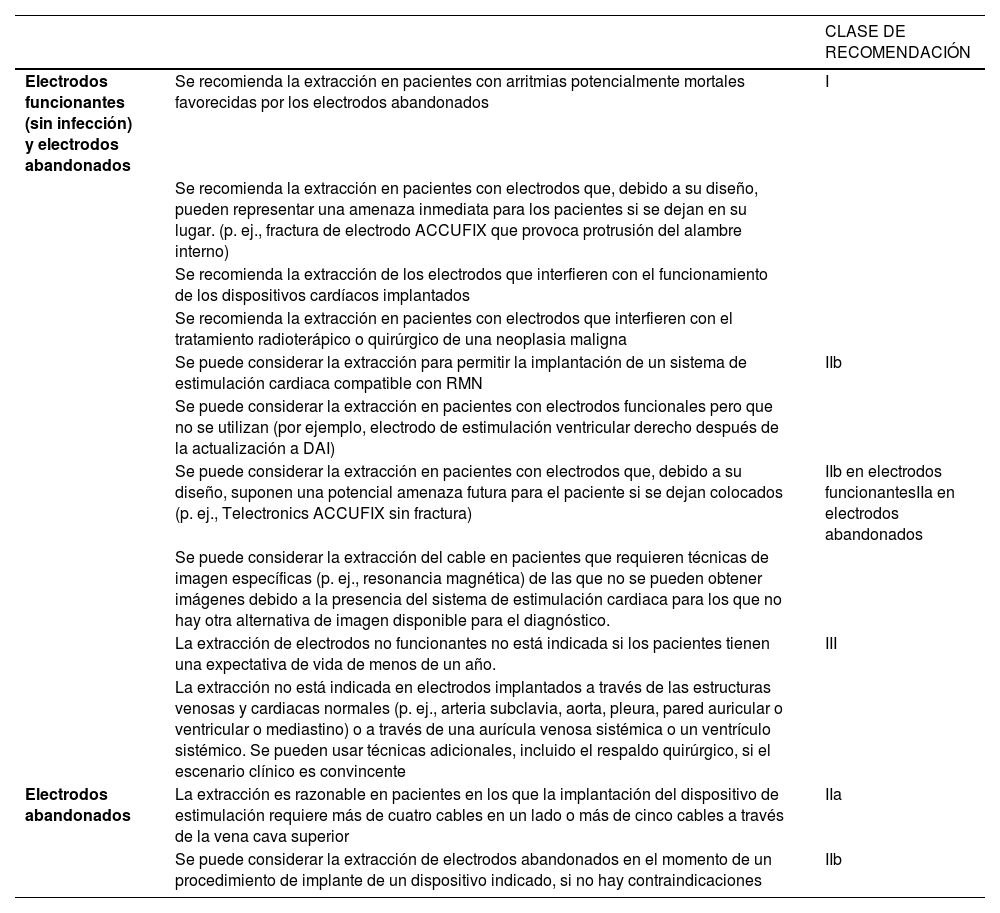
Aunque el grupo más frecuente es el de la infección, también se dedica un grupo de indicaciones específicas para la extracción de electrodos que son funcionantes pero que no están infectados y otro a los electrodos no funcionantes y/o abandonados. Las recomendaciones para la extracción correspondientes a estos dos grupos (todas ellas con nivel de evidencia B o C) se resumen en la tabla 1.
Resumen de las indicaciones de extracción de electrodos (HRS 2009)4
| CLASE DE RECOMENDACIÓN | ||
|---|---|---|
| Electrodos funcionantes (sin infección) y electrodos abandonados | Se recomienda la extracción en pacientes con arritmias potencialmente mortales favorecidas por los electrodos abandonados | I |
| Se recomienda la extracción en pacientes con electrodos que, debido a su diseño, pueden representar una amenaza inmediata para los pacientes si se dejan en su lugar. (p. ej., fractura de electrodo ACCUFIX que provoca protrusión del alambre interno) | ||
| Se recomienda la extracción de los electrodos que interfieren con el funcionamiento de los dispositivos cardíacos implantados | ||
| Se recomienda la extracción en pacientes con electrodos que interfieren con el tratamiento radioterápico o quirúrgico de una neoplasia maligna | ||
| Se puede considerar la extracción para permitir la implantación de un sistema de estimulación cardiaca compatible con RMN | IIb | |
| Se puede considerar la extracción en pacientes con electrodos funcionales pero que no se utilizan (por ejemplo, electrodo de estimulación ventricular derecho después de la actualización a DAI) | ||
| Se puede considerar la extracción en pacientes con electrodos que, debido a su diseño, suponen una potencial amenaza futura para el paciente si se dejan colocados (p. ej., Telectronics ACCUFIX sin fractura) | IIb en electrodos funcionantesIIa en electrodos abandonados | |
| Se puede considerar la extracción del cable en pacientes que requieren técnicas de imagen específicas (p. ej., resonancia magnética) de las que no se pueden obtener imágenes debido a la presencia del sistema de estimulación cardiaca para los que no hay otra alternativa de imagen disponible para el diagnóstico. | ||
| La extracción de electrodos no funcionantes no está indicada si los pacientes tienen una expectativa de vida de menos de un año. | III | |
| La extracción no está indicada en electrodos implantados a través de las estructuras venosas y cardiacas normales (p. ej., arteria subclavia, aorta, pleura, pared auricular o ventricular o mediastino) o a través de una aurícula venosa sistémica o un ventrículo sistémico. Se pueden usar técnicas adicionales, incluido el respaldo quirúrgico, si el escenario clínico es convincente | ||
| Electrodos abandonados | La extracción es razonable en pacientes en los que la implantación del dispositivo de estimulación requiere más de cuatro cables en un lado o más de cinco cables a través de la vena cava superior | IIa |
| Se puede considerar la extracción de electrodos abandonados en el momento de un procedimiento de implante de un dispositivo indicado, si no hay contraindicaciones | IIb |
DAI: desfibrilador automático implantable; HRS: Heart Rhythm Society; RMN: resonancia magnética nuclear.
Las indicaciones de clase I se refieren a situaciones en las que los electrodos (abandonados o no) estén suponiendo un riesgo evidente para el paciente. Este riesgo puede motivarse por distintas razones, como que por la posición concreta del electrodo se puedan inducir arritmias malignas5 o que se esté interfiriendo en la detección normal de arritmias por parte de un DAI6,7. También por posibles interferencias del electrodo con el trayecto de un haz de radioterapia o con una vía quirúrgica determinada que sea necesario realizar8,9, o por electrodos fracturados que puedan lesionar estructuras cardiacas, como ha sucedido con el cable ACCUFIX de Telectronics, el Sprint Fidelis de Medtronic y el Riata de Abbot10–19.
En el caso de situaciones relacionadas con la necesidad de realización de RMN en pacientes portadores de dispositivos no compatibles, y en los que no existe otra alternativa de técnica de imagen, la clase de recomendación asignada es de IIa para la extracción de los electrodos cuando éstos están abandonados y de IIb para los electrodos que son funcionantes.
Por último, se hace referencia al número de electrodos implantados (abandonados o no) que se recomienda no superar, estableciendo un máximo de cuatro electrodos a través de la vena subclavia y cinco electrodos en cava superior.
El siguiente documento más importante dedicado al manejo y extracción de electrodos se publicó en 2017 por la HRS20. En este documento, las indicaciones para la extracción de electrodos se dividen en dos grupos claramente diferenciados: el de las indicaciones infecciosas, con diferencia las más frecuentes, y el grupo de indicaciones «no infecciosas». En este segundo grupo se incluyen también las recomendaciones en torno a los electrodos abandonados y/o no funcionantes, que permanecen sin cambios significativos con respecto a las guías del 2009 (fig. 1).
También se han redactado otros documentos más generales relacionados con la extracción de electrodos, pero en los que no se contempla específicamente el grupo de indicaciones de extracción sobre electrodos abandonados. Los más importantes son los publicados por la EHRA en 201221, en 201822 y en 202023. En el primero se establecen unos requisitos mínimos de volumen de casos necesarios para el entrenamiento y la acreditación en la técnica, el segundo establece unas pautas para homogeneizar las definiciones y los criterios de evaluación utilizados en el diseño de estudios y registros y el tercero se centra, específicamente, en la infección de los dispositivos.
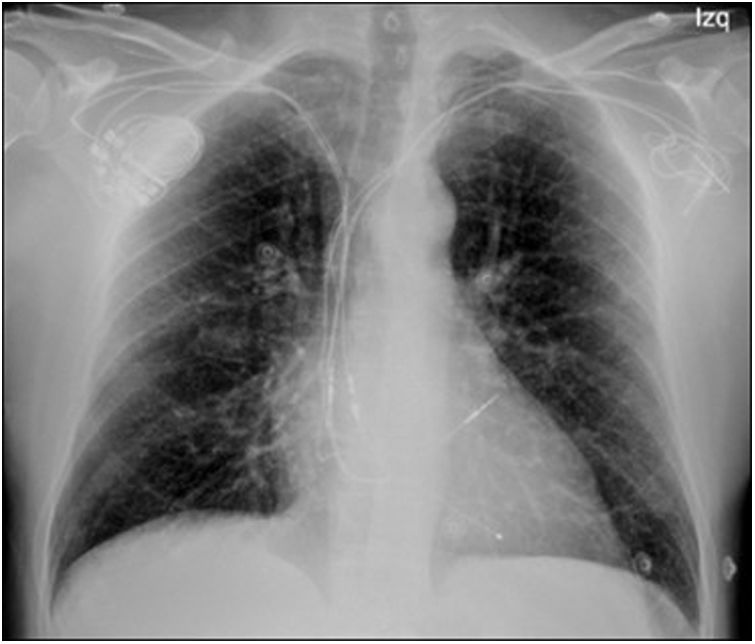
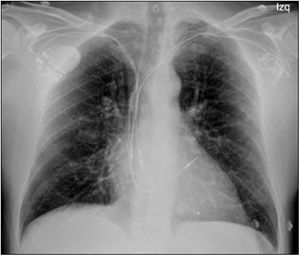
Electrodos no funcionantes: extracción vs. abandonoComo hemos visto, las indicaciones de extracción de electrodos abandonados que se recogen en las guías se refieren a situaciones clínicas concretas, en las que no caben muchas dudas acerca de la necesidad de la extracción. Sin embargo, en la práctica clínica también se presentan otras situaciones relacionadas con electrodos abandonados que pueden generar controversia, sobre todo cuando nos plantemos la extracción de electrodos que no están infectados, y que no están suponiendo riesgo para el paciente (fig. 2). En estos casos, tanto el abandono de los electrodos como su extracción suponen un potencial riesgo, pero al no existir ensayos clínicos comparando ambas estrategias, pueden surgir discrepancias de opinión en cuanto a la mejor estrategia a llevar a cabo.
En la práctica clínica habitual, la extracción de electrodos abandonados y/o no funcionantes es relativamente frecuente. En algunos registros, como el estudio PLEASE o LEXICON24,25, hasta en 38% de todos los pacientes se extrajeron los electrodos por este motivo.
La opción del abandono de los electrodos pasa por aceptar que el hecho de acumular este material implantado no va a suponer un mayor riesgo a largo plazo del que supone el procedimiento de extracción en sí mismo. También debemos tener en cuenta, sobre todo en pacientes jóvenes, que los nuevos electrodos que implantamos no están exentos de la posible aparición de futuros fallos, haciendo que más adelante nos tengamos que plantear de nuevo si seguir acumulando electrodos disfuncionantes o proceder a su extracción.
En este contexto, la tasa de fallos de los electrodos no es, en absoluto, insignificante. Se ha estimado una incidencia de fallos de 2,5% a cinco años26. En algunos estudios, la tasa de fallos alcanzó 20% en electrodos de 10 años de antigüedad27. En la mayoría de los casos, la causa del mal funcionamiento de los cables de marcapasos es el defecto de aislamiento28. En el caso de los DAI, los fallos de la bobina y la rotura de los aislantes internos de poliuretano representan la razón más común que puede llevar a la sustitución del cable.
Por otro lado, también hay que tener en cuenta los potenciales riesgos del procedimiento de extracción, siendo los más frecuentes las lesiones a nivel de la cava superior y del ventrículo derecho29,30. Otras complicaciones incluyen la laceración o rotura de la vena subclavia o innominada, la lesión o perforación de la aurícula derecha, el taponamiento cardiaco, la rotura y migración de un fragmento del electrodo y la trombosis venosa. La incidencia de complicaciones mayores en los procedimientos de extracción varía entre 1,8 y 5,2%29,31–35 según las distintas series publicadas.
Se ha demostrado que la incidencia de estas complicaciones es significativamente inferior cuando el procedimiento es realizado en centros de alto volumen y por personal con experiencia. Esta fue una de las principales conclusiones del registro «European Lead Extraction ConTRolled Registry» (ELECTRa) que constituye el primer gran registro prospectivo de los procedimientos de retirada transvenosa de electrodos llevado a cabo en Europa35.
Por otra parte, también se ha analizado si existen diferencias en cuanto a la aparición de complicaciones en función de la técnica empleada para la extracción de los electrodos, comparando las herramientas de disección mecánica con el láser. La evidencia publicada parece apuntar hacia una tasa de éxito similar con ambas técnicas, si bien, en un metaanálisis reciente, la incidencia reportada de complicaciones, incluida la mortalidad intraoperatoria fue superior en los procedimientos realizados con láser36.
Teniendo en consideración todos estos datos, los argumentos que generalmente suelen abogarse en contra de abandonar electrodos (y a favor de su extracción) son:
- -
Cuanto más tiempo está abandonado un electrodo en el interior del sistema venoso, más difícil será su extracción en el futuro.
- -
Existe una mayor probabilidad de erosión y decúbito del bolsillo del marcapasos conforme más electrodos contenga.
- -
Existe una mayor probabilidad de infección de los electrodos conforme haya más electrodos implantados.
- -
Si se complica un cambio de generador con una infección, la extracción será más complicada en caso de que existan electrodos abandonados.
- -
Mayor probabilidad de oclusión y/o estenosis venosa.
A pesar de que estos argumentos son generalmente aceptados, la evidencia publicada al respecto muestra a menudo resultados dispares. Por otra parte, la mayoría de las recomendaciones que nos aportan las guías en torno a la extracción de electrodos no funcionantes tienen un nivel de evidencia únicamente de C, opinión de expertos. Por tanto, ¿debemos extraer de manera profiláctica los electrodos no funcionantes? El debate está servido.
Si abandonamos electrodos, ¿existe mayor riesgo de complicaciones en futuros procedimientos de extracción?Habitualmente, los electrodos abandonados acumulan varios años desde su implante, por lo que previsiblemente, presentarán mayores adherencias que otros más recientes, especialmente cuando hay varios cables implantados37,38.
El hecho de encontrarnos con una mayor cantidad de fibrosis hará que el procedimiento de extracción sea técnicamente más complejo. En consecuencia, es previsible que el riesgo, tanto de la aparición de complicaciones durante el procedimiento como de no conseguir una extracción completa, sea también mayor. Sin embargo, la evidencia publicada no es unánime en torno a estas cuestiones:
Riesgo de no conseguir una extracción completaEl Dr. Byrd publicó en 1999 que el riesgo de fracaso de la extracción (extracción incompleta) se multiplica por dos cada tres años de duración del implante39. Esta observación se realizó en base a una serie multicéntrica de más de 3.500 electrodos extraídos en 266 centros. De esta manera, si por ejemplo suponemos un riesgo de extracción fallida de 1% en un electrodo que lleva tres años implantado, este riesgo aumentaría a 8% cuando lleve 12 años y a 32% a los 18 años.
Sin embargo, los datos que observamos en la práctica clínica habitual parecen no apoyar este argumento, ya que la tasa de extracciones exitosas y completas publicadas en la actualidad generalmente son muy elevadas incluso con electrodos implantados hace muchos años. Posiblemente, con la mejora general de las técnicas de extracción en la actualidad, este argumento, publicado hace más de 20 años, haya perdido validez.
Por ejemplo, en el estudio Lead Extraction In the Contemporary setting (LExICon)25 realizado sobre 1.449 pacientes, se registró una tasa de extracción completa de los electrodos de 96,5% y de éxito clínico de 97,7%. En este estudio, los electrodos con 20 años de duración tuvieron solamente 2,4% de extracción incompleta, porcentaje que queda lejos de 32% estimado en el anterior ejemplo.
En estudios más antiguos como el estudio norteamericano Pacemaker Lead Extraction with the Excimer Sheath (PLEXES)31 la tasa de extracción completa fue de 94%. Otras revisiones han situado la tasa de extracción completa entre 93,5 y 95,1%22,40.
En la serie de Mosquera et al., donde se analizó a 94 pacientes consecutivos en los que se realizó extracción mediante láser (170 electrodos) entre junio del 2008 y julio del 2018, con 70% de cables de más de cinco años y 30% de más de 10 años, se consiguieron unas tasas de éxito completo del procedimiento y de éxito clínico de 96,8 y 97,9%, respectivamente41.
Por el contrario, también podemos encontrar otros estudios, como el de Hussein et al.42, en el que se estudió el impacto de los electrodos abandonados en el curso clínico de los pacientes que presentan infección del dispositivo, donde se reporta una frecuencia de extracción completa significativamente inferior en el grupo de pacientes con electrodos abandonados. En este estudio, de los 1.386 pacientes con dispositivos cardíacos infectados, 23,3% tenían algún electrodo abandonado. El éxito clínico y la extracción completa se consiguió en 87% de los pacientes con electrodos abandonados frente a 96,3% en el grupo control (p < 0,0001). Los procedimientos de extracción en pacientes con cables abandonados fueron más largos y con tiempos de fluoroscopia más prolongados. También fue mayor la incidencia de complicaciones, tanto mayores (3,7 vs. 1,4%; p = 0,009) como menores (7,7 vs. 4,4%; p = 0,02) en los pacientes con electrodos previamente abandonados.
Riesgo de mayor incidencia de complicaciones al extraer electrodos más antiguosTambién podemos encontrar cierta disparidad de los datos publicados en torno a esta cuestión. Por una parte, existen datos que sugieren que la duración del implante o la presencia de electrodos abandonados no se relacionan directamente con eventos adversos mayores durante el procedimiento de extracción. Por ejemplo, en el estudio LExICon25 donde se registró 1,4% de eventos adversos mayores y 0,28% de mortalidad, no se encontró asociación estadísticamente significativa entre la duración del implante y la aparición de dichas complicaciones. En el estudio PLEXES31 se registró 2,3% de eventos adversos mayores, pero no había datos que reportasen mayores complicaciones en función de la duración del implante.
Otro ejemplo es el estudio de Merchant et al.43 donde se realizó una revisión retrospectiva de los pacientes sometidos a la extracción de electrodos en un solo centro desde enero de 2007 hasta mayo de 2016. Los pacientes se estratificaron en dos grupos en función de la presencia o ausencia de cables abandonados. No hubo diferencias significativas en cuanto a la extracción incompleta (p = 0,439) ni a la incidencia de complicaciones mayores o muerte (p = 0,397) entre ambos grupos.
Por el contrario, en otros estudios, tanto la duración de implante de los electrodos como un número mayor de electrodos extraídos también se han identificado como factores predictores de complicaciones mayores en los procedimientos de extracción.
En el registro ELECTRa44 Se inscribieron 3555 pacientes consecutivos, de los cuales 3.510 se sometieron a una extracción de electrodos en 73 centros de 19 países europeos. De los 58 pacientes (1,7%) con complicaciones mayores relacionadas con el procedimiento, 49 (84,5%) pacientes presentaron complicaciones cardiovasculares que requirieron pericardiocentesis, colocación de tubo torácico y/o reparación quirúrgica. La mortalidad fue de 20% en los pacientes con taponamiento por lesión cardiaca y de 31,6% en los pacientes con lesión de vena cava. En el análisis multivariante, las lesiones cardiacas con taponamiento fueron más frecuentes en la extracción de cables RIATA, en pacientes de sexo femenino, en cables con un tiempo medio de permanencia superior a 10 años y cuando se extrajeron ≥3 cables o se requirieron múltiples vainas.
En la serie de Mosquera et al.41, con 6,4% de complicaciones cardiovasculares mayores, también se identificó como predictor de complicación cardiovascular, además de los cables bibobina del DAI y la oclusión completa del eje venoso ipsilateral, la antigüedad de los cables. En otro estudio, los predictores independientes de cualquier complicación incluyeron un mayor número de electrodos ventriculares derechos explantados (HR = 3.51, p = 0,013)45.
Además de los anteriores, otros factores de riesgo para la aparición de complicaciones en los procedimientos de extracción que se han identificado en la literatura son un índice de masa corporal < 25 kg/m2, la enfermedad cerebrovascular, la disfunción ventricular severa (FEVI ≤ 15%), la trombocitopenia y un INR > 1,225,46.
Si abandonamos electrodos, ¿existe un mayor riesgo de infección?Al disponer de una mayor superficie de material endovascular sobre el que podrían asentar las bacterias, es razonable pensar que cuando hay electrodos abandonados también puede existir un mayor riesgo de infección. Sin embargo, también encontramos cierta disparidad de resultados en los estudios publicados en torno a esta cuestión.
En el estudio de Pokorney et al.47, a partir de una muestra representativa de 5% de Medicare, se identificaron a los pacientes con edad mayor o igual a 65 años en los que se había implantado un primer dispositivo de estimulación cardiaca y que posteriormente, en un plazo a partir de un año, se habían vuelto a intervenir para bien añadir o bien extraer algún un electrodo, excluyéndose los casos de infección. Sobre un total de 6.859 pacientes identificados, se realizó extracción en 1.113 pacientes (16,2%) vs. a 5.746 (83,8%) abandonos. El seguimiento medio fue de 2,4 años con un rango intercuartil de 1 a 4,3 años. Durante el seguimiento, la curva de incidencia acumulada de infección del dispositivo entre los grupos en los que se extrajeron o se abandonaron electrodos es superponible, sin diferencias estadísticas (p = 0,55). Sin embargo, tras el ajuste multivariable por diferentes factores de riesgo, la extracción del dispositivo se asoció con tasas de infección a los 5 años más bajas en comparación con el abandono (HR 0,78; IC: 0,62-0,97; p = 0,027).
Esta observación apoya la hipótesis de que la presencia de electrodos abandonados favorece el desarrollo de futuras infecciones. Sin embargo, en otros estudios, el número de electrodos no parece un factor de riesgo para la aparición de infección.
Así, en el estudio de Sohail et al.48, se analizaron los factores de riesgo asociados a las infecciones tempranas y tardías del dispositivo en pacientes portadores de DAI. Se revisaron retrospectivamente todos los pacientes a los que se les implantó un desfibrilador en la Clínica Mayo de Rochester entre 1991 y 2008. Cada caso de infección se emparejó con dos controles no infectados. Se realizó un análisis multivariable para identificar los factores de riesgo para la aparición de infección, no encontrándose relación entre el número de electrodos implantados y el riesgo de infección.
Se encontraron resultados similares en otras series con mayor número de pacientes:
Johansen et al.,49 analizaron la incidencia y los factores de riesgo para la aparición de infección en una cohorte de 46.299 pacientes a los que se les implantó un marcapasos. En el análisis multivariable no hubo asociación entre el número de electrodos y el riesgo de infección.
En otro análisis con todavía mayor número de pacientes, también se investigaron los factores de riesgo para la infección en más de 200.000 pacientes con implante de DAI50. Entre los factores de riesgo para la infección detectados en el análisis multivariable no se encuentra el número de electrodos, contraviniendo de nuevo la hipótesis generalmente aceptada de que abandonar electrodos se asocia con un mayor riesgo de infección en el futuro.
Si abandonamos electrodos, ¿existe un mayor riesgo de trombosis venosa?En la práctica clínica no es infrecuente encontrarnos con pacientes portadores de un solo electrodo que presentan trombosis del eje subclavio mientras que otros pacientes con múltiples electrodos implantados mantienen el sistema venoso permeable. Este hecho puede llamar la atención ya que, desde un punto de vista teórico, el ocupar una mayor cantidad de espacio en el interior de la vena cuando existen electrodos abandonados, parece facilitar la obstrucción y/o trombosis del vaso. Sin embargo, la evidencia publicada en la literatura no parece demostrar claramente un riesgo aumentado de obstrucción venosa conforme mayor número de electrodos estén implantados.
Por otro lado, otra cuestión que no se suele plantear es si el daño endotelial producido durante el procedimiento de extracción, al ser uno de los factores de la conocida tríada de Virchow, pudiera estar favoreciendo la trombosis venosa incluso en mayor medida que el abandono de los electrodos.
En el estudio publicado por Cock et al.,51 no hubo diferencias en la incidencia de trombosis en un grupo de 48 pacientes con tres o más electrodos frente a otro grupo de igual tamaño con dos electrodos durante un seguimiento de 7,4 años.
Bracke et al.,52 tampoco encontraron relación entre el número de electrodos y la obstrucción venosa en 89 pacientes con entre uno y cuatro electrodos implantados, remitidos para su extracción.
En el estudio de Da Costa et al.,53 se realizó una venografía a 202 pacientes seis meses después del implante del marcapasos, no encontrando relación entre la trombosis venosa y el haber implantado uno o dos electrodos.
Rozmus et al.54, en 2005 publicó una revisión de los trabajos anteriores publicados a este respecto. Los propios autores reconocen en este estudio que «A pesar de 40 años de experiencia con sistemas de marcapasos intravenosos implantados de forma transcutánea y de decenas de estudios, no hemos podido identificar factores de riesgo claros (confirmados por estudios independientes) que conduzcan a la estenosis venosa. Ni el hardware (tamaño, número y material del cable) ni la elección del lugar de acceso (vena cefálica, subclavia o punción axilar) parecen afectar a la tasa de complicaciones venosas».
En otro estudio más reciente55 se realizó una venografía para analizar la permeabilidad de las venas en 200 pacientes remitidos para extracción. En esta ocasión tampoco hubo relación entre el número de electrodos y la obstrucción venosa, sin poder apoyar la hipótesis de que la obstrucción venosa aumenta con el número de electrodos implantados.
¿Existe un mayor riesgo de eventos adversos cuando se abandonan electrodos?De nuevo, al abordar esta cuestión podemos encontrar en la literatura diversos estudios con conclusiones dispares.
Por una parte, existen datos que sugieren tasas relativamente bajas de complicaciones relacionadas con los cables abandonados, como en el estudio de Glikson et al.56 en el que se realizó un seguimiento a 78 pacientes portadores de DAI y que además tenían algún electrodo abandonado. En total 101 cables abandonados durante una media de 3,1 ± 2 años. Durante el periodo de seguimiento no observaron ninguna complicación de infección, tromboembolismo clínicamente aparente o mal funcionamiento del sensor del DAI. El artículo concluye que abandonar un cable que no funciona parece ser seguro y no supone un riesgo adicional clínicamente significativo de futuras complicaciones. No obstante, se trata de un estudio con pocos pacientes y un periodo corto de seguimiento.
En otro estudio57 se siguieron a 245 pacientes con edades entre 0 y 19 años portadores de un dispositivo de estimulación cardiaca; 18 pacientes presentaron disfunción de alguno de los electrodos y en todos ellos se reimplantaron nuevos electrodos abandonando los anteriores. Tras un seguimiento de cuatro años no hubo eventos adversos relacionados con los electrodos.
Amelot et al.58 publicaron en 2011 otro estudio retrospectivo con un seguimiento medio de 3,2 años en el que se comparó la evolución de los pacientes en los que se había realizado extracción con los que se abandonaron electrodos disfuncionantes, sin observar diferencias en las tasas de complicaciones inmediatas o a medio plazo entre ambas estrategias.
En el estudio de Rijal et al.59, publicado en 2015, las complicaciones relacionadas con los electrodos durante una mediana de seguimiento de tres años fueron similares en un grupo de 296 pacientes con extracción y otro grupo de 192 pacientes con abandono. Las tasas de hospitalización y las tasas de mortalidad también fueron similares entre los dos grupos.
En otros estudios como en el análisis de Zeitler et al.60 realizado sobre una muestra identificada en el registro cardiovascular de datos americano (NCDR) de 12.454 pacientes portadores de DAI, se ha observado incluso una mayor incidencia, tanto de complicaciones intrahospitalarias (2,19 vs. 3,77%); p < 0,001) como de mortalidad al año (8,2 vs. 11,4%. p = 0,06) e infección a los seis meses (1,3 vs. 3,1%, p = 0,06) cuando se extraen los electrodos en comparación con el abandono de los mismos.
Suga et al.61 analizaron retrospectivamente la evolución de 433 pacientes con un total de 531 electrodos abandonados. El porcentaje de complicaciones relacionadas con el dispositivo fue de 5,5%. No se registró ninguna muerte de pacientes por estas complicaciones. Además, no hubo ningún caso de trombosis clínica o migración de los electrodos abandonados. El riesgo de complicación fue mayor en los casos con tres o más cables abandonados, cuatro o más electrodos en total, los antecedentes de tres o más procedimientos de implante de electrodos y una edad más joven en el momento del primoimplante.
En el artículo de Pokorney et al.47, se concluye que la mortalidad a cinco años es similar con ambas estrategias, pero con una menor incidencia de infecciones en el grupo de extracción.
Contrariamente, otros estudios apuntan hacia peores resultados con la estrategia del abandono de electrodos con respecto a su extracción.
En los estudios PLEASE y LEXICON24,25, por ejemplo, se documentó un aumento de las tasas de complicaciones, como la infección y la obstrucción venosa, cuando se dejan varios electrodos abandonados.
El estudio de Hussein et al.,42 concluye que la presencia de electrodos abandonados favorece la extracción incompleta, lo que acarrea peores resultados clínicos. En este estudio, la retención de restos de electrodos tras el procedimiento de extracción, que fue más frecuente en el grupo de pacientes con electrodos abandonados (11,5 vs. 2,9%; p < 0,0001), se asoció con peores resultados clínicos, incluidas tasas más altas de mortalidad a un mes (7,4 vs. 3,5% en los pacientes sin restos de electrodos).
En otro estudio realizado por Böhm et al.62, se realizó un seguimiento de 60 pacientes con electrodos abandonados no infectados en los que se registró una incidencia de complicaciones en 12 (20%) de ellos. En cinco pacientes se objetivó migración del electrodo, en tres pacientes erosión de la piel, en dos pacientes trombosis venosa y en dos pacientes estimulación muscular. El estudio concluye que las complicaciones debidas a los electrodos abandonados no infectados son relativamente frecuentes y pueden representar una carga significativa de morbilidad y costes.
Aunque menos frecuentemente, otra fuente de complicaciones asociada a los electrodos de ventrículo derecho es la interferencia del electrodo con la válvula tricúspide. Se han reportado varios casos de estenosis tricuspidea provocadas por este mecanismo63,64, por lo que también lo deberemos tener en cuenta a la hora de valorar la extracción o abandono de electrodos no funcionantes
ConclusionesLos estudios disponibles que comparan la extracción versus el abandono de electrodos no funcionantes y no complicados no acaban de resolver la controversia que se genera en torno a esta cuestión.
Sabemos que tanto el abandono de los electrodos como su extracción suponen un potencial riesgo, pero al no existir ensayos clínicos comparando ambas estrategias, pueden surgir discrepancias de opinión en cuanto a la mejor estrategia a llevar a cabo.
Son varios los argumentos que se pueden aludir a la hora de inclinarnos hacia una postura más o menos conservadora en estas situaciones. En este sentido, gracias a los avances técnicos, a la difusión de los procedimientos de extracción y a los buenos resultados publicados, en opinión de los autores, la tendencia actual debería ser cada vez más favorable hacia la extracción en estos casos.
De esta manera, y replicando el ejemplo que se expone el documento de consenso del 201720, en un paciente de 20 años con un bloqueo cardíaco completo y dos electrodos, el implantar nuevos electrodos sin extraer los antiguos, aunque sea factible, es desaconsejable. Al contrario, en un paciente de 90 años con un electrodo no funcionante o un vaso ocluido que impide la reutilización de la vena subclavia ipsilateral, podría ser más razonable el abandono.
FinanciaciónLos autores no han recibido ayudas en forma de beca ni otras formas de financiación para la redacción de este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.