Introduction. The potential complications of type II or paraesophageal hiatal hernia (volvulus, ulcer, hemorrhage, perforation, etc.) make surgery, usually involving an abdominal or thoracic approach, the treatment of choice for this disease. Both are associated with high rates of morbidity and mortality because of the extension of the incisions, possible pulmonary complications and slow recovery, among other factors. Laparoscopy is a surgical alternative that offers considerable advantages over the open technique.
Patients and methods. The 10 patients, 6 men and 4 women, with paraesophageal hernia were treated surgically. Pneumoperitoneum was induced using a Veress needle and five 10-mm trocars were placed according to the Bayley approach.
After hernia reduction, the sac was resected, but never completely. The pillar defect was then repaired using nonabsorbable sutures. Synthetic mesh was not employed in any case. The operation was always completed with an antireflux procedure consisting of either Nissen or Dor fundoplication.
Results. The mean operative time was 90 min. The patients were discharged from the hospital four days later. They all tolerated an oral diet within 24 hours of the operation. Follow-up radiography performed 6 months later revealed no sign of recurrence.
Conclusions. Laparoscopy is an excellent therapeutic alternative to conventional open techniques, offering advantages such as more rapid postoperative recovery, reduced morbidity and shorter hospital stay, as well as a smaller incision, less blood loss and a better view of anatomic structures.
Introducción
Las hernias hiatales se pueden clasificar en dos grandes grupos: hernias hiatales tipo I y hernias hiatales tipo II1.
La hernia hiatal tipo I es la más frecuente; es una hernia por deslizamiento, con una extensión de la fascia endoabdominal a través del hiato en la que la membrana frenoesofágica está intacta y no existe un verdadero saco herniario peritoneal. Se acompaña de reflujo gastroesofágico y tanto su orientación diagnóstica como terapéutica se enfocan a dicho reflujo.
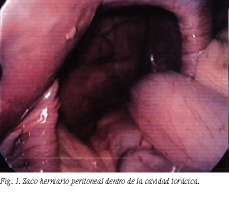
La hernia hiatal tipo II se conoce como paraesofágica y es muy rara (menos del 5%)2. El esófago en este caso se encuentra en posición normal, fijo por la membrana frenoesofágica. Un defecto de esta membrana permite la protrusión de un verdadero saco herniario peritoneal hacia el tórax (fig. 1). No hay reflujo gastroesofágico en este caso. El contenido de la hernia es el estómago, que puede sufrir volvulación organoaxial, con más frecuencia al quedar el píloro próximo al cardias, y más raramente mesenterioaxial o vertical3. La estrangulación, las perforaciones, las hemorragias y otras posibles complicaciones hacen electivo, siempre que el estado del paciente lo permita, el tratamiento quirúrgico1.
La diferencia de presiones entre tórax y abdomen y la laxitud de la membrana frenoesofágica originan que estas hernias tiendan a crecer, pudiendo entonces asociarse a un componente de deslizamiento, lo que daría lugar a una hernia tipo III.
Si el contenido de una hernia paraesofágica es bazo, colon, páncreas o intestino delgado, la hernia pasa a ser complicada o tipo IV.
Clásicamente estas hernias se pueden tratar por laparotomía o bien por toracotomía. Nosotros creemos que la vía laparoscópica ofrece una excelente opción terapéutica, obteniendo una menor morbilidad, menor estancia hospitalaria, más rápida incorporación a la dieta y actividades habituales, además de una menor incisión, menor dolor y pérdida de sangre y una mejor visibilidad de las estructuras anatómicas4-9.
Aportamos nuestra experiencia de 10 casos en el tratamiento de hernias paraesofágicas por vía laparoscópica.
Pacientes y métodos
Hemos intervenido quirúrgicamente a 10 pacientes que sufrían una hernia paraesofágica. El primer caso data de octubre de 1992 y el último de mayo de 1997.
De los 10 pacientes, 6 fueron varones y 4 mujeres. La edad media de los enfermos fue de 63 años. Ninguno de ellos estaba asintomático: en todos existía cierto grado de disfagia.
Cinco de ellos habían sufrido episodios de hemorragias digestivas previas y en uno esta hemorragia fue la causa de ingreso urgente en el hospital.
En 2 pacientes existía un vólvulo parcial del estómago. Cuatro tenían una hernia hiatal tipo III o mixta y, por consiguiente, un reflujo gastroesofágico comprobado mediante esofagoscopia. En ninguno de nuestros pacientes encontramos una hernia complicada o tipo IV.
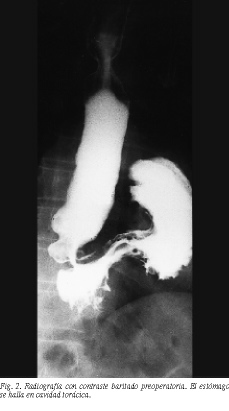
El diagnóstico se realizó siempre mediante un tránsito esofagogástrico con papilla de bario (fig. 2). Practicamos también en todos los casos una esofagoscopia para valorar el grado de esofagitis y el de reflujo, así como para descartar otras lesiones que, por la deformidad anatómica, pudieran pasar desapercibidas al radiólogo1. Además, en seis de los pacientes se realizó una manometría esofágica.
Técnica operatoria
Se coloca al paciente en la mesa de operaciones en posición de decúbito supino, con las piernas separadas y en anti-Trendelemburg.
El cirujano se coloca entre las piernas del enfermo, el primer ayudante a la derecha del cirujano y el segundo ayudante a su izquierda.
Para mayor comodidad de todos se sitúan dos monitores de vídeo a la cabecera de la mesa de operaciones.
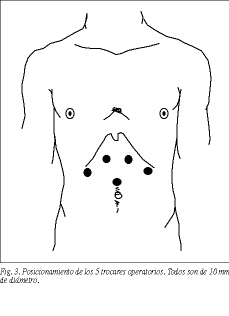
Se practica neumoperitoneo con aguja de Verres. Nosotros utilizamos 5 trocares operatorios, todos ellos del calibre de 10 mm. Esto permite introducir con distinto ángulo el porta agujas o el Endostich.
La colocación de los trocares por encima del ombligo, como propone Bailey10, se realiza en forma de "w" invertida: un primer trocar supraumbilical para la óptica, dos laterales a éste en la línea media clavicular y en posición más proximal, y otros dos justo debajo de ambos rebordes costales y mediales a los anteriores (fig. 3). La finalidad de estos dos últimos trocares es evitar que en hernias muy grandes los instrumentos laparoscópicos queden cortos para efectuar la disección.
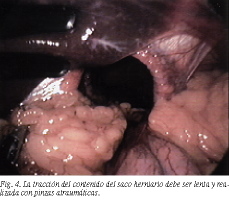
Utilizamos siempre un laparoscopio de 30°. La extracción del estómago de la cavidad torácica es algunas veces difícil, debido a la existencia de adherencias peritoneales, especialmente cuando se trata de una hernia antigua, como en dos casos de nuestra serie. La tracción debe ser lenta y realizada con pinzas atraumáticas (fig. 4).
El fundus gástrico tiende a volver hacia la cavidad torácica hasta el momento en que se libera el saco herniario, al menos parcialmente; por ello, en todos los casos hemos disecado el saco peritoneal, pues traccionando del mismo y una vez reducido a la cavidad abdominal se facilita enormemente el cierre del defecto diafragmático.
No creemos que en todos los casos sea necesaria la resección total del saco herniario. El exceso de saco resecado se extrae por uno de los trocares.
Pasamos un drenaje de Penrose por detrás del esófago, para usarlo como tracción.
El cierre diafragmático lo realizamos con puntos de seda o material no reabsorbible. No empleamos malla en ningún caso.
En todos los casos hemos completado la operación con alguna técnica antirreflujo.
En aquellos pacientes que tenían reflujo gastroesofágico previo, siempre hemos realizado una funduplicatura según técnica de Nissen sin disecar los vasos cortos, pues en estas grandes hernias el fundus es suficientemente móvil. Para que esta funduplicatura no quedara muy estenosada, introducimos a través del esófago una sonda de Fouché muy gruesa de 35 mm o 50 F.
En los casos en que no existía previamente reflujo realizamos una funduplicatura anterior de Dor.
En dos de los primeros casos realizamos también gastropexia porque no estábamos seguros de la capacidad técnica de las suturas practicadas.
Resultados
El tiempo operatorio medio fue de 90 min. El segundo caso fue reconvertido por falta de orientación en el campo quirúrgico.
Todos los enfermos abandonaron el hospital a los 4 días de la intervención. En el período postoperatorio inmediato observamos una disfagia transitoria en 2 pacientes en los que se había practicado una operación de Nissen.
Todos los pacientes comenzaron con tolerancia oral a dieta a las 24 h.
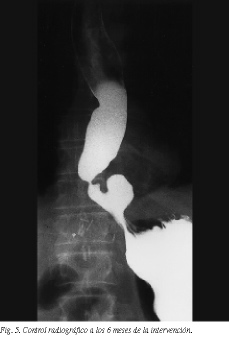
Los controles radiológicos tardíos, a los 6 meses de la intervención, no pusieron de manifiesto ninguna reproducción herniaria (fig. 5).
No se han observado complicaciones postoperatorias en ningún paciente.
Discusión
En la hernia hiatal tipo II o paraesofágica en muchas ocasiones los pacientes están asintomáticos y el diagnóstico es un hallazgo casual, en una radiografía de tórax, de una burbuja de aire retrocardíaca1. En otras ocasiones la clínica es vaga, relatando el paciente disfagia o molestias en la región epigástrica, siendo el reflujo gastroesofágico muy raro.
Sin embargo, la gravedad de las potenciales complicaciones de esta hernia, algunas de ellas con compromiso vital del paciente, hacen obligatoria y electiva, siempre que el estado general del paciente lo permita, la intervención quirúrgica1.
Las vías que clásicamente se han empleado para la reparación de esta clase de hernias son la torácica y la abdominal. Éstas presentan una alta morbimortalidad, entre otras cosas por la gran incisión, posibles complicaciones pulmonares y lenta recuperación4-6.
En nuestra opinión, la cirugía laparoscópica ofrece una extraordinaria alternativa terapéutica en la resolución de esta afección, con algunas ventajas frente a la técnica convencional abierta. Estas ventajas son: menor incisión y dolor postoperatorio, mejor resultado estético, menor pérdida hemática, mejor visibilidad de las estructuras anatómicas, menor morbilidad y estancia hospitalaria y más pronta incorporación a la dieta y actividad habituales4-9. Nosotros utilizamos siempre una óptica de 30°, coincidiendo con la mayoría de los autores4,6-9.
En la bibliografía hemos encontrado muy distintas formas de ubicar los trocares. Edelman11, por ejemplo, coloca un trocar supraumbilical de 10 mm para la óptica, un segundo subxifoideo también de 10 mm en el medioepigastrio, algo a la derecha de la línea media que usa para un separador de hígado, un tercer trocar de 5 mm entre los dos primeros para cortar y disecar, un cuarto de 12 mm en línea media clavicular lateral al primero para introducir el Endo-Hernia Stapler, y el último trocar de 10 mm en el cuadrante superior izquierdo para la pinza de Babcock.
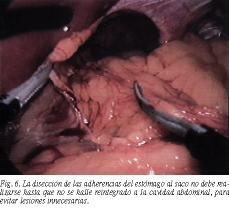
El saco herniario a nuestro parecer debe ser resecado (coincidiendo en ello con la gran mayoría de los autores)4-6,8,11, aunque no siempre totalmente. Además, y por nuestra experiencia, creemos que debe evitarse disecar el epiplón o las adherencias del estómago con el saco, hasta que éste no haya sido reintegrado a la cavidad abdominal (fig. 6) para evitar lesiones mediastínicas innecesarias.
En ninguno de nuestros pacientes hemos utilizado malla. En este apartado encontramos opiniones contrapuestas: Edelman11 usa malla de Prolene, de dimensiones que van desde 6 * 8 hasta 8 * 15 en toda su serie. Otros autores, como Willekes4 o Pitcher5 la utilizan solamente para cerrar grandes defectos. Willekes, además, defiende el uso de Gore-tex (de 2 mm de grosor) en lugar de mallas de Marlex por tener una textura más suave y menos rígida, y la tendencia de la última a crear adherencias muy densas con las estructuras vecinas.
Nosotros creemos que el cierre del defecto con suturas no reabsorbibles, junto con una adecuada técnica antirreflujo, es suficiente para asegurar un correcto cierre y prevenir las recurrencias. Oddsdottir8 coincide con nosotros y, además, desaconseja el uso de material sintético en la unión gastroesofágica.
No hemos encontrado ningún defecto tan grande que obligase al uso de malla.
En nuestra serie realizamos 2 gastropexias, a nuestros dos primeros casos. A este respecto, hemos encontrado opiniones contrarias en la bibliografía. Edelman11 defiende el uso de gastropexia en sus pacientes, así como la realización de una gastrostomía12,13 que fijaría el estómago a la pared abdominal, previniendo vólvulos, recurrencias y usándola en 4 casos para la alimentación en el postoperatorio. Este mismo autor administró metoclopramida a todos sus enfermos tras la intervención porque, en su opinión, presentaban una dismotilidad gástrica temporal al reponer el estómago a su posición abdominal. Pitcher5 practicó una gastrostomía en un paciente que presentó atonía gástrica en el postoperatorio. Willekes4 solamente utilizó la gastropexia en los Toupet, fijando el estómago al diafragma.
Otro de los puntos controvertidos en el tratamiento de la hernia parahiatal es la realización de técnicas antirreflujo. Nosotros realizamos una funduplicatura de Nissen sin ligar los vasos cortos en los casos en los que tuvimos evidencia de reflujo gastroesofágico en el preoperatorio y un Dor en aquellos en los que no la hubo. Algunos autores4 seccionan los vasos cortos de manera rutinaria. En nuestra opinión, en estas grandes hernias el fundus es suficientemente móvil y no creemos necesaria su sección.
Ellis14 defiende que el procedimiento antirreflujo debería hacerse sólo si hay evidencia de un esfínter esofágico inferior defectuoso, pre o intraoperatorio.
En general, hay dos grandes corrientes: el uso rutinario de técnicas antirreflujo y el uso selectivo de dichas técnicas. Los argumentos a favor de la primera tendencia son los siguientes:
1. Más del 18% de los pacientes tuvieron experiencia de síntomas de reflujo gastroesofágico en el postoperatorio tras simple reparación anatómica5.
2. Muchos pacientes fueron atendidos por presentar complicaciones urgentes, sin ser posible demostrar la presencia de reflujo5.
3. Una disección extensa de la anatomía gatroesofágica puede alterar los mecanismos fisiológicos antirreflujo y producir un reflujo que no existía preoperatoriamente4-6.
4. La ausencia de síntomas de reflujo no siempre se correlaciona bien con el estado fisiológico del mecanismo del esfínter esofágico inferior15.
5. En tests de pH durante 24 h se evidenció un reflujo anormal en un número elevado de pacientes6.
6. La funduplicatura de Nissen ancla la unión gastroesofágica en una posición subdiafragmática, disminuyendo la recurrencia herniaria6.
El uso selectivo de técnicas antirreflujo se basa en las siguientes observaciones5:
1. Los síntomas de reflujo gastroesofágico y sus complicaciones son poco comunes en las hernias hiatales tipo II.
2. La mayoría de los pacientes con hernias paraesofágicas tienen el esfínter esofágico inferior en su posición correcta.
3. El 80% de los pacientes con reparación simple anatómica de la hernia no tienen reflujo postoperatorio y no sería necesario un procedimiento antirreflujo rutinario.
En definitiva, y como conclusión, creemos que el tratamiento quirúrgico en las hernias hiatales tipo II o paraesofágicas es obligatorio, y la aproximación laparoscópica a esta enfermedad supone una extraordinaria opción operatoria con considerables ventajas frente a las vías de abordaje abiertas.
Asimismo, creemos que una correcta disección de la unión gastroesofágica y resección del saco herniario, junto a una técnica antirreflujo (Nissen o Dor), sin interposición de malla, es la mejor alternativa, frente a diversas opiniones.