En los hospitales terciarios españoles la cirugía de hígado, páncreas y vías biliares (HPB) habitualmente se concentra en unidades clínicas con una dedicación específica a este tipo de cirugía. Recientemente la European Hepato-Pancreato-Biliary Association (EHPBA) ha empezado las reuniones para establecer los criterios mínimos, intervenciones realizadas y los exámenes necesarios para la convocatoria del European Board of Surgery Qualification (EBSQ) for HPB surgery y pronto será una realidad. La autoevaluación forma parte del control de calidad de los servicios de cirugía de los hospitales. En este sentido, en una publicación anterior ya intentamos establecer cuáles eran los equipamientos, experiencia mínima y estándares en la cirugía hepatobiliopancreática1. Los datos que en este estudio se mostraban eran empíricos y estaban basados en nuestra experiencia como grupo y en la literatura publicada (generalmente americana).
Los grupos relacionados con el diagnóstico (GRD)2-4 es un sistema de clasificación en el que se agrupan diagnósticos y procedimientos con la finalidad de obtener distintas categorías según las características clínicas de los pacientes y el consumo de recursos que se requiere para su atención. Inicialmente fueron desarrollados para pacientes hospitalizados, pero han ido evolucionando y actualmente también existen GRD para atención ambulatoria y para cuidados a largo plazo. Para definir un GRD se utilizan principalmente cinco tipos de variables: códigos del diagnóstico (principal y secundario, además se puede incluir las complicaciones), códigos de procedimientos (quirúrgicos o no quirúrgicos, así como el requerimiento de personal con entrenamiento especializado, o la necesidad de instalaciones y equipos especiales), edad (en años o meses para los recién nacidos), sexo y situación del paciente al alta (forma en que deja el hospital y el destino: traslado a otro hospital, cuidados en casa, muerte, etc.). Aunque las clasificaciones han cambiado frecuentemente debido a avances tecnológicos, uso de nuevos fármacos o la aparición de nuevas enfermedades, la lógica con la que se construyen los GRD sigue siendo la misma.
Mediante el informe de alta hospitalaria del enfermo, se genera el Conjunto Mínimo Básico de Datos (CMBD) para clasificar a los paciente y sus enfermedades. En una segunda etapa, cuando existe homogeneidad de los GRD de un sistema de salud, es posible utilizarlos para realizar comparaciones sobre el desempeño de los hospitales dentro del sistema. En una tercera etapa, en los sistemas de salud en que hay una separación entre las funciones de financiación y provisión de los servicios de salud, los GRD son una excelente herramienta para ajustar los métodos de pago (reembolso) a los hospitales.
El objetivo de este estudio es realizar una evaluación de los resultados de la labor asistencial de la cirugía hepatobiliar y pancreática de un hospital de segundo nivel durante los años 2005-2006. Esta labor se ha efectuado de acuerdo con los GRD del CMBD.
Materiales y métodoCaracterísticas del centro
El hospital Josep Trueta de Girona es un centro hospitalario de segundo nivel. Atiende como hospital general a una población de 90.000 habitantes (ciudad de Girona), lo cual representa el 1,3% de la población de Cataluña. El hospital es centro de referencia de 8 hospitales comarcales de la provincia de Girona (800.000 habitantes) y es el referente terciario para cierta cirugía de elevada complejidad para, aproximadamente, el 12,5% de la población de Cataluña. El servicio de cirugía cuenta con 4 unidades: esofagogástrica, endocrino-pared abdo-minal-obesidad-mama, colorrectal y hepatobiliopancreática.
Estructura de la unidad y proceso de formación y entrenamiento de los cirujanos
El 31 de octubre de 2003 se firmó un acuerdo entre el Hospital de Bellvitge de Barcelona y el Hospital Josep Trueta de Girona para la atención oncológica quirúrgica HPB, que fue rubricado por los respectivos comités de dirección de los dos centros. En este acuerdo se establece que los cirujanos del centro de referencia se desplazarían al Hospital Josep Trueta para ayudar en las intervenciones de mediana complejidad, mientras que las intervenciones de gran complejidad se realizarían en el hospital de referencia con la ayuda de los cirujanos del Hospital Josep Trueta. Debido al aumento progresivo de pacientes pendientes de intervención en cirugía HPB, el 15 de enero de 2005, que es la fecha de inicio del estudio, un cirujano senior se incorporó, en comisión de servicios del Hospital de Bellvitge, al Hospital Josep Trueta.
La composición actual del equipo es de 5 cirujanos: 1 cirujano senior con experiencia de 20 años en cirugía HPB y trasplante hepático, que actúa como director de la unidad; 1 cirujano senior con amplia experiencia en cirugía laparoscópica y cirugía del páncreas, y 3 cirujanos júnior con menos de 5 años de experiencia en cirugía HPB. Las intervenciones se clasifican según la dificultad. Las de alta dificultad las realizan los cirujanos senior con la ayuda de los júnior. Las de mediana dificultad las realizan los cirujanos júnior asistidos por los senior. No obstante, con el aumento de experiencia hay una progresiva incorporación de los cirujanos júnior a las intervenciones de alta dificultad siempre con la supervisión de los senior.
También hay 2 digestólogos endoscopistas con dedicación primordial a colangiopancreatografía retrógrada endoscópica y ecoendoscopia y 2 radiólogos con dedicación primordial a imagen de abdomen (tomografía computarizada [TC] y resonancia magnética [RM]).
Reuniones y sesiones específicas en cirugía HPB
Además de las sesiones habituales de complicaciones y mortalidad, las del comité de tumores digestivos y la sesión general del servicio de cirugía general y digestiva, hay dos sesiones específicas en cirugía HPB. Hay una reunión semanal específica con los digestólogos-endos-copistas y cirujanos, en que se revisan los ingresos, se decide el orden de los procedimientos intervencionistas y el tipo de tratamiento a efectuar. Hay otra reunión específica con los radiólogos, oncólogos y cirujanos para discutir las exploraciones de imagen (mayoritariamente TC y RM) y fijar las indicaciones quirúrgicas, la intervención a efectuar y el tipo de técnica quirúrgica.
Metodología del estudio
Se ha estudiado la actividad de hospitalización convencional y de cirugía mayor ambulatoria de los pacientes que tenían asignado alguno de los GRD de la categoría diagnóstica “Enfermedades y trastornos del sistema hepatobiliar y pancreático” (versión 20.0) que se relacionan a continuación:
–GRD 191 y 192:procedimientos quirúrgicos de páncreas y/o hígado, con y sin comorbilidad. Comprende las resecciones hepáticas por tumores hepáticos primitivos o secundarios y benignos, así como enfermedad parasitaria hepática (hidatidosis). También comprende resecciones y derivaciones pancreáticas por tumores malignos, quísticos, pancreatitis aguda complicada y pancreatitis crónica. Aunque actualmente es muy poco habitual, también comprende la cirugía de la hipertensión portal. Se subdivide en: 191 para pacientes con comorbilidades, mayores de 70 años de edad y 192 para pacientes jóvenes y sin comorbilidades.
–GRD 193-194:procedimientos quirúrgicos biliares exceptuando la colecistectomía con y sin comorbilidad. Comprende las derivaciones biliodigestivas, la cirugía y el intervencionismo radiológico o endoscópico de la vía biliar principal por coledocolitiasis. El tratamiento quirúrgico de los tumores malignos y benignos de la vía biliar principal sin resección parenquimatosa hepática o pancreática. Las derivaciones biliodigestivas por lesiones iatrogénicas o inflamatorias de la vía biliar principal, excluida la colecistectomía. Se subdivide en: 193 para pacientes con comorbilidades y edad mayor de 70 años y 194 para pacientes jóvenes y sin comorbilidades.
–GRD 197-198:colecistectomía abierta con y sin comorbilidad. Comprende la extirpación de la vesícula biliar exclusivamente por vía de laparotomía abierta. La indicación más frecuente es la colecistitis aguda litiásica urgente y las conversiones de la laparoscopia por complejidad técnica. También comprende el tratamiento de los tumores benignos y malignos de la vesícula mediante colecistectomía sin resección hepática. Se subdivide en: 197 para pacientes con comorbilidades, mayores de 70 años de edad y 198 para pacientes jóvenes y sin comorbilidades.
–GRD 493-494:colecistectomía laparoscópica con y sin comorbilidad. Comprende la extirpación de la vesícula biliar por vía laparoscópica debido a litiasis vesicular con o sin síntomas, generalmente electiva, aunque también hay pacientes con colecistis aguda. Se subdivide en: 493 para pacientes con comorbilidades y edad mayor de 70 años y 494 para pacientes jóvenes y sin comorbilidades.
Debido al bajo número de casos en algunos de los GRD, y con la finalidad de poder comparar entre los tres tipos de centros analizados, hemos estudiado la estancia por separado (pacientes por años). El resto de los datos se presentan por GRD durante el bienio.
Se ha calculado la estancia media a partir de la fecha de ingreso y la fecha del alta. Puesto que en los GRD con bajo número de casos la estancia media se puede ver afectada por los valores extremos, también se ha calculado la estancia mediana.
Los datos se han obtenido del Registro del Conjunto Mínimo Básico de Datos de los Hospitales de Agudos (CMBD-HA), de la división de registros de actividad del Servicio Catalán de Salud (CatSalut).
Se ha calculado el impacto, que es el ahorro de estancias hospitalarias (diferencias de estancia multiplicada por el volumen durante un período determinado). La frecuencia de procedimientos se expresa como porcentaje de procedimientos realizados en nuestro hospital en relación con el total de procedimientos realizados en la XHUP.
Para el coste por día de estancia hospitalaria en sala común se utilizó el valor de 495 euros, que es representativo de los costes en España.
Definiciones Servicio Catalán de la Salud (CatSalut). Es el ente público responsable de la compra de los servicios sanitarios de cobertura pública. XHUP: Red de Hospitales de Utilización Pública. Formada por 63 centros.
ICS: Instituto Catalán de la Salud. Es una entidad pública, del Departamento de Salud de la Generalitat de Catalunya, proveedora de servicios sanitarios. Gestiona los 8 hospitales que, hasta el traspaso de competencias autonómicas en materia de salud, formaron parte del antiguo INSALUD. Tres de ellos son de tercer nivel: Hospital General Universitario Vall d’Hebron, Hospital Universitario de Bellvitge y Hospital Universitario Germans Trias i Pujol (Badalona). Tres son de segundo nivel: Hospital Universitario de Girona Josep Trueta, Hospital Universitario Arnau de Vilanova (Lleida) y Hospital Universitari de Tarragona Joan XXIII. Los dos restantes son de primer nivel o comarcal: Hospital de Viladecans y Hospital de Tortosa Verge de la Cinta.
ResultadosFrecuencia de procedimientos quirúrgicos
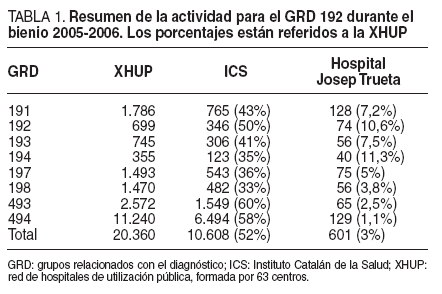
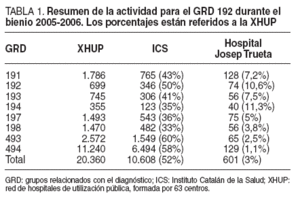
Cirugía de hígado y páncreas con comorbilidad (GRD 191). Nuestra casuística comprende 128 procedimientos, que representa el 7,2% de toda la actividad en Cataluña (tabla 1). Esta frecuencia es el 56% de la actividad que nos correspondería según la población de nuestra área de influencia específica.
TABLA 1. Resumen de la actividad para el GRD 192 durante el bienio 2005-2006. Los porcentajes están referidos a la XHUP
Cirugía de hígado y páncreas sin comorbilidad (GRD 192). Esta casuística incluye 74 procedimientos, que representa el 10,6% de toda la actividad de Cataluña (tabla 1). Esta frecuencia es el 88% de la actividad que nos correspondería según la población de nuestra área de influencia específica.
Procedimientos quirúrgicos biliares (excepto la colecistectomía) con comorbilidad (GRD 193). Nuestra casuística comprende 56 procedimientos, el 7,5% de toda la actividad de Cataluña (tabla 1).
Procedimientos quirúrgicos biliares sin comorbilidad (GRD 194). Esta casuística incluye 40 procedimientos, el 11,3% de toda la actividad de Cataluña. Esta actividad es prácticamente toda la actividad correspondiente a nuestra área de influencia (90%) (tabla 1).
Colecistectomía abierta con comorbilidad (GRD 197). Nuestra casuística comprende 75 procedimientos, el 5% de toda la actividad de Cataluña (tabla 1). Esta actividad es 4 veces mayor que la que nos correspondería teniendo en cuenta la población que atendemos como hospital general.
Colecistectomía abierta sin comorbilidad (GRD 198). Esta casuística incluye 56 procedimientos, que representa el 3,8% de toda la actividad de Cataluña (tabla 1). Esta actividad es 3 veces mayor que la que nos correspondería teniendo en cuenta la población que atendemos como hospital general.
Colecistectomía laparoscópica con comorbilidad (GRD 493). Nuestra casuística comprende 65 procedimientos, el 2,5% de toda la actividad de Cataluña (tabla 1). Esta actividad es 2 veces más que la que nos correspondería teniendo en cuenta la población que atendemos como hospital general.
Colecistectomía laparoscópica sin comorbilidad (GRD 494). Esta casuística incluye 129 procedimientos, que representa el 1,1% de toda la actividad de Cataluña (tabla 1). Esta actividad es un poco inferior (88%) a la que nos correspondería teniendo en cuenta la población que atendemos como hospital general.
Estancia
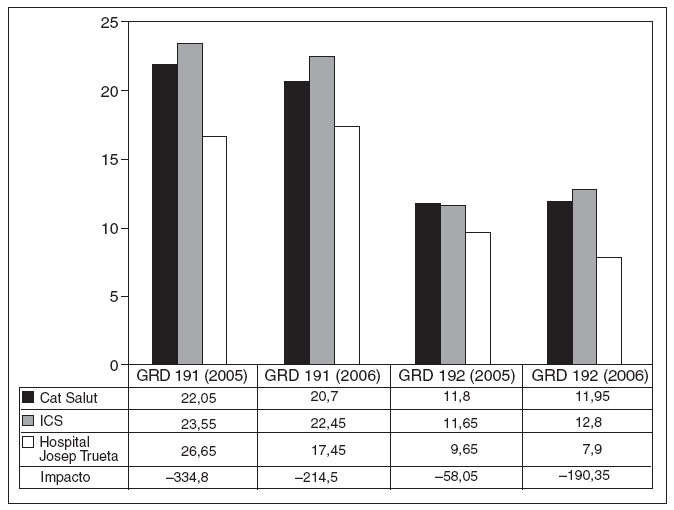
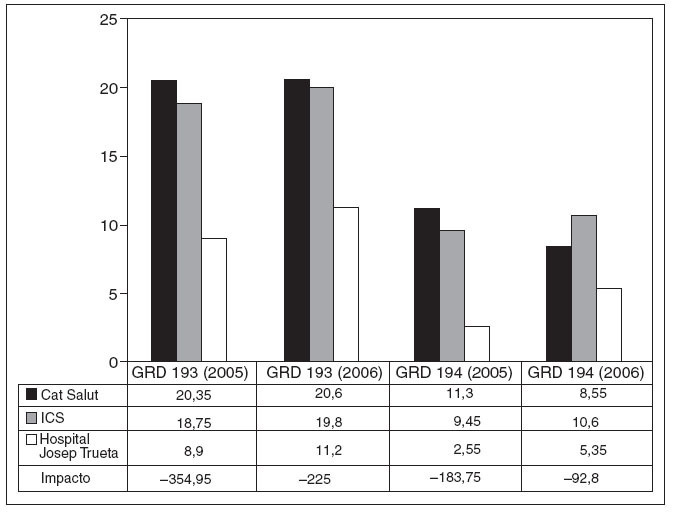
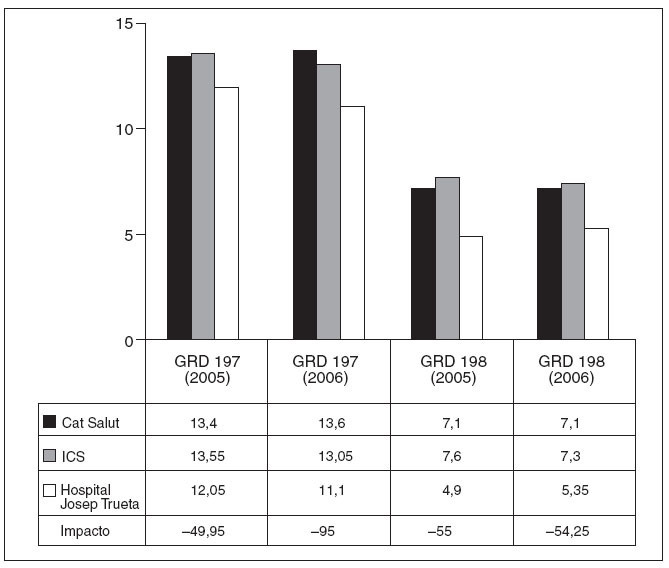
La estancia media anual (en días) para cada año según los diversos GRD de nuestro hospital, comparada con el conjunto de la XHUP y los centros del ICS, está representada en las figuras 1-4. Se puede observar una diferencia a favor de unas estancias más cortas en todos los GRD en nuestro centro con respecto a los del ICS. Con respecto a la comparación con la XHUP, las diferencias también son favorables a nuestro centro, aunque menos marcadas, excepto en la colecistectomía laparoscópica sin comorbilidades que en el año 2006 fue ligeramente mayor (fig. 4).
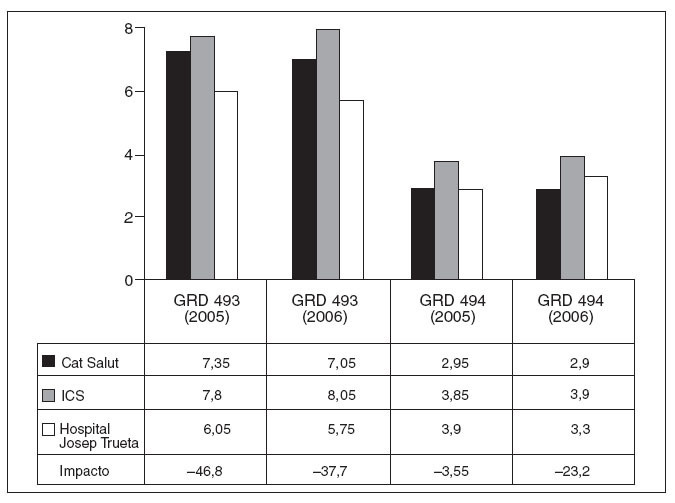
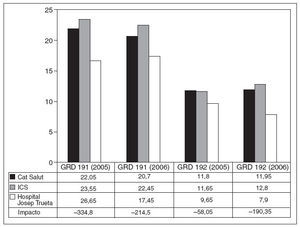
Fig. 1. Estancia media en días de los grupos relacionados con el diagnóstico (GRD) 191 y 192. Procedimientos quirúrgicos sobre páncreas, hígado e hipertensión portal con comorbilidades (GDR 191) y sin comorbilidades (GDR 192). Se ha calculado el impacto (ahorro de estancias multiplicado por el volumen/ año) con respecto al conjunto de hospitales de la XHUP. ICS: Instituto Catalán de Salud.
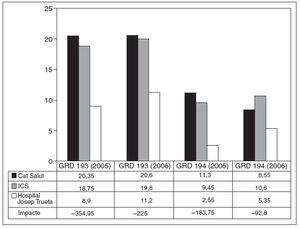
Fig. 2. Estancia media en días de los grupos relacionados con el diagnóstico (GRD) 193 y 194. Procedimientos quirúrgicos sobre vías biliares excluida la colecistectomía en pacientes con comorbilidades (GDR 191) y sin comorbilidades (GDR 192). Se ha calculado el impacto (ahorro de estancias multiplicado por el volumen/año) con respecto a la XHUP. ICS: Instituto Catalán de Salud.
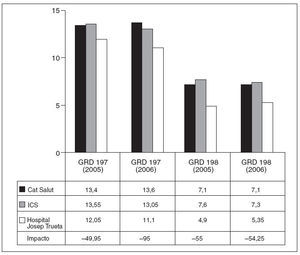
Fig. 3. Estancia media en días de los grupos relacionados con el diagnóstico (GRD) 197 y 198. Procedimientos quirúrgicos colecistectomía abierta (por laparotomía) en paciente con comorbilidades (GDR 197) y sin comorbilidades (GDR 198). Se ha calculado el impacto (ahorro de estancias multiplicado por el volumen/año) con respecto la XHUP. ICS: Instituto Catalán de Salud.
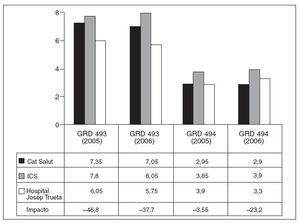
Fig. 4. Estancia media en días de los grupos relacionados con el diagnóstico (GRD) 493 y 494. Procedimientos quirúrgicos: colecistectomía por laparoscopia en paciente con comorbilidades (GDR 493) y sin comorbilidades (GDR 494). Se ha calculado el impacto (ahorro de estancias multiplicado por el volumen/ año) con respecto a la XHUP. ICS: Instituto Catalán de Salud.
Con respecto al ahorro total de estancias (impacto), la diferencia mayor se observa en la cirugía compleja de hígado y páncreas (fig. 1) y de vía biliar principal, excluida la colecistectectomía (fig. 2). Esta diferencia es más evidente cuando se analiza los GRD 191 y 193 que hacen referencia a los mismos diagnósticos en pacientes con comorbilidades (figs. 1 y 2). En los GRD con comorbilidades el ahorro de estancias es de 355 a 215 días por año.
En la colecistectomía abierta el ahorro de estancias también es favorable a nuestro centro, particularmente cuando se compara con la XHUP. No obstante, el impacto oscila sólo entre 95 y 50 días anuales a favor de nuestro centro (fig. 3).
La colecistectomía laparoscópica, por su frecuencia y estandarización, es la intervención de cirugía HPB más frecuente en los hospitales de primer nivel o comarcales. El impacto con respecto a la XHUP es más pequeño, que oscila entre 47 y 4 estancias anuales. Solamente en los pacientes sin comorbilidades durante 2006 la estancia media fue mayor que la de la XHUP, aunque inferior con respecto al ICS. La mediana de estancias de la XHUP y la nuestra, no obstante, fue la misma: 3 días.
El ahorro total de recursos de nuestro servicio en el bienio 2005-2006 en relación con el Sistema Catalán de Salud fue de 2.211,8 días de estancia hospitalaria. Esto supone un ahorro bienal de 1.094.841 euros. Este impacto se concentra mayoritariamente en los GRD 191, 192, 193 y 194 (figs. 1 y 2).
Mortalidad de los procedimientos
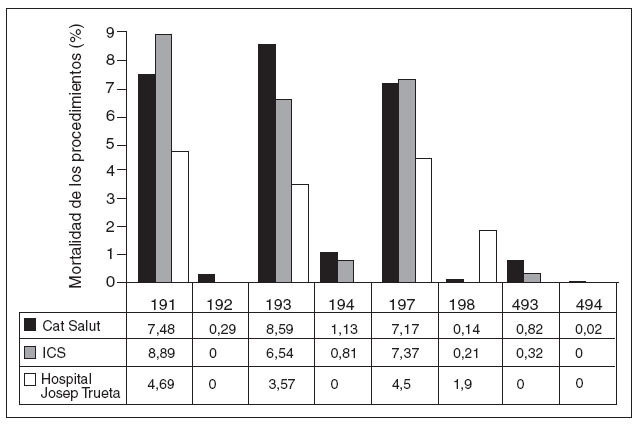
Debido a la baja mortalidad de algunos procedimientos, como la colecistectomía, se ha agrupado por bienios (fig. 5).
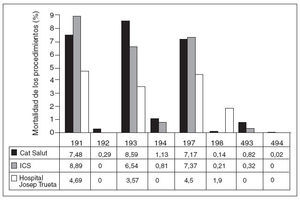
Fig. 5. Mortalidad hospitalaria agrupada por grupos relacionados con el diagnóstico. Bienio 2005-2006. ICS: Instituto Catalán de Salud.
En nuestro centro la mortalidad es nula (0%) en cuatro de los ocho procedimientos analizados: hepatectomías y pancreatectomías en pacientes sin comorbilidades (GRD 192), procedimientos sobre la vía biliar excluida la colecistectomía en pacientes sin comorbilidades (GRD 194) y colecistectomía laparoscópica en pacientes con y sin comorbilidades (GRD 493 y 494) (fig. 5).
En el GRD 191, procedimientos quirúrgicos de páncreas y/o hígado en pacientes con comorbilidad, en nuestro centro hubo 5 (3,9%) muertes entre 128 pacientes. Esta mortalidad es la mitad, aproximadamente, de la de la XHUP (7,9%) o del ICS (9%).
En el GRD 193, procedimientos quirúrgicos biliares exceptuando la colecistectomía en pacientes con comorbilidad, en nuestro centro hubo 2 (3,6%) muertes entre 56 pacientes; aproximadamente, la mitad de las de la XHUP (8,6%) o del ICS (6,5%).
En el GRD 197, colecistectomía abierta en pacientes con comorbilidad, en nuestro centro hubo 3 (4,5%) muertes entre 75 pacientes. Esta mortalidad es significativa-mente menor que la de la XHUP (7,2%) o del ICS (7,4%).
En el GRD 198, colecistectomía abierta sin comorbilidad, entre 56 pacientes, una (1,9%) paciente con un carcinoma de vesícula, intervenida de urgencias con el diagnóstico de colecistitis aguda, falleció en el hospital debido a la evolución propia de su enfermedad. Hubo 2 (0,15%) muertes entre los pacientes de la XHUP.
DiscusiónLos GRD fueron desarrollados originalmente durante los años setenta, en la Universidad de Yale (Estados Unidos) en el marco de un acuerdo de cooperación con la Health Care Financing Administration, encargada del programa Medicare, que financia cuidados de salud a jubilados (por cualquier causa, invalidez, vejez o muerte) con base en un impuesto en la nómina. Estos primeros GRD fueron desarrollados inicialmente como una herramienta para administrar los costes y ayudar a las clínicas y los hospitales a monitorizar la utilización y la calidad de los servicios. La aplicación de los GRD como instrumento de contención de costes de los hospitales se dio a partir de 1983, cuando Medicare comenzó a utilizarlos como base de un sistema de pago prospectivo (PPS, Prospective Payment System), que paga una cantidad fija por cada paciente atendido.
Los GRD constituyen un excelente instrumento para realizar comparaciones sobre el desempeño de los hospitales dentro del sistema. También sirven para ajustar los métodos de pago (reembolso) a los hospitales2,3.
En nuestro estudio, teniendo en cuenta la población de nuestra área de influencia (800.000; el 12,5% de Cataluña), la frecuencia de los procedimientos de cirugía HPB de alta tecnología, como la cirugía hepática y pancreática (GRD 191 y 192) o la cirugía biliar excluida la colecistectomía, es inferior a la que le corresponde a la población de nuestra área sanitaria (entre el 7,2 y el 11,3%) (tabla 1). Estos datos indican una referencia parcial de estos pacientes a otros centros, quizá de tercer nivel y probablemente de Barcelona. De cualquier manera descartan la sobreindicación, que no sería deseable en un hospital de segundo nivel, aunque sea referencia para ciertos tipos de patología.
Con respecto a la colecistectomía por vía abierta (GRD 197 y 198), nuestra casuística es superior a la esperada según la población que se atiende como hospital general de una ciudad de aproximadamente 90.000 pacientes (el 1,3% de Cataluña). La frecuencia de este procedimiento (3,8-5%) queda explicada porque la mayoría de estas intervenciones por colecistis aguda son practicadas de urgencias (tabla 1). Probablemente la infraestructura de quirófanos y el personal de urgencias de nuestro centro están mejor dotados para atender a estos pacientes en horarios nocturnos o cuando los pacientes presentan comorbilidades (GRD 193) o necesidad de cuidados intensivos.
La casuística de la colecistectomía laparoscópica es la esperada por la población que atendemos como hospital general (tabla 1).
Los resultados más notorios de este estudio son los datos de la estancia en la cirugía HPB compleja (GRD 191-194) de nuestro servicio de cirugía. La estancia de los pacientes con comorbilidades (GRD 191 y 193) es claramente menor que la media de los hospitales de la XHUP y sólo estos dos GRD se traducen en un ahorro de 1.139 días durante el bienio 2006-2007.
En la cirugía más habitual, como la colecistectomía, los resultados también son favorables, pero la diferencia es menos significativa. La hospitalización es el aspecto más caro de la atención sanitaria; se calcula en España un coste de 495 euros por día de estancia en sala convencional. De manera que todos los esfuerzos encaminados a disminuir la estancia hospitalaria se traducen en un ahorro considerable. En nuestro estudio el ahorro de costes por la disminución de estancias sólo en estos GRD fue superior a un millón de euros. Tal como cabía esperar, los resultados de estancia de los centros del ICS son menos favorables con respecto a la XHUP, pero explicables teniendo en cuenta que el ICS agrupa la mayoría de hospitales de tercer nivel y, por lo tanto, a pacientes más complejos y de más riesgo.
Con respecto a la mortalidad hospitalaria, observamos que en nuestro centro ésta es nula en cuatro procedimientos y en el resto es la mitad de la esperada con respecto a la XHUP. En las publicaciones se ha observado una clara tendencia hacia la mejora de resultados en centros de alto volumen para: cáncer hepático, de páncreas, esófago, vejiga urinaria y colon y para cirugía coronaria y del aneurisma de aorta. Estos resultados no sólo se hallan influidos por el volumen del centro, sino también por el volumen del cirujano5-14 y son más significativos cuando se analiza la disminución de la mortalidad. En Estados Unidos, el Leapfrog Group15 recomienda a sus compañías que contraten, para procedimientos quirúrgicos complejos, sólo hospitales que alcanzan un umbral mínimo de volumen de procedimientos.
También hay acuerdo en que el volumen, aunque es el factor más fácil de medir, por sí solo no es suficiente para explicar la mejora en los resultados entre hospitales y cirujanos16. De la misma manera que cualquier jugador de golf aficionado admitirá que las horas de dedicación exclusiva no son suficientes para obtener un nivel profesional, hay muchos otros factores que se ha observado que pueden contribuir a mejorar los resultados de un servicio de cirugía, además del volumen. Estos factores pueden ser clasificados en los relacionados con el cirujano y los relacionados con el entorno en que trabaja el cirujano. Entre los factores relacionados con el cirujano están el entrenamiento, la supervisión por otro cirujano de más experiencia, la habilidad personal, la motivación, el análisis objetivo de los resultados y la retroalimentación a partir de la autoevaluación. Estos factores son muy difíciles de medir objetivamente, a diferencia de variables relacionadas con la casuística y la mortalidad. La publicación de los resultados en sí misma es una motivación para la propia superación. En este aspecto, en Canadá la publicación no restringida de los resultados en cirugía del páncreas ha sido un factor de mejora en el flujo de pacientes y de la mortalidad, no sólo de los centros de gran volumen, sino de todos los hospitales16.
Cuando se considera el papel del sistema en el cual el cirujano trabaja, es importante valorar la estructura hospitalaria. A la hora de valorar la estructura es importante la existencia de suficientes quirófanos tecnológicamente bien dotados, la existencia de cuidados intensivos e intermedios y la adecuada dotación de personal con experiencia suficiente16.
En cirugía oncológica digestiva compleja, hay que tener en cuenta que el volumen del centro y del cirujano son factores relacionados con mejores resultados. No obstante, también es importante que el paciente pueda recibir la atención quirúrgica lo más cerca posible de su domicilio, sin tener que viajar excesivamente a centros de alta tecnología lejanos y, en ocasiones, demasiado masificados16.
En resumen, y según los datos que hemos mostrado, observamos que nuestros resultados en el tratamiento quirúrgico de enfermedades complejas de hígado, páncreas y vías biliares se sitúan holgadamente dentro de los límites referidos por los hospitales de gran volumen considerados como patrón de excelencia. Creemos que han sido varios los factores que han colaborado simultáneamente para conseguir estos resultados. Nuestra hipótesis es que una mayor atención al entrenamiento de los cirujanos del equipo, la estructura del servicio, el análisis objetivo de los resultados y su publicación es una motivación para la propia superación.
ConclusionesSe observa, en nuestra área de influencia, una clara tendencia a la referencia para cierto tipo de procedimientos HPB complejos (7-11%), sin superar la proporción poblacional (12%).
En nuestro centro, el impacto en la mortalidad y las estancias hospitalarias es más evidente en los procedimientos HPB complejos con o sin comorbilidades.
La frecuencia y los resultados sobre las estancias hospitalarias y la mortalidad de la colecistectomía laparoscópica y abierta son los esperados para la población que se atiende como hospital general.
En la patología hepatobiliopancreática compleja, creemos que la baja mortalidad y el ahorro de recursos en nuestro centro se deben al volumen, la especialización y los factores relacionados con la estructura del servicio y el entrenamiento de los cirujanos.
AgradecimientosA la Dra. Anna Bosch de la División de Gestión de Registros de Actividad del Área de Servicios y Calidad del CatSalut por el análisis crítico del manuscrito.
Correspondencia: Dr. J. Figueras. Servicio de Cirugía General y Digestiva. Hospital Universitario de Girona Dr. Josep Trueta. Carretera de França, s/n. 17007 Girona. España. Correo electrónico: info@jfigueras.net
Manuscrito recibido el 15-1-2008 y aceptado el 10-3-2008.