La duodenopancreatectomía cefálica para la resección del adenocarcinoma de páncreas puede incluir la resección de la vena porta para asegurar un margen de resección libre de enfermedad1. Tras la división de la vena porta, lo más frecuente es la reparación de la misma mediante una anastomosis directa o incluso mediante interposición de un injerto2,3. Presentamos, a propósito de un caso, otro abordaje quirúrgico mediante la introducción de una prótesis de politetrafluoroetileno expandido (PTFE) en el interior de la vena porta con posterior fijación con ligaduras externas de la misma.
Paciente de 70 años fumadora y diabética insulinodependiente, con diagnóstico de adenocarcinoma de páncreas, que ingresa de manera programada para llevar a cabo resección quirúrgica tras neoadyuvancia.
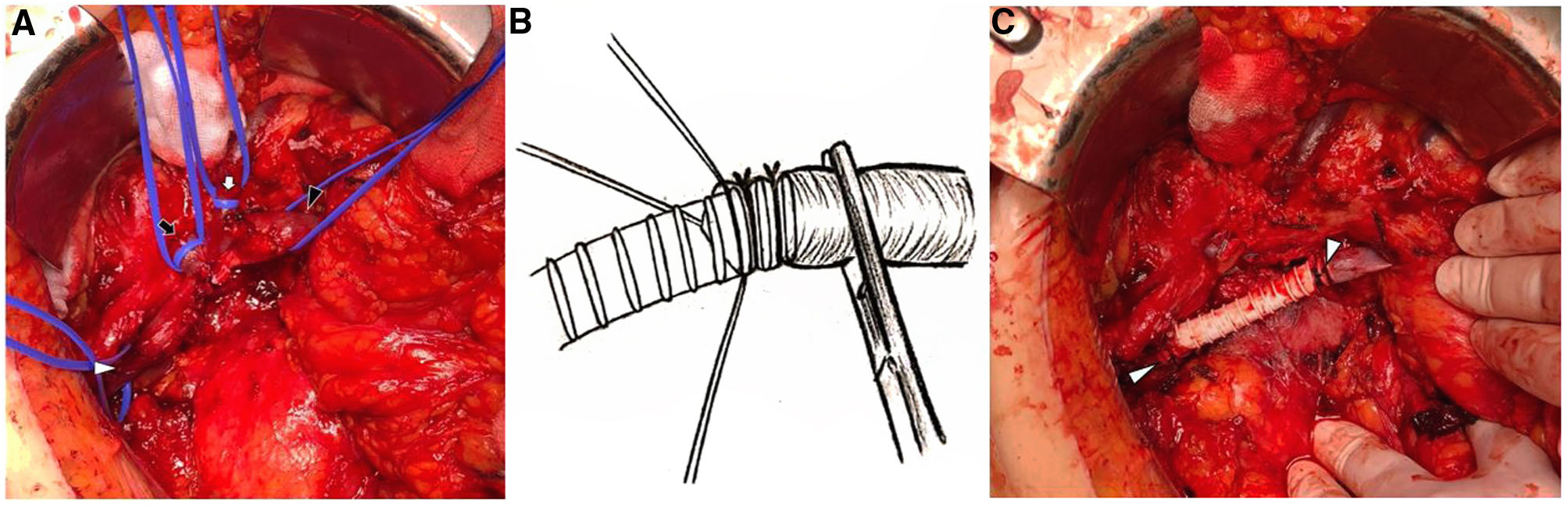
Tras la identificación de la infiltración tumoral a nivel de la vena porta se llevan a cabo la disección y el control del eje esplenoportal y la resección completa del segmento afectado de la misma, para asegurar un margen de resección R0, objetivando ausencia de extremos suficientes para conseguir una reconstrucción directa (fig. 1A).
A)Imagen intraoperatoria tras resección del tumor. Se aprecia imposibilidad de reconstrucción mediante anastomosis término-terminal. Punta de flecha blanca: extremo portal; flecha negra: vena mesentérica inferior; flecha blanca: vena esplénica; punta de flecha negra: extremo de vena mesentérica superior.
B)Ilustración representativa de la canulación de la prótesis de PTFE en el interior de la vena porta con posterior fijación mediante ligaduras de seda.
C)Resultado final tras canulación de la prótesis de PTFE en el interior de la vena porta. Las puntas de flecha señalan las ligaduras de seda.
Con el objetivo de llevar a cabo la reconstrucción lo más rápido posible para disminuir la morbilidad asociada con el procedimiento, se decide utilizar una prótesis de PTFE anillada (Gore Propaten Vascular Graft, GORE-TEX® Vascular Grafts, W.L. Gore & Associates, Inc., Flagstaff, AZ, EE.UU.) de 8milímetros (para adaptarla al calibre de la vena mesentérica superior). De igual modo, para restablecer el flujo venoso a la mayor celeridad, evitar errores técnicos derivados de la sutura y en base a nuestra experiencia previa con buenos resultados en la aplicación de esta técnica en los accesos arteriovenosos para hemodiálisis braquioaxilares, se decide canular el injerto anillado en el interior de la vena porta. Previa heparinización sistémica, se procede al pinzado de la vena porta, dejando al menos 1,5cm de margen de vena sana distal al pinzamiento. A continuación se realiza resección completa del segmento venoso afectado y se procede a la sutura de tres puntos sueltos de tracción de seda de 2/0 en los márgenes medial, lateral y superior de cada cabo venoso. Posteriormente, aplicando tracción en los puntos anteriormente descritos, se introduce el injerto anillado dentro de la vena a través de ambos extremos de la misma, dejando tres anillos dentro de la vena con dos espacios interanillo sobre los que se colocan dos ligaduras externas con seda de 2/0 sobre ambos extremos, una en cada espacio interanillo (fig. 1B). La presencia de anillos en la prótesis nos ofrece soporte para la fijación adecuada de las ligaduras (que puede comprobarse aplicando una discreta tracción en el mismo acto quirúrgico observando ausencia de movilización de la misma) así como protección frente a estenosis del injerto. Finalmente, fue necesaria la ligadura de las venas mesentérica inferior y esplénica, sin signos de congestión gastrointestinal al final de la intervención (fig. 1C).
Durante el procedimiento se administró un bolo intraarterial de 5.000UI de heparina y se inició tratamiento antiagregante simple con aspirina (100mg) desde el primer día postoperatorio.
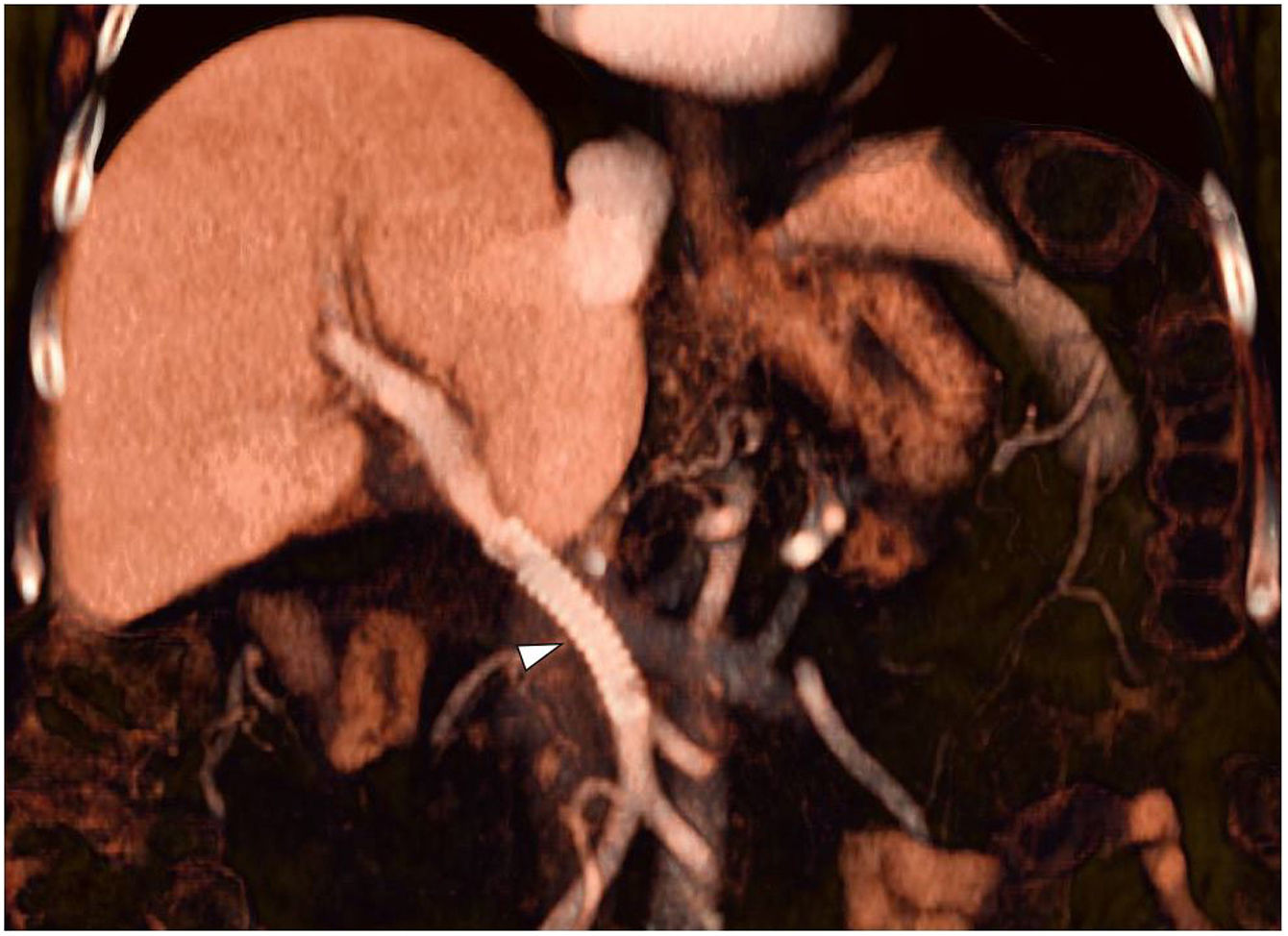
El angio-TAC previo al alta hospitalaria muestra permeabilidad del bypass sin datos de complicaciones (fig. 2). Se realiza eco-doppler venoso de control en el primer mes postoperatorio, en el que se objetiva permeabilidad del bypass sin defectos.
Tal y como publicó previamente Tseng et al.2, la resección de la vena porta y su reconstrucción durante la duodenopancreatectomía cefálica incrementa la complejidad y la duración de la intervención, pudiendo asociarse a una morbilidad y a una ocasional mortalidad no despreciables. Con la experiencia adecuada del cirujano esta maniobra puede llevarse a cabo de manera segura, pero puede convertirse en un reto cuando los extremos libres de la vena no pueden ser aproximados sin la necesidad de la interposición de un injerto.
De ser necesaria la interposición de un injerto, clásicamente se ha optado por utilizar vena autóloga, aunque se han descrito casos en los que se han utilizado aloinjertos venosos o prótesis de PTFE4-7. La literatura acerca de tasas de permeabilidad a medio-largo plazo es escasa. Algunas series describen tasas de trombosis del injerto de hasta el 17% con una media de seguimiento de 12,2meses, mayor aunque sin diferencias estadísticamente significativas en los injertos de PTFE (33% versus 12%, p=0,16)8. Otros autores han reportado mejores resultados, como Stauffer et al.9, con tasas de permeabilidad del 86% en caso de injerto venoso autólogo frente al 100% del PTFE a 1, 6 y 12meses tras la intervención. Chu et al.10, en un estudio multicéntrico retrospectivo, publicaron tasas de permeabilidad del injerto de PTFE del 76% con una media de seguimiento de 14meses.
Presentamos otra solución quirúrgica para reestablecer el flujo venoso en estas situaciones, hasta el momento actual no publicada en la literatura existente, técnicamente menos demandante que la clásica reconstrucción mediante interposición de un injerto con dos anastomosis vasculares, con el objetivo de disminuir los posibles defectos técnicos derivados de la sutura, así como el tiempo de dicha reconstrucción.
El uso de una prótesis de PTFE canulada en el interior de la vena porta puede ser una alternativa rápida y segura para la reconstrucción del segmento afectado de este vaso en cirugías oncológicas.
FinanciaciónLos autores no han recibido financiación para la investigación, realización o publicación del presente artículo.
Conflicto de interesesLos autores declaran la ausencia de potenciales conflictos de intereses en el presente trabajo.