Conocer los resultados de las citologías realizadas en un centro de salud en un año, así como cuál es el manejo de las alteraciones detectadas.
Material y métodoEstudio transversal, realizado en un centro de salud urbano. Se incluyeron 1.314 mujeres citadas para realización de citología vaginal entre el 1 de marzo de 2011 y el 29 de febrero de 2012. A partir de la información incluida en la historia clínica se registró: fecha de nacimiento, nacionalidad, fecha de citas y asistencia, resultado de citología, tratamiento por médico de familia o ginecólogo, cumplimiento de criterios de inclusión en este servicio (SESCAM), y uso de anticoncepción.
ResultadosLa mediana de edad de las mujeres citadas era 40 años (rango: 17-82). Se analizaron 1.028 citologías. El 81,9% eran normales. Presentaron alguna alteración inflamatoria/infecciosa 166, en 7 se detectó ASCUS, y en 6 y en 4 SIL de bajo y alto grado, respectivamente. Precisaron valoración por ginecología 30 mujeres, 3 de las cuales fueron sometidas a biopsia (resultados: normal, CIN I y CIN III). De las 1.254 mujeres en que se registró el criterio de inclusión, 29% no cumplían los establecidos en la cartera de servicios del SESCAM.
ConclusionesAlgo más de la cuarta parte de las mujeres que toman cita para realización de citología no reúnen criterios de inclusión en el mismo. Los hallazgos patológicos son muy infrecuentes. Estas circunstancias deben hacernos reconsiderar las condiciones de prestación del servicio.
To identify the results of the Pap tests performed in a health center in a 1-year period and the management of the changes detected.
Material and methodsThis cross-sectional survey, carried out in an urban health center, included 1314 women with an appointment for a Pap smear between March 1, 2011 and February 29, 2012. Based on information in the medical history, we recorded date of birth, nationality, date of appointment and attendance, Pap result, medical treatment by the family physician or gynecologist, whether the patient met the criteria for inclusion in this service (SESCAM), and contraception use.
ResultsThe median age of the women was 40 years (range: 17-82). We analyzed 1028 Pap tests; 81.9% were normal. Some inflammatory/infectious alterations were detected in 166 women, ASCUS was detected in 7, low-grade SIL in 6, and high-grade SIL in 4. Thirty women were referred to a gynecologist and a biopsy was performed in 3 (results: normal, CIN I and CIN III). Of the 1254 women with recorded inclusion criteria, 29% did not meet those of the SESCAM.
ConclusionsJust over a quarter of the women attending appointments for Pap smears did not meet the criteria for this test. Pathological findings were infrequent. These findings indicate the need to reconsider the conditions for this service.
Entre las diferentes estrategias de prevención del cáncer de cérvix disponibles en la actualidad sigue ocupando un lugar destacado el screening con la técnica de Papanicolaou. Desde su desarrollo, en los años 40 del pasado siglo, se ha extendido por todo el mundo, habiendo contribuido de forma destacada a la disminución de la mortalidad por esta causa.
Una de las principales limitaciones que se han achacado al método es una baja sensibilidad, ya que podría no detectar una neoplasia presente entre un 15-50% de las veces, variabilidad dependiente de factores como el tipo de lesión, la calidad de la toma o de errores en el diagnóstico. Sin embargo, debido al crecimiento lento de este cáncer, su repetición generalmente revela las lesiones a tiempo para que puedan ser tratadas1. A lo largo de los años transcurridos ha sido considerado uno de los más útiles instrumentos de screening de la historia2. Se ha encontrado que aquellas mujeres sin un test de Papanicolaou realizado en los últimos 3 años tienen 2 veces y media más probabilidad de ser diagnosticadas de cáncer cervical y 5 veces más de ser diagnosticadas en un estadio avanzado, en comparación con las mujeres que se realizan screening de forma regular3.
Ha habido nuevos avances en este campo, como el test de detección de DNA del virus del papiloma humano (VPH) que permite la identificación de VPH de alto riesgo en células cervicales y que se ha utilizado como screening en mujeres mayores de 30 años conjuntamente con el test de Papanicolaou, y la vacuna frente a los VPH de alto riesgo (tipos 16 y 18), que causan el 70% de cánceres cervicales. Sin embargo, al no proteger frente a otros tipos de VPH, el screening seguirá siendo necesario en el futuro1.
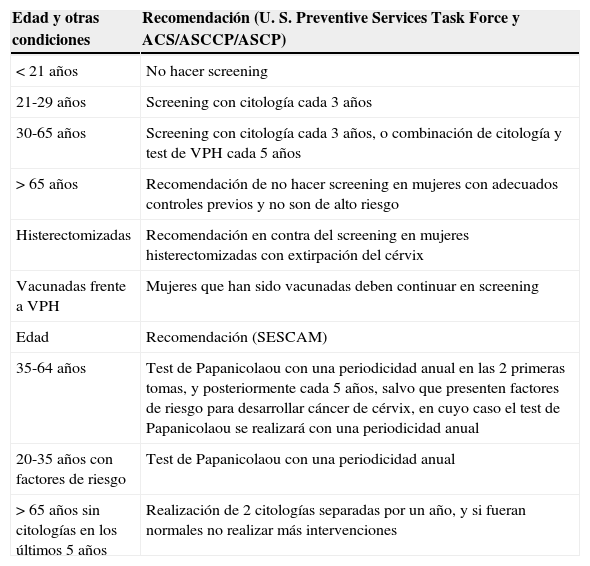
Las recomendaciones de screening están cambiando en todo el mundo. En 2012 se han planteado en EE. UU. nuevos criterios, avalados por 2 grupos separados, el U. S. Preventive Services Task Force y un grupo multidisciplinario constituido por miembros de la American Cancer Society/American Society for Colposcopy y la Cervical Pathology/American Society for Clinical Pathology (ACS/ASCCP/ASCP)4,5. En la tabla 1 se recogen estas recomendaciones. Por su parte, el National Health Service británico cita a las mujeres entre 25-64 años para la realización de citología; después del primer control se citan cada 3 años entre los 25-48, y cada 5 entre los 50-646.
Recomendaciones sobre screening de cáncer cervical del U. S. Preventive Services Task Force y un grupo multidisciplinario constituido por miembros de la American Cancer Society/American Society for Colposcopy y la Cervical Pathology/American Society for Clinical Pathology (ACS/ASCCP/ASCP), y del Servicio de Salud de Castilla-La Mancha (SESCAM)
| Edad y otras condiciones | Recomendación (U. S. Preventive Services Task Force y ACS/ASCCP/ASCP) |
|---|---|
| <21 años | No hacer screening |
| 21-29 años | Screening con citología cada 3 años |
| 30-65 años | Screening con citología cada 3 años, o combinación de citología y test de VPH cada 5 años |
| >65 años | Recomendación de no hacer screening en mujeres con adecuados controles previos y no son de alto riesgo |
| Histerectomizadas | Recomendación en contra del screening en mujeres histerectomizadas con extirpación del cérvix |
| Vacunadas frente a VPH | Mujeres que han sido vacunadas deben continuar en screening |
| Edad | Recomendación (SESCAM) |
| 35-64 años | Test de Papanicolaou con una periodicidad anual en las 2 primeras tomas, y posteriormente cada 5 años, salvo que presenten factores de riesgo para desarrollar cáncer de cérvix, en cuyo caso el test de Papanicolaou se realizará con una periodicidad anual |
| 20-35 años con factores de riesgo | Test de Papanicolaou con una periodicidad anual |
| >65 años sin citologías en los últimos 5 años | Realización de 2 citologías separadas por un año, y si fueran normales no realizar más intervenciones |
El Servicio de Salud de Castilla-La Mancha (SESCAM), en su programa de prevención de cáncer de cérvix en atención primaria, hace referencia a que, aunque la Asociación Americana del Cáncer y el American College of Obstetricians and Gynecologists (ACOG) recomiendan el cribado anual desde el inicio de las relaciones sexuales, dada la baja incidencia, prevalencia, mortalidad en nuestra comunidad y el conocimiento existente sobre las limitaciones del cribado, se optó por concentrar los esfuerzos y los recursos de detección precoz en los grupos de población femeninos de máximo riesgo. Así, recomienda cribado sistemático de cáncer cervical a todas las mujeres incluidas en la población diana que son o han sido sexualmente activas y tienen cuello uterino (tabla 1)7.
Dada la disparidad de criterios entre las recomendaciones internacionales y las de nuestro servicio de salud, nos hemos planteado la realización de este estudio, cuyo objetivo es conocer los resultados de las citologías realizadas en nuestro centro de salud en un año. Así mismo queremos saber cuál es el manejo de las alteraciones detectadas y el porcentaje de asistencia a las citas.
Material y métodosSe diseñó un estudio transversal en el que han sido incluidas 1.314 mujeres citadas para realización de citología vaginal entre el 1 de marzo de 2011 y el 29 de febrero de 2012 en el Centro de Salud Universitario Zona IV de Albacete.
A partir de la información incluida en la historia clínica se registró: fecha de nacimiento, nacionalidad, fecha de citas y asistencia, resultado de citología (las alteraciones citopatológicas se clasificaron por el sistema de Bethesda8), tratamiento por médico de familia o ginecólogo, cumplimiento de criterios de inclusión en este servicio (SESCAM), y uso de anticoncepción. Los datos obtenidos fueron introducidos en una base de datos informática por medio del paquete SPSS 12.0.
El análisis estadístico ha consistido en la descripción de las frecuencias de las distintas variables. Se utilizó el test de chi cuadrado para la comparación de variables cualitativas, y las variables continuas, que no tenían una distribución normal, fueron comparadas por medio de test no paramétricos (U de Mann-Whitney). Por último se llevó a cabo un análisis de regresión logística, en el que la variable dependiente era la presencia de una citología anormal y como variables independientes se incluyeron todas aquellas que en el análisis bivariante mostraron asociación significativa con aquella.
ResultadosLa mediana de edad de las mujeres citadas era de 40 años (rango: 17-82). Asistieron a la cita el 75,87%, aunque a un 6,1% no se le realizó la toma citológica por diferentes motivos (tabla 2). A 110 mujeres se les realizó en una visita posterior, analizándose en total los resultados de 1.028 citologías. En la tabla 2 se presentan las características sociodemográficas y clínicas de estas mujeres. De las 1.254 mujeres en que se registró el criterio de inclusión en esta actividad, en un 29% no se cumplían los establecidos en la cartera de servicios de SESCAM.
Características sociodemográficas y clínicas de las mujeres incluidas en el estudio
| Variables | Frecuencia (% sobre el total de las mujeres en que constan datos) |
|---|---|
| Edad | |
| <35 años | 441 (33,6) |
| 35-64 años | 840 (63,9) |
| >64 años | 33 (2,5) |
| Nacionalidad | |
| Española | 1.142 (87,8) |
| Latinoamérica | 110 (8,5) |
| Europa este | 25 (1,9) |
| Europa oeste | 11 (0,8) |
| África | 8 (0,6) |
| Otras | 5 (0,4) |
| No consta | 13 |
| Uso de contracepción | |
| Hormonal | 201 (34,0) |
| Barrera | 70 (11,8) |
| DIU | 45 (7,6) |
| Quirúrgico (femenino) | 40 (6,8) |
| Quirúrgico (pareja) | 17 (2,9) |
| No utiliza | 58 (9,8) |
| No relaciones sexuales | 2 (0,3) |
| Posmenopáusica | 159 (26,9) |
| No consta | 722 |
| Criterios inclusión (SESCAM) | |
| 35-64 años, primera citología | 268 (21,4) |
| 35-64 años, sucesivas | 556 (44,3) |
| <35 años, con factores de riesgo | 64 (5,1) |
| >65 años, sin citologías previas | 2 (0,1) |
| No cumple criterios | 364 (29,0) |
| No consta | 60 |
| Asistencia a la primera cita programada | |
| No | 317 (24,1) |
| Sí | |
| Se hace toma de citología | 918 (69,9) |
| No se hace toma, por: | |
| Menstruación | 42 (3,2) |
| Fuera protocolo | 25 (1,9) |
| Leucorrea | 1 (0,08) |
| Tratamiento | 6 (0,4) |
| Gestación | 1 (0,08) |
| No especificado | 4 (0,3) |
La mediana del tiempo transcurrido hasta tener el resultado de las citologías fue de 21 días (rango intercuartiles: 16-25 días).
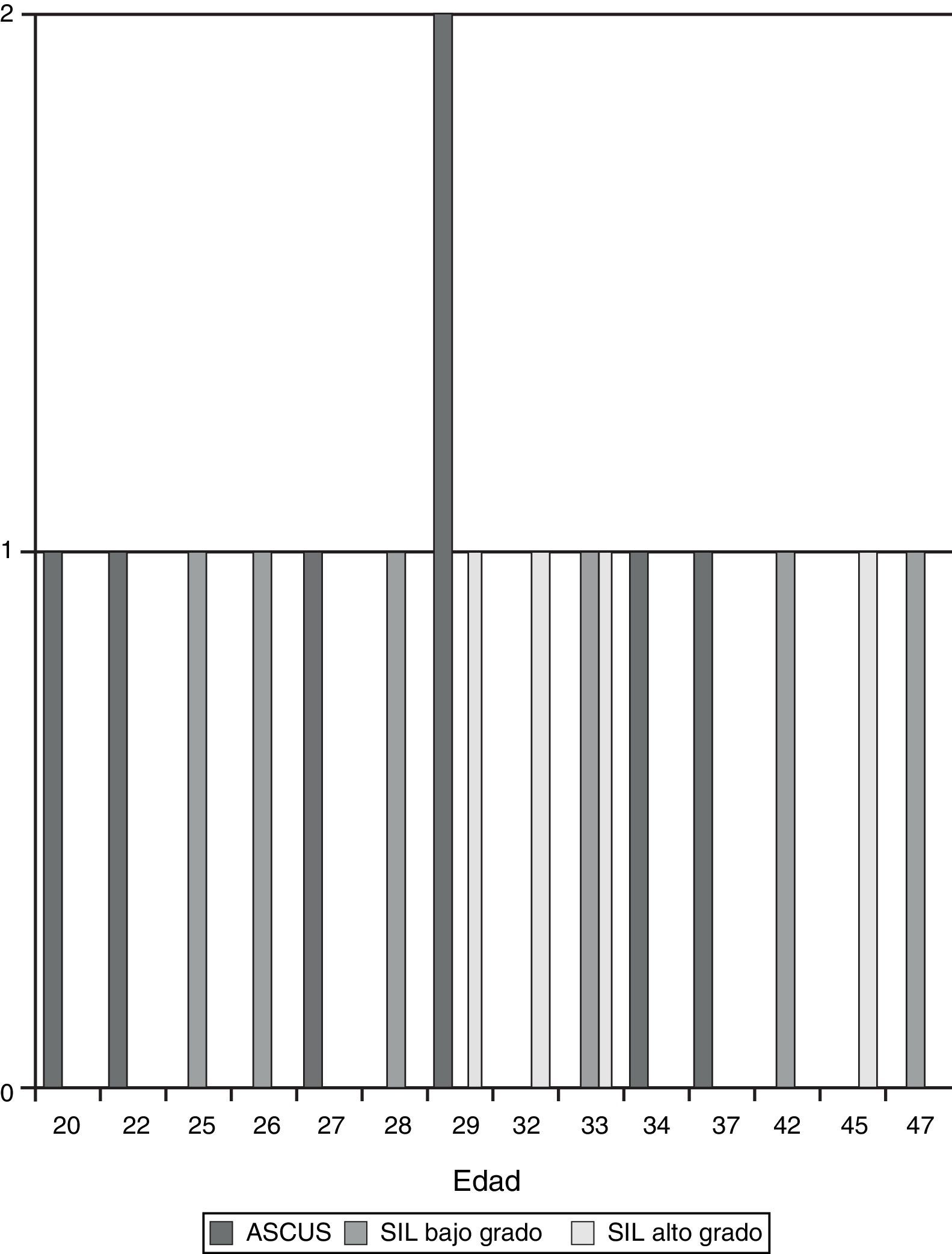
Como podemos observar en la fig. 1, el 81,9% de las citologías eran normales. Presentaron alguna alteración inflamatoria/infecciosa 166 mujeres, en 7 se detectó células escamosas atípicas de significado incierto (ASCUS), y en 6 y en 4 lesión escamosa intraepitelial (SIL) de bajo y alto grado, respectivamente. Precisaron valoración por ginecología 30 mujeres, 3 de las cuales fueron sometidas a biopsia, cuyos resultados fueron respectivamente normal, neoplasia intraepitelial cervical I (CIN I) y CIN III.
Tras la citología se indicó revisión a la mayoría de las mujeres: a 67 en menos de un año, a 364 en un año, a 559 en 3 años y a 9 en otro periodo. No se indicó revisión a 30, y en 285 no constaba.
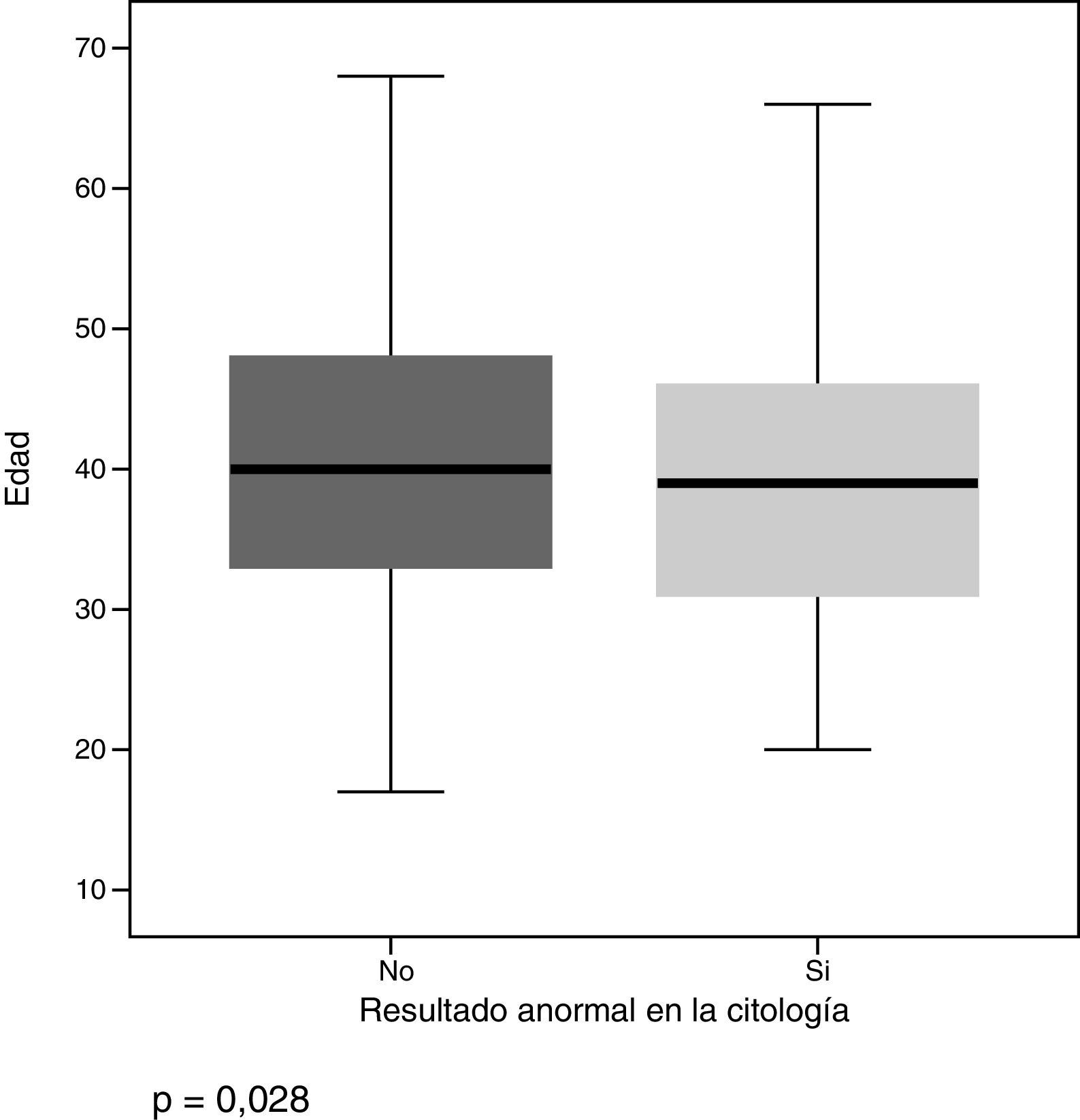
Como podemos observar en la figs. 2 y 3, era más probable encontrar alteraciones en la citología en mujeres más jóvenes. No existían diferencias en cuanto a la presencia de estas con relación al tiempo en disponer del resultado, ni la procedencia geográfica de las mujeres.
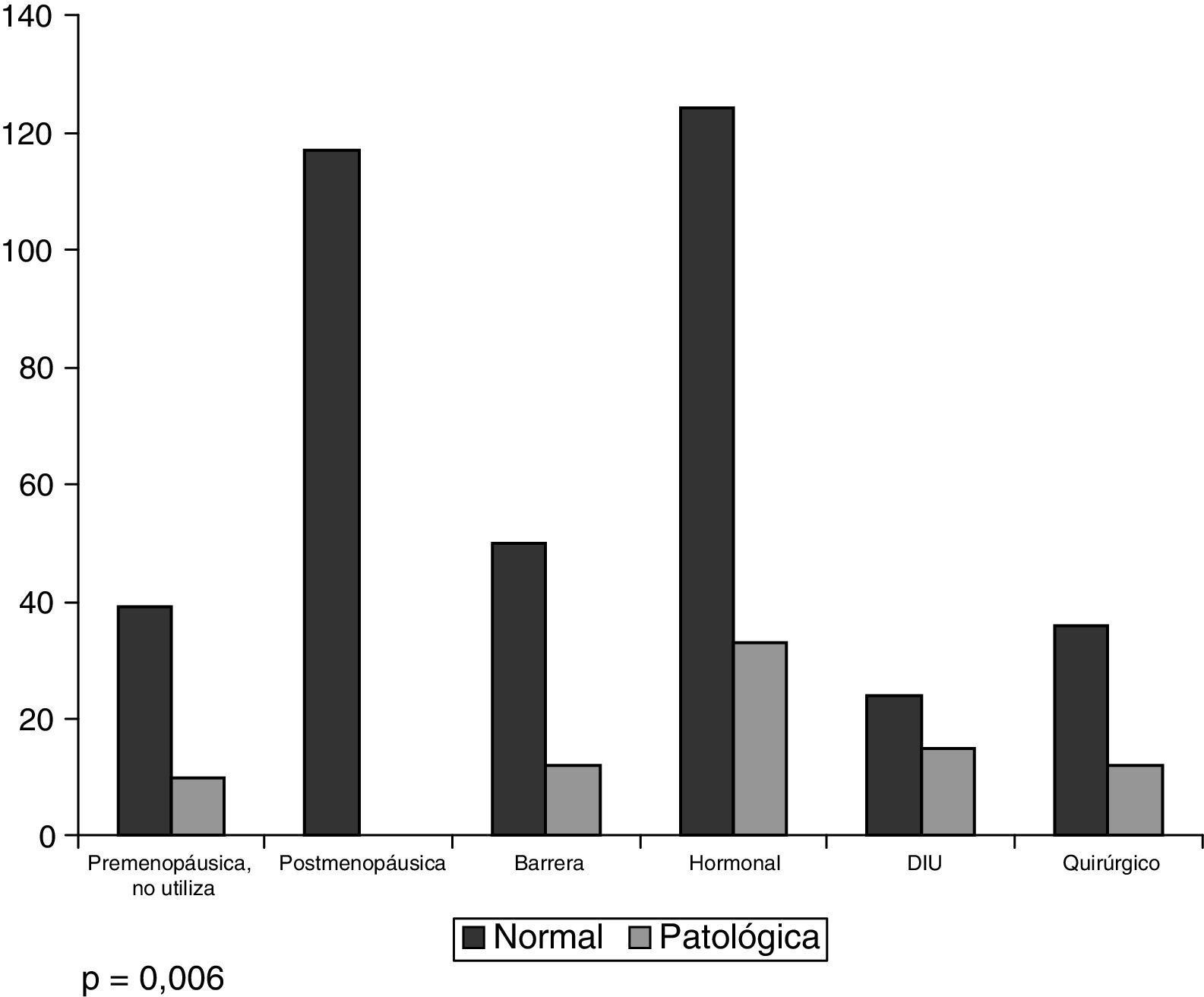
En la fig. 4 se muestra la relación entre la detección de alteraciones en la citología y el método anticonceptivo utilizado. Era significativamente más probable (p=0,006) encontrar estas alteraciones en las mujeres que utilizaban anticoncepción hormonal y menos en las que usaban métodos de barrera.
En el análisis de regresión logística, solo la edad mostró una relación independiente con la presencia de una citología anormal: OR=0,981 (IC 95%: 0,967-0,996).
DiscusiónAlgo más de la cuarta parte de las mujeres que toman cita para realización de citología en nuestro centro de salud no cumplen los criterios de inclusión de la cartera de servicios del SESCAM. El interés de las mujeres por esta actividad se pone de manifiesto, por otra parte, por el elevado cumplimiento de las citas. Los hallazgos patológicos son muy infrecuentes, existiendo mayor probabilidad de encontrar resultados anormales en mujeres jóvenes.
Como señalamos en la introducción, las recomendaciones con relación a la población diana para la realización de cribado de cáncer cervical han cambiado en los últimos años, sin embargo la adopción de estos criterios por los servicios de salud suele demorarse. Esto ha hecho que casi la tercera parte de las mujeres que tenían cita para la realización de citología en nuestro centro de salud no cumplieran los criterios establecidos en la cartera de servicios del SESCAM7.
En el estudio de Vasconcelos et al.9, en un 67,6% de las mujeres se consideró que la práctica de los controles de citología eran adecuados (la mujer tenía realizado el último control dentro de los 3 años previos y había pasado a recoger el resultado del último examen realizado). El 85,2% de las mujeres que se realizaban la prueba por primera vez y el 75% de las que se la realizaban a intervalos mayores de 3 años tenían un conocimiento inadecuado sobre la misma, siendo esta asociación estadísticamente significativa. En cualquier caso, aunque las mujeres conocieran el propósito de la citología, ellas lo consideraban solamente un instrumento para la detección de alteraciones ginecológicas y no un método de screening de enfermedad que debe llevarse a cabo principalmente para aquellas que están asintomáticas. Por esto muchas de ellas buscan la realización del test de Papanicolaou solo cuando tienen molestias. Hay que subrayar que la presencia de vaginitis, leucorrea o colpocervicitis puede interferir en la valoración citopatológica. La presencia de un proceso inflamatorio intenso afecta a la calidad de la muestra. En estos casos las mujeres deberían ser tratadas y volver posteriormente para la realización del test. Esta circunstancia podría estar en el origen de algunos de los casos de citación inadecuada en nuestro estudio, ya que a veces se daba el hecho de que un médico derivase a una mujer a la matrona para hacerle una citología por el hecho de que aquella tenía síntomas genitales.
Como señala MacKay10 el desarrollo y mantenimiento de un programa de screening como la técnica de Papanicolaou es un desafío dentro de la atención primaria, siendo fundamental conseguir que las pacientes se involucren en él. En nuestro centro de salud se ha puesto claramente de manifiesto el compromiso de las mujeres con esta actividad, ya que tres cuartas partes de las mismas acudieron a la primera de las citas durante el periodo de estudio.
Hemos de tener en cuenta que con frecuencia las mujeres tienen miedo e incertidumbre, tanto con este como con otros procedimientos médicos. La no adherencia puede ser el resultado del miedo de las mujeres a los exámenes médicos11, pero las decisiones acerca de realizarse o no el screening vienen determinadas por 3 preocupaciones fundamentales: las mujeres buscan un servicio centrado en ellas, en un entorno amigable y seguro, y en la continuidad de la atención. Estas condiciones puede ofrecerlas una práctica generalista como la que se ofrece en los centros de salud12.
Aunque la incidencia del cáncer cervical ha decrecido de forma generalizada en los últimos 20 años, ha aparecido sin embargo un incremento en las mujeres entre 25-34 años desde los años 90. La cobertura del screening en este grupo de edad es menor, lo que obliga, más allá de reconsiderar la población diana para este servicio, a desarrollar estrategias que atraigan la atención de estas mujeres jóvenes, haciéndole el programa más accesible: folletos específicos, webs especializadas con vídeos, y opiniones de otras mujeres, la posibilidad de reserva de cita online, teléfonos directos con sistema de enfermería para dudas y consultas y el automuestreo con kits de autotoma, en lo que según el resultado obtenido se les avisaría sobre la necesidad de acudir al centro por tener un mayor riesgo, podrían ser algunas de las soluciones13. Además de la pertenencia a grupos de edad más jóvenes, otra característica que se ha observado en mujeres que no siguen controles de citología ha sido el bajo nivel socioeconómico10.
Obviamente, los beneficios del cribado deben equilibrarse con sus daños potenciales, como los que se derivan de los falsos positivos, con su carga de ansiedad y posible yatrogenia. En este sentido la edad de la mujer es de gran relevancia. Para la Canadian Task Force on Preventive Health Care14, existen evidencias de alta calidad que sustentan una fuerte recomendación para la realización del Papanicolaou en mujeres de 30-69 años de edad cada 3 años, siendo de calidad moderada las que sustentan el cribado entre las mujeres de 25 -29 años, mientras que en mujeres menores de 25 años de edad, no se han encontrado beneficios que compensen los daños potenciales. En las mujeres menores de 20 años de edad, existiría una fuerte recomendación para no realizar cribado rutinario en la detección de cáncer cervical.
La mediana del tiempo en que se dispone del resultado de las citologías en nuestro centro de salud es de 3 semanas. En ese momento las pacientes son citadas automáticamente con su médico de familia, que resuelve la gran mayoría de las incidencias: solo 30 mujeres fueron derivadas a ginecología entre las incluidas en nuestro estudio. Se ha subrayado que el screening para cáncer cervical tendrá éxito en la medida en que lo tenga el seguimiento de los resultados anormales, siendo este un problema bien documentado15–17. Los instrumentos de screening de cáncer deben ser válidos y fiables, y ser capaces de detectar la condición patológica en un estadio bastante temprano a fin de permitir intervenciones aceptables y seguras. Todo esto depende en gran medida de la prevalencia de la enfermedad en una determinada comunidad18. La variabilidad que encontramos entre las diferentes guías puede generar confusión. Las diferencias en las recomendaciones son debidas en parte a la variabilidad en la elección de resultados (p. ej. si se incluyen entre los mismos las lesiones precursoras de cáncer), la interpretación de las evidencias y la valoración de los peligros asociados con un tratamiento inapropiado. En España, a la hora de establecer recomendaciones sobre screening de cáncer cervical, hemos de tener en cuenta los cambios de costumbres sexuales entre los jóvenes, que en parte podrían venir condicionados por el aumento de población inmigrante en los últimos años.
Nuestro estudio puede estar limitado por su carácter local. Sin embargo nuestro centro de salud cubre una amplia zona urbana, con más de 30.000 usuarios, perfectamente asimilable a otras zonas urbanas de nuestra región, en las que se concentra la inmensa mayoría de las mujeres en los rangos de edad que estamos considerando. En cualquier caso, estos hallazgos iniciales deberían confirmarse en muestras más amplias que incluyan mujeres de otras localizaciones geográficas.
Como conclusión, queremos subrayar el elevado porcentaje de mujeres con cita para realización de citología que no cumple los criterios de inclusión de la cartera se servicios del SESCAM. Los infrecuentes hallazgos patológicos son más probables de encontrar en mujeres jóvenes. Ante estas circunstancias, entendemos que se deberían reconsiderar las condiciones de prestación del servicio de screening de cáncer cervical por nuestro servicio de salud.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Una versión preliminar de este trabajo fue presentada en el XIII Congreso de Atención Primaria de Castilla-La Mancha, celebrado en Albacete en mayo de 2012. Recibió el «Premio a la Comunicación en el ámbito de la Medicina desarrollado por personal en formación» dentro de la convocatoria de Premios de Investigación en Atención Primaria de Castilla-La Mancha, organizados por la Gerencia de Atención Primaria de Albacete en 2012.