Evaluación de indicadores de proceso (hospitalización inadecuada, adecuación y precocidad de antibioterapia) y resultado (estancia hospitalaria, reingresos, ingresos UCI y mortalidad) de neumonía adquirida en la comunidad (NAC) al aplicar la guía SEPAR/IDSA.
Pacientes y métodosEstudio observacional retrospectivo de pacientes consecutivos con diagnóstico al alta de NAC en los primeros semestres de 2007 y 2008 (186 y 161 pacientes, respectivamente) atendidos en urgencias de hospital general. Se han analizado las diferencias en los indicadores entre los grupos de pacientes con/sin Pneumonia Severity Index (PSI) calculado, según el año de implantación de la guía, y se compararon con los de 110 pacientes de 2006 según la guía SEQ/ATS.
ResultadosLa guía SEPAR/IDSA ha mejorado los indicadores de proceso: mayor adecuación del ámbito de tratamiento, disminución de ingresos injustificados (del 39,4% en 2006 al 8,5% en 2007 [p<0,001] y al 17,2% en 2008 [p=0,005]) y mayor precocidad de antibioterapia. No se han modificado los indicadores de resultado. En 2008 se observó una reducción de la mortalidad en el subgrupo de pacientes con PSI IV-V en los que se calculó el PSI (2,3%), respecto a los que no se calculó (28,3%; p<0,001), y esta tasa fue inferior a la de los pacientes con criterios de hospitalización según la guía SEQ/ATS (22,7%; p=0,003).
ConclusiónLa guía SEPAR/IDSA ha reducido los ingresos injustificados y en el segundo año de aplicación se ha observado mayor precocidad de la antibioterapia junto a una reducción de la mortalidad en los pacientes con riesgo moderado-alto en los que se calculó el PSI.
To evaluate process-of-care indicators (inappropriate hospitalisation, suitability and early antibiotic treatment) and outcome indicators (length of hospital stay, hospital readmission, ICU admission, and mortality) in the management of community-acquired pneumonia (CAP) when the SEPAR/IDSA guidelines were applied.
Patients and methodsAn observational retrospective study conducted on patients diagnosed with CAP during the first semester of 2007 and 2008 (186 and 161 patients, respectively) in the emergency unit of a general hospital. Differences in the process-of-care and outcome indicators between 2007 and 2008 (with and without the Pneumonia Severity Index [PSI]) were evaluated. Moreover, the indicators were compared with those obtained in 2006 (110 patients), when the current guidelines were those of SEQ/ATS.
ResultsThe SEPAR/IDSA guidelines improved the following process-of-care indicators: appropriateness of treatment, unjustified hospital readmission (39.4% in 2006 vs. 8.5% in 2007 [P<.001], and 17,2% in 2008 [P=.005]), and early treatment. However, outcome indicators did not change. In 2008, a decrease in the mortality of the patients of risk classes IV-V in which the PSI had been estimated was observed in comparison with the patients in which the PSI was not estimated (2.3% vs. 28.3%; P<.001). Moreover, the mortality rate of the patients of risk classes IV-V in which the PSI had been estimated was lower than those measured using the SEQ/ATS guidelines (22.7%; P=.003).
ConclusionSEPAR/IDSA guidelines decreased the unjustified hospital readmission. In the second year of its application an increase in the number of patients who received early treatment, and a decrease of the mortality rate of the patients of risk classes IV-V in which the PSI had been estimated, were also observed.
La contención del gasto sanitario conlleva la necesidad de precisar de forma más rigurosa la indicación de hospitalización por neumonía adquirida en la comunidad (NAC) y asegurar que el paciente sin factores de riesgo o sin signos de mala evolución pueda ser tratado en su domicilio con seguridad1,2. Para ayudar al clínico en la decisión sobre el ámbito de tratamiento se han validado varias escalas pronósticas de gravedad. Una de las más utilizadas es la propuesta por Fine et al.1 (Pneumonia Severity Index o índice PSI). Aunque la utilización de la escala PSI se ha extendido en los servicios de urgencias, todavía persisten reticencias sobre su uso rutinario, que se amparan en la existencia de circunstancias clínicas o problemas sociales no contemplados por la escala.
En nuestro hospital, hasta 2006 los médicos del servicio de urgencias utilizaban la guía basada en las recomendaciones del primer documento de consenso de las Sociedades Españolas de Quimioterapia y Patología Respiratoria, vigentes desde 19983. En esta guía, transposición de la guía de la American Thoracic Society (ATS) de 19934, se definen las indicaciones de ingreso según criterios convencionales en una unidad de hospitalización y los criterios de gravedad inmediata que justificarían el ingreso en la UCI. Además, se tienen en cuenta consideraciones sociales del paciente y el juicio clínico del médico responsable. A partir de 2006, la Comisión de Infecciones y Uso de Antimicrobianos elaboró una nueva guía para el diagnóstico y el tratamiento de la NAC en los pacientes que acuden al servicio de urgencias, basada en la normativa de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR)5 y de la Infectious Diseases Society of America (IDSA)6, que recomiendan el uso del índice pronóstico PSI tanto para decidir la ubicación más apropiada para tratar al paciente como para establecer el tratamiento empírico más adecuado, según su riesgo de defunción. Pero en último caso, también con esta nueva guía el juicio clínico del médico es determinante para decidir el ámbito de tratamiento más idóneo para cada paciente.
La gran variabilidad de los procesos implicados en el manejo habitual de los pacientes con NAC (valoración de la gravedad inicial, prescripción adecuada y precoz de antibióticos, entre otros) condiciona el resultado clínico, medido por variables de referencia como la mortalidad y los reingresos a corto plazo y el ingreso en la UCI7,8. Las guías clínicas que incluyen escalas de valoración de la gravedad inicial ayudan al clínico en la toma de decisiones sobre la necesidad de ingreso y sobre el tratamiento más adecuado, lo que debería tener una influencia favorable en los indicadores de proceso y resultado de la NAC.
Este estudio tuvo como objetivo principal evaluar los indicadores de proceso y resultado obtenidos al aplicar, de forma rutinaria, la guía basada en las recomendaciones de SEPAR/IDSA, que utiliza el índice PSI, en los pacientes atendidos por NAC en un servicio de urgencias de un hospital general durante los 2 primeros años de su implantación. Como objetivos secundarios se han analizado: la existencia de diferencias en los indicadores de proceso y resultado entre los grupos de pacientes con/sin índice PSI calculado en el servicio de urgencias y las diferencias en estos indicadores según el año de implantación de la guía. Por último, se comparan los indicadores de los 2 primeros años de aplicación de la guía SEPAR/IDSA con los obtenidos en el año anterior a su implantación por la guía SEQ/ATS.
Pacientes y métodosEl estudio se realizó en el Hospital Universitario de Álava, sede Hospital Santiago, en Vitoria-Gasteiz. Es un hospital general público perteneciente a Osakidetza-Servicio Vasco de Salud, y es el hospital de referencia para un área de 121.400 habitantes. En el periodo 2006-2008 presentó una media de 260 camas instaladas y aproximadamente 11.000 ingresos anuales. El hospital dispone de un servicio de medicina intensiva de 14 camas, con una media de 600 ingresos anuales, y que es la unidad de referencia en Álava para pacientes neurocríticos. En nuestro centro, el servicio de urgencias utilizó hasta junio de 2006 la guía de manejo de NAC de la ATS basada en criterios clínicos convencionales de valoración de la gravedad (guía 1)3,4, y a partir de esa fecha la guía basada en las recomendaciones de SEPAR e IDSA, que incorporó el índice pronóstico de gravedad PSI (guía 2)5,6. El diagnóstico de NAC se basó en la presencia de infiltrado pulmonar en la radiografía de tórax que no se conociese previamente, y síntomas indicativos de neumonía, tales como tos, disnea, fiebre y/o dolor pleural, en ausencia de otro diagnóstico alternativo. A todos los pacientes con NAC se les realizó, en el servicio de urgencias, valoración de la gravedad, extracción de muestras para estudio microbiológico, administración de antibioterapia inicial y derivación según la guía vigente en cada periodo de estudio.
Guía 1. Criterios clínicos convencionales de valoración de la gravedadLa guía 1 fue una adaptación de la normativa SEQ-Patología Respiratoria3 y ATS4. Clasifica a los pacientes según la existencia de criterios de gravedad inmediata, justificando el ingreso en la UCI (sepsis grave, insuficiencia respiratoria grave o progresión significativa de la imagen radiográfica) y la necesidad de ingreso hospitalario convencional, a juicio clínico del médico, cuando el paciente reúna los criterios de: edad >65 años, algún parámetro como >30 respiraciones/min, >38,3°C de temperatura, PAS <60mmHg, riesgo de desarrollo de complicaciones como insuficiencia respiratoria, enfermedad crónica basal que pueda descompensarse o inmunodepresión, aparición de empiema o mala evolución de la neumonía, o sospecha de NAC por microorganismo inusual. El resto de pacientes, que no reúne los criterios de hospitalización citados, son candidatos a tratamiento ambulatorio. Se consideró como tratamiento adecuado en pacientes con criterios de ingreso convencional la utilización de amoxicilina-clavulánico o cefalosporina de tercera generación, con la opción de añadir macrólido si hay sospecha de Legionella. En las NAC graves se consideró adecuado el uso de macrólido con ceftazidima valorando su asociación con aminoglucósidos los 3 primeros días de tratamiento, o bien imipenem o fluoroquinolona.
Guía 2. Índice pronóstico de gravedad: Pneumonia Severity IndexLa guía 2 fue una adaptación de la normativa SEPAR5 e IDSA6. Recomienda el manejo del paciente con NAC en cuanto al ingreso y tratamiento empírico según la gravedad valorada por el índice PSI y/o una serie de criterios adicionales. De ese modo, los pacientes con neumonía claseI a III (sin criterios adicionales) pueden recibir tratamiento ambulatorio. Por el contrario, se recomienda la hospitalización para los pacientes que pertenecen a los gruposIV-V o que presentan algún criterio adicional de ingreso (hipoxemia, derrame pleural, afectación radiológica multilobar o bilateral, descompensación de patología crónica o intolerancia oral, toxicomanía activa, indigente y trastorno psiquiátrico grave). En cuanto al tratamiento empírico en los pacientes que ingresan, se preconiza ceftriaxona más claritromicina o bien levofloxacino. En las NAC graves se recomienda la misma pauta pero siempre intravenosa, y si hay sospecha de Pseudomonas aeruginosa (antibioterapia de amplio espectro >7 días en el último mes, bronquiectasias, malnutrición o enfermedades o tratamientos asociados a disfunción de neutrófilos) se recomienda la asociación de piperacilina-tazobactam, cefepima o carbapenem con tobramicina o amikacina.
Diseño del estudioEstudio observacional retrospectivo de todos los pacientes adultos (edad ≥18 años), con diagnóstico al alta de NAC (códigos 480-486, 487.0 y 507.0 como diagnóstico principal o secundario, en el ICD-9, 9.a revisión), atendidos de forma consecutiva en el servicio de urgencias durante los primeros semestres de los años 2006-2008 y que se manejaron de acuerdo a las guías vigentes en cada año del estudio: 2006, guía 1, SEQ/ATS; 2007, guía 2, SEPAR/IDSA, primer año de aplicación, y 2008, guía 2, SEPAR/IDSA, segundo año de aplicación. Se excluyeron los pacientes con diagnósticos de neumonitis obstructiva, neumonía aspirativa, absceso o tuberculosis pulmonar.
Los datos se obtuvieron de la historia clínica de los pacientes ingresados y del sistema informático de historias clínicas de los pacientes dados de alta desde el servicio de urgencias. El estudio fue autorizado por el Comité Ético de Investigación Clínica del hospital.
Se registró el número de pacientes en los que el índice PSI había sido calculado en el servicio de urgencias. En todos los pacientes incluidos en el estudio, incluso en los pacientes en los que ya se disponía de este dato, calculamos el índice PSI a partir de la historia clínica y/o del informe de alta.
Se revisaron las historias clínicas y los informes de alta y se registraron datos demográficos y clínicos, así como los indicadores necesarios para calcular la gravedad de cada paciente incluido en el estudio. Se comprobó la existencia de criterios adicionales de ingreso que impidieran el tratamiento domiciliario. Las discrepancias en la valoración de los parámetros fueron resueltas por consenso de 3 de los autores que no habían participado en la revisión inicial de los casos.
En la hoja de recogida de datos se incluyeron las características demográficas de sexo, edad, comorbilidad, porcentaje de pacientes con PSI calculado en urgencias y clase de riesgo calculado por los revisores. Según la guía 1, se considera al paciente con neumonía de tratamiento ambulatorio (NTA) cuando hay ausencia de factores de riesgo de mortalidad o no se esperan complicaciones, y neumonía que precisa hospitalización (NTH) cuando existen factores de riesgo de mortalidad (presencia de sepsis o de insuficiencia respiratoria graves y la progresión de la imagen radiográfica en el curso de las primeras 24h)3 y/o complicaciones (insuficiencia respiratoria, descompensación de una enfermedad subyacente, aparición de un empiema o mala evolución de la neumonía o sospecha de NAC por microorganismo inusual)3, o NAC grave. En la guía 2, la categoría de riesgo para mortalidad a los 30 días se obtiene a partir del índice pronóstico PSI del paciente (riesgo bajo si PSII-III, moderado en PSIIV y riesgo alto si PSIV).
Se estudiaron los siguientes indicadores de proceso: a) adecuación del ámbito de tratamiento (ambulatorio/hospital) a las recomendaciones de las guías; b) porcentaje de pacientes NTA ingresados y gruposI-III, ingresados sin razón aparente, según guías; c) valor predictivo positivo (VPP) calculado del criterio convencional de valoración de gravedad y del índice PSI como indicador de hospitalización inadecuada9, que se obtiene dividiendo el número de pacientes con NTA o pacientes con neumonía pertenecientes a clase de riesgo PSII-II que están ingresados y en los que no se halló justificación alguna de ingreso, entre el total de pacientes con NTA o con PSII-II, y d) adecuación del tratamiento antibiótico inicial (cualquier pauta de antibioterapia distinta a la recomendada por las guías fue considerada como no adecuada) y precocidad en la instauración de la antibioterapia (inicio del tratamiento antibiótico no más tarde de 8h desde la llegada al servicio de urgencias). Se consideró adhesión global a las guías cuando coincidieron la adecuación del ámbito de tratamiento (criterios clínicos convencionales de valoración de gravedad de la guía1 e índice PSI más criterios adicionales en la guía2) como la adecuación de la antibioterapia prescrita según la guía vigente en cada periodo.
Se evaluaron los siguientes indicadores de resultado: a) duración de la estancia hospitalaria (mediana, en días); b) reingresos a corto plazo por todas las causas en los 30 días posteriores al alta, de aquellos pacientes con hospitalización previa; c) ingresos en la UCI, y d) mortalidad a corto plazo, a los 30 días del diagnóstico. En la evaluación de los parámetros mortalidad a los 30 días, adecuación y precocidad de la antibioterapia, al aplicar la guía2 se confrontaron los resultados obtenidos en los pacientes que tenían el índice PSI calculado en el servicio de urgencias respecto a los resultados en los pacientes en los que no se calculó el índice PSI.
La validez predictiva de las guías para las variables de respuesta ingreso en la UCI y mortalidad a los 30 días, se expresó como sensibilidad, especificidad, valor predictivo positivo (VPP), valor predictivo negativo (VPN), cociente de probabilidad positivo (CPP) y cociente de probabilidad negativo (CPN), y se calcularon sus respectivos intervalos de confianza del 95% (IC95%).
Estudio estadísticoLas variables cuantitativas se expresaron como media y desviación estándar (DE), o como mediana y rango cuando la distribución no era normal. Las variables cualitativas se expresaron como frecuencias absolutas y relativas. El estudio de la asociación entre variables cualitativas se ha realizado mediante la prueba de chi cuadrado (χ2). La comparación de más de 2 muestras independientes se realizó mediante las pruebas estadísticas ANOVA o Kruskal-Wallis, según la variable siga o no una distribución normal. La comparación dos a dos se ha realizado mediante las pruebas de la t de Student o la U de Mann-Whitney, según las variables sigan o no una distribución normal.
El análisis estadístico se realizó con los programas estadísticos SPSS 15.0 y STATGRAPHICS Centurión XVI.I, y se consideró como significativo un valor de p<0,05.
ResultadosSe incluyeron en el estudio 457 pacientes atendidos por NAC en el Hospital Universitario de Álava, sede Hospital Santiago. En la tabla 1 se recogen las características clínicas y sociodemográficas de todos los pacientes incluidos en el estudio. No se detectaron diferencias significativas en las características sociodemográficas de los pacientes durante el periodo de estudio. Sin embargo, se detectó un aumento significativo de la morbilidad asociada, que se justifica por un incremento de la enfermedad renal (p<0,001). La implantación de la guía2 (2007 y 2008) ha supuesto un aumento de la utilización del índice PSI por los médicos del servicio de urgencias. También se detectó un incremento significativo en la gravedad de la NAC. No se detectaron diferencias significativas en la duración de la estancia en el hospital de los pacientes ingresados.
Características clínicas y sociodemográficas de los pacientes con neumonía adquirida en la comunidad (n=457)
| 2006 (n=110) | 2007 (n=186) | 2008 (n=161) | Valor de p* | |
| Guía vigente | Guía 1 | Guía 2 | Guía 2 | |
| Edad (años) | ||||
| Media (DE) | 68 (19,1) | 66 (19,2) | 71 (19,3) | NS |
| Mediana (rango) | 72 (19-102) | 72 (18-98) | 76 (22-101) | NS |
| Sexo (hombre) | 70 (63,6) | 118 (63,4) | 100 (62,1) | NS |
| Vive en residencia | 13 (11,8) | 13 (7,0) | 21 (13,0) | NS |
| Morbilidad asociada | 45 (40,9) | 83 (44,6) | 93 (57,8) | 0,009 |
| Inmunodepresión | 8 (7,3) | 17 (9,1) | 18 (11,2) | NS |
| Enfermedad cardiaca congestiva | 10 (9,1) | 25 (13,4) | 13 (8,1) | NS |
| Enfermedad renal | 8 (7,3) | 33 (17,7) | 58 (36,0) | <0,001 |
| Enfermedad cerebrovascular | 10 (9,1) | 25 (13,4) | 20 (12,4) | NS |
| Hepatopatía | 11 (10,0) | 14 (7,5) | 11 (6,8) | NS |
| Índice PSI calculado en el SU | 5 (4,5) | 57 (30,6) | 72 (44,4) | <0,001 |
| Índice PSI calculado a partir de la historia clínica y/o informe de alta en el SU | ||||
| I | 23 (20,9) | 46 (24,7) | 23 (14,3) | NS |
| II | 18 (16,4) | 21 (11,3) | 13 (8,1) | NS |
| III | 25 (22,7) | 39 (21,0) | 28 (17,4) | NS |
| IV | 26 (26,4) | 49 (26,3) | 67 (41,6) | 0,003 |
| V | 18 (16,4) | 31 (16,6) | 30 (18,6) | NS |
| Duración de la estancia en el hospital (días) | ||||
| Media (DE) | 9,4 (11,1) | 11,6 (14,9) | 8,9 (9,7) | NS |
| Mediana (rango) | 6 (1-67) | 7 (1-104) | 6 (1-92) | NS |
| Estancia ≤3 días | 14/78 (17,9) | 17/125 (13,6) | 22/135 (16,3) | NS |
Variables cualitativas expresadas en número absoluto (%).
DE: desviación estándar; SU: servicio de urgencias.
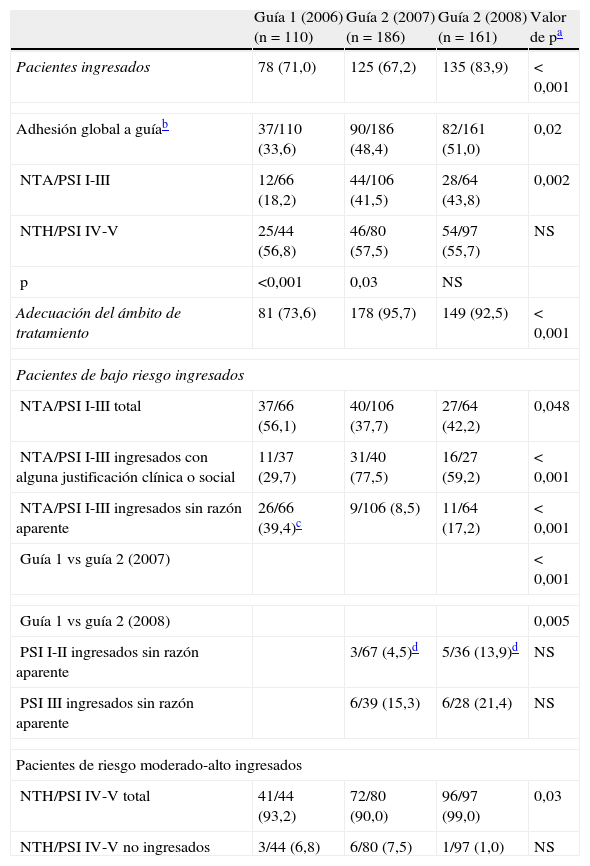
En la tabla 2 se recogen los resultados obtenidos sobre la adhesión a las guías y la adecuación del ámbito de tratamiento y de los ingresos. La adhesión global a las guías fue significativamente mayor con la guía2. La adecuación de la decisión sobre el ámbito de tratamiento (ambulatorio u hospitalario) también mejoró con la guía2.
Indicadores de proceso (I). Adhesión global a guías, adecuación del ámbito de tratamiento y de ingresos
| Guía 1 (2006) (n=110) | Guía 2 (2007) (n=186) | Guía 2 (2008) (n=161) | Valor de pa | |
| Pacientes ingresados | 78 (71,0) | 125 (67,2) | 135 (83,9) | <0,001 |
| Adhesión global a guíab | 37/110 (33,6) | 90/186 (48,4) | 82/161 (51,0) | 0,02 |
| NTA/PSI I-III | 12/66 (18,2) | 44/106 (41,5) | 28/64 (43,8) | 0,002 |
| NTH/PSI IV-V | 25/44 (56,8) | 46/80 (57,5) | 54/97 (55,7) | NS |
| p | <0,001 | 0,03 | NS | |
| Adecuación del ámbito de tratamiento | 81 (73,6) | 178 (95,7) | 149 (92,5) | <0,001 |
| Pacientes de bajo riesgo ingresados | ||||
| NTA/PSI I-III total | 37/66 (56,1) | 40/106 (37,7) | 27/64 (42,2) | 0,048 |
| NTA/PSI I-III ingresados con alguna justificación clínica o social | 11/37 (29,7) | 31/40 (77,5) | 16/27 (59,2) | <0,001 |
| NTA/PSI I-III ingresados sin razón aparente | 26/66 (39,4)c | 9/106 (8,5) | 11/64 (17,2) | <0,001 |
| Guía 1 vs guía 2 (2007) | <0,001 | |||
| Guía 1 vs guía 2 (2008) | 0,005 | |||
| PSI I-II ingresados sin razón aparente | 3/67 (4,5)d | 5/36 (13,9)d | NS | |
| PSI III ingresados sin razón aparente | 6/39 (15,3) | 6/28 (21,4) | NS | |
| Pacientes de riesgo moderado-alto ingresados | ||||
| NTH/PSI IV-V total | 41/44 (93,2) | 72/80 (90,0) | 96/97 (99,0) | 0,03 |
| NTH/PSI IV-V no ingresados | 3/44 (6,8) | 6/80 (7,5) | 1/97 (1,0) | NS |
Variables cualitativas expresadas en número absoluto (%). Días de estancia en el hospital expresados en mediana y rango.
NTA: neumonía de tratamiento ambulatorio; NTH: neumonía de tratamiento hospitalario.
Valor de p: χ2 para variables categóricas; Kruskal-Wallis para comparación de variables cuantitativas.
También se observó una disminución significativa del número de pacientes de bajo riesgo que fueron ingresados. En algunos de estos pacientes, al revisar la historia clínica sí se encontraron motivos que justificaron su ingreso, a pesar de ser pacientes clasificados de bajo riesgo (11 en 2006, 31 en 2007 y 16 en 2008). Las causas que justificaron el ingreso de estos 58 pacientes fueron: exacerbación de EPOC o asma (16), dolor toracoabdominal intenso o mal estado general (8), pacientes inmunodeprimidos o VIH positivos (7), falta de respuesta a la antibioterapia oral extrahospitalaria (7), abdomen agudo o con sospecha de hemorragia digestiva (4), derrame pleural o NAC bilateral (3), sospecha de tromboembolismo pulmonar (3) y descompensación diabética (1) y situación sociofamiliar (10).
Se identificaron 10 pacientes con criterios de ingreso que no fueron hospitalizados (3 en 2006, 6 en 2007 y uno en 2008). Entre las causas que justificaron el no ingreso figuraron: edad avanzada (8 ancianos mayores de 80 años, que no ingresaron a petición de la familia por mal pronóstico vital debido a las condiciones previas), un fallecimiento en el servicio de urgencias y un rechazo de ingreso.
El VPP calculado, como indicador aislado de hospitalización inadecuada, se recoge en la tabla 2.
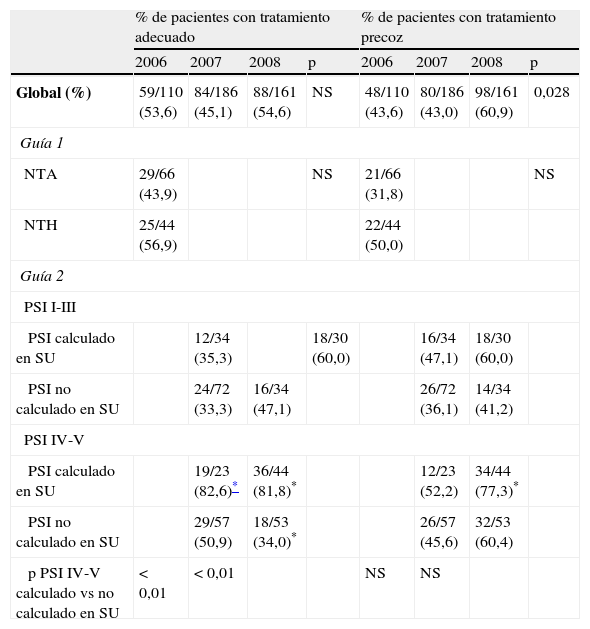
Adecuación del tratamiento antibiótico inicial y precocidad de la administraciónLa comparación de estos indicadores de proceso se muestra en la tabla 3. No se detectaron diferencias significativas en el porcentaje de pacientes que recibieron un tratamiento adecuado dependiendo de la guía vigente utilizada. Tampoco hubo diferencias en este parámetro entre los años 2007 y 2008 (aplicación de la guía2).
Indicadores de proceso (II). Adecuación y precocidad del tratamiento antibiótico en los pacientes con neumonía adquirida en la comunidad
| % de pacientes con tratamiento adecuado | % de pacientes con tratamiento precoz | |||||||
| 2006 | 2007 | 2008 | p | 2006 | 2007 | 2008 | p | |
| Global (%) | 59/110 (53,6) | 84/186 (45,1) | 88/161 (54,6) | NS | 48/110 (43,6) | 80/186 (43,0) | 98/161 (60,9) | 0,028 |
| Guía 1 | ||||||||
| NTA | 29/66 (43,9) | NS | 21/66 (31,8) | NS | ||||
| NTH | 25/44 (56,9) | 22/44 (50,0) | ||||||
| Guía 2 | ||||||||
| PSI I-III | ||||||||
| PSI calculado en SU | 12/34 (35,3) | 18/30 (60,0) | 16/34 (47,1) | 18/30 (60,0) | ||||
| PSI no calculado en SU | 24/72 (33,3) | 16/34 (47,1) | 26/72 (36,1) | 14/34 (41,2) | ||||
| PSI IV-V | ||||||||
| PSI calculado en SU | 19/23 (82,6)* | 36/44 (81,8)* | 12/23 (52,2) | 34/44 (77,3)* | ||||
| PSI no calculado en SU | 29/57 (50,9) | 18/53 (34,0)* | 26/57 (45,6) | 32/53 (60,4) | ||||
| p PSI IV-V calculado vs no calculado en SU | <0,01 | <0,01 | NS | NS | ||||
Variables cualitativas expresadas en número absoluto (%).
NTA: neumonía de tratamiento ambulatorio; NTH: neumonía de tratamiento hospitalario; SU: servicio de urgencias
Valor p: χ2 para variables categóricas.
Cuando se aplicó la guía2 (años 2007 y 2008), se detectó un incremento significativo en el porcentaje de pacientes de riesgo moderado-alto (PSIIV-V) a los que se aplicó un tratamiento adecuado cuando en el servicio de urgencias se calculó el índice PSI. Además, el porcentaje de adecuación del tratamiento en estos pacientes fue significativamente mayor que el alcanzado en pacientes con criterio de hospitalización (NTH) de la guía1 (año 2006). Las principales causas de tratamiento antibiótico inicial inadecuado fueron la elección de antibiótico distinto al recomendado en la guía 1 y a la falta de asociación de macrólido y betalactámico en la guía2.
Respecto a la precocidad de la primera dosis de antibiótico administrada (inicio de la antibioterapia en menos de 8h desde la llegada al servicio de urgencias), se observó un incremento significativo en el porcentaje de pacientes que recibieron tratamiento precoz en 2008, incremento que no se puede asociar a la guía utilizada. También se detectó que la instauración de un tratamiento precoz fue significativamente mayor en los pacientes con riesgo moderado-alto (PSIIV-V) en 2008 que en los pacientes con criterio de hospitalización (NTH) de la guía1 en 2006.
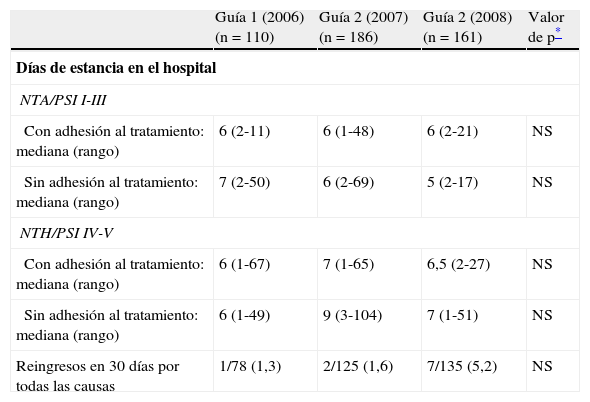
Duración de estancia en el hospital, reingreso a corto plazo, ingreso en unidad de cuidados intensivos y mortalidad a los 30 díasEn la tabla 4 se muestran los valores obtenidos tras la comparación de los indicadores de resultado: duración de la estancia en el hospital y reingreso a corto plazo. La estancia media en el hospital de los pacientes que fueron tratados según las guías fue de 8,8±10,2 (mediana, 6 días) en 2006, de 10,5±12,3 (mediana, 7 días) en 2007 y de 8,4±5,7 (mediana, 6 días) en 2008, y la de los que no fueron tratados según las recomendaciones de las guías fue de 10,4±12,5 (mediana, 5,5 días), de 12,8±17,8 (mediana, 7,5 días) y de 9,4±13,1 (mediana, 6 días), respectivamente. No se detectaron diferencias estadísticamente significativas en la duración de la estancia en el hospital. Al desagregar por categorías de riesgo y adhesión a las guías, tampoco se detectaron diferencias estadísticamente significativas.
Indicadores de resultado (I). Duración de la estancia en el hospital y porcentaje de reingresos a corto plazo por todas las causas
| Guía 1 (2006) (n=110) | Guía 2 (2007) (n=186) | Guía 2 (2008) (n=161) | Valor de p* | |
| Días de estancia en el hospital | ||||
| NTA/PSI I-III | ||||
| Con adhesión al tratamiento: mediana (rango) | 6 (2-11) | 6 (1-48) | 6 (2-21) | NS |
| Sin adhesión al tratamiento: mediana (rango) | 7 (2-50) | 6 (2-69) | 5 (2-17) | NS |
| NTH/PSI IV-V | ||||
| Con adhesión al tratamiento: mediana (rango) | 6 (1-67) | 7 (1-65) | 6,5 (2-27) | NS |
| Sin adhesión al tratamiento: mediana (rango) | 6 (1-49) | 9 (3-104) | 7 (1-51) | NS |
| Reingresos en 30 días por todas las causas | 1/78 (1,3) | 2/125 (1,6) | 7/135 (5,2) | NS |
Variables cualitativas expresadas en número absoluto (%). Días de estancia en el hospital expresados en mediana y rango.
NTA: neumonía de tratamiento ambulatorio; NTH: neumonía de tratamiento hospitalario.
Los reingresos por todas las causas aumentaron en 2008 (5,2%) con respecto a 2006 (1,3%) y 2007 (1,6%), aunque las diferencias no fueron significativas. Solo en 2 casos el motivo del reingreso estuvo relacionado con la neumonía (fracaso de antibioterapia oral en paciente con PSII y derrame pleural en paciente PSIII).
No se modificó significativamente a lo largo del periodo de estudio ni el número total de ingresos en la UCI (4,5% en 2006, 7,5% en 2007 y 5% en 2008) ni el número de ingresos en la UCI de pacientes de riesgo leve o de riesgo moderado-alto.
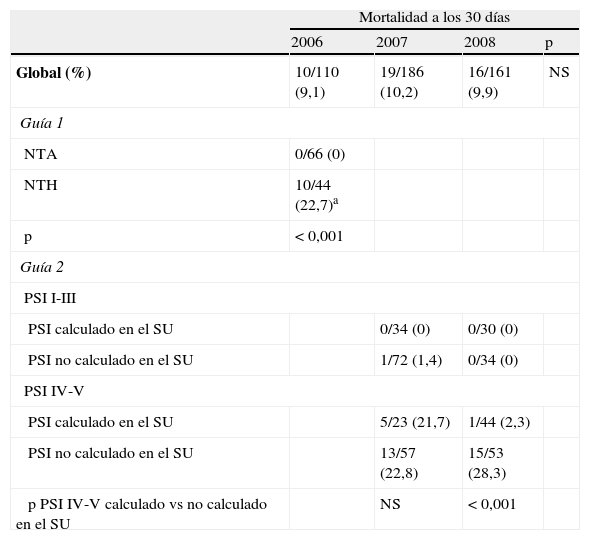
En la tabla 5 se recoge la mortalidad global registrada a los 30 días, que no presentó variación significativa en los 3 periodos estudiados y se mantuvo alrededor del 10%. Sin embargo, la mortalidad fue significativamente inferior (p<0,001) en los pacientes con PSIIV-V en los que el índice PSI había sido calculado en el servicio de urgencias, con respecto a los pacientes en los cuales este índice no se calculó (2,3% vs 28,3%, respectivamente; riesgo relativo [RR]: 12,4; IC95%, 1,7 a 90,6). Además, la mortalidad a los 30 días en 2008 de los pacientes en los que se había calculado el índice PSI en el servicio de urgencias fue significativamente inferior (p=0,003) a la de los pacientes con criterio de hospitalización (NTH) de la guía1 (año 2006) (2,3% vs 22,7%, respectivamente; RR, 10; IC95%, 1,3 a 75). La mortalidad fue mayor en los pacientes que no recibieron un tratamiento adecuado (10,2% en 2006, 13,1% en 2007 y 15,1% en 2008) respecto a los que sí lo recibieron (7,1% en 2006, 7,8% en 2007 y 5,7% en 2008). La diferencia solo fue estadísticamente significativa en 2008 (p=0,04).
Indicadores de resultado (II). Mortalidad a los 30 días
| Mortalidad a los 30 días | ||||
| 2006 | 2007 | 2008 | p | |
| Global (%) | 10/110 (9,1) | 19/186 (10,2) | 16/161 (9,9) | NS |
| Guía 1 | ||||
| NTA | 0/66 (0) | |||
| NTH | 10/44 (22,7)a | |||
| p | <0,001 | |||
| Guía 2 | ||||
| PSI I-III | ||||
| PSI calculado en el SU | 0/34 (0) | 0/30 (0) | ||
| PSI no calculado en el SU | 1/72 (1,4) | 0/34 (0) | ||
| PSI IV-V | ||||
| PSI calculado en el SU | 5/23 (21,7) | 1/44 (2,3) | ||
| PSI no calculado en el SU | 13/57 (22,8) | 15/53 (28,3) | ||
| p PSI IV-V calculado vs no calculado en el SU | NS | <0,001 | ||
Variables cualitativas expresadas en número absoluto (%).
NTA: paciente con neumonía de tratamiento ambulatorio; NTH: paciente con neumonía de tratamiento hospitalario; SU: servicio de urgencias.
Valor p: χ2 para variables categóricas.
*p= 0,003 NTH respecto a PSI IV-V calculado en el SU.
El 91% de los pacientes fallecidos tenía una edad superior a los 70 años. La mortalidad en las NAC graves (clase PSIV) no ingresadas en la UCI (5/18, 28%; 7/23, 30,4%, y 9/25, 36%, en 2006, 2007 y 2008, respectivamente) fue superior a la observada en las NAC graves ingresadas en la UCI en los mismos periodos (0/5, 0%; 4/14, 28,6%, y 2/8, 25%), aunque las diferencias no alcanzaron significación estadística.
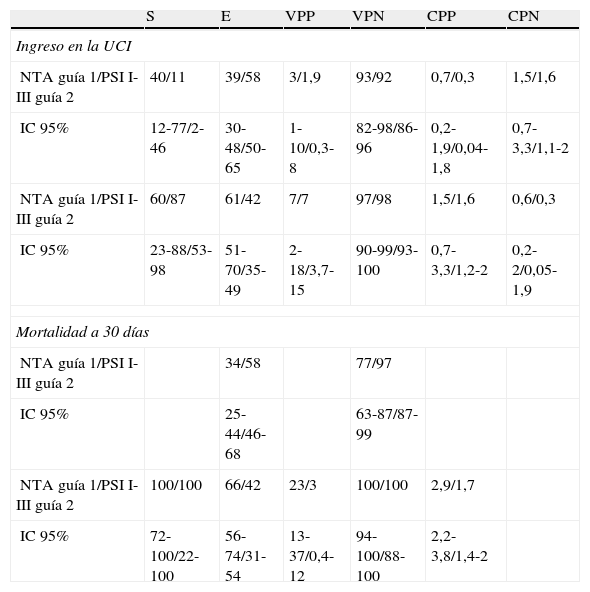
Validez predictiva de las guías para ingreso en la unidad de cuidados intensivos y mortalidad a los 30 díasEn la tabla 6 se muestra la validez predictiva de las 2 guías para identificar a los pacientes que necesitan ingreso en la UCI y para predecir mortalidad a los 30 días. Las 2 guías muestran especificidad moderada (entre 40-60%), con VPN elevados y VPP bajos, para estos 2 criterios de valoración.
Validez predictiva de las guías para ingreso en la indad de cuidados intensivos y mortalidad a los 30 días*
| S | E | VPP | VPN | CPP | CPN | |
| Ingreso en la UCI | ||||||
| NTA guía 1/PSI I-III guía 2 | 40/11 | 39/58 | 3/1,9 | 93/92 | 0,7/0,3 | 1,5/1,6 |
| IC 95% | 12-77/2-46 | 30-48/50-65 | 1-10/0,3-8 | 82-98/86-96 | 0,2-1,9/0,04-1,8 | 0,7-3,3/1,1-2 |
| NTA guía 1/PSI I-III guía 2 | 60/87 | 61/42 | 7/7 | 97/98 | 1,5/1,6 | 0,6/0,3 |
| IC 95% | 23-88/53-98 | 51-70/35-49 | 2-18/3,7-15 | 90-99/93-100 | 0,7-3,3/1,2-2 | 0,2-2/0,05-1,9 |
| Mortalidad a 30 días | ||||||
| NTA guía 1/PSI I-III guía 2 | 34/58 | 77/97 | ||||
| IC 95% | 25-44/46-68 | 63-87/87-99 | ||||
| NTA guía 1/PSI I-III guía 2 | 100/100 | 66/42 | 23/3 | 100/100 | 2,9/1,7 | |
| IC 95% | 72-100/22-100 | 56-74/31-54 | 13-37/0,4-12 | 94-100/88-100 | 2,2-3,8/1,4-2 | |
NTA: neumonía de tratamiento ambulatorio; NTH: neumonía de tratamiento hospitalario; PSIc: índice PSI calculado en el servicio de urgencias; S: sensibilidad; E: especificidad; VPP: valor predictivo positivo; VPN: valor predictivo negativo; CPP: cociente de probabilidad positivo; CPN: cociente de probabilidad negativo.
Este estudio muestra la repercusión en los indicadores de proceso y resultado de la adhesión a 2 guías de valoración de gravedad de la NAC en el servicio de urgencias de un hospital general. Durante el periodo de estudio (2006 a 2008) se ha observado un aumento significativo de la morbilidad asociada y de la gravedad de la NAC. Los resultados más relevantes de este estudio son: a) la adhesión global a la guía2 (índice PSI y criterios adicionales) fue mayor que la adhesión a la guía1 (criterios convencionales de valoración de gravedad); b) la estimación en el servicio de urgencias de la gravedad mediante el índice PSI disminuyó significativamente el número de ingresos sin justificación aparente de los pacientes con bajo riesgo de muerte (clasesI-III); c) en los pacientes de riesgo moderado-alto (clasesIV-V) la adecuación al tratamiento fue mayor cuando en el servicio de urgencias se había estimado el índice PSI; d) en el segundo año de la implantación de la guía2 hubo menor mortalidad y mayor precocidad del tratamiento antibiótico en los pacientes de riesgoIV-V en los que se había calculado el índice PSI en el servicio de urgencias que en los pacientes en los que el índice PSI no había sido calculado; e) la estancia media no se vio afectada por la adhesión a las guías ni por la utilización de una u otra guía, y f) los elevados VPN junto a los bajos VPP de las 2 guías para predecir ingreso en la UCI y mortalidad a 30 días revelan la utilidad de las guías para descartar la gravedad del paciente con NAC.
La adhesión a las recomendaciones de las guías propuestas por las sociedades científicas para reducir la variabilidad en la práctica clínica puede contribuir a la reducción de los ingresos, al acortamiento de la estancia y a la disminución de la mortalidad10–13. Sin embargo, de acuerdo con Cabana et al.14, la adhesión a las guías de práctica clínica se ve dificultada por factores que implican tanto la disposición individual del médico (ignora la existencia de la guía, carece de familiaridad, está en desacuerdo o la inercia de la práctica previa) como las barreras que establecen las preferencias de los pacientes o las limitaciones externas (como la escasez de tiempo y recursos). En este trabajo se ha demostrado que la adherencia global (ámbito de tratamiento y antibioterapia prescrita) mejoró con la guía2, que utilizaba el índice PSI (tabla 2). El índice PSI se ha validado para predecir el riesgo de mortalidad, aunque se ha sugerido que también puede predecir la necesidad de hospitalización del paciente. En nuestro estudio, la guía 2ha contribuido a disminuir los ingresos de los pacientes con neumonía de bajo riesgo de forma significativa, aunque todavía ingresan el 40% de estos pacientes, porcentaje similar al que recoge la literatura en otros estudios nacionales15,16 e internacionales17,18. Diversos trabajos han utilizado el VPP del índice PSI como indicador de los ingresos inapropiados en pacientes con NAC; representa la probabilidad de ingreso en los pacientes con menor riesgo (clasesI-II), y oscila entre el 5 y el 37%, dependiendo del estudio9,10,15,16,18,19. Los VPP obtenidos en nuestro estudio (4,5% en 2007 y 13,9% en 2008) fueron similares a los publicados. A pesar de que el índice PSI puede ayudar al médico de urgencias a objetivar la necesidad de ingreso, el 90% de los ingresos inadecuados de nuestra serie se justificaron por la comorbilidad asociada, en su mayor parte exacerbación de EPOC o asma, o por la situación sociofamiliar, aspectos que no son recogidos en el índice PSI. Estos datos, similares a los encontrados por otros autores9,17,20, confirman que la decisión de ingresar a un paciente con NAC debe realizarse de forma individualizada, ponderando tanto criterios de gravedad como todas las circunstancias del paciente y de su entorno que puedan dificultar el tratamiento domiciliario. En un estudio publicado en 2006, Labarere et al.17 caracterizaron a los pacientes con NAC ingresados que tenían bajo riesgo por PSI y concluyeron que en el 32,8% de estos pacientes había una o más contraindicaciones para el tratamiento ambulatorio (demencia o alteración psiquiátrica graves, enfermedad aguda grave concomitante, intolerancia oral, signos vitales y de laboratorio anormalmente alterados). El 47,1% de los pacientes no tenían contraindicaciones para ser atendidos fuera del hospital, aunque presentaban una o más condiciones de comorbilidad no recogidas en el PSI (deterioro cognitivo, enfermedad coronaria, enfermedad pulmonar, diabetes), infiltrados radiográficos multilobares, o uno o más tratamientos previos (oxigenoterapia domiciliaria, corticoides orales o inhalados y antibioterapia en el semana anterior). El resto (20,1%) no presentaba factores de riesgo identificables de ingreso, salvo el riesgo calculado por PSI.
La adecuación del tratamiento antibiótico inicial observada en nuestro estudio (45,1% en 2007 y 54,6% en 2008) está incluida dentro del rango descrito en un estudio observacional en 15 hospitales españoles (47-97%)12. En ese estudio nacional, las menores tasas de adecuación se detectaron cuando los prescriptores del tratamiento antibiótico inicial eran residentes o facultativos no especialistas en neumología y cuando los pacientes pertenecían a las clases de mayor riesgo según el PSI. En nuestro estudio, donde el tratamiento inicial dependió del médico del servicio de urgencias y no de un especialista en neumología, el grado de adecuación del tratamiento antibiótico en los pacientes de riesgo moderado-alto dependió de si el médico de urgencias calculó o no el índice PSI. Cuando el índice PSI fue calculado en el propio servicio de urgencias, la adecuación del tratamiento fue superior al 80% (tabla 3). Sin embargo, cuando el índice PSI no se calculó, el porcentaje de adecuación del tratamiento disminuyó significativamente (50,9% en 2007 y 34,0% en 2008).
El porcentaje de pacientes que recibieron un tratamiento precoz en las 8h siguientes desde su llegada al servicio de urgencias, parámetro de calidad asistencial en las guías de práctica clínica de NAC, se incrementó de forma significativa en 2008 con respecto a los años anteriores (tabla 3). Sin embargo, siguen siendo inferiores a los valores de precocidad publicados en otros estudios de valoración de la práctica clínica en nuestro país, que oscilan alrededor del 75%15,20. Si observamos los datos recogidos en la tabla 3, podemos comprobar que en los pacientes de claseIV-V en los que se calculó el índice PSI en el servicio de urgencias, el porcentaje de pacientes que recibieron tratamiento precoz fue del 77%, valor similar al de la bibliografía. El incremento en la precocidad del tratamiento en 2008 con respecto a 2007, año de implantación de la guía 2, podría deberse a la infrautilización de la guía en el periodo inicial de vigencia. Aunque hace años se demostró que la precocidad del tratamiento antibiótico reduce tanto la estancia hospitalaria como la mortalidad en pacientes con NAC mayores de 65años21, estudios más recientes han obtenido resultados contradictorios22,23. En nuestro estudio, el incremento de la precocidad del tratamiento en el segundo año de implantación de la guía2 no se acompañó de una reducción de la estancia hospitalaria, pero sí se observó una reducción significativa de la mortalidad.
La duración de la estancia en el hospital no se ha visto influida de forma significativa por la adhesión a las guías, resultado similar al publicado por Menéndez et al.11. Los estudios que han analizado en NAC los costes de los ingresos o su duración son relativamente recientes, y en relación a la duración de la estancia hospitalaria dan resultados contradictorios. Dean et al.24 observaron una disminución de la duración de la estancia y de la mortalidad después de la puesta en marcha de guías locales basadas en las recomendaciones de la IDSA y ATS. En nuestro país, en un estudio publicado en 200813, la estancia prolongada se asoció con la falta de adhesión a la guía ATS, y solo en el grupo de pacientes PSIIV se detectó una diferencia significativa en la duración de la estancia en función de la adhesión a la guía.
La frecuencia de reingresos por todas las causas, que se ha mantenido los 2 primeros años por debajo del 2%, ha aumentado en 2008 (5,2%), pero sigue siendo inferior a la observada en el hospital de Galdácano por Capelastegui et al.25 (7,3%). En ese estudio, solo la tercera parte de los reingresos se debió a causas relacionadas con la NAC. En nuestro estudio, solo 2 de los 10 reingresos estuvieron relacionados con la neumonía.
El porcentaje de ingreso en la UCI no dependió de la guía vigente. La proporción de pacientes ingresados en la UCI, que ha oscilado entre el 4,5 y el 7,5%, es similar a la que recogen otros estudios nacionales15,16,26 e internacionales27,28. Los porcentajes de admisión en UCI observados en nuestro estudio son sensiblemente inferiores al porcentaje de neumonías graves (16-18% de pacientes de clase PSIV, tabla 1). Además, la mortalidad en los pacientes de clase PSIV ingresados en la UCI fue inferior a la observada en los pacientes de esta clase de riesgo que no ingresaron en la UCI. Estos datos revelan una posible infrautilización de los recursos de medicina intensiva, tal y como sugieren Capelastegui et al.15.
La mortalidad global no se modificó en función de la guía vigente (tabla 5) y fue similar a la publicada por otros grupos españoles12,13,15,16.
Sin embargo, y como se comentó previamente, la mortalidad se redujo significativamente en el segundo año de implantación de la guía2, en los pacientes más graves (PSIIV-V) en los que el índice PSI había sido calculado en el servicio de urgencias. Este descenso en la mortalidad puede ser debido, entre otros factores, al incremento de la adecuación del tratamiento y a la precocidad del mismo, indicadores que fueron más altos en 2008 que en 2007. Aunque hay estudios que no han encontrado diferencias en la mortalidad global dependiendo de la adhesión a las guías29–31, estudios recientes muestran que los pacientes tratados en servicios de urgencias que utilizan guías con índice PSI tienen menores tasas de mortalidad32 y que la adhesión a las guías con estratificación del riesgo tiene un efecto protector frente a las tasas de fracaso del tratamiento y mortalidad, que afecta en mayor medida a los pacientes de riesgo alto 11–13.
Respecto al valor pronóstico para identificar a los pacientes que requieren ingreso en la UCI y para predecir la mortalidad a corto plazo, con las 2 guías se obtienen VPN elevados y VPP bajos (tabla 6), por lo que las 2 guías parecen resultar más útiles para descartar enfermedad grave que para confirmarla, de forma similar a lo observado en otros estudios28,33.
El presente estudio tiene varias limitaciones: a) el diseño del estudio, observacional retrospectivo, favorece el sesgo de selección y la influencia de factores de confusión en la evaluación de las variables de respuesta; b) uno de los parámetros que se han manejado en nuestro estudio es el índice PSI calculado en el servicio de urgencias, como indicativo del grado de adhesión de la guía2. Sin embargo, el hecho de que este dato figure en la historia clínica y/o en el informe de alta no garantiza que fuera utilizado para el manejo del paciente; c) no se han investigado los cambios terapéuticos introducidos después de la antibioterapia inicial, aunque no parece que estos cambios terapéuticos influyan en las variables de respuesta34, y d) no se ha estudiado la etiología microbiana de los casos de NAC. Estudios recientes han asociado la mayor mortalidad en los pacientes de mayor riesgo con la falta de cobertura antimicrobiana para microorganismos atípicos13,35.
En conclusión, la evaluación del grado de adhesión con las guías clínicas de manejo del paciente con NAC nos ha permitido conocer mejor la práctica clínica prestada durante un periodo de 3 años. Con la implantación rutinaria en el servicio de urgencias de la guía que incorpora el índice PSI hemos observado una disminución en el porcentaje de ingresos sin razón aparente, una mayor adecuación de la decisión del ámbito de tratamiento (ambulatorio u hospitalario) y mejores porcentajes de adecuación y precocidad del tratamiento antibiótico en los pacientes de riesgo moderado-alto (PSIIV-V), grupo que ha presentado una tasa de mortalidad inusualmente baja en el segundo año de empleo de la guía. El uso de la guía SEPAR/IDSA no ha supuesto modificaciones significativas en la estancia media, en el número de pacientes que requirieron ingreso en la UCI ni en el porcentaje de reingresos. Las 2 guías de práctica clínica parecen ser más útiles para descartar que para confirmar enfermedad grave.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.