Analizar la efectividad de la ventilación mecánica no invasiva y cómo mejorar el confort en pacientes paliativos pediátricos.
Pacientes y métodosEstudio descriptivo-transversal de 55 pacientes realizado en el hospital de San Juan de Dios de Barcelona.
La efectividad se evaluó mediante un registro de datos sociodemográficos, parámetros clínico-ventilatorios y oximétricos y el confort valorando la disnea mediante la escala Silverman Anderson y el dolor empleando escalas pediátricas.
ResultadosLa efectividad de la técnica se constató con un descenso de la frecuencia cardíaca (133,53±25,8 vs 111,04±23,1, p<0,0001), de la frecuencia respiratoria (35,02±12,9 vs 25,63±5,7, p<0,0001) y un aumento la saturación de oxígeno (95,7±2,9 vs 96,87±7,2, p<0,0001) y del cociente saturación de oxígeno/fracción parcial de oxígeno (297,12±113,4 vs 336,97±100,7, p<0,0001).
En el 100% la disnea y el dolor mejoraron a las 24 horas.
ConclusionesLa terapia fue efectiva y el confort mejoró en el 100% de los pacientes.
To analyze the appropriate use of non-invasive ventilation and its contribution to improving comfort in pediatric palliative care patients.
Patients and methodThis is a descriptive cross-sectional study comprising 55 palliative care patients from San Juan de Dios Hospital in Barcelona.
The effectiveness was evaluated using a register of socio-demographic, clinical-ventilatory and oxymetric parameters, the comfort and dyspnea's grade using Silverman Anderson scale, and pain level using pediatric scales.
ResultsThe effectiveness of the technique was proved by a decreased heart rate (133.53±25.8 vs. 111.04±23.1; p<0.0001), respiratory rate (35.02±12.9 vs. 25.63±5.7; p<0.0001) and an increase of partial oxygen saturation (95.7±2.9 vs. 96.87±7.2; p<0.0001) and partial oxygen saturation/fraction of inspired oxygen ratio (297.12±113.4 vs. 336.97±100.7; p<0.0001).
Dyspnea and pain levels improved in 100% of the patients.
ConclusionsThe therapy was effective and the comfort improved in 100% of the patients.
El siglo XXI se caracteriza entre otras cosas por una investigación experimental que ha mejorado de forma notable la supervivencia de muchas patologías, así como la calidad de vida de los pacientes que las padecen. Todo esto se traduce, entre otras cosas, en una disminución de la mortalidad infantil, fundamentalmente gracias a la mejora de las condiciones higiénicas, la prosperidad social y los avances médicos1.
La Organización Mundial de la Salud (OMS) define los cuidados paliativos como «el cuidado integral de los pacientes que no responden al tratamiento curativo; siendo primordial el control del dolor y otros síntomas, así como los problemas psicológicos, sociales y espirituales. La meta de los cuidados paliativos es lograr la mejor calidad de vida para los enfermos y sus familiares»2,3.
Las patologías que requieren de cuidados paliativos pediátricos son cardiopatías, enfermedades degenerativas musculares, encefalopatías, fibrosis quística, neuropatías, hematológicas y oncológicas. Como se deriva de esto, es plausible que muchas de ellas deban ser abordadas en unidades de cuidados intensivos pediátricos (UCIP) por ser ahí donde se disponen de todos los recursos necesarios para aportar unos cuidados multidisciplinares y holísticos. La función de los cuidados intensivos pediátricos es la asistencia a aquellos pacientes cuya afección patológica y funcional ha adquirido tal gravedad que representa un peligro real o potencial para su vida4.
La prevalencia de síntomas, aún con poca evidencia científica5, en el paciente paliativo se ha ido valorando hasta determinar que dentro de los 10 síntomas que más sufre un paciente en fase terminal se encuentra el dolor en primera posición y la disnea en sexta6,7. En la evaluación y tratamiento del dolor, al ser el síntoma más prevalente, existe un manejo y tratamiento consensuada y adecuado. Sin embargo, las controversias sobre cuál es la mejor terapia ventilatoria a utilizar en el caso del paciente paliativo surgen en torno al tratamiento de la disnea y es, aquí, donde la ventilación mecánica no invasiva (VMNI) juega un papel fundamental. El Grupo de Trabajo de la Guía de Práctica Clínica sobre Cuidados Paliativos realizada en 2008 en el País Vasco apunta que la VMNI puede aliviar los síntomas, prolongar la supervivencia y mejorar la calidad de vida (objetivo de los cuidados paliativos) en pacientes con enfermedades neurológicas motoras en estadios avanzados1. Además, autores como Medina, Pons y Martiñón afirman que la VMNI mejora el confort mediante la disminución de la disnea y reduce la estancia hospitalaria disminuyendo, a la vez, los costes derivados de un ingreso prolongado8, de ahí que algunos expertos utilicen la VMNI como medida de confort en pacientes terminales9.
Sin embargo, y a pesar de que la indicación de esta terapia ventilatoria la hace el facultativo especialista, son las enfermeras y los enfermeros los que realizan el manejo de la técnica. La elección del material que se necesita para ventilar al paciente pediátrico es tanto o más importante que el tener conocimientos previos sobre la indicación, uso y manejo de la VMNI, ya que la interfase escogida y un adecuado ajuste es el elemento más importante para lograr la adaptación del niño a esta terapia10, la cual no está exenta de complicaciones como conjuntivitis, aftas orales o, las más habituales, eritemas o úlceras por presión la incidencia de las cuales en ocasiones supera el 10%11. Controlar y evitar estas complicaciones influirán en el control de la disnea, pero también son un indicador de calidad asistencial que proporciona confort al paciente.
Es, por el hecho de que se pudo comprobar que el uso cada vez más instaurado de la VMNI en la UCIP ha rescatado a estos pacientes de las posibles complicaciones derivadas de la ventilación mecánica (VM) y, además, ha conseguido uno de los objetivos de los cuidados paliativos: proporcionar confort, que se decidió realizar la presente investigación. Además, se considera un estudio relevante ya que no existen investigaciones en torno a esta temática en paciente paliativo pediátrico.
Como objetivo general de la investigación se incluía el analizar los efectos de la VMNI aplicada al paciente paliativo ingresado en la UCIP en relación con la situación de disconfort. Teniendo en cuenta todo esto se decidieron establecer como objetivos específicos el describir cuáles eran las patologías crónicas con cuidados paliativos que requerían más ingresos en la UCIP y que implican tratamiento con VMNI; analizar la evolución tanto de parámetros fisiológicos como la frecuencia cardíaca y frecuencia respiratoria como de parámetros de oxigenación como la saturación de oxígeno (SaO2) y el cociente saturación de oxígeno/fracción inspiratoria de oxígeno (FiO2) durante las primeras 24h; valorar la utilidad del cociente SaO2/FiO2 como predictor de éxito (un aumento de este coeficiente puede ser indicador de que la terapia está siendo efectiva) de la VMNI12–13 y, por último, describir la mejoría en el confort en relación con la disminución y/o desaparición del grado de disnea y dolor de estos pacientes.
Material y métodosEl Instituto Nacional de Estadística (INE) estima que actualmente existen en Cataluña en torno a 1.500 niños que pueden generar una enfermedad incapacitante. El Hospital San Juan de Dios de Barcelona cuenta con una unidad de cuidados paliativos que actualmente lleva el seguimiento de 89 pacientes. Teniendo en cuenta todo esto y el período de recogida de datos preestablecido (octubre 2011-abril 2012) se decidió realizar un estudio descriptivo observacional y transversal a 55 pacientes paliativos que ingresaron en la UCIP del Hospital San Juan de Dios y que cumplieron los siguientes criterios de inclusión:
- -
Edad comprendida entre un día de vida hasta los 18 años.
- -
El paciente con indicación de VMNI de carácter paliativo debía tener como criterio de ingreso: insuficiencia respiratoria aguda o crónica agudizada.
- -
Paciente con indicación de VMNI paliativa, con patología incapacitante o degenerativa y/o con orden médica acordada con la familia de limitación de las medidas de soporte vital (orden de no intubar y/o de no reanimar).
La muestra fue elegida por conveniencia (todos los pacientes que padecían una enfermedad crónica y eran tributarios de VMNI paliativa) después de obtener el consentimiento informado del familiar o representante legal del paciente.
Para medir la eficacia (entendida como una mejoría en el confort gracias a una disminución del grado de disnea y de dolor) de la VMNI se realizó una planilla de recogida de datos a cumplimentar al ingreso del paciente, al instaurarle la VMNI y a las 2, 8, 12 y 24 horas del inicio tratamiento respiratorio. En el registro de datos se anotaron tanto variables sociodemográficas como la edad y el sexo; variables clínicas como días de estancia en la UCIP, patología de ingreso, patología de base, horas de VMNI, tipo de respirador, modalidad ventilatoria, presión espiratoria (EPAP), presión inspiratoria pautada (IPAP), FiO2, tipo de interfase y dosis de sedoanalgesia; parámetros fisiológicos como la FC y FR y valores oximétricos como la SaO2, y el cociente SaO2/FiO2, así como la aparición de complicaciones (úlceras por presión de la interfase, irritación conjuntival, distensión abdominal o aftas orales).
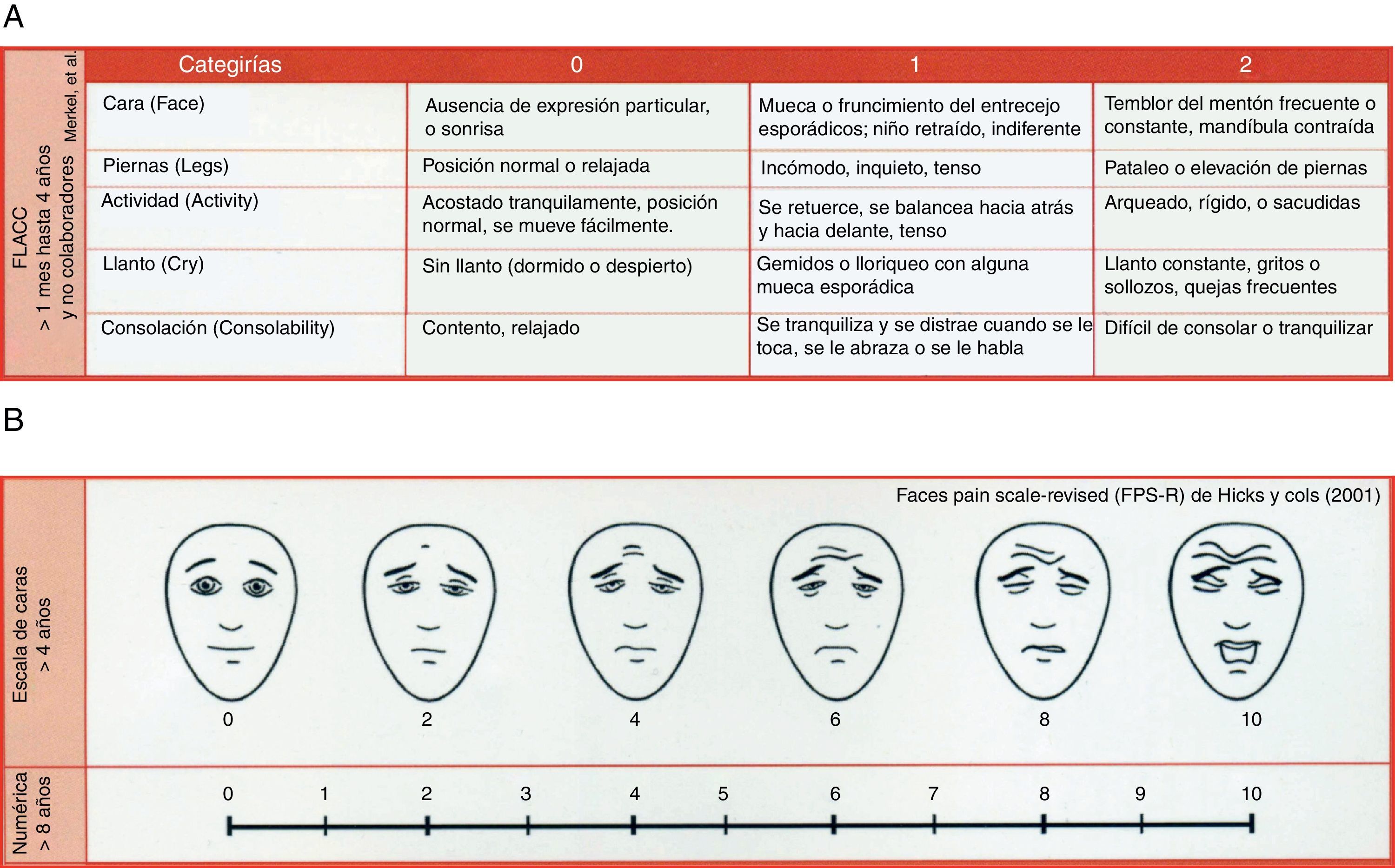
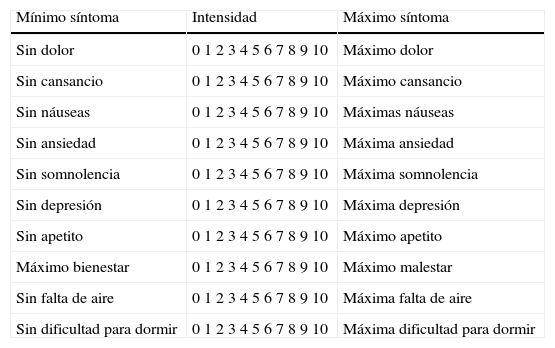
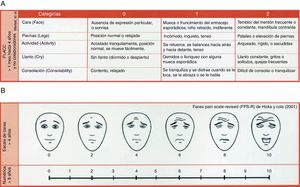
Para poder medir la mejoría que conlleva la VMNI en las medidas de confort se utilizó la escala de paciente paliativo validada de Edmonton Symptom Assessment System (ESAS) (tabla 1) con una evidencia científica de 3 en la valoración y seguimiento del paciente paliativo1. De todos los ítems que componen la ESAS, se valoró teniendo en cuenta el mismo intervalo antes comentado el grado de dolor (mediante escalas de valoración pediátrica–fig. 1-) y de disnea (empleando la escala pediátrica de Silverman-Anderson -tabla 2-) ya que son estos 2 de los síntomas que más sufren los pacientes paliativos pediátricos y que más influyen en su disconfort. En relación con el dolor, resaltar que se adaptaron los niveles de dolor a la escala Edmonton utilizando para ello las diversos métodos disponibles para valorarlo en el caso del paciente pediátrico: la escala FLACC para pacientes menores de un mes y los no colaboradores y la WALCO y HOWITTE teniendo en cuenta que, para más de 4 años se empleó la opción de valoración mediante caras y, para más de 8 años, la escala numérica.
Escala de Edmonton Symptom Assessment System
| Mínimo síntoma | Intensidad | Máximo síntoma |
| Sin dolor | 0 1 2 3 4 5 6 7 8 9 10 | Máximo dolor |
| Sin cansancio | 0 1 2 3 4 5 6 7 8 9 10 | Máximo cansancio |
| Sin náuseas | 0 1 2 3 4 5 6 7 8 9 10 | Máximas náuseas |
| Sin ansiedad | 0 1 2 3 4 5 6 7 8 9 10 | Máxima ansiedad |
| Sin somnolencia | 0 1 2 3 4 5 6 7 8 9 10 | Máxima somnolencia |
| Sin depresión | 0 1 2 3 4 5 6 7 8 9 10 | Máxima depresión |
| Sin apetito | 0 1 2 3 4 5 6 7 8 9 10 | Máximo apetito |
| Máximo bienestar | 0 1 2 3 4 5 6 7 8 9 10 | Máximo malestar |
| Sin falta de aire | 0 1 2 3 4 5 6 7 8 9 10 | Máxima falta de aire |
| Sin dificultad para dormir | 0 1 2 3 4 5 6 7 8 9 10 | Máxima dificultad para dormir |
Escalas del dolor utilizadas. A. Escala FLACC: un mes a 4 años y pacientes no colaboradores. B. Escala numérica WALCO y HOWITE (+ 4 años).
Mediante estas 2 escalas se valoró el dolor del paciente paliativo pediátrico con VMNI para poder, de esta manera, adaptar el valor obtenido a la escala de Edmonton:
No dolor: 0
Dolor leve: 1-3
Dolor moderado: 4-6
Dolor intenso: 7-10
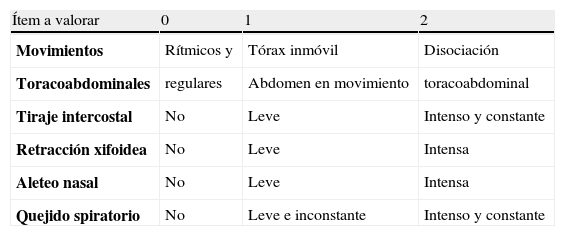
Escala disnea empleada: test de Silverman-Anderson
| Ítem a valorar | 0 | 1 | 2 |
| Movimientos | Rítmicos y | Tórax inmóvil | Disociación |
| Toracoabdominales | regulares | Abdomen en movimiento | toracoabdominal |
| Tiraje intercostal | No | Leve | Intenso y constante |
| Retracción xifoidea | No | Leve | Intensa |
| Aleteo nasal | No | Leve | Intensa |
| Quejido spiratorio | No | Leve e inconstante | Intenso y constante |
Con un valor superior a 3 el paciente padece una disnea leve; entre 3-5 moderada y un valor superior a 5 significa que la dificultad respiratoria es grave.
Los datos recogidos fueron almacenados en una base de datos creada con el programa Excel de Microsoft y su uso se realizó siempre preservando la intimidad del paciente así como teniendo en cuenta los propósitos que plantea la Ley Orgánica de Protección de Datos de Carácter Personal de España LORTAD (ley orgánica 15/1999 del 13 de diciembre).
Para el manejo y análisis estadístico de todos los datos se utilizó el programa SPSS v 17.0 (SPSS.inc. Chicago IL, EE. UU.) de IBM.
Los resultados derivados de las variables categóricas se expresaron en frecuencias (n) y porcentajes (%), mientras que los de las cuantitativas se decidió plasmarlos en forma de media, desviación estándar y rango si estas seguían una distribución normal y mediana y rango intercuartílico o amplitud intercuartil (AI) si la distribución era no normal.
Se decidió aplicar la T de Student Fisher para relacionar las variables cualitativas y cuantitativas que cumplían criterios de normalidad y la prueba estadística no paramétrica de U de Mann-Whitney para las variables que no seguían una distribución normal. Para relacionar una misma variable en distintos períodos temporales se aplicó la prueba de T de comparación de medias para datos apareados o relacionados.
Se consideró que los datos obtenidos eran significativamente estadísticos con una p<0,05.
El proyecto fue evaluado y aprobado por el Comité de investigación y el Comité de Ética de Investigación Clínica del Hospital San Juan de Dios.
Se han tenido en cuenta los aspectos éticos que plantea la OMS a la hora de investigar en ciencias de la salud y así se hicieron saber al familiar o representante legal de cada paciente. Todos los datos obtenidos (parámetros fisiológicos, oximétricos y las diversas evaluaciones del grado de dolor y disnea) tuvieron un carácter confidencial. No existía posibilidad alguna de establecer una relación directa entre estos datos y el paciente dado que no se recogieron ni nombre, ni apellidos, ni número de historia clínica.
ResultadosDurante el período de estudio, ingresaron en la UCIP un total de 730 pacientes, de los cuales se les aplicó VMNI a 220.
De todos estos se evaluó a un total de 120 pacientes que eran los que padecían una IRA o IRC agudizada para ver si la indicación de VMNI era paliativa o no. Finalmente, se obtuvo una muestra de 55 por no cumplir el resto los criterios de inclusión (la gran mayoría no padecían una patología crónica que implicara la necesidad de VMNI de carácter paliativo -60- y en los 5 restantes la patología estaba ya tan agudizada que requirieron IOT de entrada). Del total de la muestra el 55,5% correspondía a niños varones y se obtuvo con una mediana de edad de 48 meses [24-108].
Teniendo en cuenta la patología de base de los pacientes seleccionados para el estudio, un 80% padecían una enfermedad neuromuscular seguido de un 10,9% que estaban afectos de una patología cardíaca. Debido a esto, el motivo de ingreso más frecuente en la UCIP fue la causa respiratoria en un 96,4%.
Por lo que a la terapia ventilatoria se refiere, la duración cuantificada en horas de VMNI aplicada al total de la muestra obtuvo una mediana de 36 horas [24-72] lo que conllevó una mediana de 5 días [3-7] de estancia en UCIP.
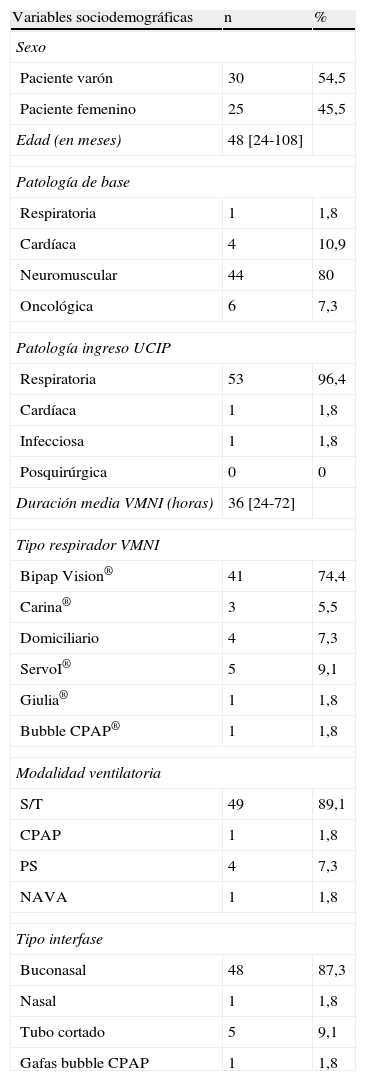
Si relacionamos todo esto con el tipo de respirador de ventilación no invasiva empleado, el más utilizado fue el Bipap Vision® en un 74,6% de los casos. La interfase más empleada fue la buconasal de gel o silicona (48%), seguida del tubo cortado en un 9,1% de los casos. Por lo que a la modalidad ventilatoria se refiere, a la gran mayoría de los pacientes (89,9%) se les ventiló en modalidad spontaneous timed (S/T) tabla 3.
Tabla descriptiva de las variables sociodemográficas del total de la muestra (n=55)
| Variables sociodemográficas | n | % |
| Sexo | ||
| Paciente varón | 30 | 54,5 |
| Paciente femenino | 25 | 45,5 |
| Edad (en meses) | 48 [24-108] | |
| Patología de base | ||
| Respiratoria | 1 | 1,8 |
| Cardíaca | 4 | 10,9 |
| Neuromuscular | 44 | 80 |
| Oncológica | 6 | 7,3 |
| Patología ingreso UCIP | ||
| Respiratoria | 53 | 96,4 |
| Cardíaca | 1 | 1,8 |
| Infecciosa | 1 | 1,8 |
| Posquirúrgica | 0 | 0 |
| Duración media VMNI (horas) | 36 [24-72] | |
| Tipo respirador VMNI | ||
| Bipap Vision® | 41 | 74,4 |
| Carina® | 3 | 5,5 |
| Domiciliario | 4 | 7,3 |
| ServoI® | 5 | 9,1 |
| Giulia® | 1 | 1,8 |
| Bubble CPAP® | 1 | 1,8 |
| Modalidad ventilatoria | ||
| S/T | 49 | 89,1 |
| CPAP | 1 | 1,8 |
| PS | 4 | 7,3 |
| NAVA | 1 | 1,8 |
| Tipo interfase | ||
| Buconasal | 48 | 87,3 |
| Nasal | 1 | 1,8 |
| Tubo cortado | 5 | 9,1 |
| Gafas bubble CPAP | 1 | 1,8 |
Para mejorar la adaptación de los pacientes a la VMNI, en un 56,3% de la muestra se empleó algún tipo de sedoanalgesia, siendo el propofol al 1 o al 2% a dosis bajas el más utilizado (30,9%).
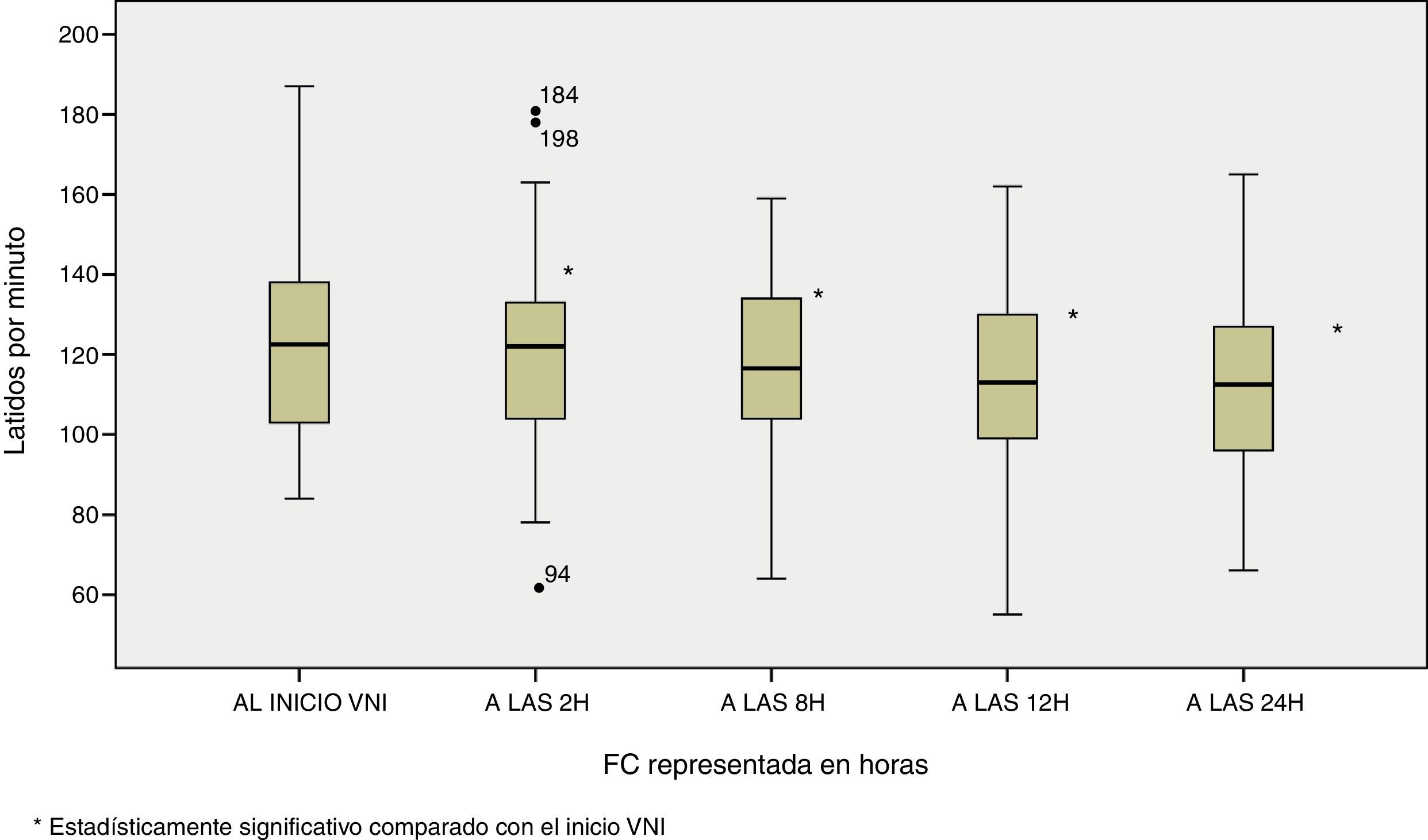
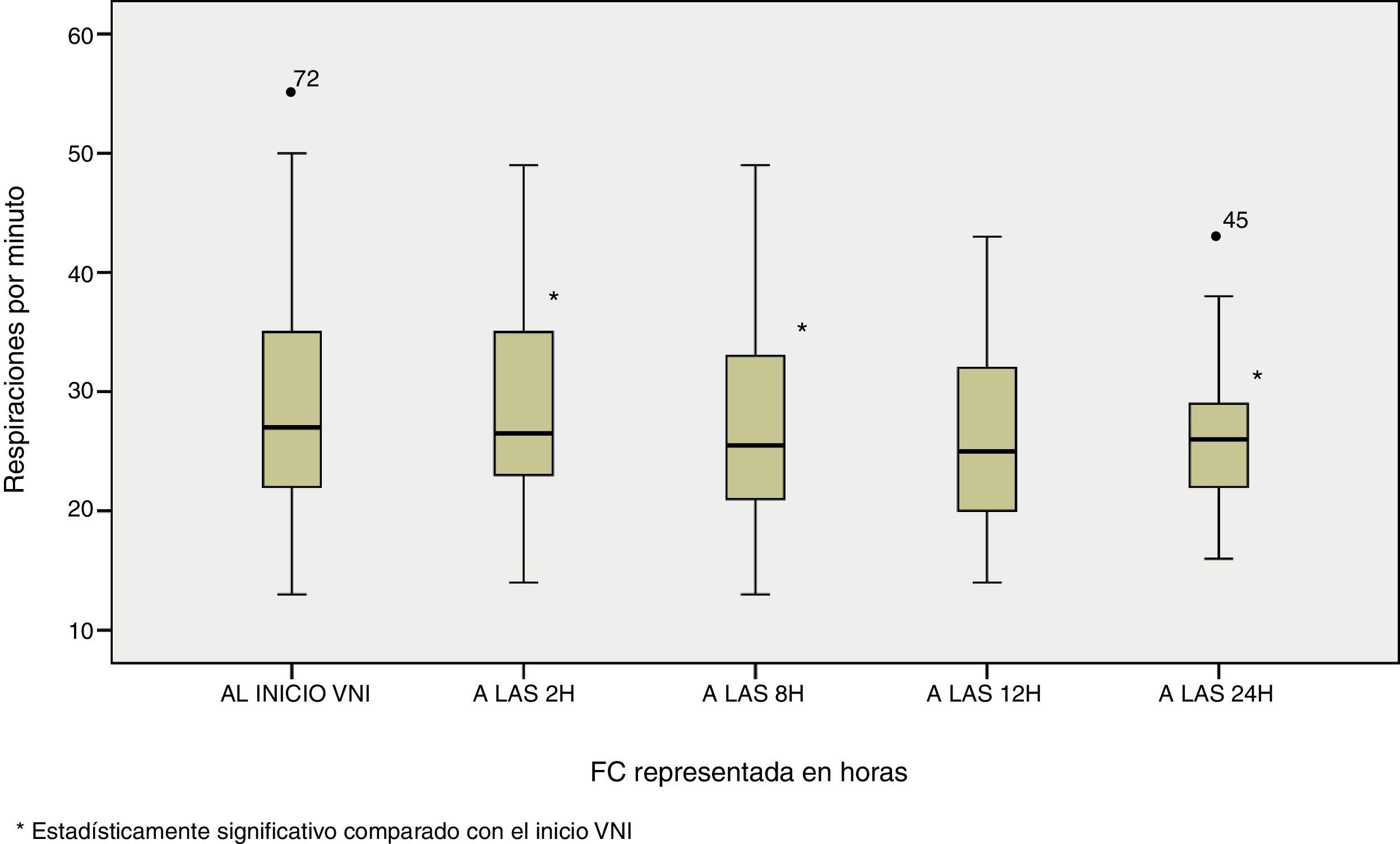
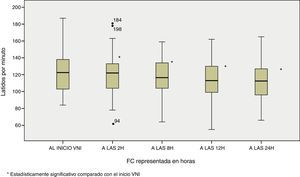
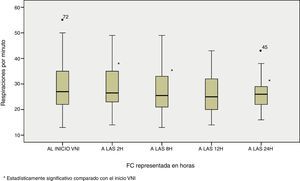
Si nos centramos en la evolución de los parámetros fisiológicos y, por consiguiente, en la evaluación del concepto de eficacia de la VMNI en el paciente paliativo planteado en el presente estudio, se comprobó ya a las 2 horas de aplicación de la terapia una mejoría en estos parámetros con una disminución de los mismos. Se constató dicho descenso si comparamos el primer valor obtenido (correspondiente al ingreso del paciente en la UCIP y al inicio de la VMNI) con el reflejado a las 24 horas de aplicación de soporte ventilatorio con una significación estadísticas marcada (p<0,05). Así, se observó en la FC 133,53±25,8 vs 111,04±23,1 latidos por minuto, p<0,0001 y en la FR 35,02±12,9 vs 25,63±5,7 respiraciones por minuto, p<0,0001 figuras 2 y 3.
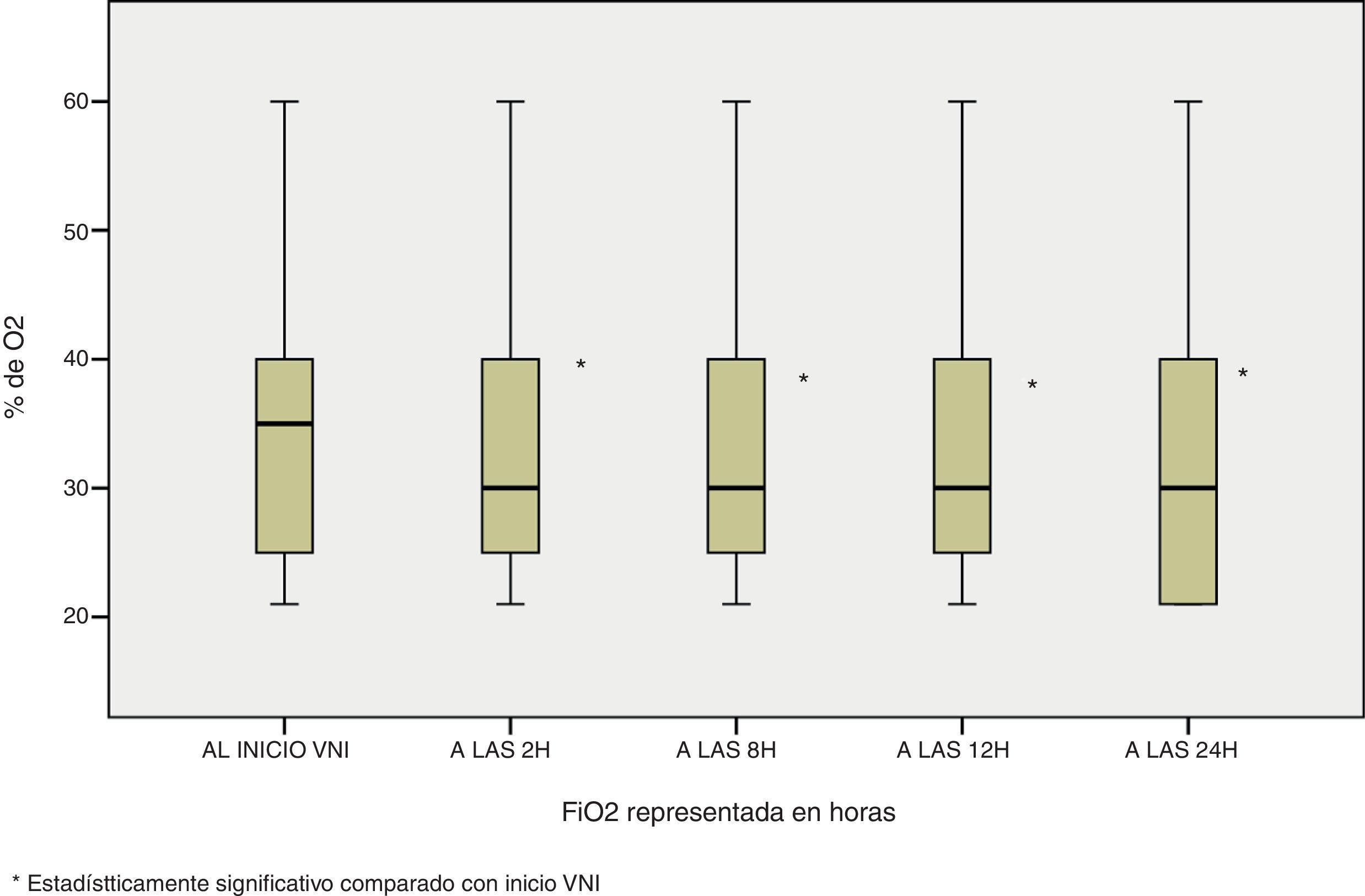
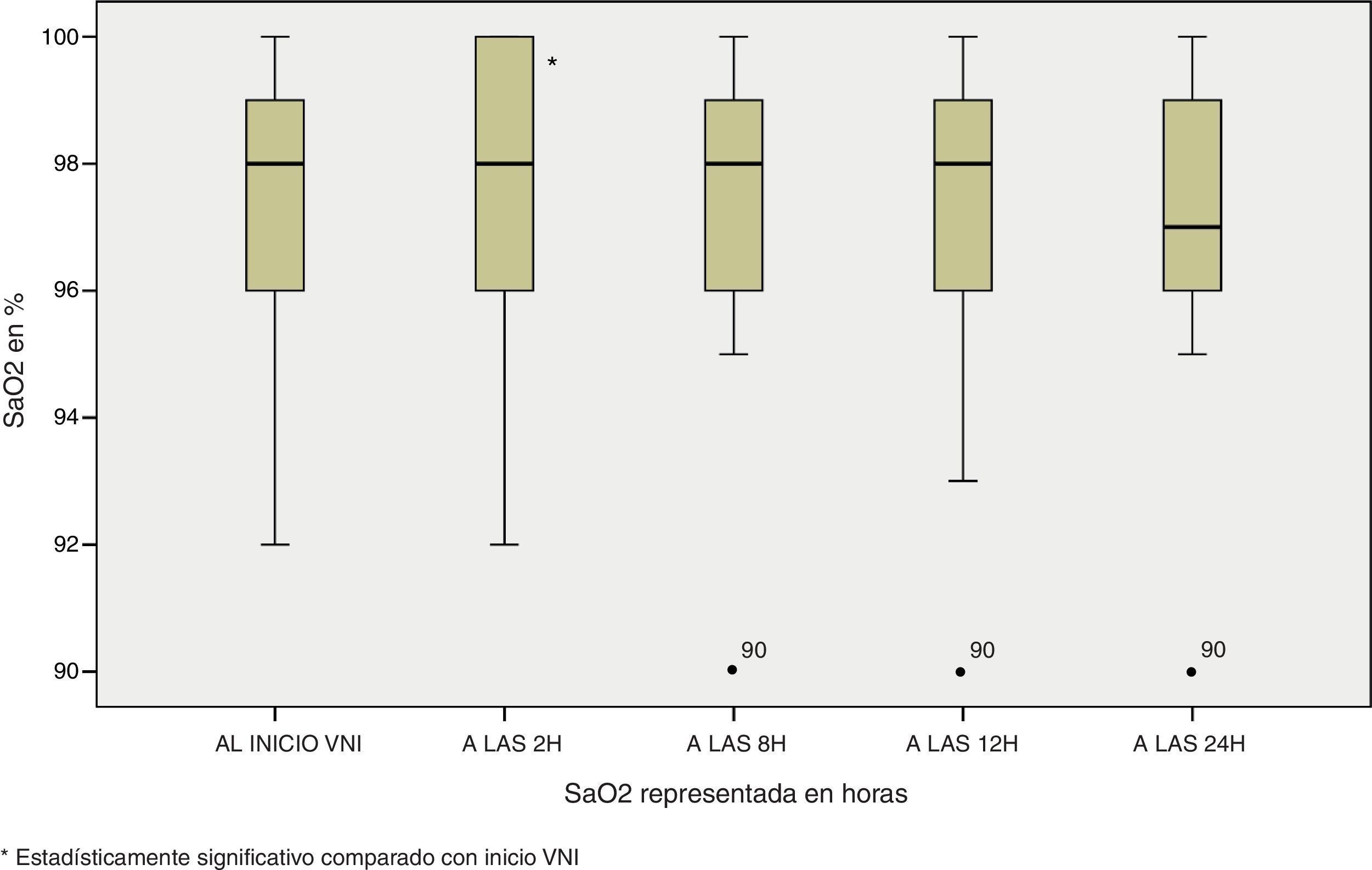
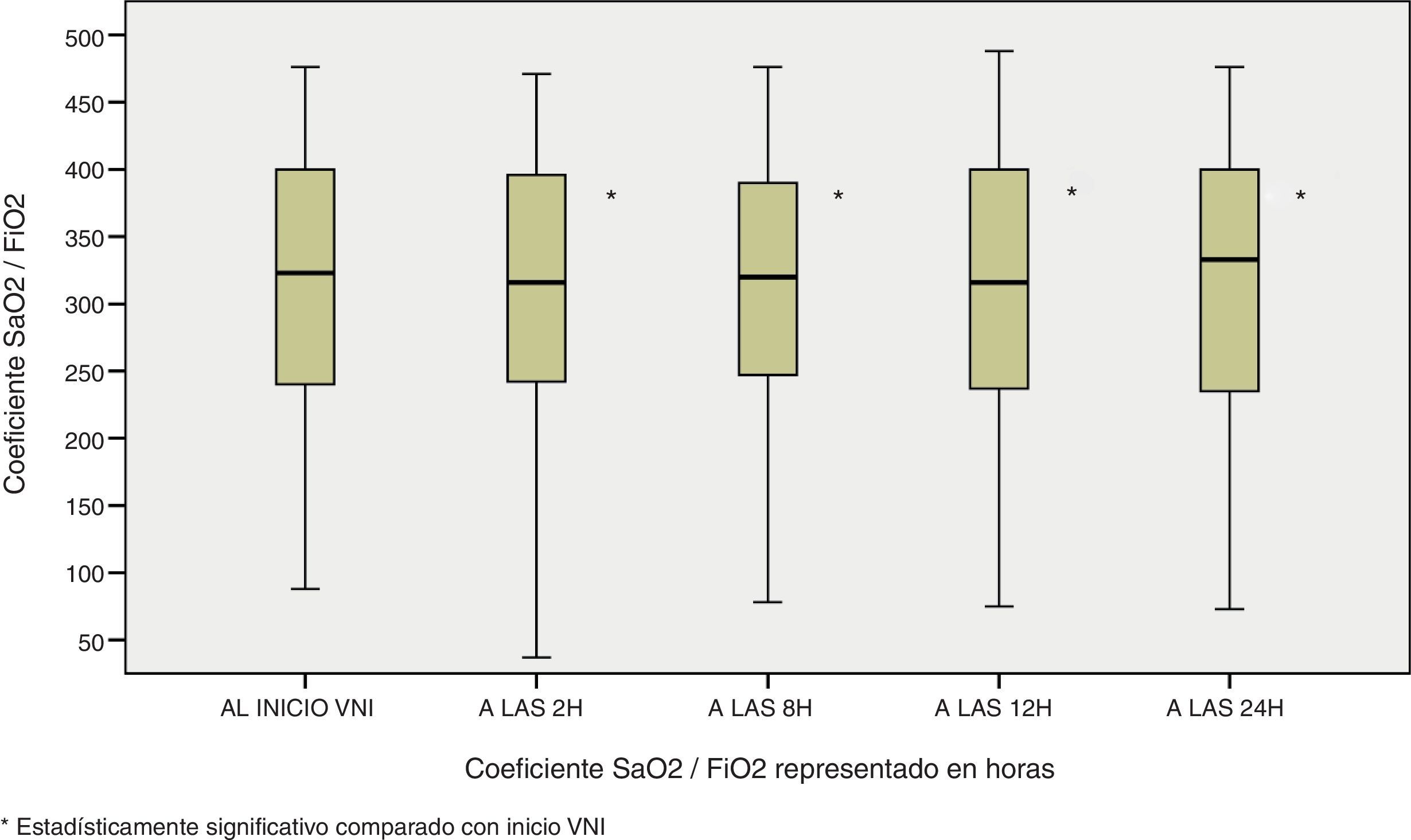
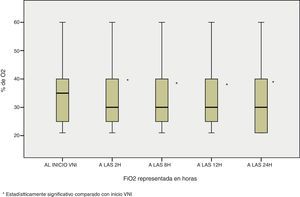
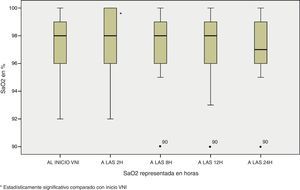
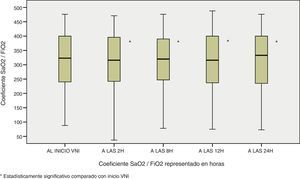
Además de esta mejoría en los parámetros fisiológicos, también se observó la misma tendencia de significación estadística en la oximetría ventilatoria del paciente, con unas necesidades menores de FiO2 si comparamos el ingreso del paciente con las 24 horas de estancia (Md de 37,5 [25-50] al ingreso vs Md de 30 [21-40] a las 24 horas, p<0,0001); una mejoría de la SaO2 en dicho intervalo de tiempo (95,7±2,9 vs 96,87±7,2, p<0,0001) y del cociente SaO2/FiO2 (297,12±113,4 vs 336,97±100,7, p<0,0001) figuras 4–6.
Finalmente, resaltar que, por lo que a la evolución de los parámetros ventilatorios se refiere, en el total de la muestra se constató una disminución de la necesidad de presión de soporte (presión inspiratoria [IPAP] y presión espiratoria [EPAP]).
Si centramos los resultados en el confort, se pudo comprobar que en el 100% de los pacientes incluidos en la investigación se constató una mejoría a las 24 horas. En relación con las escalas de la disnea, al ingreso el 76,4% (n=42) de los pacientes padecían una moderada vs al 3,6% (n=2) que la padecían transcurrido el primer día de VMNI.
Respecto al otro indicador de valoración del grado de confort, el dolor, se observó que el 70,9% (n=39) de los pacientes que padecían un dolor leve y el 29,1% moderado (n=19) al ingreso había mejorado transcurridas las 24 horas, corroborado con el 85,5% (n=47) de pacientes que no padecían ningún tipo de dolor.
En relación con las complicaciones que pueden surgir de la técnica, de los 55 pacientes estudiados, el 90,9% no sufrió ninguna. Sin embargo, los 4 restantes presentaron eritema y uno una irritación conjuntival.
Finalmente, resaltar que, en el presente estudio, la VMNI fracasó en un 14,4% (n=8), existiendo un equilibrio del 50% entre el fracaso precoz (entre la primera y octava hora de VMNI) y el tardío (a partir de la hora 8 y 12 de terapia) y siendo la progresión de la enfermedad el motivo más frecuente de este fracaso (62,5%).
Por esto, se decidió realizar un estudio estadístico entre el grupo de éxito y fracaso y se encontró significación estadística (p<0,05) en las variables: SaO2 a las 2 horas, FiO2 a las 2, 8,12 y 24 horas y cociente SaO2/FiO2 a 2, 8, 12 y 24 horas.
DiscusiónTras la realización de este estudio se ha constatado que la VMNI es efectiva, dada la tasa de éxito de un 85,6% y segura debido a que solo un 9,1% de los pacientes incluidos en el mismo sufrió algún tipo de complicación. A la vez, este tipo de terapia ayuda a mejorar el confort al aliviar la disnea y el dolor, ya que, según la presente investigación, hasta en el grupo de pacientes que fracasaron (siendo la progresión de la enfermedad el motivo más prevalente) lo hicieron con menos disnea y dolor que cuando ingresaron. Cabe destacar que el éxito de esta terapia ventilatoria en este estudio viene determinado o bien porque el paciente muere confortable o se resuelve el cuadro respiratorio y es dado de alta mientras que el fracaso radica en la muerte precoz del paciente secundaria a la VMNI (no existe ningún caso registrado) o la necesidad de IOT.
Los resultados de la presente investigación, que muestran una mejoría de la calidad de los cuidados (reduciendo la disnea y el dolor) en el enfermo paliativo pediátrico, se correlacionan con las planteadas por expertos en este tipo de terapia ventilatoria en el último Consenso Iberoamericano y en las que se afirman que «el uso de la VMNI en el caso de pacientes neuromusculares con insuficiencia respiratoria crónica mejora la calidad de vida de estos pacientes y reduce sus ingresos hospitalarios»14. Sin embargo, es preciso resaltar que, para valorar de forma adecuada la eficacia de la VMNI en pediatría, es necesario registrar y objetivar la evolución de los parámetros fisiológicos y oximétricos empleados en la presente investigación15–17.
Al igual que sucede en 2 estudios consultados que tratan el tema de los factores relacionados con el éxito y fracaso de la VMNI10–18, la FC, la FR y sobre todo el cociente SaO2/FiO2 son los principales predictores de éxito de la terapia ventilatoria. La variación de la FC en la segunda hora se cumplió también en el presente estudio, igual que sucede en otro realizado también en una UCIP del territorio español el pasado año 2008 en pacientes pediátricos afectos de bronquiolitis10. Aun así, el cociente SaO2/FiO2 es, en nuestro caso, el principal indicador de éxito, sobre todo si se comparan ambos grupos (éxito y fracaso): existe un ascenso de este ya presente a las 2 horas de tratamiento. A la vez, también es importante resaltar que incluso en el grupo de fracaso, que partían de un coeficiente inferior, este predictor aumentó, aunque levemente, pero sí de forma significativa, su valor.
Todo esto ya se demostró en una investigación realizada en 2011 en el que los autores apuntaron el índice SaO2/FiO2 como marcador no invasivo fiable del índice PaO2/FiO212. Además, esta correlación (más marcada en casos de SaO2/FiO2 en torno a 201-263) ayuda a monitorizar de forma no invasiva al paciente, a realizar un control más exhaustivo de este tipo de pacientes evitando el riesgo de claudicación tardía y a optimizar las maniobras de reclutamiento alveolar.
Es por todo esto que en diversos países como Estados Unidos, Reino Unido y Canadá se está empleando este tipo de terapia en casos de paciente paliativo. Un estudio realizado por Azoulay muestra que casi la mitad de los profesionales sanitarios entrevistados y que ha utilizado la VMNI en paliativos perciben esta técnica como un componente más que proporciona confort como cuidado. Además, el 80% de los intensivistas incluidos en esta investigación ha empleado la VMNI como terapia ventilatoria en pacientes terminales7.
Es importante resaltar que, la mejoría del dolor y de la disnea demostrada en esta investigación y, por consiguiente, del confort del paciente paliativo, influye directamente aumentando la calidad de los cuidados enfermeros aportados. Sin embargo y, a pesar de que las complicaciones derivadas de la técnica solo se presentaron en 4 casos, hay que hacer especial hincapié para intentar reducirlas al máximo, ya que estas dificultan la adaptación a la VMNI y son un obstáculo a la hora de optimizar al máximo las medidas para mejorar el disconfort que sufren estos pacientes. Aun así, la necesidad de optimizar las escalas de valoración de la sintomatología y la mejoría teniendo en cuenta las medidas adoptadas para mejorar el confort cada vez se hace más latente.
Finalmente, es importante exponer la idea de que se precisa, como apunta la investigación realizada por Texas el pasado año 2012, de una profundización y mejora tanto en las escalas de valoración plurisintomatológica del paciente paliativo como de la mejoría o no del confort teniendo en cuenta las medidas adoptadas19.
ConclusionesLa ventilación no invasiva es un tipo de terapia ventilatoria efectiva, pero que precisa de unos conocimientos previos ya no solo de la técnica en sí, sino también de los materiales necesarios y de las especificidades que implica su manejo en el paciente pediátrico. Además de la eficacia en el paciente paliativo pediátrico, así como su seguridad en la aplicación (en el presente estudio no hubo ningún caso de muerte secundaria a la técnica), la VMNI mejora 2 de los principales síntomas que padecen este grupo de pacientes: la disnea y el dolor. En tan solo 2 horas, la escala de dolor y disnea con la que ingresa el niño en la UCIP baja drásticamente, hasta centrarse muchas veces en un dolor 0 y en una disnea leve secundaria a los mecanismos compensatorios que tienen estos pacientes dada su patología crónica muchas veces neuromuscular.
Según la presente investigación, patologías como la enfermedad de Duchenne, la fibrosis quística, la parálisis diafragmática, la parálisis cerebral, las malformaciones de la caja torácica o las cardiopatías congénitas se benefician de la VMNI.
La medicina basada en la evidencia cada vez deja más claro que la FC, FR y, actualmente, el coeficiente SaO2/FiO2 son los principales marcadores de éxito y fracaso de la VMNI en pediatría, como sucede en el caso del presente estudio. Aun así, hacen falta más investigaciones centradas en el campo paliativo, sobre todo que relacionen confort/calidad de vida con cuidados enfermeros.
El paciente paliativo pediátrico es un niño que posee unas características específicas que lo diferencian del resto de enfermos, ya no solo derivadas del hecho de padecer una enfermedad crónica incurable. El umbral de dolor y de disnea (y por consiguiente de disconfort) que padecen suele estar muy por encima del resto de niños, sobre todo por su capacidad compensatoria. La VMNI es (según este estudio) un muy buen tratamiento paliativo que, como su palabra indica no pretende curar al paciente, pero sí mejorar su calidad de vida o proporcionarle una muerte digna en compañía de toda su familia. Sin embargo, como ya se ha comentado anteriormente se necesitarían más investigaciones en torno a esta temática para que esta práctica (aún poco extendida en algunos centros hospitalarios) se llevara a cabo en el paciente paliativo consiguiendo así proporcionar al enfermo y a la familia unos correctos y holísticos cuidados enfermeros centrados en una buena y adecuada calidad asistencial.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Quería aprovechar para agradecer la ayuda de algunas personas, las cuales fueron cruciales a la hora de llevar a cabo este proyecto de investigación. A mi familia y amigos soporte imprescindible en cualquier etapa de mi vida. Al Dr. Antonio Palomeque (jefe de la UCIP del Hospital San Juan de Dios en el momento del inicio del proyecto), al Dr. Francisco José Cambra (jefe actual de dicha unidad) y a la Sra. Gloria Nicolas Zamudio (jefa de enfermería del área de críticos) por creer en la presente investigación.
A la vez, quería mostrar mi gratitud al Dr. Martí Pons Ódena por su saber escuchar, por sus consejos, por su paciencia y, en general, por toda la ayuda y entusiasmo que, sin lugar a dudas, me motivaban en los momentos difíciles. Agradecer también la resolución de dudas a todos los médicos adjuntos y residentes de la unidad de críticos.
Finalmente, una especial mención merecen todos los compañeros enfermeros. Gracias por vuestra comprensión, ayuda y por el tesón a la hora de registrar: sin vosotros este proyecto no hubiera sido posible.