El término «homeostasis» está relacionado con un mantenimiento normal y relativamente constante en el volumen total y la distribución del agua en el cuerpo. Para su mantenimiento es imprescindible que la excreción de agua y electrólitos se correspondan de manera precisa con su entrada.
En este artículo se desarrolla una descripción de los iones más importantes. Se estructura mediante la descripción de los niveles óptimos, seguido de su papel principal en el organismo.
Se describe la situación de exceso o defecto de cada ion. Asociado a cada situación de anormalidad, se enumeran las causas más frecuentes, las manifestaciones clínicas y los tratamientos adecuados.
Se considera muy importante saber la función del potasio, calcio, magnesio, fósforo o sodio y los problemas que puedan generar sus desequilibrios, objetivando la aplicación precisa de cada una de las terapias extracorpóreas y las bolsas de tratamiento más oportunas en cada caso.
Finalmente, se ofrece una tabla de la composición de algunas bolsas de tratamiento en terapias depurativas continuas a partir de la descripción ofrecida por sus propios laboratorios.
The concept «homeostasis» is related to a normal and relatively constant maintenance in the total volume and distribution of water in the body. For its maintenance it is very important that the excretion of water and electrolytes correspond precisely to its input.
A description of the most important ions is developed in this article. It is structured by describing optimal levels, followed by their main role in the body.
The situation of excess or deficiency of each ion is described. Associated with each situation of abnormality, the most frequent causes, the clinical manifestations, and the appropriate treatments are listed.
It is considered very important to know the function of potassium, calcium, magnesium, phosphorus or sodium and the problems that their imbalances can generate, aiming at the precise application of each of the extracorporeal therapies and the most appropriate treatment bags in each case.
Finally, a table of the composition of some treatment bags in continuous purifying therapies is offered based on the description offered by their own laboratories.
Los trastornos hidroelectrolíticos tienen una alta prevalencia en la población general, siendo aún mayor en los centros hospitalarios.
Estos trastornos son causantes de un aumento de la morbilidad, la estancia media y la mortalidad.
Es fundamental conocer tanto los valores como las manifestaciones relacionadas con las alteraciones de estos electrólitos para realizar una rápida valoración del medio interno y establecer un tratamiento precoz. En el paciente hospitalizado los trastornos hidroelectrolíticos suelen estar relacionados con una gran diversidad de causas.
En este artículo revisaremos las alteraciones hidroelectrolíticas más frecuentes y aquellas con mayor relevancia clínica como puede ser la hiponatremia, que se presenta como el trastorno electrolítico más frecuente tanto en el medio hospitalario como en la comunidad1. La hiponatremia se relaciona con una mayor mortalidad en patologías como la neumonía adquirida en la comunidad o accidentes cerebrovasculares agudos2.
La hipernatremia es un problema frecuente y su prevalencia se establece en torno al 20% en pacientes hospitalizados3. Los pacientes con mayor riesgo de presentar hipernatremia son aquellos con alteraciones mentales y añosos4.
También la hiperpotasemia es un trastorno electrolítico frecuente, calculándose una prevalencia en pacientes hospitalizados del 1-10%. Su frecuencia es elevada en ancianos por el uso de fármacos inhibidores de la enzima de conversión de la angiotensina (IECA) y aquellos con enfermedad renal crónica5.
La aparición de la hipercalcemia, en muchas ocasiones, está relacionada con el curso de la enfermedad oncológica6.
En el mantenimiento de la homeostasis es imprescindible que la excreción de agua y electrólitos se corresponda de manera precisa con su entrada.
La ingesta de agua y muchos electrólitos se realiza mediante la comida y la bebida. Son los riñones los encargados de ajustar su excreción según su ingesta7.
La capacidad de los riñones de influir en la excreción de electrólitos como respuesta a los cambios de su ingesta es enorme. Algunos estudios experimentales han demostrado que, en algunas personas, la ingesta de sodio puede aumentarse hasta 10 veces más de lo normal o reducirse a una décima parte, lo que produciría cambios relativamente pequeños en el volumen de líquido extracelular (LEC) o en la concentración plasmática de sodio. De igual manera ocurre para el agua y la mayoría de los electrólitos como los iones cloro, potasio, calcio, hidrógeno y fosfato7.
Es sumamente importante considerar la función de cada ion y los problemas que puede generar su desequilibrio, para aplicar debidamente cada una de las terapias extracorpóreas y las bolsas de tratamiento más oportunas.
Los profesionales sanitarios deben adquirir conocimientos sobre las manifestaciones clínicas provocadas por estas alteraciones, los tratamientos específicos existentes, así como desarrollar habilidades para fomentar su identificación, de tal forma que colaboren en la resolución de los problemas más comunes.
ObjetivosIdentificar los trastornos hidroelectrolíticos más frecuentes y sus manifestaciones clínicas.
Conocer los tratamientos más relevantes para prevenir y/o resolver las diversas alteraciones clínicas de los pacientes hospitalizados.
Desarrollo del temaFisiología de los líquidos corporalesEl medio interno es una solución de agua y electrólitos en equilibrio dinámico con el exterior y en movimiento entre diversos compartimentos del interior del organismo.
La osmorregulación mantiene el balance de agua y sales a través de todas las membranas del organismo. Esto hace necesaria una regulación a nivel excretor, capaz de manejar el exceso y el defecto de líquidos y electrólitos8.
Los mecanismos de eliminación hidrosalinos no funcionan en condiciones basales de la misma manera que lo hacen ante una sobrecarga. Esto conlleva la existencia de mecanismos de detección de excesos y el envío de señales hormonales al riñón para que tenga lugar una eliminación adecuada y sostener el equilibrio.
Los mecanismos que mantienen el volumen circulante tratan de conservar la osmolaridad plasmática8. (tabla 1)
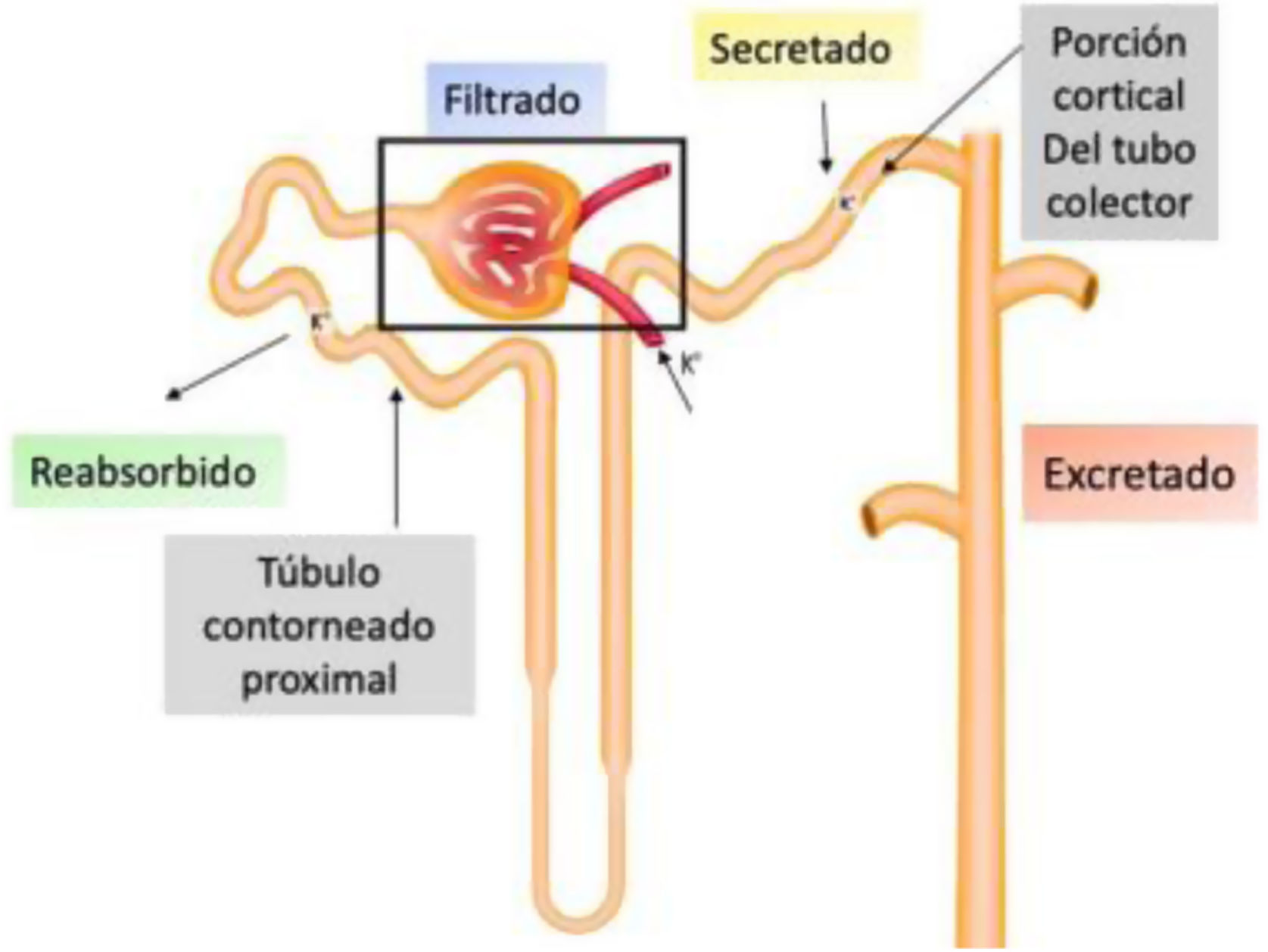
La nefrona representa un papel fundamental en el equilibrio de estas sustancias en el organismo. El paso, a través de la cápsula de Bowman, de agua y solutos y su reabsorción y excreción posterior, quedan representados gráficamente en la figura 1.
Catión sodioEs el catión más abundante del LEC, su concentración en sangre oscila entre los 135 y 145mEq/l. Tiene un elevado índice de Staverman (0,923). El sodio constituye el 95% de la osmolaridad del LEC, la cual se encuentra en equilibrio con la osmolaridad del líquido intracelular (LIC), por lo tanto, la presión osmótica transmembrana es igual a cero y es responsable del equilibrio en el volumen intracelular. Staverman desarrolló la Teoría explicativa de las medidas de flujo osmótico. Así un índice de 1, se aplica a los solutos no permeables y 0 para aquellos solutos que atraviesan la membrana con igual facilidad que el agua9.
El sodio es el responsable de la osmolalidad del plasma, de mantener el volumen del compartimento extracelular y el encargado de la actividad eléctrica de las células10.
HipernatremiaEl límite superior de la natremia es 145mEq/l. Al aumentar la presión osmótica por el incremento de la concentración de sodio, se crea un gradiente osmótico que moviliza el agua desde el interior de la célula al espacio extracelular produciendo, entre otras múltiples manifestaciones, deshidratación9.
Causas de hipernatremia- •
Hipernatremia por pérdida de agua.
Aumento de las pérdidas insensibles: sudoración, fiebre y ejercicio físico.
Pérdidas renales: diabetes insípida, diuresis osmótica.
Pérdidas gastrointestinales: diarreas osmóticas o infecciosas, síndrome de mala absorción.
Alteraciones hipotalámicas: hipodipsia primaria, hipernatremia esencial por pérdida de la función de los osmorreceptores.
Entrada de agua en las células: convulsiones o rabdomiólisis11.
- •
Hipernatremia por retención de sodio.
Administración de solución salina hipertónica o bicarbonato.
Ingesta excesiva de sodio.
Manifestaciones clínicasLas manifestaciones clínicas de la hipernatremia son básicamente alteraciones neurológicas. En un primer momento, se puede presentar letargia, debilidad e irritabilidad. Posteriormente pueden aparecer movimientos anormales, convulsiones, coma o muerte.
Los pacientes hipernatrémicos pueden mostrar signos de expansión o de depleción de volumen según su etiología, así como desarrollar edema periférico, edema pulmonar, grave deshidratación mucosa y cutánea, hipotensión grave, poliuria, nicturia y polidipsia12.
TratamientoSe recomienda una reducción lenta de la hipernatremia. Una bajada rápida puede provocar edema cerebral, convulsiones, coma o muerte. La mayor parte de las hipernatremias se producen por pérdida de agua, por lo tanto, el tratamiento irá encaminado a reponer el déficit de agua. El ritmo máximo de corrección es de 0,5mEq/l/h o de 10mEq/l/día12. Se deben tener en cuenta las pérdidas insensibles, las grandes pérdidas urinarias o pérdidas intestinales. Este tratamiento puede ser con agua libre por vía oral, suero glucosado al 5% de forma intravenosa o infusión de suero hiposalino.
En caso de que la hipernatremia sea producida por una diabetes insípida con poliuria, el tratamiento indicado es la desmopresina13.
HiponatremiaEl límite inferior de la natremia es 135mEq/l y se ve reflejada en una hipoosmolaridad plasmática que provoca entrada de agua en la célula. Casi siempre es consecuencia del aumento de la vasopresina circulante o de una mayor sensibilidad renal a la misma. Para mantener el equilibrio plasmático, el organismo reduce la síntesis de ADH y provoca una disminución de la reabsorción de agua en los túbulos colectores12.
Causas de hiponatremia- •
Hiperproducción hipotalámica de ADH:
Enfermedades neuropsiquiátricas como la meningitis y encefalitis, enfermedades vasculares, neoplasias primarias, VIH o síndrome de Guillain-Barré.
Fármacos como la ciclofosfamida intravenosa, la carbamazepina, haloperidol o antidepresivos.
Enfermedad pulmonar como neumonías, tuberculosis, insuficiencia respiratoria, asma o neumotórax.
- •
Pacientes posquirúrgicos:
Producción ectópica de ADH: carcinoma de origen duodenal, pancreático o tímico.
Incremento del efecto de la ADH: cuadros psicóticos y uso de carbamazepina.
Aporte exógeno de ADH: vasopresina y oxitocina.
Manifestaciones clínicasLa gravedad de las manifestaciones clínicas se relaciona con la rapidez y el grado de reducción de la concentración de sodio en sangre. La hiponatremia aguda (menos de 3 días) puede ocasionar daños neurológicos permanentes debido a la sobrehidratación cerebral.
Los síntomas clásicos en el inicio de la hiponatremia son las náuseas y malestar general, cefalea, letargia y obnubilación. En hiponatremias extremas, se puede llegar a desarrollar convulsiones y coma, siendo la concentración de sodio inferior a 110mEq/l14.
TratamientoEs importante cuidar el ritmo de corrección del déficit de sodio, especialmente en pacientes asintomáticos. Como norma general, la hiponatremia se corrige mediante la administración de sodio por vía oral o mediante restricción hídrica. La sueroterapia hipertónica se reserva para casos graves y sintomáticos7.
En algunos estados edematoascíticos, el tratamiento consiste en la extracción de agua, ya que la administración de sodio empeora los edemas. Esta extracción de agua no siempre es fácil, llegando a recurrir a la diálisis peritoneal o bien a la hemodiálisis14.
Catión potasioLa concentración intracelular de potasio es de 140 a 150mEq/l y la concentración de potasio extracelular se encuentra entre 3,5 y 5mEq/l7.
El potasio es el catión más abundante en el cuerpo humano después del calcio. Su principal función es la de regular los procesos enzimáticos celulares y la excitabilidad neuromuscular. Es el ion mayoritario en el LIC, aproximadamente el 98% del total. El 82% se encuentra en los músculos y el resto se reparte entre el hígado y los eritrocitos.
El potasio posee mecanismos reguladores complejos, destinados a mantener su homeostasis entre su balance interno y externo.
El balance interno hace referencia al intercambio de potasio entre el líquido extracelular y líquido intracelular. Un incremento rápido de potasio puede provocar un riesgo vital, por lo que son necesarios mecanismos reguladores que amortigüen ese incremento potencial del potasio sérico tras una ingesta elevada.
Las variables que regulan el balance interno del potasio son: el potencial transmembrana de reposo, la bomba Na+-K+-ATPasa, la insulina, las catecolaminas, la aldosterona, el pH, la osmolaridad y el ejercicio11.
HiperpotasemiaLa hiperpotasemia (K+>5,5mEq/l) es considerada la alteración más grave de todos los electrólitos pudiendo provocar arritmias letales.
Causas de hiperpotasemia- •
Aporte excesivo de potasio oral o intravenoso.
- •
Una pseudohiperpotasemia por leucocitosis extrema.
- •
Disminución de la eliminación renal: insuficiencia renal aguda o crónica, enfermedad de Addison o una disfunción tubular distal.
- •
Paso de potasio al LEC como por ejemplo en las acidosis, déficit de insulina e hiperglucemia grave o administración de fármacos como los betabloqueantes adrenérgicos, intoxicación digitálica, succinilcolina o soluciones hipertónicas.
Las principales manifestaciones clínicas de la hiperpotasemia son las alteraciones y trastornos de la conducción cardiaca junto a la disfunción neuromuscular.
En el electrocardiograma con niveles de potasio de 6,5mEq/l, se generan ondas T picudas. Niveles de potasio por encima de 7mEq/l evidencian prolongación del intervalo PR llegando a perder la onda P y produciéndose un ensanchamiento del complejo QRS. Cuando las cifras de potasio superan los 8mEq/l el complejo QRS puede converger con la onda T y formar una onda sinuosa15.
TratamientoSuele ser un tratamiento urgente en el que se pretende desplazar el potasio extracelular al interior de la célula y favorecer la eliminación de este catión en el menor tiempo posible.
La primera medida terapéutica en un paciente que presenta alteraciones electrocardiográficas es la administración de gluconato cálcico intravenoso. Si el paciente presenta una acidosis metabólica deberá administrarse bicarbonato12.
Otros medicamentos que podemos asociar en una atención inicial pueden ser el salbutamol por vía intravenosa y la insulina con glucosa. Debemos tener precaución con el salbutamol en los pacientes con cardiopatía isquémica.
En los casos de insuficiencia renal grave o en los que el tratamiento farmacológico no surta efecto, debemos recurrir a la diálisis.
La hemodiálisis es el método más seguro y eficaz en los pacientes con hiperpotasemia que presentan insuficiencia renal13. En estos casos, están indicados líquidos de tratamiento que no contengan potasio y necesitará controles periódicos hasta ajustar el potasio plasmático al deseado15.
Se presentan en la tabla 2 algunos de los líquidos de uso habitual: observar la composición de cada uno. Tienen finalidades muy diversas según indicación y necesidades del paciente.
Composición de algunos líquidos habituales en técnicas depurativas continuas
| MultiPlus K2 | Hemosol B0 | Prismasol 4 | Dialysate K4 Plus | Biphozil | Regiocit | Citrato sódico 4% | |
|---|---|---|---|---|---|---|---|
| Calcio | 1,5 | 1,75 | 1,75 | 0 | 0 | ||
| Magnesio | 0,75 | 0,50 | 0,50 | 1 | 0,75 | ||
| Potasio | 2 | 0 | 4 | 4 | 4 | ||
| Cloro | 109,7 | 109,5 | 113,50 | 117,75 | 122 | ||
| Bicarbonato | 35 | 32 | 32 | 20 | 22 | ||
| Sodio | 140 | 140 | 140 | 133 | 140 | ||
| Glucosa | 5,55 | 0 | 6,10 | 5,55 | 0 | 0 | 0 |
| Citrato sódico | 18 | 136 | |||||
| Fosfato | 1 | 0 | 0 | 1,25 | 1 |
mmol/l.
La hipopotasemia (K+<3,5mEq/l) puede aparecer por pérdidas extrarrenales o pérdidas renales.
Causas de hipopotasemia- •
La mayoría de las pérdidas extrarrenales de potasio se producen en el tubo digestivo, provocadas por diarreas, fístulas o adenomas vellosos. También existen situaciones que pueden aumentar la pérdida cutánea de potasio como ejercicio intenso con sudoración o quemaduras extensas.
- •
Entre las causas de hipopotasemia por pérdida renal de potasio, se encuentra el tratamiento con diuréticos tiazídicos12. Debido a que hasta un 40% de los pacientes con hipopotasemia presentan hipomagnesemia, es necesario vigilar esta última para poder corregirla.
- •
El hiperaldosteronismo o la hiperactividad mineralocorticoide son factores que desencadenan hipopotasemia, como en el síndrome de Cushing o síndrome de Liddle12.
Cardiacas: encontramos alteraciones electrocardiográficas con aplanamiento e inversión de la onda T, onda U prominente, descenso del segmento ST, prolongación de los segmentos QT provocando arritmias auricularesy ventriculares12.
Neuromusculares: puede provocar debilidad muscular, astenia, parestesia, calambres, rabdomiólisis e incluso parálisis respiratoria.
Renales: puede producirse disminución del filtrado, alcalosis metabólica, pérdida de cloro o incluso diabetes insípida.
Digestivas: puede desarrollar estreñimiento o íleo paralítico.
Alteraciones metabólicas: provoca disminución de aldosterona, aumento de renina, descenso de la insulina e intolerancia a los hidratos de carbono.
TratamientoSe puede considerar que por cada disminución de 1mEq/l en potasio sérico, las reservas de potasio han disminuido en torno a 300mEq.
La reposición debe iniciarse, a ser posible, por vía oral salvo en intolerancias, alteraciones gástricas o hipopotasemias graves (K+<2,5mEq/l), en las que se considera prioritario la vía intravenosa.
La hipopotasemia se trata con cloruro potásico administrado en una solución cuya concentración no supere los 50mEq/l, siempre a un ritmo de infusión inferior a los 20 mEq/h, no excediendo en el día los 200mEq/l en total de reposición. Nunca debe administrarse en bolo. Durante la infusión debemos monitorizar el potasio sérico y tener precaución ante el riesgo de flebitis, por lo que se aconseja la utilización de una vía central10.
Catión magnesioEl valor sérico del magnesio es de 1,5 a 2mEq/l.
Dentro del organismo y en relación con la ingesta diaria, representa una muy pequeña cantidad si lo comparamos con los hidratos de carbono, las proteínas o las grasas. Es una sustancia perteneciente al grupo comúnmente llamado oligoelementos.
Como nutriente, el organismo necesita ingerir una cantidad mínima obligatoria, unos 4mg/kg/día. Una ingesta habitual llega alrededor de los 300mg/día. Esto varía según edad, peso y sexo16.
El organismo humano contiene aproximadamente 24g de magnesio, más del 99% se encuentra en hueso, músculos y tejidos blandos.
Dentro de las relaciones que podemos encontrar con otros cationes se encuentra su relación con el potasio; este está regulado por el magnesio para conseguir niveles plasmáticos normales. Una disminución del magnesio (hipomagnesemia) podría explicar una hipopotasemia rebelde, siendo necesario corregir el déficit de magnesio para revertir la hipopotasemia9.
HipermagnesemiaLa hipermagnesemia (Mg2+>2,1mEq/l) es un trastorno poco frecuente.
Causas de hipermagnesemiaLas causas de hipermagnesemia pueden ser debidas a una alteración del filtrado glomerular o a un aporte excesivo de magnesio.
Manifestaciones clínicasCuando aparece hipermagnesemia de forma progresiva, no suele dar manifestaciones clínicas. Los síntomas aparecen cuando la concentración de magnesio es superior a 4mEq/l. En estos casos encontramos náuseas, cefalea, letargia.
En estados más avanzados podemos encontrar somnolencia, hipocalcemia y cambios electrocardiográficos. En los casos más graves podemos encontrar parálisis muscular o parada cardiaca10.
TratamientoEn los casos leves, solo se precisa la suspensión de la fuente de aporte. Si hay sintomatología se administrará calcio intravenoso (cloruro o gluconato cálcicos). Para favorecer la eliminación renal de magnesio se debe aumentar el aporte de volumen y administrar furosemida. En los pacientes que presentan enfermedad renal crónica, la única forma de eliminar magnesio es la diálisis.
En los casos de riesgo de parada cardiorrespiratoria se debe intubar al paciente, y colocar un marcapasos17.
HipomagnesemiaLa disminución de concentración plasmática de magnesio (Mg2+<1,4mEq/l) puede producirse por una falta de aporte o por un aumento de las pérdidas (intestinales, renales o cutáneas).
Causas de hipomagnesemiaCasos de malnutrición severa y en pacientes alcohólicos que presentan diarreas o síndrome de malabsorción.
Pérdidas cutáneas de magnesio. Por ejemplo, tras hacer un ejercicio extenuante como una maratón o en grandes quemados.
En ocasiones, la hipocalcemia puede inducir una hipomagnesemia12.
Manifestaciones clínicasComo se ha nombrado ya, en muchas ocasiones la hipomagnesemia va acompañada de otras alteraciones electrolíticas como la hipo/hipercalcemia o hipopotasemia, por lo que es difícil saber si la hipomagnesemia es la responsable de los síntomas.
- •
Alteraciones del sistema nervioso central: podemos destacar el nistagmo vertical, aunque raro, es específico solo de la hipomagnesemia severa o de la encefalopatía de Wernicke.
- •
Alteraciones cardiacas: pueden aparecer extrasístoles y arritmias ventriculares8.
Se debe priorizar la prevención en pacientes con diarrea crónica, nutrición parenteral o uso de diuréticos.
El manejo de la hipomagnesemia depende de su gravedad. Si existe hipomagnesemia sin sintomatología, podemos administrar magnesio vía oral. En los casos que el paciente presente convulsiones o arritmias, el tratamiento de elección será una ampolla de sulfato de magnesio (12mEq) intravenoso. Una vez pasada la situación crítica inicial, es recomendable continuar con una administración lenta y continuada17.
Esta eventualidad puede producirse también en tratamientos con anticoagulación por citrato en sistemas extracorpóreos. Esta molécula quela los cationes divalentes como calcio y magnesio y baja los niveles de estos. Así como la hipocalcemia es un objetivo de esa anticoagulación, la hipomagnesemia es una consecuencia potencialmente grave y debe monitorizarse y corregirse. Algunas casas comerciales incluyen una mayor concentración de magnesio en la bolsa de tratamiento (para sistemas con citrato) en aras a subsanar esta eventualidad.
Catión calcioLa concentración plasmática de calcio oscila entre 8,5 y 10,5mg/dl (2,2 a 2,6mmol/l). El valor del calcio iónico es de 4,4 a 5,3mg/dl (1,11 a 1,23mmol/l)9. Este último es el que medimos en las gasometrías de control y ajustamos con las tablas de la anticoagulación con citrato.
El calcio es un importante catión divalente que participa en la contracción muscular y la conducción nerviosa, en la cascada de coagulación y en todos los mecanismos de movimiento intracelular. Se encuentra principalmente incorporado dentro del hueso. El contenido total del calcio es aproximadamente de 1250g en una persona de 70kg de peso. El 99% del calcio se encuentra en el esqueleto. El calcio plasmático lo podemos encontrar de tres modos: ionizado (48%), unido a una proteína como la albúmina (46%) o formando parte de complejos de fosfato y citratos (6%)18.
En el hueso, casi la totalidad del calcio se encuentra formando cristales de hidroxiapatita y solo en un 1% se intercambia con el calcio extracelular. El hueso tiene función de reservorio de calcio10.
El intestino es el mejor regulador del sistema para el calcio, utilizando los riñones como optimizador de pequeñas modificaciones.
Como segundo mensajero, el calcio es un mensajero universal para activar sistemas enzimáticos específicos en las células animales. Es tóxico en alta concentración y provoca la muerte celular. Transmite un mensaje breve y, por último, actúa de forma armónica con otro segundo mensajero como es el adenosín monofosfato cíclico (AMPc)3.
HipercalcemiaLa hipercalcemia se define como la concentración sérica de calcio total por encima de 10,5mg/dl (2,6mmol/l) o el calcio iónico por encima de 5,6mg/dl o 1,30mmol/l12.
Causas de hipercalcemiaLa hipercalcemia se produce por un exceso de reabsorción ósea, una absorción intestinal aumentada o una disminución de la excreción renal de calcio.
El hiperparatiroidismo primario es la causa más frecuente, seguido de los tumores.
El aumento de la PTH produce un aumento de la reabsorción ósea, activando los osteoclastos y disminuyendo la excreción renal del calcio.
Algunos fármacos como los diuréticos tiazídicos aumentan la reabsorción de calcio en el túbulo renal.
Manifestaciones clínicasLa sintomatología depende de la rapidez con la que se ha incrementado el calcio sérico y del grado de hipercalcemia.
En el sistema nervioso central los síntomas son: ansiedad, depresión, alteraciones del comportamiento, debilidad muscular, confusión, convulsiones o coma.
En cuanto al aparato gastrointestinal encontramos: estreñimiento, náuseas, vómitos y disminución de la motilidad intestinal.
La poliuria también es una manifestación clínica de hipercalcemia, aumentando la pérdida renal de sodio y agua.
Sistema cardiovascular: alteraciones eléctricas donde el segmento ST está acortado y el intervalo QT disminuido, llegando incluso a desaparecer la onda T.
TratamientoLas medidas generales incluirán reducir el aporte oral y parenteral de calcio y aumentar la eliminación renal.
Como primer paso se procede a una hidratación salina con la infusión de suero salino fisiológico y monitorizar la diuresis durante las primeras 24h. Se utilizarán diuréticos de asa (furosemida o torasemida) que producirán un aumento de la excreción renal de calcio, nunca se utilizarán las tiazidas.
En la fase inicial del tratamiento, se debe conseguir un balance positivo de alrededor de 2l, vigilando la sobrecarga de volumen y los signos de insuficiencia cardiaca17.
HipocalcemiaLa hipocalcemia es la concentración sérica de calcio total por debajo de 8,5mg/dl (2,1mmol/l) y en el caso del calcio iónico por debajo de 4,6mg/dl (1,15mmol/l).
Causas de hipocalcemiaLa causa más frecuente de hipocalcemia es la hipoalbuminemia. Por tanto, en los pacientes con hipocalcemia debemos vigilar siempre los niveles de albúmina.
Déficit de PTH. La principal causa del déficit de la hormona paratiroidea es el hipoparatiroidismo, ya sea heredado por mutaciones genéticas o adquirido por procesos quirúrgicos o alteraciones de magnesio12.
Una determinación de PTH nos orientará sobre el diagnóstico diferencial.
Deficiencia de vitamina D12.
Manifestaciones clínicasLas manifestaciones clínicas de la hipocalcemia son variadas y dependen del grado de déficit de calcio. Podemos encontrar alteraciones neuromusculares, alteraciones del sistema nervioso central y alteraciones cardiovasculares.
Alteraciones del sistema nervioso central. Se deben a la irritabilidad neuromuscular que provoca la hipocalcemia. Entre ellas destacan el espasmo laríngeo, debilidad muscular, aumento de la presión intracraneal, convulsiones, ansiedad y manifestaciones extrapiramidales.
Alteraciones cardiovasculares. Pueden afectar a la contracción del músculo cardiaco y producir insuficiencia cardiaca. El calcio es determinante en el potencial de acción del estímulo cardiaco. En el electrocardiograma podemos encontrar un intervalo QT alargado y cambios en la morfología de la onda T.
Otras manifestaciones: dolor abdominal, cataratas bilaterales, piel seca12.
TratamientoEn casos agudos debemos administrar calcio intravenoso (gluconato o cloruro cálcico). Es necesario administrar el calcio intravenoso lento y diluido, porque es muy irritativo (es preferible hacerlo por vía central) y puede desencadenar arritmias.
Tras la fase aguda se puede mantener una infusión de calcio intravenoso hasta normalizar niveles séricos. Debemos vigilar la hipomagnesemia. Para los tratamientos crónicos se utilizan los suplementos de calcio y vitamina D12.
Anión fósforoLa concentración plasmática de fosfato en el ser humano adulto se encuentra entre 2,5 y 4,5mg/dl (0,80 a 1,44mmol/l). La concentración de fósforo atiende a un ritmo circadiano con variaciones diurnas y nocturnas.
El fósforo participa en varios aspectos importantes del metabolismo celular, formando parte de la síntesis de adenosín-tri-fosfato (ATP), es fuente de energía de procesos celulares y participa en la disociación de la hemoglobina. Constituye un componente primordial en la estructura de las membranas biológicas formando parte de los fosfolípidos y es parte de los elementos de los ácidos nucleicos, proteínas biológicas y enzimas fosforiladas.
La ingesta normal de fósforo alcanza los 1500mg/día. Unos 900mg/día son absorbidos en el intestino proximal una vez descontados los 200mg/día que son secretados por el páncreas y los mismos intestinos. La excreción diaria por las heces se aproxima a los 500mg/día. El resto del fósforo ingerido se encuentra presente en el LEC y se intercambia con el tejido óseo según las necesidades del organismo, de esta manera hablamos de una tasa de remodelación ósea que es responsable de la concentración extracelular de fosfato12.
HiperfosfatemiaLa hiperfosfatemia se define como la concentración sérica de fósforo por encima de 5,5mg/dl.
Causas de hiperfosfatemiaAumento de la carga exógena de fósforo.
Disminución de la eliminación renal de fósforo. Relacionado con un descenso del filtrado glomerular. El hipoparatiroidismo origina hiperfosfatemia por aumento de la excreción de los transportadores de sodio y potasio en el túbulo proximal.
Redistribución del fósforo. El desplazamiento transcelular de fosfato se produce en las acidosis tanto metabólicas como respiratorias12.
Manifestaciones clínicasLas consecuencias clínicas de la hiperfosfatemia se deben principalmente a la formación de precipitados de fosfato o de calcio y a la hipocalcemia resultante. En consecuencia, pueden presentarse: tetania, convulsiones, hiperpotasemia, calcificaciones pulmonares o cardiacas. Puede aparecer bloqueo cardiaco agudo.
TratamientoEl tratamiento de la hiperfosfatemia consiste en aumentar la eliminación del fósforo mediante la expansión del volumen.
La hemodiálisis es una estrategia terapéutica eficaz, si hay una elevación severa del fósforo junto a insuficiencia renal.
Los antiácidos que contienen hidróxido de aluminio son útiles como quelantes para limitar la absorción de fosfato17.
HipofosfatemiaLa hipofosfatemia se define como la concentración sérica de fósforo por debajo de 2,5mg/dl, siendo moderada hasta 1mg/dl y denominándose severa cuando la concentración es inferior a 1mg/dl.
Causas de hipofosfatemiaEstán clasificadas en función de la disminución en la absorción intestinal, un aumento de las pérdidas urinarias y el paso del fósforo del espacio extracelular al intracelular.
Disminución de la absorción intestinal. Se relaciona con un déficit de vitamina D, síndrome de mala absorción intestinal o el uso de antiácidos orales. El etilismo crónico también produce hipofosfatemia con gran frecuencia.
Aumento de las pérdidas urinarias. Podemos destacar el hiperparatiroidismo, las alteraciones en el transporte tubular, el aumento de la producción de fosfatoninas y el uso de fármacos inductores de la fosfaturia10.
Paso de fósforo del espacio extracelular al espacio intracelular.
Manifestaciones clínicasLas manifestaciones clínicas dependen de la severidad, la cronicidad y el nivel de concentración plasmática.
En el sistema nervioso central puede provocar un enlentecimiento en el electroencefalograma y delirium tremens sin alucinaciones.
A nivel hematológico, puede producir hemólisis y disminución del 2,3-difosfoglicerato.
Manifestaciones neuromusculares. Son variables, pudiendo aparecer mialgia, miopatía, debilidad muscular, rabdomiólisis, convulsiones, estado de coma y muerte.
TratamientoEn el tratamiento de la hipofosfatemia es primordial identificar aquellas situaciones precursoras del déficit de fósforo y aportar suplemento de fósforo cuando sea necesario.
El tratamiento inicial consiste en suplemento oral de fósforo. La vía intravenosa debe utilizarse en los casos de hipofosfatemia grave como en convulsiones, coma o peligro de muerte. El aporte intravenoso debe hacerse en forma de fosfato monosódico o fosfato monopotásico dependiendo de la gravedad, generalmente diluido en suero hiposalino17.
ConclusiónLa adquisición de conocimientos sobre los trastornos hidroelectrolíticos más comunes, así como sus diferentes manifestaciones clínicas y tratamientos asociados, se ha demostrado útil para la identificación precoz de problemas, anticipándose a la aparición de complicaciones mayores y graves en pacientes hospitalizados que sufren en mayor o menor medida alteraciones renales.
Las enfermeras de cuidados intensivos debemos garantizar un control preciso del medio interno, conocer las diferentes terapias y líquidos usados en las terapias renales sustitutivas para conseguir dar una respuesta adecuada y precisa a las alteraciones que nos encontramos en la práctica diaria.
El conocimiento de las alteraciones hidroelectrolíticas y su tratamiento se puede enmarcar dentro de la estrategia de seguridad clínica del paciente, alertándonos de situaciones potencialmente graves y, por lo tanto, contribuyendo a una mejora visible de la asistencia sanitaria de calidad orientándola hacia la excelencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.