La atención sanitaria está evolucionando de la visión tradicional paternalista a una relación más informada y participativa del paciente. Esta situación incluye el empoderamiento y la participación de los pacientes y sus familias en la gestión sanitaria, así como su corresponsabilidad en el desarrollo de los servicios de salud.
El objetivo de este trabajo es describir la experiencia del Hospital Sant Joan de Déu en la aplicación de un modelo de gestión estratégica de la asistencia sanitaria que incorpora la experiencia del paciente.
Materiales y métodosEste enfoque se identifica mediante el modelo EMC2 transformando la E de excelencia en las 3áreas de mejora: metodología, conocimiento clínico y cliente o paciente. El modelo se ha aplicado en diferentes áreas: atención del asma, consultas externas, quirófano o atención al parto, entre otras.
ResultadosEn el caso del parto, con la implementación del modelo se produjo una reducción en cesáreas, episiotomías, inducción al parto, estancia media hospitalaria y número de partos con instrumentación. La puntuación del Net Promoter Score pasó de 82 a 86. Se produjo una mejora en las áreas de experiencia del paciente, procedimientos hospitalarios y conocimiento clínico. Se obtuvieron resultados cualitativos de mejora en otras áreas como el abordaje del asma, consultas externas y quirófano.
ConclusionesEl modelo se puede aplicar en distintos ámbitos, promueve la atención centrada en el paciente y la mejora continua de la calidad a través de la sostenibilidad, eficacia, eficiencia y satisfacción con la atención recibida.
Health services are evolving from the traditional view of paternalistic medicine towards a more informed and participatory patient-provider relationship. This situation includes the empowerment and participation of patients and their families in health management, including their joint responsibility in the development of health services.
The objective of this article is to describe the experience in a large teaching hospital in Spain on the application of a model that focuses on a three-fold approach to healthcare management that includes the experience of the patient.
Material and methodsThis approach is identified by the initials EMC2 transforming the E of excellence into 3main areas of improvement: methodology, clinical knowledge and client, or patient, experience. the model has been implemented in different areas: childbirth, asthma care, outpatient clinics, and operating theatre.
ResultsIn the case of childbirth, there was a reduction in caesarean sections, episiotomies, induction of delivery, mean hospital stay, and number of deliveries with instrumentation. The Net Promoter Score went from 82 to 86. There was also an improvement in the areas of patient experience, hospital procedures, and clinical knowledge. Qualitative improvement results were obtained in other areas such as, asthma management, outpatient visits, and the operating room.
ConclusionsThis model can be applied to different areas. It promotes patient-focused practice, as well as system sustainability, efficiency, effectiveness, and level of satisfaction with the health care process.
La salud es un bien fundamental de las personas y la atención sanitaria un derecho que está evolucionando de la visión tradicional de la Medicina paternalista a una relación con los profesionales más informada y participativa del paciente1-4. La sanidad, además, está experimentando otros cambios en un intento por mejorar los resultados de la atención sanitaria, centrándose en el valor aportado para los pacientes5. Esto se realiza desde un triple abordaje que toma en consideración no solo la experiencia del paciente sino también la salud de la población y la eficiencia de las intervenciones. Este enfoque, también denominado «la triple meta», busca obtener el mejor resultado de la atención sanitaria teniendo en cuenta el punto de vista del paciente y los recursos necesarios para alcanzarlo6.
En esta misma línea, son muchos los modelos de atención integrada que han aparecido en los últimos años, tanto en el ámbito nacional como en el internacional7,8, aunque no todos estos enfoques incorporan al paciente de una forma real.
El objetivo de este artículo es describir la experiencia del Hospital Sant Joan de Déu (HSJD) en la aplicación de un modelo de gestión estratégica de la asistencia sanitaria que incluye la experiencia del paciente.
Material y métodosEl HSJD de Barcelona trabaja desde hace más de una década en la incorporación del paciente en la toma de decisiones, tanto en los procesos y circuitos asistenciales como en la mejora de la atención sanitaria. El HSJD forma parte de la Orden de San Juan de Dios desde hace 150 años y es referencia en atención pediátrica y obstétrico-ginecológica. Cuenta con 306 camas y una actividad de 25.000 altas hospitalarias anuales con 240.000 visitas a consultas externas, 14.000 procedimientos quirúrgicos y 120.000 urgencias, aproximadamente.
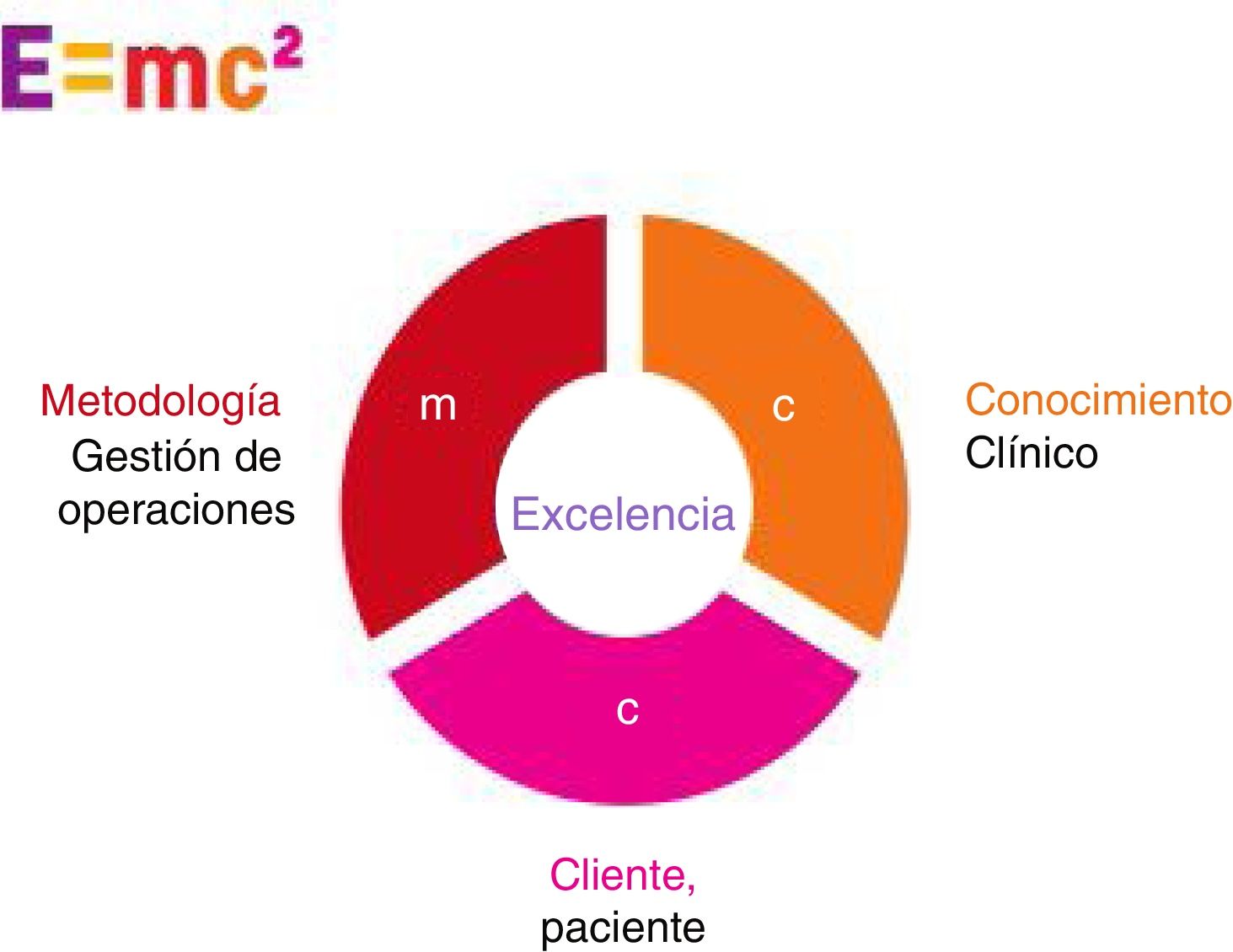
El modelo de gestión que aquí se presenta se identifica en el hospital con las iniciales EMC2 (inspirado en la fórmula de Einstein E=mc2), donde la E de excelencia se centra en 3áreas principales de mejora: metodología (basada en la gestión Lean), conocimiento clínico (a través del concepto de medicina basada en la evidencia) y cliente o paciente (según la experiencia expresada por el paciente). La figura 1 muestra un esquema del modelo.
El enfoque metodológico del modelo EMC2 se divide en 5 fases basadas en el customer service design o diseños de actuación que tienen en cuenta la opinión y la experiencia de las diferentes personas a las que estos se dirigen, a la vez que las incorporan en su cocreación9,10:
Fase 1. Diagnóstico o alcance del problemaEl itinerario del paciente ayuda a comprender su experiencia ante un servicio o procedimiento. Esta información se obtuvo a través de los puntos de contacto que generaban las peores experiencias en pacientes y familias (puntos de dolor o pain points) y se utilizaron como generadores de buenas prácticas. A través del enfoque Lean se detectaron actividades que no añadían valor, lo que permitió a los profesionales conceptualizar de una forma visual el camino a través del cual fluye la atención prestada. Se identificaron las buenas prácticas y los puntos sobre los que trabajar para lograr una mejora en la experiencia del paciente y corregir aspectos que impactan en la seguridad y eficiencia del proceso. Se llevó a cabo también una revisión de protocolos o guías de práctica clínica, verificando su grado de aplicación, si se ajustaban a la evidencia científica disponible o si se obtenían los resultados clínicos esperados. En función de estos hallazgos, los protocolos se modificaron y se adaptaron a la nueva situación.
Fase 2. Ideación o diseño de la soluciónDespués de priorizar los aspectos de mejora se generaron ideas y soluciones para dichos problemas. En esta etapa fue importante contar con el trabajo colaborativo de equipos multidisciplinares del hospital y ampliar el rango de puntos de vista e interpretaciones sobre el tema o situación que se valoraba.
Fase 3. Creación de prototiposLos prototipos se diseñaron para idear posibles soluciones a los problemas detectados. Estas soluciones se recogieron mediante material escrito, diseños gráficos o simulación, así como a través de circuitos y espacios físicos. Los prototipos también pueden consistir en la implementación de un nuevo proceso o actividad en un ambiente controlado y permiten probar ideas rápidamente con la participación del usuario final del servicio de salud, el paciente. De esta forma se pueden extender los resultados, si han sido positivos, o buscar nuevas soluciones, si no se han logrado los resultados esperados.
Fase 4. Diseño de indicadoresEn cada una de las áreas de aplicación de esta metodología se definieron indicadores específicos para evaluar el progreso alcanzado. Se consideraron aspectos sobre proceso y resultados en efectividad, seguridad y experiencia del paciente.
Fase 5. Implementación y evaluaciónComo en cualquier ciclo de mejora tradicional, los resultados obtenidos se valoraron a través de la participación de diferentes perfiles profesionales (sanitarios y asistenciales, técnicos, informáticos, ingenieros, etc.), así como de pacientes, lo que permitió al equipo la evaluación y los ajustes necesarios que aconsejaron nuevas acciones11,12. A través de dicho modelo, se analizaron también los procesos. La reingeniería de procesos se desarrolló utilizando metodologías de mejora clásicas o Lean Health13.
La metodología EMC2 se empezó a aplicar a finales de 2014 en el proceso de atención al embarazo de bajo riesgo. En una primera fase se realizó un análisis de datos secundarios (análisis de bases de datos existentes sobre la casuística del hospital, revisión de la bibliografía y de buenas prácticas). Se calcularon porcentajes y medias (según el tipo de variable) e intervalos de confianza para indicadores descriptivos del proceso de atención, como, por ejemplo, el número de cesáreas, de episiotomías y la estancia media hospitalaria, entre otras variables.
A continuación, se pusieron en marcha: un grupo focal para obtener una aproximación cualitativa de las experiencias vividas por 5madres recientes y sus percepciones respecto a la atención recibida en el hospital; entrevistas a 18 profesionales sanitarios (4 matronas, 6enfermeras, 2auxiliares y 6obstetras) del Área de la Mujer del hospital, sobre aspectos relacionados con la atención prestada, la información dada a las pacientes, la utilización de protocolos y guías de práctica clínica y su propio grado de satisfacción, entre otros aspectos. Se elaboraron también diagramas de flujos, técnicas de observación y monitorización.
Tras estas acciones, se realizó un análisis de contenido de la información obtenida y se concretaron oportunidades de mejora clasificándolas según el triple abordaje del modelo EMC2 y se priorizaron en función de su impacto y factibilidad. Se definieron objetivos de calidad específicos y se identificaron elementos necesarios para el desarrollo del proyecto: alineación con la estrategia del centro; disponibilidad de un cuadro de mando con indicadores asistenciales; objetivos y plan de trabajo definido; liderazgo y profesionales involucrados y estrategia de comunicación interna.
Otras áreas de actuación, además del proceso de atención del embarazo de bajo riesgo, fueron el proceso de atención del niño asmático, la consulta externa como ámbito de trabajo o el quirófano como servicio central. Siguiendo la metodología EMC2, al igual que en el caso del embarazo, se procedió a mapear los circuitos de atención en dichas áreas, se realizaron análisis con las familias (user journey), se pusieron de manifiesto algunos pain points o áreas de mejora expresadas y se analizó el comportamiento clínico en el abordaje de la enfermedad.
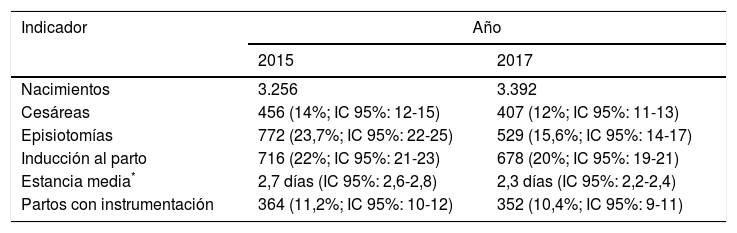
ResultadosDesde finales del año 2014 el modelo EMC2 se ha implementado en diferentes áreas: embarazo y parto, asma, organización de las consultas externas y procesos quirúrgicos, entre otras. La tabla 1 muestra indicadores obtenidos en el caso específico del parto. Así, entre 2015 y 2017, de un total de 3.256 y 3.392 nacimientos respectivamente, se produjo una reducción en el número de cesáreas, episiotomías y partos inducidos. Además, la implementación del modelo contribuyó a reducir la estancia media hospitalaria y el número de partos que necesitaron instrumentación. El número de protocolos estandarizados para diferentes procedimientos aumentó de 6 a 10, se capacitó a profesionales (médicos y enfermeras) a través de técnicas de simulación y la puntuación del Net Promoter Score pasó de 82 a 86. Los resultados de la implementación de este modelo mostraron también una mejora en las áreas de experiencia del paciente, procedimientos hospitalarios y conocimiento clínico.
Indicadores de atención del embarazo de bajo riesgo
| Indicador | Año | |
|---|---|---|
| 2015 | 2017 | |
| Nacimientos | 3.256 | 3.392 |
| Cesáreas | 456 (14%; IC 95%: 12-15) | 407 (12%; IC 95%: 11-13) |
| Episiotomías | 772 (23,7%; IC 95%: 22-25) | 529 (15,6%; IC 95%: 14-17) |
| Inducción al parto | 716 (22%; IC 95%: 21-23) | 678 (20%; IC 95%: 19-21) |
| Estancia media* | 2,7 días (IC 95%: 2,6-2,8) | 2,3 días (IC 95%: 2,2-2,4) |
| Partos con instrumentación | 364 (11,2%; IC 95%: 10-12) | 352 (10,4%; IC 95%: 9-11) |
La tabla 2 muestra algunos de los resultados cualitativos obtenidos tras aplicar el modelo a otros ámbitos como el asma infantil, la consulta externa y el quirófano. Estos complementan los resultados asistenciales referidos a la atención al parto. De esta forma, se detectaron áreas de mejora en la experiencia de las familias; por ejemplo, la información que se da a las pacientes para abordar la incertidumbre o la inseguridad que decían sentir en algún momento. También se detectaron acciones concretas para implementar desde el punto de vista de los procesos, como la coordinación entre equipos o la atención multidisciplinar y de los procedimientos, eliminando los que no aportaban valor, entre otras acciones.
Ejemplos de aplicación del modelo EMC2 y de las soluciones adoptadas
| Ejemplos de aplicación del modelo | Modelo EMC2 | Propuestas de mejora o soluciones | |||
|---|---|---|---|---|---|
| Análisis de situación con pacientes y familias (Cliente) | Gestión Lean (Metodología) | Medicina basada en la evidencia (Conocimiento) | |||
| Proceso | Asma | IncertidumbreInseguridad en la administración del tratamiento a domicilioSensación de pérdida de tiempoSentirse soloEscaso empoderamiento de las familias | Programación de pruebas y visitasAccesibilidad entre visitas | Variabilidad de la práctica clínicaVariabilidad en la información sobre el tratamiento a domicilio | Unificación del protocolo de atenciónManual de manejo de la enfermedad para padresPrograma de capacitación para padres |
| Ámbito de trabajo | Consultas externas | Demoras en visitas y en programaciónFalta de información, coordinación y accesibilidad | Definición de agendas y sobrecarga de visitasInterferencias con otros procesos: quirúrgico y hospitalizaciónAtención multidisciplinar no estructurada | Variabilidad de la práctica clínicaVariabilidad en la información a pacientes y familias | Unificación del protocolo de atenciónAjuste de tiempos de visitaConsultas para pacientes complejosPortal del pacienteSimplificación de protocolos y cuadro de mando e indicadores |
| Servicio central | Quirófano | Miedo a lo desconocidoNecesidad de intimidadEstrés emocional | Puntualidad en las intervencionesMejora del rendimiento quirúrgicoActividades de no valorDificultades con el material | Comodidad en la sala de esperaAcompañante en quirófanoEliminación de tareas de no valorSimplificación de protocolos y cuadro de mando e indicadores | |
En las últimas décadas, el HSJD ha destacado por su capacidad de cambio y adaptación a las necesidades de la población y al entorno social y económico. Esta función estratégica incluye el empoderamiento y la participación de los pacientes y sus familias en la gestión de la atención sanitaria, así como su corresponsabilidad en el desarrollo de los servicios sanitarios.
El presente artículo describe una metodología de trabajo innovadora que incorpora la experiencia del paciente en casos reales y presenta algunos de los resultados preliminares obtenidos. El modelo EMC2 presentado se basa en una metodología de mejora continua, como en otros ejemplos de integración asistencial7, que busca la excelencia a través de la interacción entre la práctica clínica, los procesos de gestión y la experiencia del paciente. Dicho modelo se planificó y se implementó con el objetivo general de preparar el hospital en la atención a las necesidades específicas de la población, a través de una alta especialización, conocimiento clínico y orientación al paciente.
Una organización excelente logra y mantiene los mejores resultados posibles de salud y sitúa al paciente y a la familia como cliente final de la calidad de los servicios sanitarios. El análisis y la mejora de las operaciones que incorpora el modelo se centra principalmente en cómo hacer que el itinerario del paciente sea fluido, sencillo y seguro.
A través de liderazgo clínico y del trabajo en equipo multidisciplinar, el HSJD se centra en la reducción de la variabilidad de la práctica clínica. En el modelo EMC2 se analiza el diseño de intervenciones clínicas en una enfermedad o situación específica, aplicando el enfoque de la práctica basada en la evidencia14,15 y decidiendo la mejor opción para cada paciente en particular. Se tienen en cuenta también sus necesidades y valores, así como las condiciones de seguridad del proceso de atención.
El método de Toyota, Lean Health y todas aquellas estrategias orientadas a la mejora de las operaciones intentan evitar las acciones que no añaden valor13. Pero sus herramientas no permiten profundizar sobre el impacto de las decisiones en las experiencias de las personas o cómo estas experiencias pueden incorporarse en la mejora de los procesos.
La implementación del modelo EMC2 requiere un alto nivel de liderazgo, participación y compromiso de la dirección del hospital. Los profesionales sanitarios, a su vez, intervienen en el «codiseño» con pacientes y familiares, tanto en las operaciones relacionadas con el proceso asistencial como en el diseño de los protocolos16.
Combinando el análisis clínico con la revisión de las operaciones y procesos, así como la experiencia del paciente, la implementación del modelo atenúa las limitaciones de los modelos clásicos de mejora continua y proporciona una visión holística de la atención8. A su vez, las metodologías de exploración de la experiencia del paciente están relacionadas con la investigación cualitativa y el análisis etnográfico. Se produce así una anticipación de sus necesidades, se personalizan los servicios sanitarios y se proporciona un itinerario o ruta fácilmente utilizable17,18.
Entre las limitaciones de los resultados presentados, al tratarse de datos preliminares, descriptivos, se presentan números absolutos y porcentajes sin que se haya controlado por el efecto de otras variables, por lo que pueden haber influido otros aspectos en los resultados obtenidos. Así, aunque la tendencia general observada tras la aplicación del modelo durante un período de casi 3años muestra una mejora generalizada en indicadores de resultado, no se puede inferir metodológicamente que los resultados obtenidos sean consecuencia directa de la metodología utilizada.
Por otro lado, una dificultad inherente a todo proceso de cambio en la cultura de las organizaciones es el tiempo necesario para la obtención de resultados sólidos y la incorporación de elementos de mejora a la vez que se desarrolla el proyecto19.
Para valorar el impacto global de estos resultados y de la implantación del modelo EMC2, es necesario continuar con esta línea de actuación e ir extendiendo dicha cultura de gestión a otras áreas y procedimientos del centro.
Las instituciones sanitarias deben adaptarse al nuevo rol del paciente y a las necesidades de atención de una sociedad cambiante. El modelo de gestión de la atención sanitaria propuesto desarrollado por el HSJD es un ejemplo de abordaje integrador de las necesidades de la población y de cambio de la organización.
A modo de conclusión, el modelo EMC2 se puede aplicar en diferentes áreas con una metodología adaptable a cualquier organización. Promueve la práctica centrada en el paciente, así como la sostenibilidad del sistema, la eficiencia, la eficacia y el nivel de satisfacción con la atención recibida.
Este modelo facilita un cambio integral y un proceso de mejora en la gestión del hospital. Tiene en cuenta las necesidades de los pacientes y las familias, incorpora la estandarización de la práctica clínica en un contexto de calidad y seguridad y modifica las operaciones con una orientación colaborativa que permite mejorar los resultados.
FinanciaciónNo existe fuente de financiación externa relacionada con el proyecto presentado.
Conflicto de interesesLos autores declaran no tener conflicto de intereses en el desarrollo de este proyecto.
A todos los profesionales, pacientes y familiares del Hospital Sant Joan de Déu por hacer posible el desarrollo de este proyecto.