La coexistencia de la fibrilación auricular y la diabetes mellitus es frecuente. Nuestro objetivo es analizar la manera como los cardiólogos tratamos a los pacientes que padecen ambas enfermedades en 2019.
MétodosDiseñamos un registro multicéntrico y prospectivo en el que incluimos todos los pacientes atendidos en consultas externas en los que coexistían ambas entidades. Se recogen parámetros clínicos, electrocardiográficos, ecocardiográficos y analíticos, el tratamiento que venían tomando los pacientes y la actitud terapéutica de los cardiólogos.
ResultadosDurante 11 meses incluimos 658 pacientes, 55% mujeres, de 73,8±8,5 años de edad. Encontramos una elevadísima prevalencia de otros factores de riesgo con diferencias significativas entre géneros. No se utiliza el ácido acetilsalicílico y se anticoagula al 96% de aquellos que lo precisan según las guías. Aquellos que siguen tratados con antivitamina K tienen un tiempo en rango terapéutico de Rosendaal de 59,8±31, pero solo se optimiza el tratamiento en el 57,4% (rango de variabilidad entre cardiólogos 10-93%, p=0,001) de los que tenían un tiempo en rango terapéutico<65%. La hemoglobina glucosilada era de 7±1,2, y el 37,5% presentaban cifras de hemoglobina glucosilada≥7. Los cardiólogos optimizaron el tratamiento en el 35,2% de ellos (rango de variabilidad entre cardiólogos 6,3-93%, p=0,0001). Si esta era≥7,5, se optimizaba en el 46,3% y si era≥9 en el 63,2%.
ConclusionesLa coexistencia de fibrilación auricular y diabetes mellitus define una población de elevadísimo riesgo cardiovascular. La intervención del cardiólogo en el tratamiento anticoagulante y antidiabético es buena, pero mejorable, y hay gran variabilidad entre profesionales.
The coexistence of atrial fibrillation and diabetes mellitus is frequent. Our goal was to analyse how cardiologists treated patients with both pathologies in 2019.
MethodsWe designed a prospective, multicentre registry in which we included all the patients in whom both pathologies coexisted. Clinical, analytical, electrocardiographic, and echocardiographic parameters were collected. In addition, we collected the treatment that patients had been taking and the attitude of cardiologists.
ResultsOver 11 months we included 658 patients, 55% women, 73.8±8.5 years. We found an extremely high prevalence of other risk factors with significant differences between genders. Acetylsalicylic acid was not used and 96% of those who required it were anticoagulated according to the guidelines. Those who were treated with aVK had a Rosendaal's time in therapeutic range of 59.8±31, but treatment was only optimized in 57.4% (range of variability between cardiologists 10%-93%, P=.001) of which<65% had time in therapeutic range. Glycated haemoglobin was 7.0±1.2, and 37.5% had glycated hemoglobin levels≥7.0. Cardiologists optimized treatment in 35.2% of them (range of variability between cardiologists 6.3%-93%, P=.0001). If it was≥7.5, it was optimized in 46.3% and if it was≥9 in 63.2%.
ConclusionsThe coexistence of atrial fibrillation and diabetes mellitus defines a population with a very high cardiovascular risk. The intervention of the cardiologist in anticoagulant and antidiabetic treatment is good, but it can be improved, and there is great variability among professionals.
La fibrilación auricular (FA) es una arritmia que padece el 4,4% (IC95%: 3,8-5,1) de la población española mayor de 40 años1. La prevención de los ictus en los pacientes que padecen una FA inicialmente se realizó usando fármacos antiagregantes como el ácido acetilsalicílico (AAS), y en 1999 se demostró el beneficio del tratamiento anticoagulante con warfarina, un fármaco antivitamina K (aVK)2. No fue hasta 2011 cuando dispusimos progresivamente de hasta 4 diferentes fármacos anticoagulantes directos (ACOD) para prevenir el ictus. Estos tienen mejor perfil de riesgo-beneficio con reducción significativa en ictus, hemorragia intracraneal y mortalidad, con similar porcentaje de hemorragia mayor, y algo más de hemorragias digestivas sobre los fármacos aVK3. Sin embargo, su uso se ha visto dificultado por limitaciones administrativas. La aparición de estos fármacos ayudó a que los cardiólogos tomaran conciencia de la necesidad de prevenir el ictus induciendo un cambio progresivo en dicho tratamiento. En nuestro medio hemos evaluado este hecho en 2010 y en 2014, comprobando una disminución del uso de AAS, un incremento en el número de pacientes anticoagulados, preferentemente con aVK, y escaso uso de los ACOD4,5.
Es habitual la coexistencia de la FA y la diabetes mellitus (DM) y esto incrementa el riesgo de ictus6. En el metaanálisis de los estudios pivotales realizados sobre población con FA con ACOD, la prevalencia de DM es del 31%3. Asimismo, se sabe que en presencia de DM hay un riesgo 40% mayor de aparición de FA, y después de corregirlo por múltiples factores de riesgo, se mantiene un riesgo del 24%7. La prevalencia de la DM es muy elevada no solo entre los pacientes que sufre FA, sino en otras muchas enfermedades cardiovasculares: entre el 28-34% de los diagnosticados de cardiopatía isquémica y el 27-47% de los que sufren insuficiencia cardiaca8,9. Adicionalmente la enfermedad cardiovascular es la primera causa de mortalidad en los pacientes con DM10. De la misma manera, se ha demostrado que los pacientes con FA tienen un alto riesgo de eventos cardiovasculares trombocíticos, hemorrágicos y de riesgo cardiovascular y dicho riesgo se puede predecir utilizando las escalas de riesgo CHA2DS2VASc, HAS-BLED y MACE26,11–13. En los últimos años, se han demostrado resultados extraordinariamente favorables con fármacos antidiabéticos como los inhibidores del cotransportador sodio-glucosa tipo 2 (iSGLT2) y análogos del péptido similar al glucagón tipo 1 (GLP-1) en población con patología cardiovascular o de elevado riesgo. Se ha demostrado con estos fármacos una disminución de eventos cardiovasculares mayores, hospitalización por insuficiencia cardiaca e incluso mortalidad14–17.
Todos estos hechos sugieren que los cardiólogos tengamos que implicarnos al máximo en el control y tratamiento de pacientes diabéticos, ya que un enfoque multidisciplinar mejoraría la atención de estos pacientes18. Sin embargo, esta implicación no ha sido evaluada ni descrita, a pesar de la progresiva importancia de la DM en la patología cardiovascular y del beneficio del tratamiento antidiabético en la reducción de eventos cardiovasculares.
Objetivo principal: Analizar la práctica clínica habitual de los cardiólogos en consultas de cardiología general ambulatoria con respecto al manejo de aquellos pacientes que acuden a la misma y presentan DM y FA.
El trabajo se ha diseñado con la colaboración de la Agencia de Investigación de la Sociedad Española de Cardiología (AISEC) que colabora en la puesta en marcha del estudio, en su monitorización y control de calidad.
MétodosParticipantesEn 5 hospitales seleccionados de 2 comunidades autónomas, Extremadura y Andalucía, se contactó con 10 cardiólogos que debían incluir de forma prospectiva y consecutivamente a todos los pacientes que eran atendidos en la consulta externa de cardiología general ambulatoria, que padecían FA y DM, independientemente del motivo de consulta. A los pacientes incluidos se les solicitó el consentimiento informado.
Objetivo principalAnalizar las características clínicas de estos pacientes y la actitud terapéutica del cardiólogo ante la FA y la DM.
Cuaderno de recogida de datosSe recogieron datos generales de la historia clínica, del tratamiento que venía realizando, de la exploración, análisis de sangre, electrocardiograma de 12 derivaciones, ecocardiografía y de la actitud terapéutica tomada por el cardiólogo respecto a la FA y a la DM. Los datos analíticos debían ser realizados en los 3 meses previos a la consulta o en su defecto se solicitaba en la misma visita. El filtrado glomerular se midió por el parámetro Modification of Diet in Renal Disease (MDRD), que el laboratorio de nuestros hospitales informa en los análisis realizados. Se consideró enfermedad renal crónica el presentar un filtrado glomerular<60ml/min/1,73m2. Dentro de los antecedentes personales se registró si habían presentado sangrado mayor, que fue definido como hemorragia intracraneal o cualquier episodio de sangrado que hubiera presentado inestabilidad hemodinámica y precisado intervención e ingreso hospitalario.
De los pacientes que tomaban fármacos aVK, se recogieron los 4 últimos valores de razón internacional normalizada (INR) previos a su visita en consulta. Para calcular el tiempo en rango terapéutico (TRT) se utilizó el método de Rosendaal, que mide los días que está en rango terapéutico y lo divide entre el total de días que el paciente está anticoagulado. Consideramos INR lábil el tener TRT<65%.
El día de la consulta se realizó un electrocardiograma de 12 derivaciones, se describió el ritmo electrocardiográfico y se clasificó la FA en paroxística, persistente o permanente según los criterios de las GPC19. Se incluyeron los datos ecocardiográficos si se disponía de un registro en los 3 meses previos a la consulta, y si no, se realizaba en la misma consulta una ecocardiografía 2D-Doppler. El tratamiento antiarrítmico, antiembolígeno y antidiabético que el paciente estaba tomando al llegar a la consulta quedó también reflejado. Por último, se recogió la decisión terapéutica que el facultativo tomaba respecto al tratamiento antiarrítmico, anticoagulante y antidiabético.
Análisis estadísticoPara el cálculo de la muestra, asumimos que el porcentaje de pacientes que padecen FA de todos los atendidos en las consultas de cardiología de nuestro centro es del 21%, y de ellos, el 29,3% padecen DM4,5. Estimamos que un 6% de estos tendrían FA y DM. Asumimos un riesgo alfa<0,5 y una precisión del 5% para el cálculo de una proporción. Calculamos un tamaño muestral de 544 para una precisión del 3% en el cálculo de una proporción con un α de 0,05, y una proporción estimada de uso de ACOD del 15% 5. Suponiendo una pérdida de pacientes del 5%, se estimó incluir 600 pacientes durante 12 meses. Calculamos los riesgos CHA2DS2VASc, HAS-BLED y MACE2 utilizando las fórmulas apropiadas6,11,12.
Las variables cuantitativas de distribución normal se expresan como media±desviación estándar y se usó la prueba de la t de Student para calcular la diferencia estadística entre grupos. Para comparar las variables cualitativas según sexo, se usó la prueba de la χ2 o el exacto de Fisher cuando fue necesario. Se consideró significativo un valor de p<0,05. Los datos fueron depositados en la AISEC, y se contrató a una empresa externa independiente de los médicos participantes para el análisis estadístico (pinvestiga.com) que se realizó con SPSS v. 15.0 (SPSS, Inc.; Chicago, Illinois, Estados Unidos).
ResultadosDesde el 1 de febrero hasta el 31 de diciembre de 2019, se incluyeron consecutivamente 658 pacientes, de ellos 361 fueron mujeres, la edad media del total de la muestra fue de 73,8±8,5 años.
Con respecto al riesgo embólico, la puntuación media CHA2DS2VASc fue de 4,3±1,4. El porcentaje de pacientes que presentaron CHA2DS2VASc de 5 fue de un 27,8%, un 27% de 4 y un 17,6% de 3. El riesgo hemorrágico calculado mediante la escala HAS-BLED fue 2,4±1, con un porcentaje de 39,4% de 2 puntos y un 34,2% de 3. El riesgo MACE2 fue de 2,4±1. Trescientos dieciséis pacientes (55%) presentaban FA permanente, 193 (33%) FA paroxística y 71 FA persistente (12%).
Hemos encontrado diferencias significativas entre géneros en las características basales de los pacientes. Las mujeres presentaban mayor edad, hipertensión arterial e INR lábil; y en los varones fueron más frecuentes el antecedente de ser fumador, presentar enfermedad pulmonar obstructiva crónica, síndrome de apnea obstructiva del sueño y arteriopatía periférica. La cardiopatía isquémica fue más frecuente en varones, así como la miocardiopatía dilatada y otras valvulopatías (no prótesis mecánica ni estenosis mitral moderada o severa). No hubo diferencias respecto a la exploración ni en el tratamiento antidiabético que tomaban. Los parámetros analíticos demostraron que a pesar de ser superior el nivel de creatinina en los varones, el MDRD fue mejor que en las mujeres (tabla 1).
Características generales de la población previas a la consulta
| Total | Mujeres | Hombres | p | |
|---|---|---|---|---|
| 658 | 361 (55) | 297 (45) | ||
| Edad (?±DE) | 73,8±8,5 | 75,7±7,9 | 72,2±8,6 | 0,0001 |
| Hipertensión arterial, n (%) | 562 (85,4) | 267 (90) | 295 (82) | 0,003 |
| Dislipidemia, n (%) | 444 (67,5) | 202 (68) | 242 (67) | 0,79 |
| Tabaquismo, n (%) | 54 (8,2) | 11 (3,7) | 43 (11,9) | 0,0001 |
| Enfermedad pulmonar obstructiva crónica, n (%) | 72 (11) | 19 (6,4) | 53 (14,7) | 0,001 |
| Síndrome apnea obstructiva del sueño, n (%) | 58 (8,8) | 17 (5,7) | 41 (11,4) | 0,011 |
| Enfermedad renal crónica, n (%) | 166 (25,2) | 85 (28,6) | 81 (25,2) | 0,069 |
| Insuficiencia hepática, n (%) | 11 (1,7) | 4 (1) | 7 (1,9) | 0,76 |
| Ictus previo, n (%) | 92 (14) | 37 (12,5) | 55 (15,2) | 0,307 |
| Arteriopatía periférica, n (%) | 102 (15,5) | 24 (8,1) | 78 (21,6) | 0,0001 |
| Hemorragia intracraneal previa, n (%) | 8 (1,2) | 4 (1,3) | 4 (1,1) | 1 |
| Sangrado mayor, n (%) | 21 (3,2) | 8 (2,7) | 13 (3,6) | 0,51 |
| INR lábil, n (%) | 176 (26,7) | 95 (32) | 81 (22,4) | 0,006 |
| Insuficiencia cardiaca previa, n (%) | 164 (24,9) | 66 (22,2) | 98 (27,1) | 0,146 |
| Cardiopatía, n (%) | 386 (58,7) | 153 (51,5) | 233 (64,5) | 0,001 |
| Cardiopatía isquémica previa | 173 (26,3) | 42 (14,1) | 131 (36,3) | 0,0001 |
| SCA. previo | 87 (13,2) | 18 (6,1) | 69 (16,1) | 0,0001 |
| ICP previo | 87 (13,2) | 18 (6,1) | 69 (16,1) | 0,0001 |
| Bypass | 20 (2) | 5 (1,7) | 15 (4,2) | 0,066 |
| Miocardiopatía dilatada | 64 (9,7) | 14 (4,7) | 50 (13,9) | 0,0001 |
| Miocardiopatía hipertrófica | 6 (1) | 1 (0,3) | 5 (1,4) | 0,23 |
| Miocardiopatía hipertensiva | 111 (17) | 54 (18,2) | 57 (15,8) | 0,415 |
| Estenosis mitral moderada-severa | 15 (2,3) | 9 (3) | 6 (1,7) | 0,242 |
| Prótesis metálica | 26 (4) | 11 (3,7) | 15 (4,2) | 0,767 |
| Otras valvulopatías | 94 (14,3) | 52 (17,5) | 42 (11,6) | 0,032 |
| Tiempo evolución diabetes (meses) | 9±7 | 9,3±7 | 8,8±7 | 0,359 |
| Tratamiento antidiabético preconsulta, n(%) | ||||
| Metformina | 501 (76,1) | 221 (74,4) | 280 (77,6) | 0,345 |
| IDPP4 | 140 (21,3) | 57 (19,2) | 83 (23) | 0,236 |
| ISGLT2 | 76 (11,6) | 28 (9,4) | 48 (13,3) | 0,122 |
| Empaglifozina | 50 (7,6) | 15 (5,1) | 35 (9,7) | |
| Dapaglifozina | 21 (3,2) | 12 (4) | 9 (2,5) | 0,060 |
| Canaglifozina | 5 (1) | 1 (0,3) | 4 (1,1) | |
| Glicazida | 87 (13,2) | 40 (13,5) | 47 (13) | 0,866 |
| GLP1 | 27 (4,1) | 10 (3,4) | 17 (4,7) | 0,388 |
| Insulina | 124 (18,8) | 64 (21,5) | 60 (16,6) | 0,108 |
| Tensión arterial sistólica (mmHg) | 133±18 | 132±18 | 132±17 | 0,92 |
| Tensión arterial diastólica (mmHg) | 76±11 | 76±11 | 76±11 | 0,53 |
| Peso (kg) | 83,3±17 | 77±16 | 88±19 | 0,0001 |
| Altura (cm) | 164±9 | 157 | 169±7 | 0,0001 |
| Índice de masa corporal | 30±5 | 31±6 | 30±5 | 0,45 |
| Frecuencia (lpm) | 76±18 | 76±17 | 75±18 | 0,32 |
| Glucemia basal (mg/dl) | 133±41 | 133,5±41,7 | 132,5±42 | 0,76 |
| HbA1c (%) | 7±1,2 | 7,1±1,2 | 6,9±1,1 | 0,57 |
| HbA1c≥7 (%) | 227 | 125 (37,5%) | 112(40,7%) | 0,13 |
| Creatinina (mg/dl) | 1,1±0,6 | 1,0±0,5 | 1,1±0,6 | 0,008 |
| MDRD (ml/min) | 73±29 | 67,5±27 | 77,7±29 | 0,0001 |
| Hemoglobina (mg/dl) | 13±2 | 12,4±1,6 | 13,5±1,9 | 0,0001 |
GLP-1: análogos del péptido similar al glucagón tipo 1; ICP: intervencionismo coronario percutáneo; IDPP4: inhibidores de la dipeptidil peptidasa 4; INR: razón internacional normalizada; iSGLT2: inhibidores del cotransportador sodio-glucosa tipo 2; MDRD: ecuación Modification of Diet in Renal Disease; SCA: síndrome coronario agudo.
El tratamiento anticoagulante previo a la evaluación era: aVK en 296 (45,1%), ACOD en 271 (41,3%), heparina de bajo peso molecular en 10 (1,5%) y ninguno en 78 (12%). Ninguno tomaba AAS como prevención de embolias. No encontramos diferencias en el tipo de tratamiento anticoagulante previo a la consulta entre los 3 tipos de FA (p=0,235). De los 296 pacientes anticoagulados con aVK, 271 tenían los 4 controles previos de INR para poder calcular el TRT que fue de 59,8±31,5. Ciento cuarenta y ocho (54,6%) de estos 271 pacientes tenían un TRT<65%. Las dosis altas de los 4 ACOD fueron las más utilizadas y, aunque había diferencias entre ellos, estas no eran significativas: dabigatrán 150mg en el 60,2%; apixaban 5mg en el 72,4%; rivaroxabán 20mg en el 71%, y edoxabán 60mg en el 81,6% del total de los pacientes que lo tomaban (p=0,067).
El electrocardiograma de 12 derivaciones en la consulta mostraba cómo 405 (62,3%) pacientes estaban en FA, 13 en flutter auricular (2%) y 232 (35,7%) en ritmo sinusal. Presentaban estructuras cardiacas normales el 466 (71%), y la fracción de eyección fue de 61,8±3,9%. La patología estructural más prevalente encontrada fue la valvulopatía aórtica en 104 pacientes (15,8%), seguida de la patología mitral en 33 pacientes (5%).
Actitud en la consulta ante la fibrilación auricularModificamos el tratamiento antiarrítmico en 126 (19,5%) pacientes. Se decidió control de frecuencia en 412 (65,7%) pacientes, frente a control de ritmo en 215 (34,3%), considerando para ello todos los grupos de fármacos antiarrítmicos (Clase I a IV) (tabla 2).
Tratamiento instaurado para la fibrilación auricular y la diabetes mellitus
| Número de fármacos antiarrítmicos por paciente | |
| Ninguno | 30 (4,6) |
| 1 | 583 (88,6) |
| 2 | 45 (6,8) |
| Betabloqueantes | 490 (74,5) |
| Digoxina | 81 (12,3) |
| Calcioantagonistas | 43 (6,5) |
| Amiodarona | 39 (5,9) |
| Flecainida | 33 (5) |
| Dronedarona | 9 (1,4) |
| Propafenona | 1 (0,2) |
| Cardioversión | 13 (2) |
| Ablación de venas pulmonares | 2 (0,2) |
| Tratamiento anticoagulante recomendado | |
| ACOD | 405 (61,5) |
| aVK | 217 (32,9) |
| Heparina de bajo peso molecular | 6 (0,9) |
| No tratamiento | 30 (4,6) |
| Tratamiento antidiabético recomendado | |
| Metformina | 502 (76,3) |
| IDPP4 | 144 (21,9) |
| iSGLT2 | 131 (19,9) |
| Insulina | 125 (19) |
| Glicazida | 87 (13,2) |
| GLP1 | 27 (4,1) |
ACOD: anticoagulantes directos; aVK: antivitamina K; GLP-1: análogos del péptido similar al glucagón tipo 1; IDPP4: inhibidores de la dipeptidil peptidasa 4; iSGLT2: inhibidores del cotransportador sodio-glucosa tipo 2.
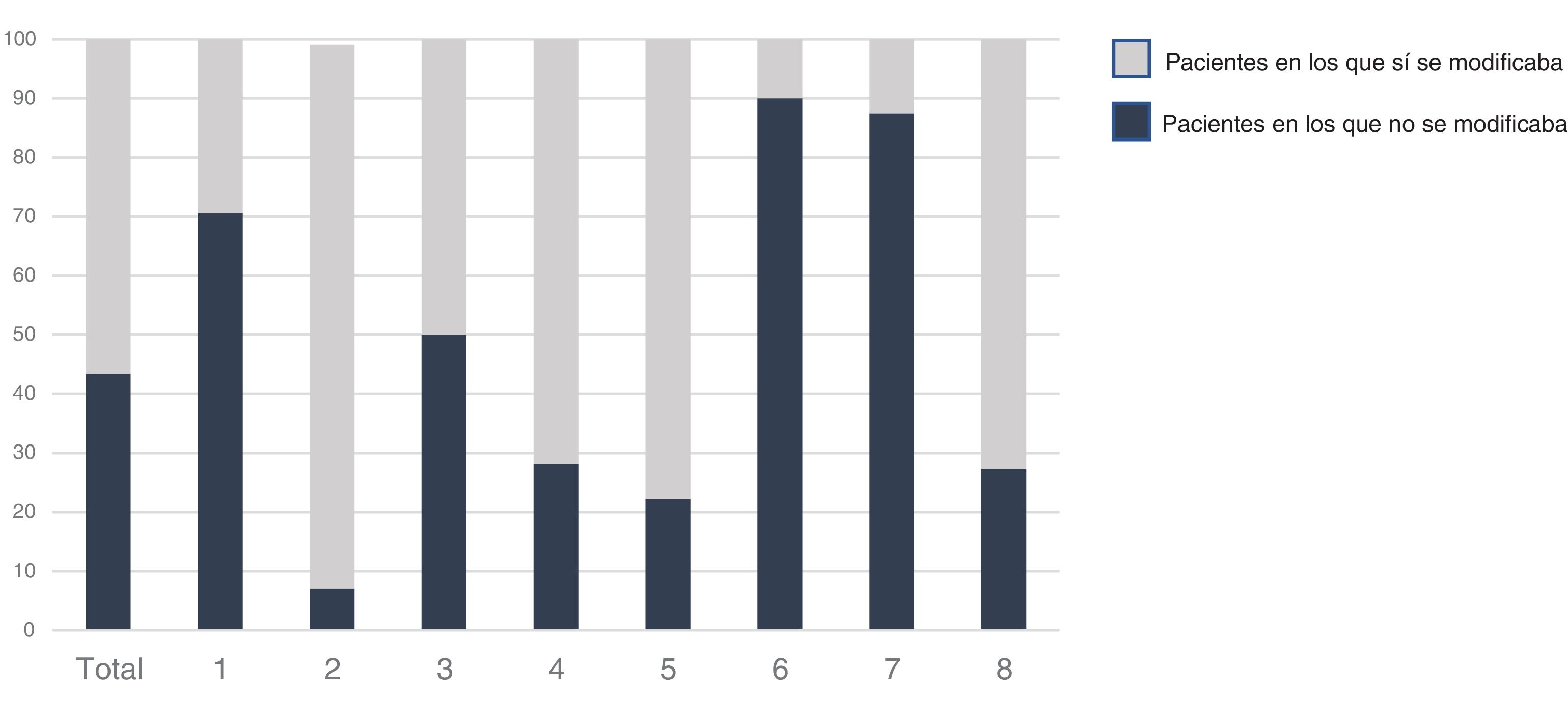
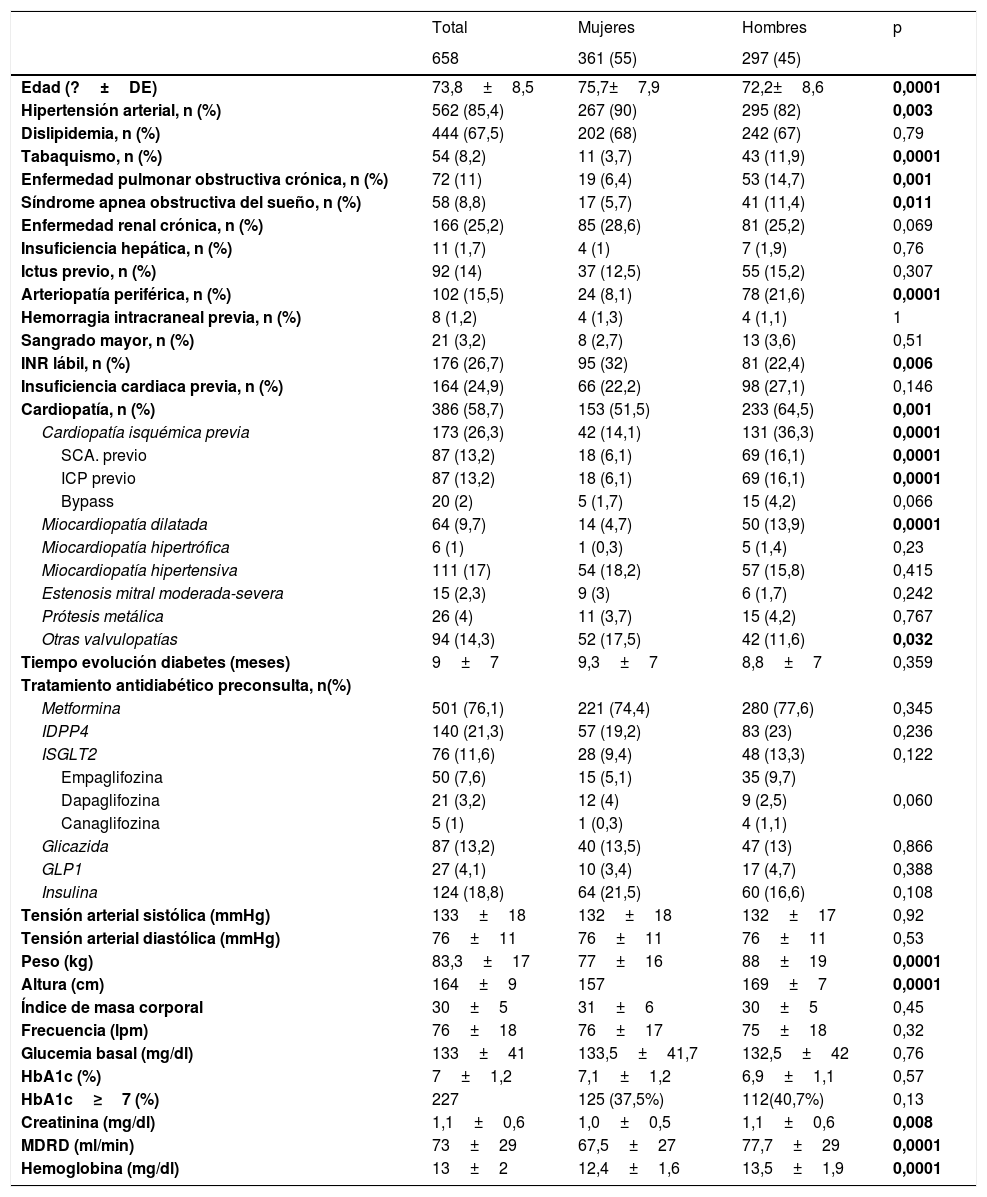
Se modificó el tratamiento anticoagulante en 189 pacientes (29,2%). Prácticamente en todos (excepto 2 pacientes) que tomaban ACOD se mantuvo el mismo que venían tomando. Entre la población que tomaba aVK, se modificó de acuerdo con el nivel de TRT previo; se cambió solo a 85 (57,4%) de los 148 que tenían un TRT<65%, y a 32 (26%) de los 123 que tenían un TRT≥65%, p=0,0001. Hemos detectado una gran variabilidad entre los cardiólogos; así hubo quien modificó el tratamiento en el 10% y quien lo hizo en el 93% de los casos (p=0,001) (fig. 1).
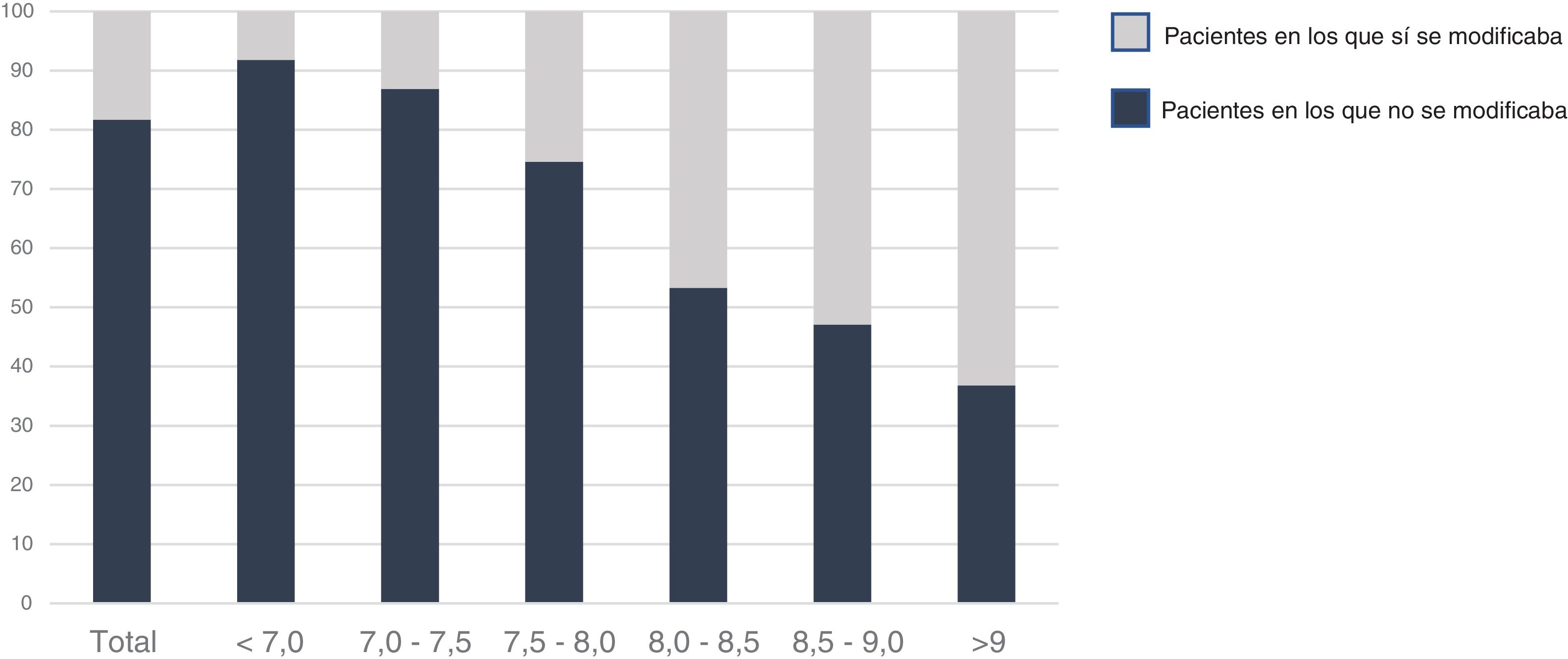
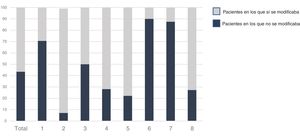
Actitud en la consulta ante la diabetes mellitusEl tratamiento recomendado se describe en la tabla 2. La intervención de los cardiólogos sobre el tratamiento de la DM se realizó en 108 pacientes. Veintiocho con hemoglobina glucosilada (HbA1c) <7 (a los que a todos se les optimizó en tratamiento) y en 80 (35,2%) de los 227 pacientes con HbA1c≥7. De ellos, se envió al endocrino a 32 (14,1%) pacientes, se optimizó el tratamiento en 45 (14,1%) y ambas cosas en 3 (1,3%), mientras que en 147 (64,8%) no se realizó intervención (p=0,0001). Si el punto de corte de la HbA1c lo situamos en≥7,5 (147 pacientes), los cardiólogos realizaron una optimización del tratamiento en 33 (22,4%) pacientes, 32 (21,8%) fueron derivados al servicio de endocrinología, y en 3 (2%) se hicieron ambas cosas, mientras que en 79 (53,7%) no se hizo nada. Si analizamos diferentes puntos de corte del nivel de HbA1c, se observa un progresivo incremento en la implicación del cardiólogo, llegando a actuar sobre el 63,2% de la población con HbA1c≥9, quedando un 36,8% de estos pacientes sobre los cuales los cardiólogos deciden no intervenir (p=0,001) (fig. 2).
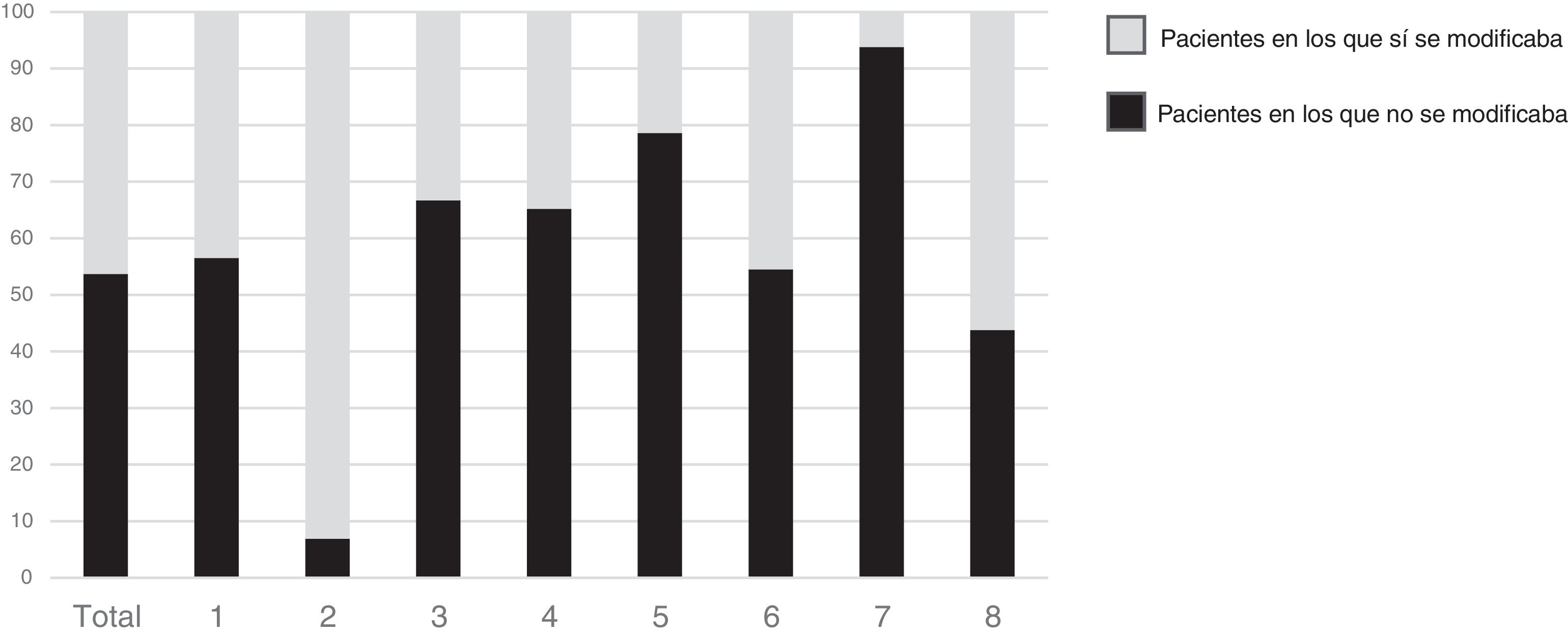
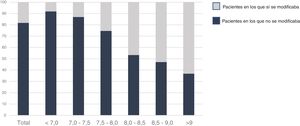
Para analizar la actitud individual de los facultativos en el tratamiento de la DM, hemos elegido un punto de corte de HbA1c≥7,5. Encontramos de nuevo una gran variabilidad entre ellos, con un rango de intervención entre el 6,3% y el 93,1% de pacientes con HbA1c≥7,5; p=0,0001 (fig. 3).
DiscusiónDesde nuestro punto de vista, este registro pone de manifiesto 3 hechos relevantes. Se trata de población de alto riesgo, hay un cambio evidente en el porcentaje de pacientes anticoagulados y el cardiólogo se implica en la diabetes.
Características de la poblaciónLa población que padece FA tiene una edad media alta. En los 4 ensayos pivotales, esta fue de 71,5 años, y en trabajos previos de nuestro hospital, fue de 70 años3–5. Al seleccionar a pacientes con FA y DM se incrementa la edad, que pasa a 72,2 en varones y a 75,5 en mujeres, p=0,0001. Además, observamos una elevada prevalencia de otros factores de riesgo, entre los que destaca la hipertensión arterial, la arteriopatía periférica y la cardiopatía previa, con diferencias significativas entre géneros. Todo esto hace que nuestra población sea de muy alto riesgo embólico, hemorrágico y de eventos MACE2. Nuestros datos muestran riesgo superior al descrito en registros como FANTASIIA13. Entendemos que la implicación de los cardiólogos en optimizar el tratamiento de esta población debe ser cada día mayor.
Tratamiento antiarrítmicoNuestra población presenta elevada comorbilidad asociada a FA y DM, por lo que se realizan pocos procedimientos de intervencionismo, como ablación de venas pulmonares (0,2%). Se opta mayoritariamente por la estrategia de control de frecuencia en el 65,7% de ellos con un predominante uso de betabloqueantes (74,5%) y calcioantagonistas (6,5%), pero también se sigue usando la digoxina en un 12,3% de los pacientes a pesar de las recomendaciones en contra de su uso19,20.
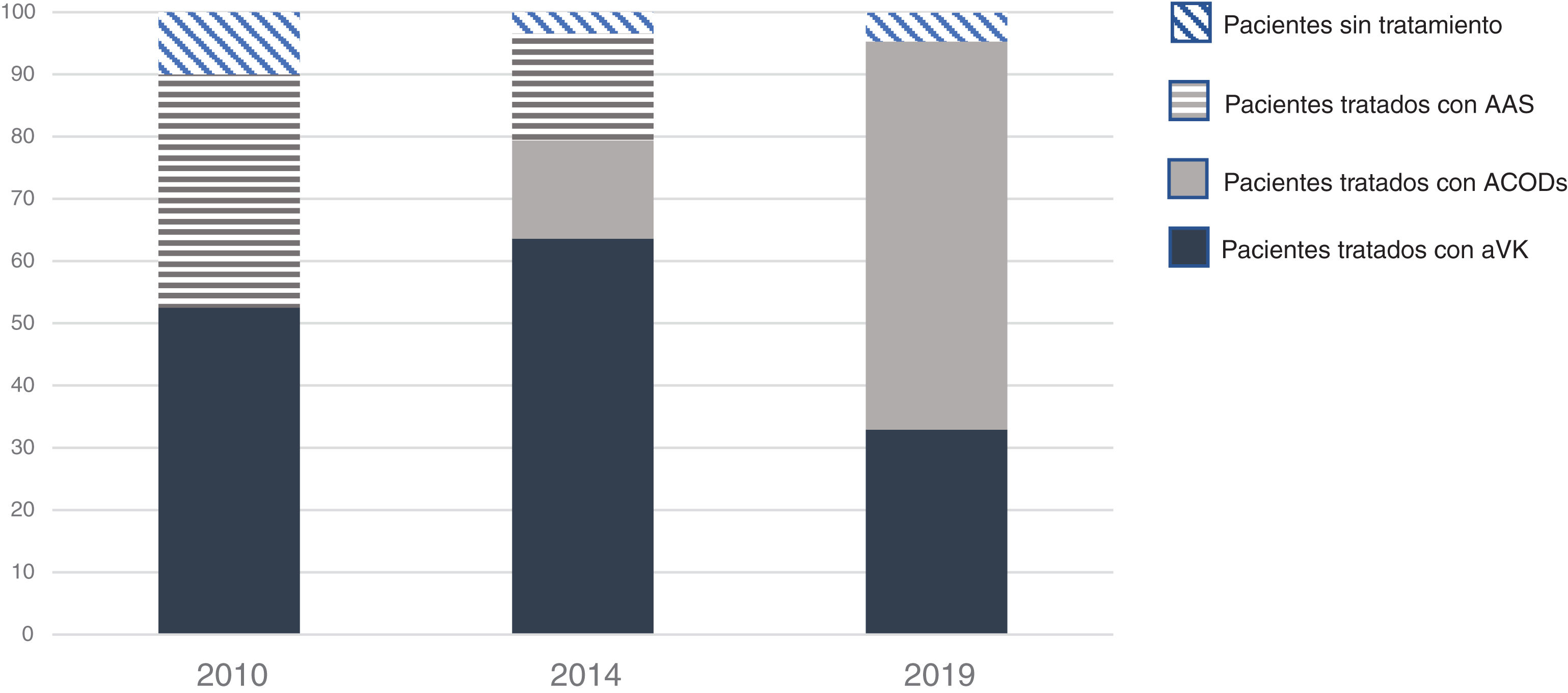
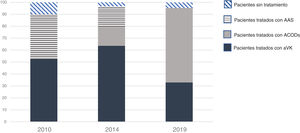
Tratamiento anticoagulanteEn nuestro hospital en 2010, antes de la llegada de los ACOD, describimos cómo se realizaba tratamiento de prevención de embolismos con AAS en el 37,5%, con aVK en el 52,5% y en el 2% se usaron ambos4. Este 37,5% de uso de la AAS era similar al 34% descrito en los 4 ensayos pivotales3. En 2014 volvimos a evaluar la actitud terapéutica en 2 hospitales de nuestra ciudad, y los cardiólogos recomendaron AAS en el 3,7% de la población asociado a anticoagulación, y fármacos anticoagulantes en el 79,8%: aVK en el 63,6% y ACOD en el 15,8%. Hubo un 20,2% que no recibieron tratamiento anticoagulante, un 13,5% (72 pacientes) recibieron AAS, mientras que en un 6,7% se decidió no prescribir tratamiento antiembólico5. En 2019 nadie ha sido tratado con AAS y se ha anticoagulado al 96,2%, el 62,4% con ACOD y solo el 39,7% con aVK. Es notorio que la decisión de anticoagular ha ido progresivamente aumentando desde 2010 y ha desaparecido el uso de AAS (p=0,00001) (fig. 4). Nuestro porcentaje de anticoagulación es superior al observado en pacientes de riesgo intermedio o alto en otros países europeos de nuestro entorno o americanos que describen porcentajes entre el 60-75%21,22; y por supuesto muy superior a otros registros asiáticos que describen cifras entre el 50-55%23,24.
Como sabemos, existen criterios de visado para los ACOD tanto en Andalucía como en Extremadura. En esta última comunidad el porcentaje de pacientes que presentan FA anticoagulados con ACOD es del 35%, en Andalucía del 42%, por lo tanto, hemos detectado que el porcentaje de pacientes con FA y DM con ACOD es mayor respecto a los que no presentan DM (41%) y prácticamente igual en Andalucía.
En este registro hemos comprobado además 2 hechos destacables respecto a al tratamiento anticoagulante. En primer lugar, los pacientes que aún hoy siguen siendo tratados con aVK están mal controlados. A pesar de que solo vienen tomando aVK un 45,2% de los pacientes atendidos en la consulta, el TRT de Rosendaal medio de ellos sigue siendo bajo: 59,8±31,5. En 2014 comprobamos que el tiempo de Rosendaal en la población anticoagulada con aVK fue del 48,4±37,4, por tanto, ha mejorado en algo más de 10 puntos en estos 5 años5. Este TRT encontrado en 2019 es superior al 53,7% descrito en un estudio norteamericano y algo inferior al 63% descrito en el registro CALIFA, o el 65% descrito en los 4 ensayos clínicos pivotales3,25,26. Además, en nuestro registro sigue habiendo 148 (54,6%) pacientes con TRT<65%, pero los cardiólogos solo modifican a 85 de ellos (57,4%). No sabemos por qué no se modifica en los otros 63, pero debemos recordar que había 41 pacientes con prótesis metálica o estenosis mitral moderada-severa que debían usar aVK obligatoriamente. Debemos incidir en que nos parece relevante la variabilidad en la actitud de los profesionales ante el tratamiento anticoagulante; hay profesionales que optimizan el tratamiento solo en el 10% de los que lo precisan y, sin embargo, hay quien lo hizo en el 93% de los casos. Esta enorme variabilidad no ha sido descrita previamente.
El segundo hecho detectado es que hay un porcentaje elevado de pacientes tratados con las dosis reducidas de ACOD, y en los que el profesional debería haberse planteado si esta dosis utilizada es la correcta.
Tratamiento de la diabetes mellitusUn paciente con DM tiene casi 3 veces más probabilidades de tener un encuentro ambulatorio en un año con un cardiólogo que con un endocrinólogo, y si el paciente con DM tiene además una enfermedad cardiaca coexistente, la probabilidad aumenta a más de 5 veces27. Esto es sin duda una razón más para que los cardiólogos nos impliquemos en tratar adecuadamente a estos pacientes. En nuestro registro, se optimiza el tratamiento en 28 pacientes con DM bien controlada, pero en solo 48 pacientes con HbA1c≥7 y se envían al endocrino a solo 32 pacientes. En nuestro medio, el 76,3% de los pacientes se tratan con metformina, y el siguiente grupo farmacológico en frecuencia eran los inhibidores de la dipeptidil peptidasa 4 (IDPP-4) (21,9%), fármacos seguros, pero neutros en lo que a beneficio cardiovascular se refiere. Como tercer grupo farmacológico después de la intervención de los cardiólogos se encuentran los iSGLT2 (19,9%), superando al tratamiento con insulina (19%), glicazida (13,2%) y cuadruplicando el número de tratamientos con análogos de GLP-1 (4,1%). Tras la consulta con el cardiólogo, se añaden iSGLT2 en 55 pacientes e iDPP4 en solo 4 pacientes. En nuestra opinión esto demuestra una incipiente implicación de los cardiólogos en la optimización del tratamiento antidiabético y además haciendo un correcto uso de aquellos fármacos antidiabéticos que han demostrado beneficio cardiovascular especialmente el grupo de ISGLT2. Solo hemos encontrado una referencia sobre la implicación de los cardiólogos en la prescripción de nuevas indicaciones de iSGLT2 o GLP1, y se describe que estos realizan<1% de ellas28.
A pesar de que las recomendaciones actuales de tratamiento en la DM dan mayor peso a la estrategia cardiovascular frente a la estrategia clásica glucocéntrica, esto no se cumple de forma generalizada en nuestra práctica clínica donde aún la intervención del cardiólogo está muy influida por las cifras de HbA1c, siendo más intensa cuando las cifras de HbA1c son al menos superiores a 7,5 y ello a pesar de que el beneficio cardiovascular en los estudios con ISGLT2 y análogos de GLP1 era independiente del nivel de HbA1c. Nuestro trabajo demuestra que entre los cardiólogos hay implicación en optimizar el tratamiento antidiabético, pero existe una enorme variabilidad que va desde un 6 a un 93%, por lo que no cabe duda, quedan muchos cardiólogos por convencer para que sigan las recomendaciones de las GPC. La arterioesclerosis es el resultado de una suma de factores de riesgo donde además del tabaquismo, la dislipidemia o la hipertensión arterial, que están aceptadas por los cardiólogos como propias, está la DM y tenemos que tratarla.
Una de las razones fundamentales aducidas por los cardiólogos como limitación para modificar el tratamiento antidiabético es la dificultad para consultas repetidas que permitan un seguimiento estrecho del paciente. Sin embargo, los fármacos antidiabéticos que han demostrado mayor beneficio cardiovascular no provocan hipoglucemias por lo que no debe ser un obstáculo contando con el apoyo de atención primaria en el contexto de la continuidad asistencial imprescindible para el control de de los factores de riesgo cardiovascular de los pacientes.
LimitacionesAl tratarse de un registro, nuestro trabajo tiene las limitaciones propias de este tipo de estudios, que son la existencia de un sesgo en la inclusión de pacientes debido a la selección de centros y la selección de pacientes en cada centro. Para evitarlo, elegimos 5 hospitales de similares características de 3 provincias españolas distintas, e incluimos a todos los pacientes consecutivos que reunían los criterios prediseñados. Otra limitación es el posible sesgo en la selección de datos a incluir, que puede ser variable y cuestionable. Finalmente, al haber participado solo 10 cardiólogos, nuestros resultados solo son aplicables para este grupo, y no extrapolables a todos los cardiólogos.
ConclusionesCuando coexisten la FA y la DM los pacientes suelen ser personas de edad avanzada, y con altísimo porcentaje de factores de riesgo, lo que hace que tengan un riesgo de embolia, de sangrado y de eventos muy alto. Se ha producido un cambio evidente en el tratamiento anticoagulante respecto a los años previos; en el año 2019 el 96,2% de los pacientes con FA y DM están anticoagulados, predominando el uso de ACOD, pero los pacientes que aún se tratan con aVK siguen estando muy mal controlados. Debería existir una mayor y más activa implicación del cardiólogo en el tratamiento antidiabético. Hay gran variabilidad entre profesionales en el tratamiento de ambas patologías.
FinanciaciónEstudio financiado por la Agencia de Investigación de la Sociedad Española de Cardiología, que recibió una beca no condicionada de Boehringer-Ingelheim-España
Conflicto de interesesNo existen conflictos de intereses de ninguno de los autores en relación con este trabajo y la Agencia de Investigación de la Sociedad Española de Cardiología ni el laboratorio Boehringer-Ingelheim-España.