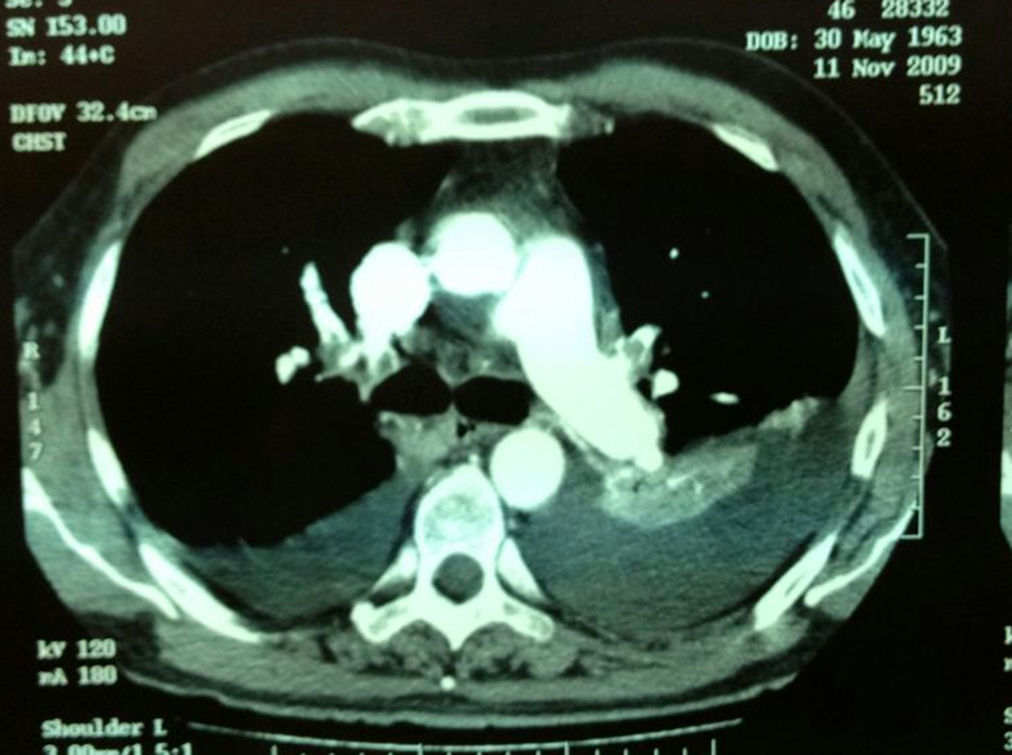
Paciente varón de 46 años, sin alergias medicamentosas, fumador, con antecedentes médicos ansioso-depresivo, trombosis venosa profunda (TVP) de extremidad inferior izquierda hace 10 años e intervenido de safenectomía bilateral. No tratamientos crónicos. Presentó hace unos 2 meses de forma brusca, mientras dormía, episodio autolimitado de dolor centro torácico acompañado de sensación disneica. Desde entonces, el paciente refería astenia, disnea de moderados esfuerzos y episodios de palpitaciones, motivo por el cual consultó a su médico y se inició tratamiento con ansiolítico. Finalmente es derivado al servicio de urgencias por presentar disnea a mínimos esfuerzos y empeoramiento de la evolución clínica. Exploración física: regular estado general, consciente y orientado, hipotenso (78/49mmHg), ligera palidez cutánea, índice de Glasgow 15, con ingurgitación yugular. Auscultación cardiaca: tonos apagados, rítmicos, sin soplos a 80lpm. Auscultación pulmonar: hipoventilación en tercio inferior izquierdo con roce pleural e hipoventilación en base derecha. Abdomen: blando, depresible, no doloroso sin masas ni megalias, peristaltismo conservado. Extremidades inferiores: sin edemas ni signos de TVP, signo de Hoffman negativo. Pruebas complementarias: electrocardiograma con ritmo sinusal a 90lpm. Radiografía de tórax: aumento de densidad con broncograma aéreo en lóbulo inferior izquierdo y pinzamiento del seno costofrénico izquierdo. Gasometría arterial: pH:7,37; PO2: 50,2mmHg; PCO2: 34,6mmHg; saturación de oxígeno: 81,8%. Bioquímica sanguínea y hemograma: sin hallazgos. Destacaba un D-dímero de 7257. Con sospecha de tromboembolismo pulmonar (TEP) se solicita tomografía computarizada (TC) torácica con contraste (fig. 1): «Arterias pulmonares únicamente con pequeños defectos de repleción en rama lobar superior izquierda y en segmentaria del lóbulo superior derecho. Importante derrame pleural bilateral con atelectasia pasiva secundaria».
En urgencias se inició tratamiento con oxigenoterapia, enoxaparina y perfusión de dopamina, y ante la sospecha de shock cardiogénico secundario a TEP bilateral se decide traslado a la UCI.
Ya en la UCI, se realizó ecocardiograma que mostraba patrón de miocardiopatía dilatada con una fracción de eyección disminuida en torno al 20%, hipertensión pulmonar ligera y un trombo flotante en ventrículo izquierdo. Tras 20 días en la UCI fue remitido al servicio de cardiología para completar el estudio. Durante su estancia en planta de cardiología se detectaron durante su monitorización salvas de taquicardia ventricular no sostenida por lo que dada su enfermedad de base se decide implante de DAI como prevención primaria. Tras completar estudio de trombofilia se detectó mutación del gen de la protrombina G20210A, por lo que se recomendó tratamiento anticoagulante de por vida. Se completó el estudio pretrasplante cardiaco que resulto normal.
Presentamos el caso de un paciente joven diagnosticado hace 10 años de TVP. Debutó con un episodio de dolor torácico autolimitado, el cual por su personalidad ansiosa fue etiquetado de ansiedad, instaurándose tratamiento para ello. Tras 2 meses de evolución y progresiva incapacidad funcional, el paciente fue derivado a urgencias donde se diagnosticó de shock carcinogénico secundario a TEP. En el estudio posterior de trombofilia se encontró mutación del gen de la protrombina G20210A, el cual explicaría sus antecedentes vasculares previos.
El TEP actualmente sigue siendo un reto diagnóstico y terapéutico para los médicos en general, debido a que la presentación clínica de esta enfermedad suele ser inespecífica. Ninguna prueba aislada es lo suficientemente sensible y específica como para confirmar o descartar la existencia de TEP1. Así, el cuadro clínico puede ir desde pacientes asintomáticos o con poca sintomatología a presentarse como shock cardiogénico y muerte súbita2. La disnea y el dolor torácico suelen ser los síntomas más frecuentes, aunque también puede presentarse como un cuadro de hemoptisis, fiebre, tos o síncope.
La exploración física también puede ser anodina, siendo lo más frecuente la existencia de taquicardia y taquipnea. Por lo general, la exploración pulmonar es normal aunque pueden existir estertores finos y derrame pleural. Es muy importante la exploración de las extremidades inferiores en busca de signos de trombosis. Para el diagnóstico, es fundamental identificar y valorar factores de riesgo que nos hagan sospechar de la existencia de TEP. Dentro de los factores hereditarios se encuentran el déficit de antitrombina, proteína C y S, resistencia a la proteína C activada, factor V de Leiden y la mutación del gen de la protrombina3. Entre los factores adquiridos tenemos la edad, la disminución de la movilidad, los anticonceptivos, la terapia hormonal sustitutiva, los tumores, los traumatismos, la cirugía mayor, la quimioterapia, la obesidad, el parto y el síndrome antifosfolípido4,5.
Dentro de las pruebas complementarias realizadas en urgencias, la analítica de rutina no suele ser de gran utilidad. Ante toda sospecha de TEP hay que determinar el D-dímero, que aunque es poco específico, la principal utilidad es que tiene un valor predictivo negativo de un 95%.
La radiografía de tórax por lo general es normal y también puede presentar signos inespecíficos como atelectasias laminares, elevación del hemidiafragma o derrame pleural.
El electrocardiograma es una herramienta poco útil en el diagnóstico, pero puede haber trastorno del ritmo como taquicardia sinusal (lo más frecuente), extrasístoles auriculares y ventriculares, fibrilación o flutter auricular, bloque de rama derecha y desviación del eje a la derecha. El signo de McGinn-White (S1, Q3, T3), solo se presenta en alrededor del 15% de los pacientes.
Existen diferentes escalas para valorar la probabilidad clínica de presentar TEP como son la escala de Wells (tabla 1) o la de Ginebra modificada. Con estas escalas se valora la probabilidad baja, intermedia o alta que el paciente presente TEP.
Score canadiense (escala de Wells)
| Puntos | |
|---|---|
| Criterio | |
| TEP o TVP previas | 1,5 |
| Frecuencia cardiaca >100lpm | 1,5 |
| Cirugía reciente (4 semanas previas) o inmovilización (mayor que 3 días) | 1,5 |
| Signos clínicos de TEP | 3 |
| Otra alternativa diagnóstica menos probable que TEP | 3 |
| Cáncer tratado en <6 meses o tratamiento paliativo | 1 |
| Hemoptisis | 1 |
| Probabilidad clínica | |
| Baja | <2 |
| Intermedia | 2-6 |
| Alta | ≥7 |
| Poco probable | ≤4 |
| Probable | >4 |
TEP: tromboembolismo pulmonar; TVP: trombosis venosa profunda.
Otras pruebas a realizar en base a la probabilidad de presentar TEP son la ecocardiografía, la TC, la gammagrafía pulmonar y la angiografía pulmonar.
En cuanto al tratamiento se recomienda la administración de heparina no fraccionada y la utilización de dobutamina y dopamina para corregir la hipotensión y para aumentar el gasto cardiaco.
Los 3 trombolíticos aprobados para el tratamiento son la estreptocinasa, la urocinasa y el factor activado del plasminógeno. Si la trombólisis sistémica está contraindicada se recomienda la trombectomía quirúrgica6.
En el TEP de bajo riesgo se recomienda iniciar tratamiento anticoagulante en pacientes con probabilidad clínica intermedia o alta, antes de confirmar el diagnóstico. El tratamiento anticoagulante recomendado es la heparina de bajo peso molecular. Siendo aprobadas como tratamiento la enoxaparina y la tinzaparina.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores expresan que no tienen conflicto de intereses al redactar el manuscrito.