Valorar la efectividad de la intensificación terapéutica en pacientes con deficiente control tensional por monitorización ambulatoria de la presión arterial (MAPA).
DiseñoEstudio observacional descriptivo y de intervención.
EmplazamientoCentro de asistencia primaria urbano.
ParticipantesSujetos a los que se practicó una MAPA durante el período 2004–2006.
IntervencionesEn hipertensos con mal control en la MAPA inicial (media de 24h superior o igual a 130/80mmHg), intensificación del tratamiento antihipertensivo y realización posterior de una segunda MAPA.
Mediciones principalesEdad, sexo, factores de riesgo cardiovascular, tratamiento antihipertensivo, valores medios de presión arterial (PA) clínica y por MAPA, patrón circadiano y tipo de intervención. Análisis estadístico de variables mediante el programa SPSS-12.
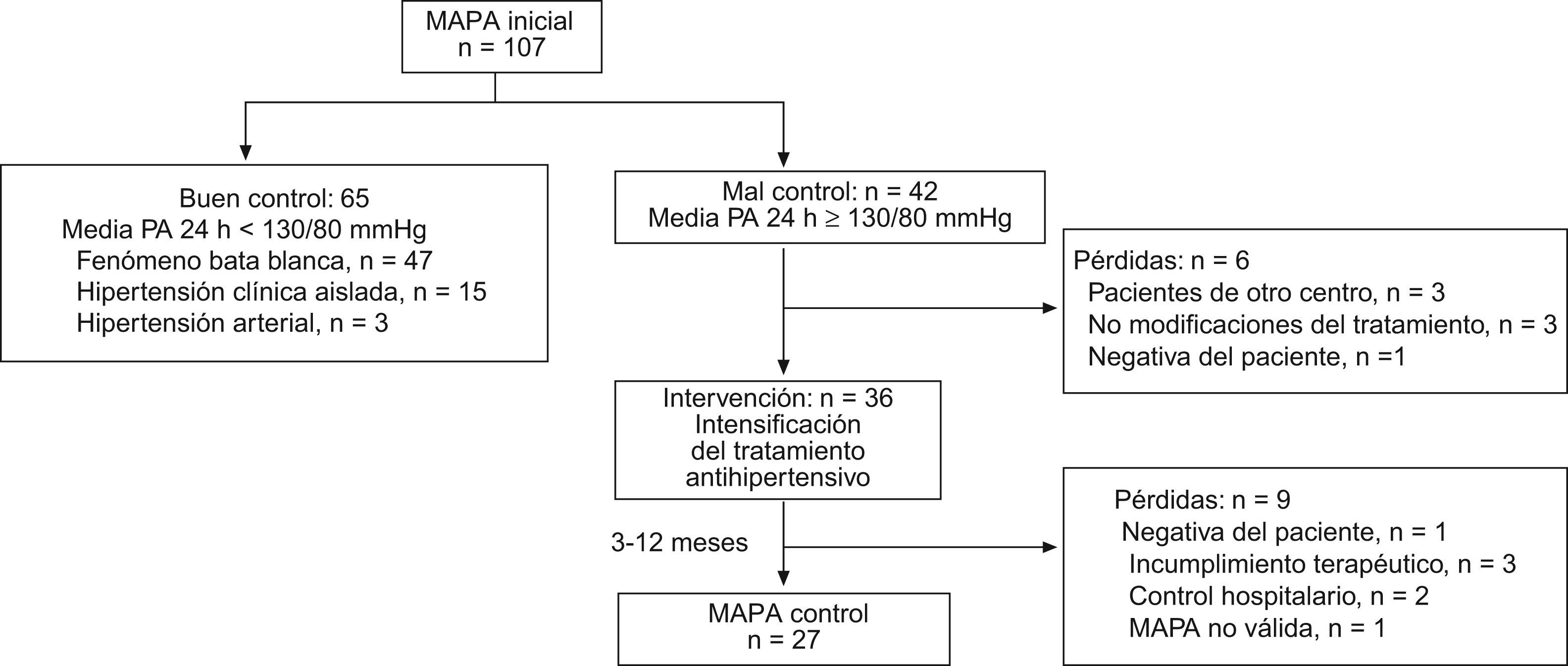
ResultadosSe incluyeron 107 pacientes, con edad media de 60±14 años y ligero predominio de mujeres (53%). El 71% recibía tratamiento farmacológico, y los diuréticos fueron el grupo más utilizado (50%). El mal control se detectó en 42 hipertensos (39%) y la intensificación terapéutica se practicó a 36 de ellos (86%); la actitud más empleada fue la adición de fármacos (48%).
La MAPA postintervención se llevó a cabo en 27 pacientes (64%) que, partiendo de unas cifras medias de 24h de 142/75±10/9mmHg en la MAPA inicial, consiguieron reducciones estadísticamente significativas (p≤0,005) en los valores medios de PA de 24h (−11/5mmHg), PA diurna (−11/5mmHg) y PA sistólica nocturna (−10mmHg).
ConclusionesEn pacientes con mal control por MAPA, la intensificación terapéutica resulta efectiva para reducir las cifras medias tensionales, demostrándose objetivamente en una MAPA posterior.
To evaluate the effectiveness of a therapeutic reinforcement in deficiently controlled blood pressure (BP) patients by using ambulatory BP monitoring (ABPM).
DesignDescriptive, observational and interventional study.
SettingUrban primary care center.
SubjectsSubjects in whom an ABPM was performed from 2004–06.
InterventionTo intensify antihypertensive treatment in poorly controlled patients in the initial ABPM (average 24 hours BP ≥130/80mmHg) and performing of a second ABPM later.
Main measurementsAge, gender, cardiovascular risk factors, antihypertensive treatment, average BP at the office and by ABPM, circadian pattern, intervention type. Statistical analysis of the variables through SPSS-12 program.
Results107 patients were included, with an average of 60±14 years and slight predominance of women (53%). Antihypertensive drugs were taken in 71% of cases, the most frequently prescribed being diuretics (50%). A total of 42 patients were classified as being poorly controlled (39%). Intensification of treatment was performed in 36 of them (86%), addition of drugs being the most common attitude (48%). The post-intervention ABPM was performed in 27 patients (64%), who, starting from averages of 24 hours BP of 142/75±10/9mmHg in the first monitoring, achieved statistically significant reductions (p≤0.005) in the average values from 24 hours (−11/5mmHg), daytime (−11/5mmHg) and systolic nighttime (−10mmHg) BP values.
ConclusionIntensifying antihypertensive treatment is effectiveness to reduce average BP values in poorly controlled patients by ABPM, objectively shown in a subsequent ABPM.
Las últimas guías nacionales e internacionales1–3 sobre hipertensión arterial (HTA) enfatizan tanto en la importancia del control de la presión arterial (PA) como en la conveniencia de un tratamiento intensivo para lograr dichos objetivos. Por otro lado, durante estos últimos años se ha hecho hincapié en la no despreciable inercia clínica4, según la cual muchos profesionales optarían por una actitud conservadora ante la constatación repetida de valores de PA superiores a los objetivos. Estudios recientes5–7 apuntan hacia una mejoría en el grado de control de la población hipertensa en atención primaria durante los últimos años, aunque sigue siendo insuficiente; en series seleccionadas6 varía desde el 24% sobre la base de la PA clínica (PAC), hasta cerca del 52% sobre la base de la monitorización ambulatoria de la presión arterial (MAPA). La MAPA8 es una técnica útil en el manejo de los pacientes hipertensos, ya que proporciona múltiples lecturas con información tanto en período de actividad como de descanso, refleja el tipo de patrón circadiano según el adecuado descenso de la PA nocturna y posee una mejor correlación con lesiones de órganos diana que la PA en consulta, aportando información adicional sobre el riesgo y pronóstico cardiovascular. El uso de la MAPA está actualmente disponible en algunos centros de asistencia primaria del país9, lugar donde se lleva a cabo el diagnóstico y control de la mayoría de los pacientes hipertensos.
Es obvio y conocido que está claramente demostrada la eficacia de la intensificación terapéutica en la HTA mal controlada: la eficacia en los ensayos clínicos controlados y aleatorizados, confirmada por los metaanálisis. Menos clara está la demostración de la efectividad de dicha intensificación en condiciones de práctica clínica asistencial, especialmente a nivel de atención primaria.
Por todo lo expuesto, se diseñó el presente estudio cuyo objetivo es valorar la efectividad de una intervención consistente en la intensificación terapéutica en hipertensos con mal control por MAPA, así como describir las diferentes estrategias utilizadas para ello.
MetodologíaSe trata de un estudio observacional descriptivo y de intervención llevado a cabo en un centro de salud de ámbito urbano, que atiende a una población de unos 40.000 habitantes. El centro está acreditado para la docencia y dispone de una plantilla amplia, con 23 equipos asistenciales (médico-enfermera) en medicina de familia.
En el estudio se incluyó a todos los pacientes mayores de 18 años a los que se les realizó una MAPA inicial desde julio de 2004 hasta julio de 2006.
Se estableció un circuito en el que cada médico que indicaba la prueba (siguiendo los criterios estándares descritos en las guías de HTA1–3) rellenaba una solicitud y derivaba al paciente a una consulta de enfermería específica para la técnica de la MAPA. Para cada paciente se registraron los siguientes datos: edad, sexo, peso, talla, índice de masa corporal, antecedentes de HTA, tratamiento antihipertensivo habitual, otros factores de riesgo cardiovascular, presencia de lesiones en órganos diana y antecedentes de enfermedad cardiovascular. Para la PAC se registró la media de dos tomas realizadas en consulta, en condiciones estándares8 y con aparato validado semiautomático, previamente a la realización de la monitorización.
El monitor automático utilizado fue un SpaceLabs 90207 validado internacionalmente, del que sólo se disponía una unidad. La duración de la prueba fue de 24h, con determinaciones cada 20min durante el período de actividad (generalmente diurno) y cada 30min durante el período de descanso (generalmente nocturno). La programación de dichos períodos se adaptaba individualmente a los horarios de actividad y descanso habituales de cada sujeto; además, la prueba debía realizarse en días laborables. El manguito era colocado en el brazo no dominante, usando el manguito de obesos en casos de perímetro braquial mayor de 32cm, y el paciente era instruido en parar los movimientos y extender el brazo al inicio de cada registro. Al día siguiente, el paciente acudía a la consulta de enfermería para la retirada del aparato y se procedía al traspaso de datos desde el monitor a un archivo informático específico. La MAPA fue considerada válida cuando las determinaciones correctas superaban el 70% del total de las mediciones8 y no constaba ninguna hora sin registro alguno.
De forma centralizada y con el soporte de la plataforma tecnológica del proyecto Cronopres9 (cronoterapia y cronobiología de la PA) (http://www.cardiorisc.com), un médico con amplia experiencia en el campo de la HTA y referente de dicha patología en el centro valoraba los resultados de la MAPA y elaboraba un informe teniendo en cuenta los siguientes datos: PA media de 24h, PA media diurna, PA media nocturna y patrones circadianos.
La valoración diagnóstica se agrupó en los siguientes apartados: HTA con buen control o efecto de bata blanca (hipertensos con PAC superior o igual a 140/90mmHg con MAPA de 24h1,8 inferior a 130/80mmHg), HTA con mal control (hipertensos con PAC superior o igual a 140/90mmHg con MAPA de 24h superior o igual a 130/80mmHg), HTA clínica aislada (sujetos sin diagnóstico de HTA establecida con PAC superior o igual a 140/90mmHg con MAPA de 24h inferior a 130/80mmHg), hipotensión arterial en pacientes con bajo tratamiento antihipertensivo e HTA enmascarada (sujetos con PAC inferior a 140/90mmHg con MAPA de 24h superior o igual a 130/80mmHg). Asimismo, en el informe se anotaban claramente las recomendaciones terapéuticas y/o de control individualizadas para cada caso (por ejemplo: reducción de dosis o retirada temporal de la medicación antihipertensiva, con controles tensionales más frecuentes, en caso de hipotensión).
La intervención consistió en intensificar el tratamiento en aquellos hipertensos con mal control en la MAPA inicial, mediante el aumento de dosis de los fármacos antihipertensivos que ya tomaban, o mediante la adición de nuevos principios activos, sin considerar en ningún caso la terapia de sustitución. Dependía de cada médico con qué tipo de fármaco aplicar la intensificación, aunque en el informe que realizaba el médico evaluador aconsejaba utilizar determinados principios activos. Se escogió este sistema, ya que no se trata de un ensayo clínico, donde las estrategias están rígidamente preestablecidas (fármaco A/B o placebo, escalada de dosis o adición predeterminadas, etc.), sino de un trabajo «naturalista», más cualitativo que cuantitativo, que pretende mostrar el quehacer clínico diario.
Posteriormente, entre tres y doce meses después, se realizó una nueva MAPA para valorar la efectividad de la intervención.
Para el análisis de los datos se determinaron los porcentajes para las variables cualitativas y las medias con desviaciones estándares para las variables cuantitativas en el análisis univariante. Para el análisis bivariante, las pruebas de la χ2 para variables cualitativas, y la t de Student-Fisher para la comparación de medias. Se consideraron diferencias estadísticamente significativas los valores de p<0,05. El paquete estadístico utilizado fue el SPSS versión 12.0.
ResultadosSe realizó una MAPA inicial a 107 sujetos, con edad media de 60±14 años y discreto predominio de mujeres (53%). Los factores de riesgo cardiovascular asociados más frecuentes fueron la dislipemia (64%) y la obesidad (47%), seguidos de la diabetes (24%) y el tabaquismo (15%). La presencia de antecedentes de enfermedad cardiovascular y de lesiones en órganos diana se detectó en el 13 y el 11% de los pacientes, respectivamente. Los valores medios de PAC fueron de 158±18mmHg para la PA sistólica (PAS) y 86±12mmHg para la PA diastólica (PAD). El 71% de los pacientes recibía tratamiento antihipertensivo basal, y los más prescritos fueron los diuréticos (50%), seguidos de los inhibidores de la enzima conversiva de la angiotensina (35%), los bloqueadores β (35%), los antagonistas del calcio (25%), los antagonistas de los receptores de la angiotensina ii (17%) y los bloqueadores α (5%). La modalidad terapéutica más común fue la terapia combinada (62%) con predominio de la asociación de 3 fármacos (33%).
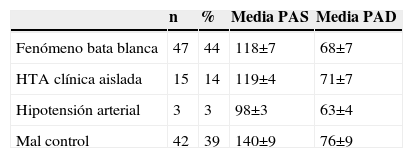
Las cifras medias del registro de 24h fueron de 127±13mmHg para la PAS y de 72±9mmHg para la PAD, con predominio del patrón circadiano alterado en más de la mitad de los casos (el 39% no-dipper y el 18% riser). La valoración diagnóstica y los promedios de 24h de los sujetos a los que se les practicó una MAPA inicial quedan representados en la tabla 1. No se detectó ningún caso de HTA enmascarada.
Valoración diagnóstica, valores promedio de 24h y desviación estándar (mmHg) de los pacientes con MAPA inicial (n=107)
| n | % | Media PAS | Media PAD | |
| Fenómeno bata blanca | 47 | 44 | 118±7 | 68±7 |
| HTA clínica aislada | 15 | 14 | 119±4 | 71±7 |
| Hipotensión arterial | 3 | 3 | 98±3 | 63±4 |
| Mal control | 42 | 39 | 140±9 | 76±9 |
HTA: hipertensión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
A los 42 pacientes que presentaron mal control tensional por MAPA se les recomendó intensificar el tratamiento farmacológico, llevándose a término en 36 casos (86%).
La adición de fármacos fue empleada en 20 casos (48%), 8 por instauración de tratamiento y 12 por añadir un nuevo fármaco al tratamiento de base; representó la estrategia más habitual cuando el paciente seguía modificaciones del estilo de vida o monoterapia, sin claras preferencias por ningún grupo específico de antihipertensivos.
El aumento de dosis, de uno o más principios activos, se realizó en 16 casos (38%) y fue la conducta escogida cuando el paciente ya estaba con terapia combinada doble, triple o cuádruple. En 3 casos (7%), la intervención fue desconocida, puesto que eran pacientes de otro centro y no se pudo consultar la historia clínica. En los restantes 3 casos (7%), no se realizó ninguna modificación del tratamiento: en uno por negativa firme del paciente y en dos por decisión médica, al tratarse de pacientes con incumplimiento reiterado (fig. 1).
Monitorización ambulatoria de la presión arterial postintervenciónCon el fin de valorar la efectividad de la intervención pudo realizarse, finalmente, una MAPA de control a 27 sujetos (64%), ya que se produjeron, en total, 15 pérdidas por diferentes motivos: pacientes de otro centro, incumplimiento terapéutico, control hospitalario, negativa del paciente, MAPA no válida, etc. (fig. 1).
En estos 27 hipertensos, partiendo de unas cifras promedio de 24h de 142/75±10/9mmHg en la MAPA inicial se descendió hasta alcanzar una media de 131/70±10/8 en la MAPA postintervención, lo que supone una disminución de 11mmHg para la PAS (IC del 95%: 6–16; p=0,000) y de 5mmHg para la PAD (IC del 95%: 2–8; p=0,005). En los valores medios de la MAPA postintervención correspondientes al período de actividad se objetivó una disminución de 11mmHg para la PAS (IC del 95%: 6–16; p=0,000) y de 5mmHg para la PAD (IC del 95%: 2–8; p=0,003), y en los correspondientes al período de descanso se objetivó una reducción de 10mmHg para la PAS (IC del 95%: 5–15; p=0,000). También descendió la media de la PAD nocturna casi 4mmHg, pero sin significación estadística (fig. 2).
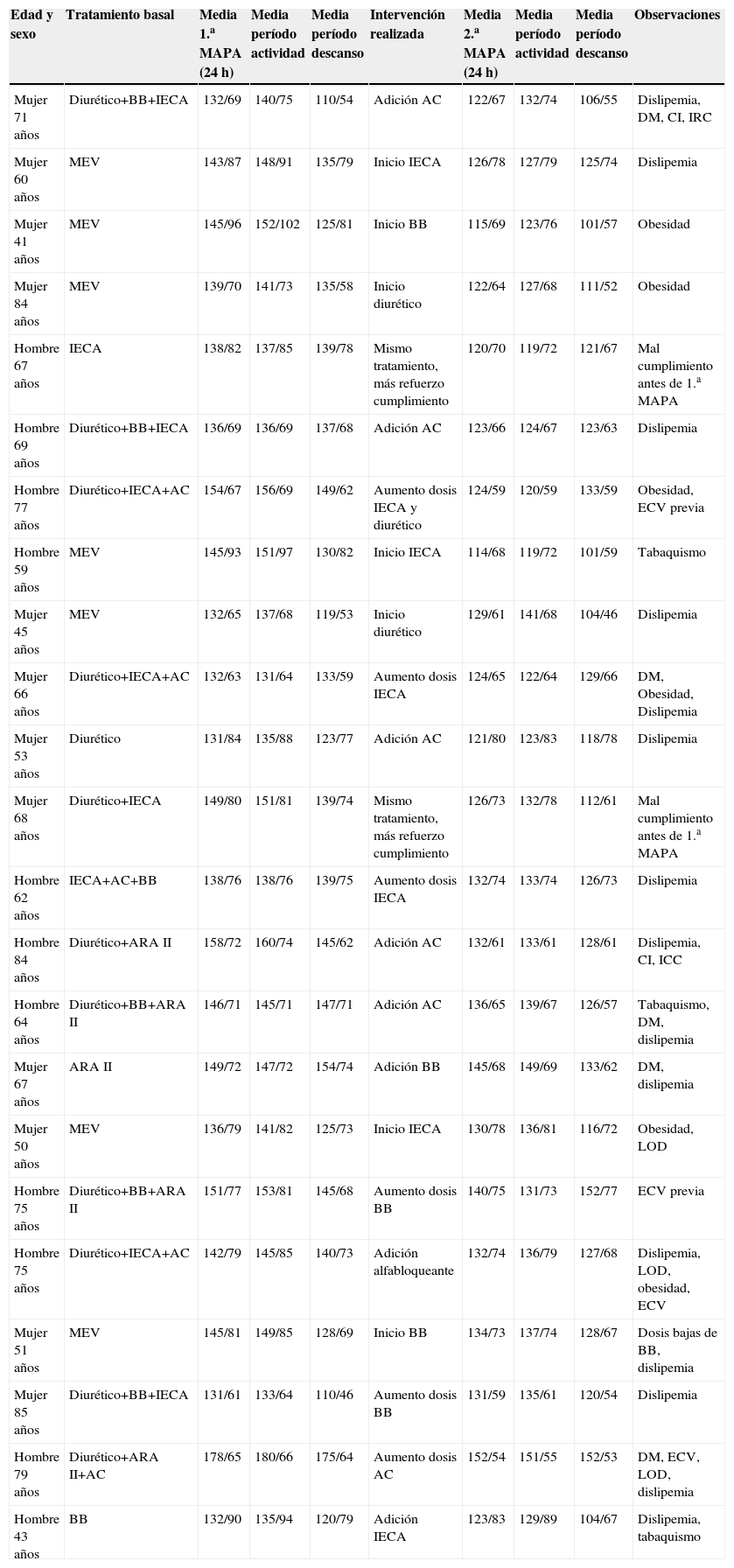
Los resultados favorables de la intensificación terapéutica se debieron a los descensos de PA logrados en 23 pacientes, cuyos datos clínicos se describen de forma detallada en la tabla 2. De estos 23 casos, 12 consiguieron normalizar completamente sus valores tensionales de 24h (media inferior a 130/80mmHg) y 11 consiguieron disminuirlos significativamente hasta cifras próximas a ésta.
Descripción pormenorizada de los 23 pacientes que, tras la intensificación terapéutica, consiguen disminuir las medias tensionales en la 2.a monitorización ambulatoria de la presión arterial (valores en mmHg)
| Edad y sexo | Tratamiento basal | Media 1.a MAPA (24h) | Media período actividad | Media período descanso | Intervención realizada | Media 2.a MAPA (24h) | Media período actividad | Media período descanso | Observaciones |
| Mujer 71 años | Diurético+BB+IECA | 132/69 | 140/75 | 110/54 | Adición AC | 122/67 | 132/74 | 106/55 | Dislipemia, DM, CI, IRC |
| Mujer 60 años | MEV | 143/87 | 148/91 | 135/79 | Inicio IECA | 126/78 | 127/79 | 125/74 | Dislipemia |
| Mujer 41 años | MEV | 145/96 | 152/102 | 125/81 | Inicio BB | 115/69 | 123/76 | 101/57 | Obesidad |
| Mujer 84 años | MEV | 139/70 | 141/73 | 135/58 | Inicio diurético | 122/64 | 127/68 | 111/52 | Obesidad |
| Hombre 67 años | IECA | 138/82 | 137/85 | 139/78 | Mismo tratamiento, más refuerzo cumplimiento | 120/70 | 119/72 | 121/67 | Mal cumplimiento antes de 1.a MAPA |
| Hombre 69 años | Diurético+BB+IECA | 136/69 | 136/69 | 137/68 | Adición AC | 123/66 | 124/67 | 123/63 | Dislipemia |
| Hombre 77 años | Diurético+IECA+AC | 154/67 | 156/69 | 149/62 | Aumento dosis IECA y diurético | 124/59 | 120/59 | 133/59 | Obesidad, ECV previa |
| Hombre 59 años | MEV | 145/93 | 151/97 | 130/82 | Inicio IECA | 114/68 | 119/72 | 101/59 | Tabaquismo |
| Mujer 45 años | MEV | 132/65 | 137/68 | 119/53 | Inicio diurético | 129/61 | 141/68 | 104/46 | Dislipemia |
| Mujer 66 años | Diurético+IECA+AC | 132/63 | 131/64 | 133/59 | Aumento dosis IECA | 124/65 | 122/64 | 129/66 | DM, Obesidad, Dislipemia |
| Mujer 53 años | Diurético | 131/84 | 135/88 | 123/77 | Adición AC | 121/80 | 123/83 | 118/78 | Dislipemia |
| Mujer 68 años | Diurético+IECA | 149/80 | 151/81 | 139/74 | Mismo tratamiento, más refuerzo cumplimiento | 126/73 | 132/78 | 112/61 | Mal cumplimiento antes de 1.a MAPA |
| Hombre 62 años | IECA+AC+BB | 138/76 | 138/76 | 139/75 | Aumento dosis IECA | 132/74 | 133/74 | 126/73 | Dislipemia |
| Hombre 84 años | Diurético+ARA II | 158/72 | 160/74 | 145/62 | Adición AC | 132/61 | 133/61 | 128/61 | Dislipemia, CI, ICC |
| Hombre 64 años | Diurético+BB+ARA II | 146/71 | 145/71 | 147/71 | Adición AC | 136/65 | 139/67 | 126/57 | Tabaquismo, DM, dislipemia |
| Mujer 67 años | ARA II | 149/72 | 147/72 | 154/74 | Adición BB | 145/68 | 149/69 | 133/62 | DM, dislipemia |
| Mujer 50 años | MEV | 136/79 | 141/82 | 125/73 | Inicio IECA | 130/78 | 136/81 | 116/72 | Obesidad, LOD |
| Hombre 75 años | Diurético+BB+ARA II | 151/77 | 153/81 | 145/68 | Aumento dosis BB | 140/75 | 131/73 | 152/77 | ECV previa |
| Hombre 75 años | Diurético+IECA+AC | 142/79 | 145/85 | 140/73 | Adición alfabloqueante | 132/74 | 136/79 | 127/68 | Dislipemia, LOD, obesidad, ECV |
| Mujer 51 años | MEV | 145/81 | 149/85 | 128/69 | Inicio BB | 134/73 | 137/74 | 128/67 | Dosis bajas de BB, dislipemia |
| Mujer 85 años | Diurético+BB+IECA | 131/61 | 133/64 | 110/46 | Aumento dosis BB | 131/59 | 135/61 | 120/54 | Dislipemia |
| Hombre 79 años | Diurético+ARA II+AC | 178/65 | 180/66 | 175/64 | Aumento dosis AC | 152/54 | 151/55 | 152/53 | DM, ECV, LOD, dislipemia |
| Hombre 43 años | BB | 132/90 | 135/94 | 120/79 | Adición IECA | 123/83 | 129/89 | 104/67 | Dislipemia, tabaquismo |
AC: antagonista del calcio; ARA II: antagonista del receptor de la angiotensina ii; BB: bloqueador β; CI: cardiopatía isquémica; DM: diabetes mellitus; ECV: enfermedad cardiovascular; ICC: insuficiencia cardíaca congestiva; IECA: inhibidor de la enzima conversiva de la angiotensina; IRC: insuficiencia renal crónica; LOD: lesión del órgano diana; MAPA: monitorización ambulatoria de la presión arterial; MEV: modificaciones del estilo de vida.
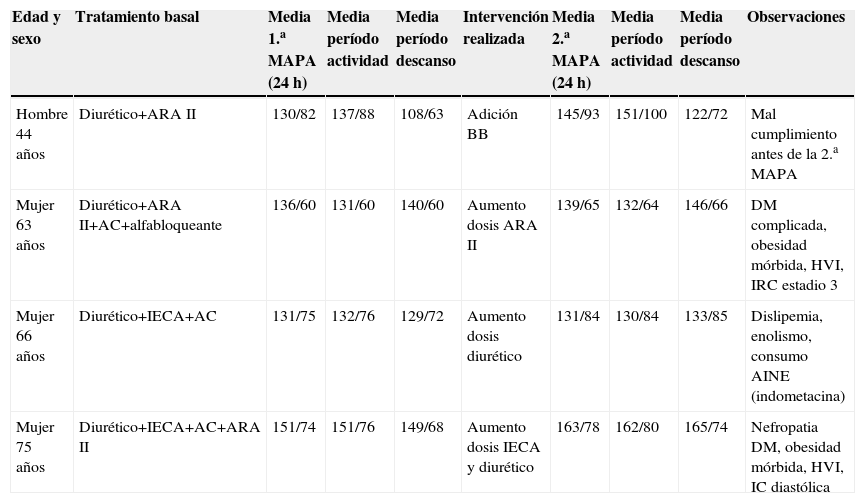
Es importante señalar que 4 pacientes no sólo no consiguieron reducir las medias tensionales tras la segunda MAPA, sino que las aumentaron pese a la intervención realizada (tabla 3).
Descripción de los 4 pacientes que empeoraron los valores tensionales medios en la 2.a monitorización ambulatoria de la presión arterial a pesar de realizar también una intensificación terapéutica (valores en mmHg)
| Edad y sexo | Tratamiento basal | Media 1.a MAPA (24h) | Media período actividad | Media período descanso | Intervención realizada | Media 2.a MAPA (24h) | Media período actividad | Media período descanso | Observaciones |
| Hombre 44 años | Diurético+ARA II | 130/82 | 137/88 | 108/63 | Adición BB | 145/93 | 151/100 | 122/72 | Mal cumplimiento antes de la 2.a MAPA |
| Mujer 63 años | Diurético+ARA II+AC+alfabloqueante | 136/60 | 131/60 | 140/60 | Aumento dosis ARA II | 139/65 | 132/64 | 146/66 | DM complicada, obesidad mórbida, HVI, IRC estadio 3 |
| Mujer 66 años | Diurético+IECA+AC | 131/75 | 132/76 | 129/72 | Aumento dosis diurético | 131/84 | 130/84 | 133/85 | Dislipemia, enolismo, consumo AINE (indometacina) |
| Mujer 75 años | Diurético+IECA+AC+ARA II | 151/74 | 151/76 | 149/68 | Aumento dosis IECA y diurético | 163/78 | 162/80 | 165/74 | Nefropatia DM, obesidad mórbida, HVI, IC diastólica |
AC: antagonista del calcio; AINE: antiinflamatorio no esteroideo; ARA II: antagonista del receptor de la angiotensina ii; BB: bloqueador β; DM: diabetes mellitus; HVI: hipertrofia ventricular izquierda; IC: insuficiencia cardíaca; IECA: inhibidor de la enzima conversiva de la angiotensina; IRC: insuficiencia renal crónica; MAPA: monitorización ambulatoria de la presión arterial.
Aunque se trata de un estudio modesto, el presente trabajo exhibe un abordaje proactivo por parte de los médicos a la hora de intensificar el tratamiento en hipertensos con deficiente control por MAPA, demostrando la efectividad de dicha intervención.
El perfil clínico de los sujetos a los que fue indicada la prueba corresponde a un hipertenso de mediana edad con numerosos factores de riesgo cardiovascular asociados, con una distribución similar a otros estudios7,10 realizados en el territorio nacional.
La disociación clinicoambulatoria, en cambio, fue más acusada, ya que nuestras cifras tensionales tomadas en consulta son superiores a las presentadas en otros trabajos, sobre todo a expensas de la PAS con diferencias de hasta 9 y 20mmHg, respectivamente7,10.
Casi tres cuartas partes de nuestros pacientes recibía tratamiento antihipertensivo, de forma similar a algunos estudios10, de los cuales el 62% ya recibía terapia combinada (el 33% con tres fármacos), en contraposición al 55%7 (el 11,7% con 3 fármacos) y al 42%5 observado en otras publicaciones.
Respecto al tratamiento antihipertensivo habitual, el grupo farmacológico más utilizado en nuestro centro fueron los diuréticos en la mitad de los casos, con cifras similares al registro CARDIORISC10, ya fuera en monoterapia o en asociación con otros antihipertensivos. Por el contrario, en otros estudios predominan los fármacos que bloquean el sistema renina-angiotensina-aldosterona: inhibidores de la enzima conversiva de la angiotensina5 y antagonistas de los receptores de la angiotensina ii7.
Al comparar los resultados obtenidos en la MAPA inicial en el período de 24h, nuestras cifras son algo inferiores con respecto al registro nacional de MAPA10 (127±13 para la PAS y 72±9mmHg para la PAD frente a 130±14 para la PAS y 77±10mmHg para la PAD, respectivamente), pero no encontramos diferencias al cotejar la distribución del perfil circadiano.
Valorando los resultados de la MAPA inicial objetivamos un buen control tensional de 24h en el 61% de los casos, en comparación con el 3310 y el 35%11 descritos en otros trabajos. Este elevado porcentaje de pacientes que presentan buen control tensional por MAPA es debido, mayoritariamente, a una mayor proporción de sujetos con efecto de bata blanca, en pacientes hipertensos conocidos y tratados, en los que la determinación de la PAC resulta disociadamente elevada. Este dato nos conduce a reflexionar acerca de la adecuación en la técnica de medida y en las condiciones en que la PA es tomada en nuestras consultas.
Respecto al grupo de pacientes con mal control tensional por MAPA, los médicos indicaron intensificación de tratamiento en la mayor parte de los casos (86%), y la adición de fármacos fue la conducta más habitual. Esto nos hace pensar que la inercia clínica terapéutica (definida como fallos en el diagnóstico, en el inicio o en el mantenimiento del tratamiento cuando están indicados por parte del médico, siendo considerada una causa principal de la falta de control de la HTA12) no es tan notable, al menos actualmente, como nos hace ver algún estudio5 en el que el 84,6% de los profesionales no realizaron cambios (y cuando se realizaron, el más frecuente era la sustitución). Esto puede deberse al hecho de que el médico no realiza cambios basándose únicamente en los valores de PA en consulta, pues conoce su gran variabilidad y el considerable porcentaje de pacientes incumplidores o con fenómeno de bata blanca. Sin embargo, las últimas publicaciones avalan esta actitud proactiva del médico, como el estudio DISEHTAC-200113 en el que se realizó modificación de tratamiento en el 76% de los casos, mediante combinación de fármacos en la mitad de ellos; el estudio CUMAMPA14 en el que se realizaron cambios de tratamiento en el 59% si se basaban en la medida de la PAC, y en el 65% si se basaban en los resultados de la automedida domiciliaria, o el estudio PRESCAP-200615 donde se practicaron modificaciones de tratamiento al 69% de los pacientes, iniciando combinación en el 46% de los casos.
Por lo tanto, como refiere Vinyoles16, los médicos, debido a la demanda asistencial, la pluralidad de motivos, la falta de tiempo, etc., no confiamos en las cifras de PA obtenidas en la consulta, y si se mejorase la organización se conseguiría disminuir más la inercia clínica. En nuestro estudio queda claro que cuando se demuestra el control deficiente por MAPA, el médico lo cree e interviene con mayor intensidad, independientemente de otros factores, como la edad de los pacientes13.
Gracias a todo ello, pudimos comprobar que 23 de 27 pacientes mejoraron de forma significativa sus cifras de PA tras la intensificación del tratamiento. Nos parece oportuno comentar que de estos 23 hipertensos que mejoraron, 11 no alcanzaron la normalización, puesto que mantuvieron promedios de 24h superiores o iguales a 130/80mmHg, lo que implica, en sentido estricto, que seguían estando con control deficiente. No obstante, analizando este subgrupo con detalle, se observa que 7 de ellos descendieron su PA media de 24h hasta valores límites o intermedios (130–134/80–84mmHg) entre la normalidad y la elevación definida17.
A pesar de los resultados favorables generales a favor de la intensificación terapéutica, merecen un comentario aparte los 4 casos que, paradójicamente, incrementaron sus medias tensionales pese a la intervención médica. Revisando concienzudamente las historias clínicas, en uno de los pacientes existían datos de franco y reiterado incumplimiento del tratamiento farmacológico que justificarían el empeoramiento. En los otros tres casos, la explicación probablemente resida en que se trataba de pacientes con HTA complicada y refractaria (estaban con 3–4 fármacos, incluyendo un diurético, y con patologías asociadas a refractariedad: diabetes mellitus, nefropatía, obesidad mórbida, consumo de antiinflamatorios no esteroideos, etc.) que unido a una intervención poco agresiva, más basada en el aumento de dosis que en la adición de otro principio activo, resultó claramente insuficiente.
La principal limitación del estudio es el bajo número de participantes incluidos en él debido, fundamentalmente, a la restricción técnica condicionada por disponer de un solo monitor. Además, en el subgrupo de hipertensos susceptibles de aplicarles la intervención se produjo un 36% de pérdidas, lo que disminuyó aún más el número de sujetos evaluables. Nuestra intención era prolongar el estudio uno o dos años más para reclutar nuevos pacientes y así aumentar la solidez de los resultados, pero por motivos diversos (cambio de centro de las dos investigadoras principales, avería prolongada del monitor, temas personales, etc.) no pudo ser.
Otra limitación del trabajo es la variabilidad intrínseca, inherente a la propia monitorización ambulatoria, cuando ésta se repite posteriormente en el mismo individuo, aunque en un estudio se ha descrito que la concordancia de los valores tensionales medios de 24h entre la primera y la segunda MAPA es superior o igual al 85% cuando no se modifica el tratamiento antihipertensivo y no transcurren más de 2 meses entre ambos registros18.
En nuestro trabajo, al evaluar únicamente las medias de 24h y no comparar los patrones circadianos, cabe inferir que la reproducibilidad de la MAPA sea mucho mejor que la publicada en otros estudios18,19 y, en consecuencia, que los cambios observados sean verdaderamente debidos a la intensificación terapéutica efectuada.
Para finalizar, podríamos concluir con dos importantes aspectos respecto al manejo de los pacientes hipertensos. El primero es que si aportamos al médico pruebas más convincentes que la PAC, como es la MAPA de 24h, la inercia clínica es mínima. El segundo es la comprobación, de forma objetiva mediante una MAPA posterior, de que la intensificación del tratamiento antihipertensivo en los pacientes con mal control es efectiva para disminuir la PA en condiciones reales de práctica clínica diaria.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Otra informaciónSe presentaron datos parciales del estudio, en forma de comunicación tipo póster, en la 12.a Reunión Nacional de la Sociedad Española de Hipertensión-Liga Española para la Lucha contra la Hipertensión Arterial (SEH-LELHA), Sevilla, marzo de 2007.