La infección por SARS-CoV-2 es una enfermedad multiorgánica. Tiene un amplio espectro de manifestaciones clínicas, entre ellas neurológicas y psiquiátricas, que se expresan en todos los estadios evolutivos de la enfermedad. En muchas ocasiones presenta sintomatología a largo plazo que se ha denominado síndrome post-COVID. Entre la sintomatología neuropsiquiátrica derivada del mencionado síndrome, nos centramos en este manuscrito, por su prevalencia, en la cefalea, el deterioro cognitivo, las alteraciones del gusto y olfato, la depresión, los trastornos de ansiedad y el insomnio. En este documento se revisa esta sintomatología y se proponen algoritmos de manejo y criterios de derivación de atención primaria (AP) a otros especialistas.
SARS-CoV-2 infection is a multiorgan disease with a wide spectrum of clinical manifestations, including neurological and psychiatric, which are expressed in all stages of the disease and often has long-term symptoms, called post-COVID syndrome. Among the neuropsychiatric symptoms derived from this syndrome, in this article we focus on headache, cognitive impairment, taste and smell alterations, depression, anxiety and sleep disorders. Intervention algorithms for these symptoms in primary care establishing criteria for referral to specialized care are proposed.
Aunque la infección por SARS-CoV-2 es una entidad de presentación fundamentalmente respiratoria, hoy en día sabemos que es una enfermedad multiorgánica con un amplio espectro de manifestaciones clínicas, entre ellas neurológicas y psiquiátricas, que se expresan en todos los estadios evolutivos de la enfermedad1.
Durante la fase aguda de la enfermedad se pueden presentar múltiples sintomatologías neuropsiquiátricas, entre las que podríamos destacar, por su gravedad, la enfermedad cerebrovascular2, el delirium, los mareos, el síndrome de Guillain-Barré o las miopatías, además de la sintomatología que posteriormente veremos que persiste en el síndrome post-COVID3.
Asimismo, dentro de los primeros 6 meses tras sufrir COVID-19 (coronavirus disease 2019), se ha observado una mayor incidencia de algunas patologías neurológicas, como las enfermedades musculares, del sistema nervioso periférico y las complicaciones neurovasculares, como hemorragias intracraneales e ictus isquémicos, entre otras. Esta clínica se presenta con mayor riesgo tanto entre aquellos que tuvieron una sintomatología más grave de la enfermedad como en aquellos con formas más leves4.
Por tanto, al impacto inicial causado por la atención requerida en fase aguda de la COVID-19, se han sumado ahora necesidades generadas por numerosos pacientes que presentan sintomatología a largo plazo. Se denomina síndrome post-COVID a la sintomatología consecuencia de la infección por SARS-CoV-2 que persiste más allá de 12 semanas, según la definición propuesta por la guía NICE británica5.
La prevalencia de dicho síndrome puede variar mucho de unos estudios a otros, pero cabe destacar que en trabajos realizados en nuestro medio puede llegar a afectar a alrededor de la mitad de los pacientes que sobreviven a la enfermedad aguda6.
Entre la sintomatología neuropsiquiátrica derivada del mencionado síndrome podemos destacar, por su prevalencia, la presencia de cefaleas, deterioro cognitivo (conocido como brain fog o «niebla mental»), alteraciones del gusto y olfato, depresión, ansiedad y trastornos del sueño1.
Con el objetivo de mejorar la coordinación y comunicación entre atención primaria (AP) y otros especialistas, como por ejemplo salud mental7, se revisa esta sintomatología y se proponen criterios de manejo en AP y de derivación a otros especialistas.
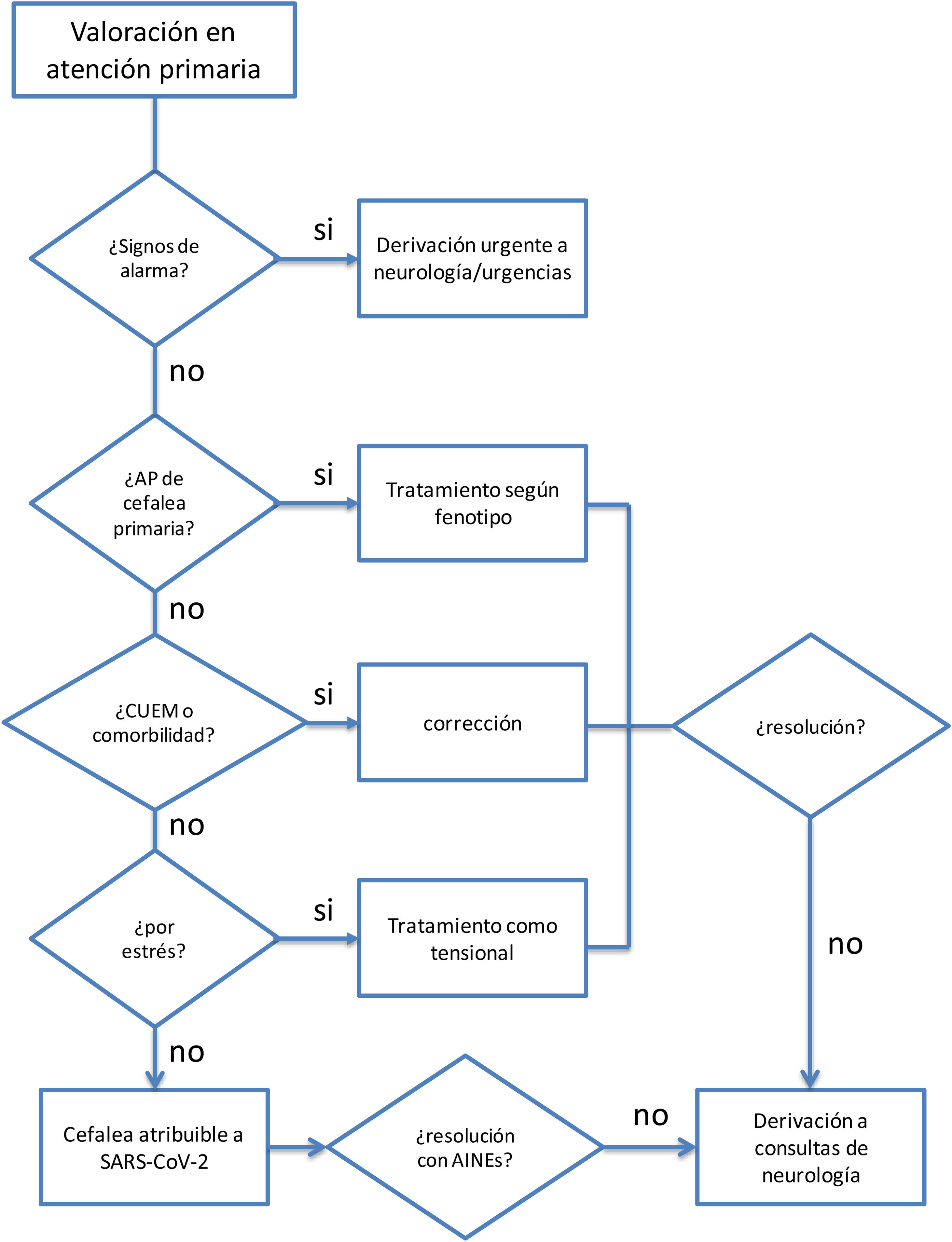
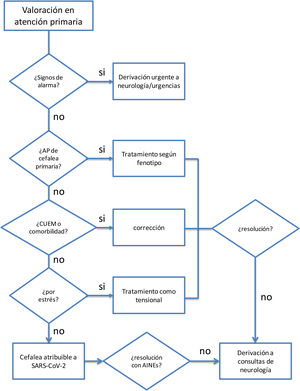
CefaleaLa cefalea es uno de los síntomas más frecuentes tras la infección por SARS-CoV-2, mostrándose como un síntoma protector independiente en términos de mortalidad entre los pacientes hospitalizados, pero persistiendo a menudo en pacientes tras la resolución de la fase aguda8.
Su fisiopatología no está bien dilucidada, pero tiene un claro componente multifactorial. Para facilitar el abordaje de la cefalea se pueden diferenciar varios fenotipos: paciente con exacerbación de una cefalea primaria previa, cefalea por estrés (similar a la tensional), cefaleas por abuso de medicación o agravadas por comorbilidades como insomnio, ansiedad y depresión, y cefalea atribuible a SARS-CoV-29,10. Esta última se caracteriza por síntomas sugerentes de inflamación meníngea, con algunas características similares a la migraña, como que aumenta con el ejercicio físico y/o movimientos de la cabeza. Puede ser holo- o hemicraneal y acompañarse de fonofobia y con menos frecuencia de fotofobia, náuseas o vómitos9.
Historia clínicaPara caracterizar la cefalea será importante recoger al menos los siguientes datos:
- 1.
Antecedentes personales de cefalea y consumo de analgésicos para poder filiar la posibilidad de cefalea previa y/o abuso de medicación, con especial atención a las combinaciones (con opiáceo menor, cafeína o ergótico).
- 2.
Características de la cefalea: localización, intensidad y calidad.
- 3.
Duración y frecuencia de los brotes de cefalea.
- 4.
Síntomas acompañantes: fotofobia, sonofobia, osmofobia, alteraciones visuales o sensitivas, náuseas, ptosis, miosis, rinorrea, congestión nasal o inestabilidad.
- 5.
Relación con el ejercicio.
- 6.
Evolución con relación a la infección por SARS-CoV-2.
Además, hay que valorar si existen indicios o síntomas de alarma que indiquen la existencia de una cefalea secundaria de causa grave. Las señales de alarma son las mismas independientemente del tipo de cefalea10 (véase tabla 1).
Criterios de alarma en cefalea
| Cefalea de inicio reciente en pacientes con: | >50 añosaNeoplasia y/o inmunodepresiónRiesgo de sangrado aumentado |
| Según su evolución: | Inicio brusco o explosivo tras esfuerzo o maniobra de ValsalvaInicio reciente con aumento progresivo en intensidad o frecuenciaEmpeoramiento de su cefalea o falta de respuesta a tratamientos previamente efectivosEn los que el dolor:• No responde a tratamientos teóricamente correctos• Cambia características sin una causa• Empeora/se desencadena con movimiento/cambios posturales• Despierta por la noche o es de predominio nocturno• Tiene una localización unilateral estricta (excepto las cefaleas primarias unilaterales, como la cefalea en racimos) |
| Asociada a: | Fiebre sin focoVómitos no explicables o en escopetazoSíntomas o signos neurológicos focales (por ejemplo, signos meníngeos, papiledema)Alteración del nivel de conscienciaTrastorno de conducta o del comportamientoCrisis epilépticas |
| Exploración: | Anormal |
| Cefalea de características atípicas |
En casos con una clara relación temporal con la COVID-19, valorar en contexto clínico.
Fuente: Guía NICE5.
A la exploración general y neurológica, necesaria para valorar presencia de focalidad, se debe añadir la palpación cráneo-cervical, sobre todo de las arterias temporales, senos paranasales, salidas de nervios epicraneales, articulación temporomandibular y fondo de ojo10.
Pruebas complementariasNo deben diferir del resto de pruebas solicitadas al resto de pacientes que presenten un inicio de cefalea. En la analítica de sangre hay que incluir bioquímica básica (función hepática, renal, iones, calcio, glucemia y lípidos), hemograma, VSG y PCR (en el caso de que haya una elevación en pacientes mayores de 50 años se descartará la arteritis de la temporal), hormonas tiroideas y coagulación. Las pruebas de imagen vendrán condicionadas por los signos de alarma en la historia/exploración.
TratamientoNingún tratamiento para las cefaleas está contraindicado por el hecho de presentarse en el contexto de un síndrome post-COVID. De este modo, en aquellos pacientes con antecedentes personales de cefalea, cuya presentación sea del mismo fenotipo, se pueden utilizar aquellos que se usarían sin el contexto mencionado. En el caso de que la frecuencia de cefalea lo justifique, o las crisis sean incapacitantes o no respondan al tratamiento agudo, se debe considerar el uso de fármacos preventivos de una manera individualizada11. En este contexto, la cefalea por estrés se podría contemplar tratarla como una cefalea tensional.
Además, es preciso valorar la presencia de comorbilidades y si estas condicionan un uso excesivo de medicación analgésica que pueda ser sustrato de la cefalea, puesto que la corrección de estas comorbilidades puede resolver el cuadro. También existen tratamientos que pueden ser utilizados en función de comorbilidades. Por ejemplo, en caso de insomnio, ansiedad y depresión se puede iniciar tratamiento con antidepresivos tricíclicos (ADT) (amitriptilina/nortriptilina) a dosis antidepresivas. En dolor neuropático los ADT pueden ser una buena alternativa, u otra opción también puede ser los antidepresivos duales tales como la venlafaxina y duloxetina a dosis más elevadas. En el caso de que se acompañe de una pérdida importante de peso, pérdida de apetito e insomnio, la mirtazapina sería el tratamiento de elección12.
En el caso de cefaleas que cumplan características de cefalea atribuible a COVID-19, no existe bibliografía que avale el uso de unos u otros tratamientos. En el caso de no responder al tratamiento con analgesia habitual (AINE), o cuando hay riesgo de abuso de medicación, sería razonable su derivación a consultas de cefaleas, donde se podría valorar la utilización de bloqueos anestésicos o pautas cortas de corticoides.
Criterios de derivaciónA urgencias: cualquier cefalea con signos de alarma.
A las consultas externas de neurología, las cefaleas que:
- -
no respondan a tratamiento, tanto del brote como preventivo;
- -
habiéndose detectado uso excesivo de medicación no se tolere la retirada del tratamiento causante;
- -
respondan al fenotipo de cefalea atribuible a COVID-19, que no correspondan a ningún otro fenotipo y no respondan al uso de AINE o requieran un uso frecuente de analgesia que la sitúe en riesgo de uso excesivo de medicación.
El la figura 1 se presenta el algoritmo propuesto para el manejo de la cefalea en pacientes con síndrome post-COVID desde AP.
Deterioro cognitivoLa sintomatología cognitiva en pacientes que han sufrido COVID-19 es frecuente, con una prevalencia de hasta un 80% entre aquellos pacientes que consultan en un centro especializado en «neuro-COVID»13. En estos casos, la sintomatología ha sido bautizada como brain fog (niebla mental). Se caracteriza por dificultades en la concentración, memoria, lenguaje, memoria de trabajo y función ejecutiva, presentando mayor o menor grado de fluctuación. Se trata por tanto de una patología que difiere del deterioro cognitivo de predominio amnésico y/o conductual propio de los pacientes ancianos y que por tanto requiere un enfoque diagnóstico con un examen neuropsicológico diferente de aquellos que utilizamos clásicamente, incidiendo en el descarte de comorbilidades y utilizando test diferentes al clásico minimental1,13.
Además de la niebla mental, en el síndrome post-COVID se asocian otras condiciones comórbidas que pueden afectar a la cognición, como la ansiedad, el síndrome de estrés postraumático y depresión, fatiga, trastornos del sueño o disautonomía en que pueden jugar un papel el desacondicionamiento en pacientes con afectación por COVID severa.
Historia clínicaSe recogerán datos al menos de:
- 1.
Antecedentes personales y familiares de demencia.
- 2.
Toma de fármacos, con especial atención a aquellos que afectan a la cognición (benzodiacepinas, opiáceos, incluidos menores, antihistamínicos, antidepresivos y otros fármacos con actividad anticolinérgica, antiepilépticos y neuromoduladores, neurolépticos…) y con relación temporal con el síntoma.
- 3.
Consumo de tóxicos.
- 4.
Traumatismo craneal reciente.
- 5.
Síntomas afectivos (despistaje de depresión y ansiedad).
- 6.
Forma de inicio (aguda, subaguda o crónica) y evolución de los síntomas (progresiva, fluctuante o escalonada).
- 7.
Despistaje de comorbilidades.
- 8.
Dependencia para las actividades de la vida diaria.
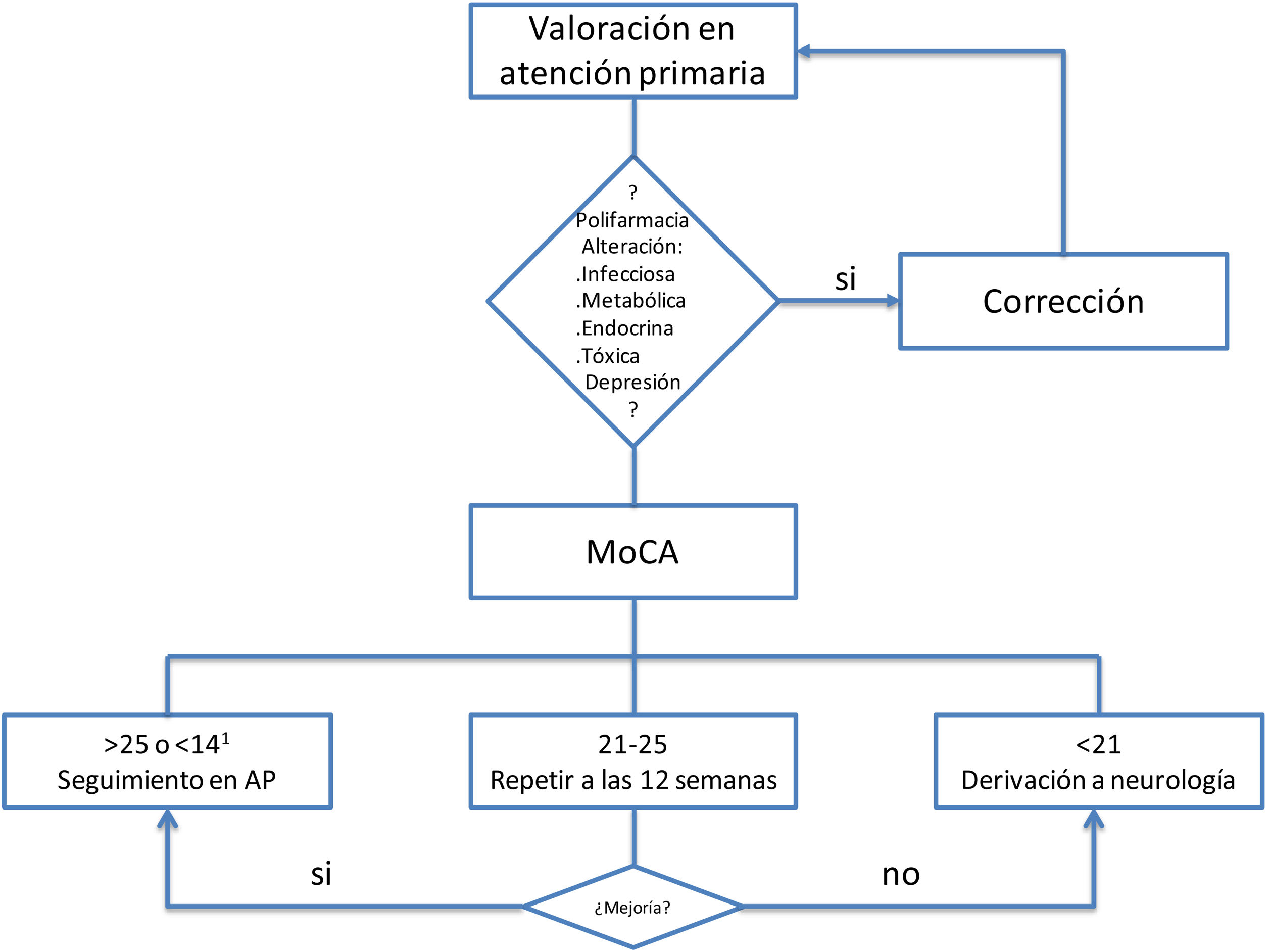
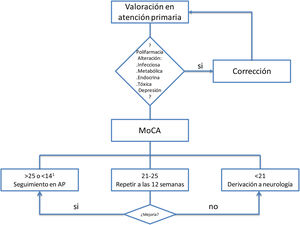
Se debe hacer una exploración general y neurológica básica. Para el cribado del deterioro cognitivo del síndrome post-COVID, de perfil cortico-subcortical, con importante componente atencional, proponemos la prueba MoCA (Montreal Cognitive Assessment). Esta herramienta es útil tanto para demencia como para deterioro cognitivo leve ya que evalúa funciones ejecutivas, atención, abstracción, memoria, lenguaje, capacidades visuoconstructivas, cálculo y orientación con los puntos de corte propuestos en la figura 212,14.
Pruebas complementariasEs preciso realizar una analítica de orina y de sangre para descartar posibles causas metabólicas, infecciosas, tóxicas o endocrinas de deterioro cognitivo. Por tanto, se debe incluir, hemograma, bioquímica básica, VSG, vitamina B12 y ácido fólico, hormonas tiroideas, serología de sífilis, VIH, y si está justificado, niveles de fármacos.
TratamientoDesafortunadamente, en la actualidad no se ha descrito ningún tratamiento específico para el deterioro cognitivo secundario a COVID-19, más allá de la rehabilitación cognitiva y el tratamiento de las condiciones comórbidas, incluido el inicio de algún deterioro cognitivo de causa conocida12.
Criterios de derivaciónEn aquellos pacientes que se detecte polifarmacia, presenten alteraciones analíticas, intercurrencias infecciosas/metabólicas o sintomatología depresiva que justifiquen el deterioro cognitivo, habría que solventar el factor de confusión y reevaluar la cognición del paciente antes de su derivación a neurología. Los criterios de derivación, según el test MoCA, aparecen en la figura 2.
Anosmia/disgeusiaLas alteraciones del olfato y subsiguientemente del gusto son síntomas frecuentes durante la infección aguda por SARS-CoV-2. Aunque en la mayoría de los casos la recuperación de ambas disfunciones se produce durante el primer o segundo mes de forma completa, no es infrecuente su persistencia en el síndrome post-COVID. Se estima su prevalencia a las 4 semanas en el 12-56%, a las 8 semanas en el 2-25% y a las 12 semanas en el 13-46%15,16.
La anosmia secundaria a COVID-19 se caracteriza por presentarse de manera brusca, afectar principalmente a pacientes jóvenes, con predominio de mujeres y más frecuentemente en casos leves o moderados16.
Historia clínicaSe debe incluir al menos los siguientes datos:
- 1.
Fecha de aparición de síntomas de diagnóstico de infección por SARS-CoV-2.
- 2.
Intensidad de la sintomatología.
- 3.
Antecedentes de enfermedad de Parkinson, rinitis o pólipos nasales.
- 4.
Síntomas acompañantes (rinorrea, cefalea o alteraciones del comportamiento).
- 5.
Exposición a tóxicos, hábito tabáquico y consumo de drogas, especialmente por vía nasal.
- 6.
Toma de fármacos.
Esta información analizará la relación temporal del síntoma con la infección por SARS-CoV-2 y descartará otras posibles causas de anosmia.
ExploraciónSe incluirá una exploración neurológica y otorrinolaringológica general. Se descartará focalidad neurológica y parkinsonismo. Se llevará a cabo una rinoscopia anterior para descartar inflamación (rinosinusitis, pólipos nasales) o tumoraciones y de la cavidad oral y faríngea.
Pruebas complementariasSe solicitará analítica de sangre con bioquímica básica, hemograma, hormonas tiroideas, autoinmunidad (ante sospecha de lupus o síndrome de Sjögren), vitamina B12 y ácido fólico. Las pruebas de imagen quedarían reservadas para el caso de sospecha de causas secundarias.
TratamientoFarmacológico: El uso de corticoides nasales tópicos, tanto en el proceso de infección aguda como en la persistencia de síntomas, es controvertido. Actualmente solo se recomienda en los pacientes que los tienen prescritos de forma crónica por indicación médica (rinitis alérgica, rinosinusitis…)17,18.
En caso de hallazgos inflamatorios en la exploración se tratará según las recomendaciones existentes en las guías clínicas correspondientes, y en caso contrario se recurrirá a terapia rehabilitadora olfatoria (TRO). La TRO se realiza mediante dos sesiones diarias utilizando cuatro aromas distintos de diferentes grupos químicos. Estos aromas deben olerse al menos 15 segundos cada uno con un intervalo de 10 segundos17, durante un tiempo mínimo de 3 meses, ampliable según evolución. Para la TRO existen kits comercializados y el seguimiento se realizará siempre que sea posible mediante olfatometría12.
Criterios de derivaciónSe derivarán a neurología u otorrinolaringología aquellos pacientes que presenten criterios de alarma tales como síntomas obstructivos, alteraciones visuales, cefalea, pérdida de peso, epistaxis o parkinsonismo, y aquellos pacientes que transcurridos 12 semanas no hayan presentado respuesta a la TRO o se haya diagnosticado un proceso inflamatorio.
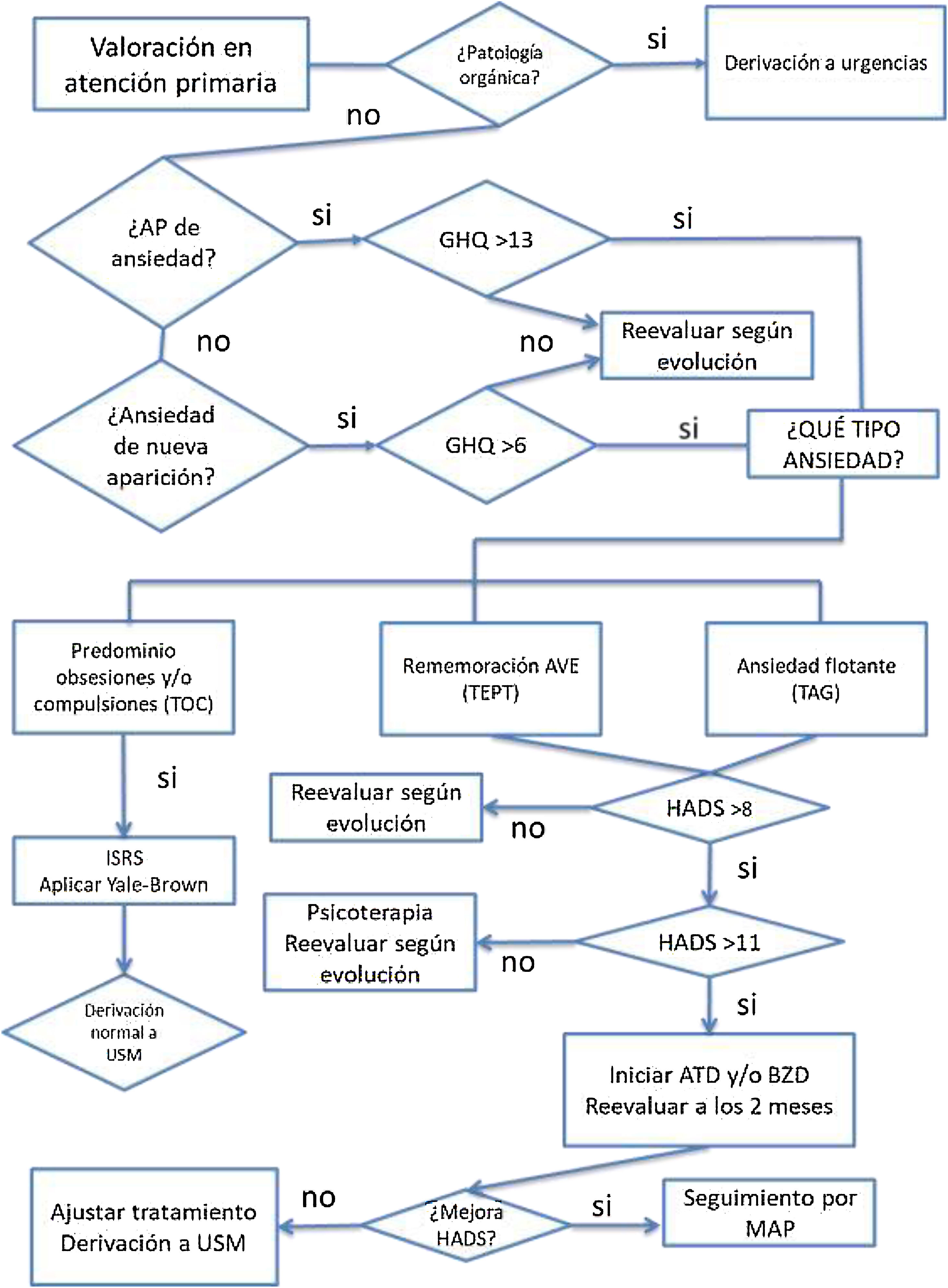
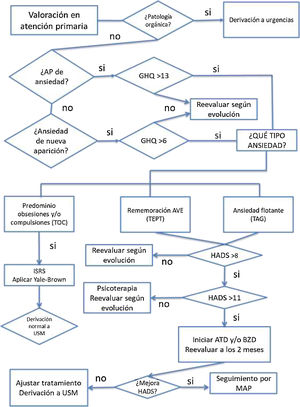
AnsiedadLa ansiedad es una reacción normal ante una situación de amenaza o peligro, y por tanto puede presentarse ante una situación estresante como sufrir COVID-19 o una estancia hospitalaria. Cuando esta reacción es exagerada en duración y magnitud, no está ligada a un peligro, situación u objeto externo, y puede resultar incapacitante, condicionando la conducta, se considera patológica y puede dar lugar a la existencia de un trastorno de ansiedad.
Los trastornos de ansiedad más prevalentes encontrados en los pacientes con un síndrome post-COVID son los trastornos de estrés postraumático (TEPT) (30,4%)19, trastorno obsesivo-compulsivo (TOC) (15,6%)20 y trastornos de ansiedad generalizada (TAG) (12,3%)19.
Cuando la ansiedad surge como una respuesta diferida, en los 6 meses posteriores, a un acontecimiento estresante o a una situación (breve o duradera) de naturaleza amenazante que en sí misma causa un malestar generalizado en casi todo el mundo, estamos ante un TEPT. En una situación como la vivida por la COVID, el desequilibrio neuroquímico, por la alteración inflamatoria e inmunológica, entre otras, puede ser un predisponente que, sumado a una vulnerabilidad personal (neuroticismo o habilidades de enfrentamiento ineficaces) y a situaciones estresantes, facilite la aparición del TEPT o agrave su curso21.
En el caso de que la ansiedad se manifieste con pensamientos (imágenes o impulsos mentales estereotipados) que son desagradables, involuntarios e irrumpen una y otra vez en la actividad mental del individuo, o con actos compulsivos recurrentes, estamos ante un TOC. Para el diagnóstico, las ideas obsesivas y/o actos compulsivos deben estar presentes la mayoría de los días durante al menos 2 semanas y se pueden acompañar de síntomas ansiosos y depresivos (CIE-10)22.
Cuando la ansiedad es generalizada y persistente, no limitada ni predomina en ninguna circunstancia ambiental en particular (es decir, se trata de una «angustia libre flotante») se padece un TAG. Su diagnóstico (CIE-10)22 implica ansiedad, preocupaciones y sentimientos de aprehensión (justificados o no), con relación a acontecimientos y problemas de la vida cotidiana la mayor parte del día, durante al menos varias semanas seguidas y durante más de 6 meses.
Historia clínicaSe recogerá en entrevista clínica al menos:
- 1.
Antecedentes médicos y psiquiátricos personales.
- 2.
Antecedentes familiares de patología psiquiátrica.
- 3.
Toma de fármacos, especialmente aquellos que pueden ocasionar ansiedad y con relación temporal con el síntoma.
- 4.
Consumo de tóxicos.
- 5.
Evaluación psicopatológica dirigida al diagnóstico diferencial con otros trastornos (depresión, consumo de sustancias y otras dependencias, psicosis, trastornos somatomorfos…).
- 6.
Forma de inicio (aguda, subaguda o crónica), evolución de los síntomas (progresiva, fluctuante o escalonada), intensidad (leve, moderada o severa) y repercusión (parcial, total o invalidante).
- 7.
Presencia de conductas evitativas, eventos traumáticos y/o pensamientos, actos compulsivos.
Hay que realizar una exploración física y neurológica básica. Se prestará especial atención a los signos/síntomas de alarma siendo los más frecuentes: somatizaciones (taquicardias, dificultad para respirar, sensación de nudo en el estómago, mareos, dolor de cabeza, dolores generalizados del cuerpo), insomnio de mantenimiento o despertar precoz, cambios en el apetito con repercusión ponderal, sensación de tristeza la mayor parte del tiempo e ideas de muerte estructuradas. Ante estos síntomas se intensificará el tratamiento y el seguimiento en AP.
Tanto para el diagnóstico como en el seguimiento de la respuesta al tratamiento tras 6-8 semanas, se aplicarán escalas como GHQ (General Health Questionnaire)23,24, Y-BOCS (Escala de síntomas obsesivos-compulsivos Yale-Brown)25 o HADS (Hospital Anxiety and Depresion Scale)26. Estas escalas están estandarizadas y validadas en castellano y población hispana. Además, se han usado en alguna de las guías clínicas que tratan los síntomas persistentes de la COVID-1919. El uso y los puntos de corte que se muestran en la figura 3 se pueden consultar en la bibliografía de dichos instrumentos.
Pruebas complementariasAnalítica de orina y sangre para descartar causas de ansiedad secundaria a patología orgánica, inducida por fármacos o por abuso de drogas. Debe incluir al menos hemograma, bioquímica básica, VSG, vitamina B12 y ácido fólico, hormonas tiroideas, y si está justificado, niveles de fármacos o tóxicos.
TratamientoActualmente no hay ningún estudio que oriente a tratamientos específicos para estos síntomas post-COVID. Por tanto, se tratará del mismo modo tanto a los pacientes que no hayan tenido un diagnóstico de ansiedad previo a la COVID como a los que este síntoma haya empeorado en intensidad, frecuencia y repercusión clínica27,28.
FarmacológicoEn TEPT los antidepresivos con mayor evidencia y mejor resultado clínico son los inhibidores selectivos de la recaptación de serotonina (ISRS) (como sertralina), trazodona o mirtazapina.
En TOC están indicados los antidepresivos (fluoxetina, fluvoxamina, paroxetina, sertralina o clomipramina). Al menos hay que esperar 3 meses para alcanzar el inicio del efecto terapéutico.
En TAG se recomienda en primera opción los antidepresivos ISRS (paroxetina, sertralina o escitalopram). En segunda opción, los inhibidores selectivos de la recaptación de serotonina y noradrenalina (ISRSN) (venlafaxina de liberación prolongada, mirtazapina o duloxetina). Cuando la respuesta a dosis óptimas de un ISRS es inadecuada o no es bien tolerada, debe cambiarse a otro ISRS. Si no hay ninguna mejoría después de 8-12 semanas, se considerará otro fármaco con diferente mecanismo de acción (ISRSN, ADT). Se recomienda la utilización de benzodiacepinas (alprazolam, bromazepam, lorazepam, clonazepam o diazepam), no más de 4 semanas, cuando sea crucial el control rápido de los síntomas o mientras se espera la respuesta del tratamiento con antidepresivos o adyuvante en psicoterapia. Otras alternativas pueden ser los anticomiciales, la quetiapina, la buspirona o la hidroxicina.
PsicoterapéuticoEn TEPT es primordial el apoyo psicosocial básico (primeros auxilios psicológicos, gestión del estrés, métodos de afrontamiento positivos, posibilidades de apoyo social), proporcionar información verbal, pero también escrita sobre las reacciones comunes a eventos traumáticos y el lugar en el que se prestarán los servicios, asegurar ambientes seguros que no expongan a situaciones traumáticas, involucrar y apoyar a familiares y cuidadores, tratar otros posibles síntomas que acompañan al TEPT evitando benzodiacepinas.
En TOC, las intervenciones más frecuentes son la terapia cognitivo-conductual, la exposición y prevención de respuesta, y el enseñar formas de resistencia al impulso de hacer rituales compulsivos.
En TAG están indicadas técnicas de relajación, exposición, autocontrol, entrenamiento en habilidades sociales, autoinstrucciones, distracción cognitiva y detención del pensamiento, resolución de problemas, reestructuración cognitiva, terapias interpersonales y familiar breve.
Criterios de derivaciónEn caso de cualquier ansiedad con señales de alarma difíciles de contener está justificada la derivación al servicio de urgencias para descartar patología orgánica.
Si se precisa tratamiento psicológico avanzado con terapia cognitivo-conductual o desensibilización y reprocesamiento por movimientos oculares, derivar a psicología clínica.
Dependiendo de la sintomatología, la intensidad de la patología y su respuesta a la intervención iniciada en AP, se determinará el modo de derivación y el profesional adecuado tal y como se muestra en la figura 3.
DepresiónLas repercusiones emocionales derivadas de la situación generada por la pandemia, la respuesta inflamatoria del sistema nervioso central y otras patologías orgánicas en el contexto de la COVID-19 pueden ocasionar bajo estado de ánimo que derive en un trastorno depresivo mayor (TDM). Entre los supervivientes de la COVID se ha detectado un 31% de TDM29 y en el post-COVID se ha detectado que alrededor del 10,5%19 presenta ánimo depresivo.
El TDM conlleva una pérdida de interés o tristeza acompañada de un cambio en la vitalidad o del nivel general de actividad mantenido en el tiempo. Sus síntomas principales son: ánimo deprimido anormal para el sujeto, durante la mayor parte del día (aunque algunos pacientes se muestran irritables y tensos más que tristes) y casi a diario; marcada pérdida de intereses o de la capacidad de disfrutar de actividades previamente placenteras; falta de vitalidad o aumento de la fatigabilidad y todo o parte de ellos mantenidos al menos 2 semanas.
Historia clínicaSimilar a la descrita en la ansiedad, sumando en la entrevista clínica el despistaje de ideas de muerte o ideación autolítica estructurada.
Se prestará especial atención a los signos/síntomas de alarma, siendo los más frecuentes: intento o conducta suicida sin crítica o sin contención familiar, presencia de alteraciones conductuales graves, agitación psicomotriz o conducta heteroagresiva, persistencia de varios síntomas endogenomorfos (incapacidad de disfrute por las actividades que resultaban placenteras, baja reactividad emocional, insomnio de despertar precoz, empeoramiento matutino de los síntomas, pérdida de apetito y de peso, autorreproches constantes, sentimiento de culpa y disminución de la capacidad de concentración).
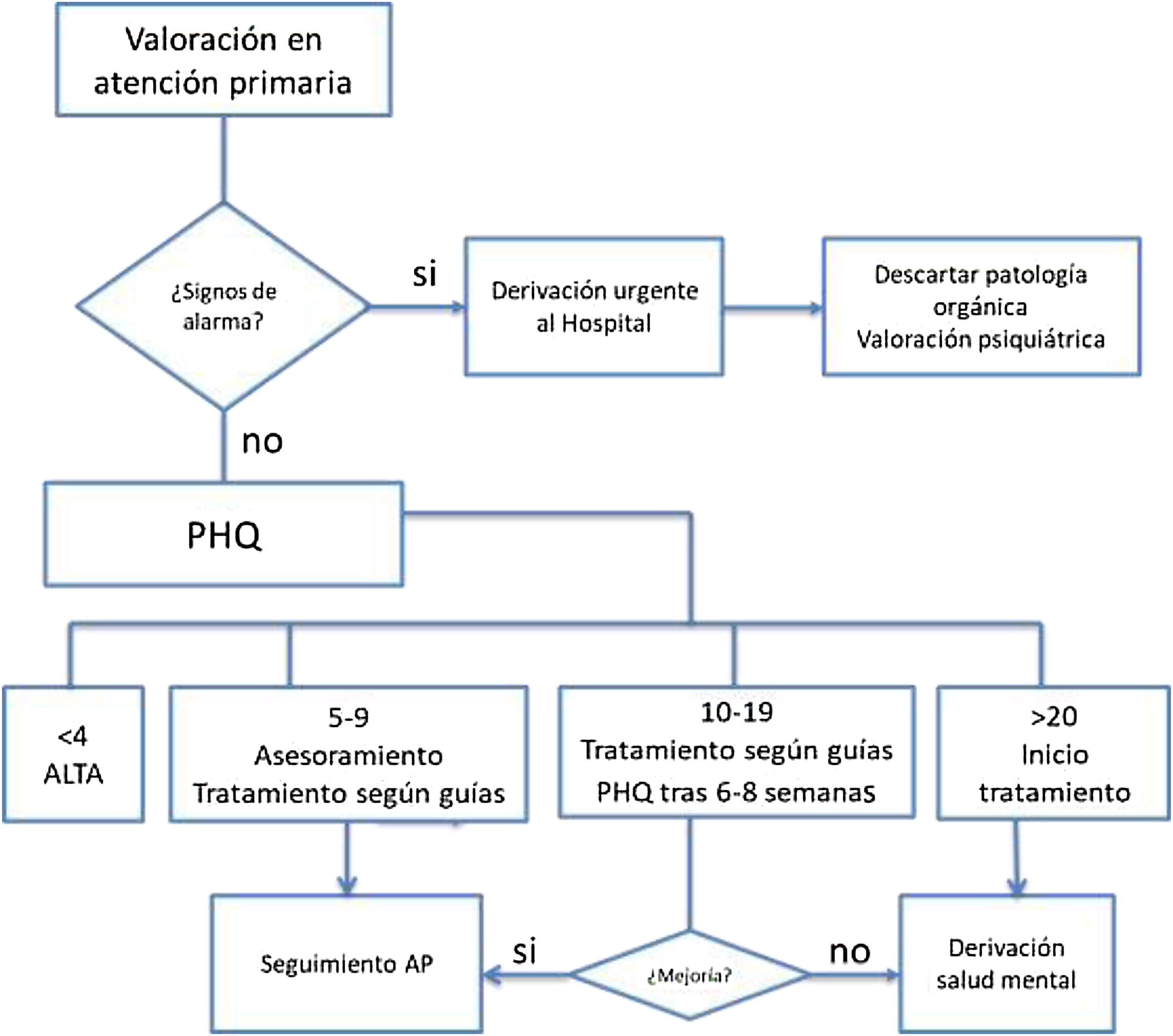
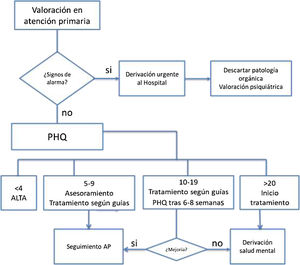
ExploraciónTanto para el diagnóstico como para evaluar la respuesta al tratamiento tras 6-8 semanas se aconseja realizar las siguientes pruebas psicométricas: PHQ-9 (Patient Health Questionnaire)30 o GHQ (General Health Questionnaire)23.
Pruebas complementariasAnalítica de sangre para descartar causas de depresión secundaria a patología orgánica, que al menos incluya hemograma, hormonas tiroideas, bioquímica básica, vitamina B12 y ácido fólico, y si está justificada serología (sífilis, VIH), niveles de fármacos o tóxicos en orina.
TratamientoFarmacológicoLos ISRS (escitalopram, citalopram, fluoxetina, paroxetina, sertralina) son los antidepresivos con mayor evidencia y con mejor balance riesgo/beneficio, debiendo mantenerse 6-12 meses al menos tras la remisión del episodio.
Considerar benzodiacepinas en casos de presencia de ansiedad, insomnio y/o agitación, aunque no deben prolongarse más de 2-3 semanas.
En caso de respuesta parcial, asociar psicoterapia y/o modificar los fármacos; optimizar dosis, cambiar por otro ISRS o asociar otro tipo de antidepresivo (por ejemplo, ISRNA, ADT) en función de la clínica que predomine: insomnio (mirtazapina, trazodona), dolor (duloxetina), disfunción sexual (bupropión), disfunción cognitiva (reboxetina), obsesiones (clomipramina)31.
PsicoterapéuticoSe aconseja realizar ejercicio físico y psicoeducación, apoyo individual y familiar, coordinación con otros profesionales. Seguimiento estrecho, al menos las 4 primeras semanas. La psicoterapia de apoyo se puede ofrecer desde AP.
Asimismo, se recomienda realizar terapia de tipo cognitivo-conductual, de resolución de problemas, de entrenamiento en habilidades sociales, de counselling y/o de activación conductual31.
Criterios de derivaciónSegún la respuesta al tratamiento se derivará o no a salud mental tal y como se muestra en la figura 4.
En el caso de que haya signos de alarma se derivará de forma urgente para valoración psiquiátrica.
InsomnioLos problemas en la esfera del sueño entre los pacientes con síntomas persistentes de COVID-19 tienen una prevalencia del 12%19.
La complejidad etiopatológica del insomnio hace difícil su definición. Según la clasificación internacional de los trastornos de sueño (ICTS-3), se define como dificultad persistente en el inicio del sueño, su duración, consolidación o calidad que ocurre a pesar de la existencia de adecuadas circunstancias y oportunidad para el mismo y que se acompaña de un nivel significativo de malestar o deterioro de las áreas social, laboral, educativa, académica, conductual o en otras áreas importantes del funcionamiento humano31. Esta dificultad se mantiene al menos 3 veces/semana durante al menos un mes (CIE-10)22.
Historia clínicaPara poder discriminar si el insomnio es secundario a la COVID persistente o no, hay que recoger al menos:
- 1.
Historia detallada similar a la detallada en ansiedad y depresión.
- 2.
Historia de hábitos de sueño.
- 3.
Toma de fármacos o drogas de consumo, en posible relación con la sintomatología.
Descartar causas de insomnio orgánico o secundario a patología orgánica realizando analítica de sangre y orina que incluyan los parámetros que se recogen en la ansiedad.
ExploraciónTanto para el diagnóstico como para monitorizar la respuesta al tratamiento tras 6-8 semanas de tratamiento se aplicarán escalas como el Índice de Gravedad del Insomnio (Insomnia Severity Index [ISI])31 o Índice de Calidad del Sueño de Pittsburgh (Pittsburgh Sleep Quality Index [PSQI])31
TratamientoHigiene del sueñoMantener horarios regulares, evitar ingesta de estimulantes desde 6horas antes de acostarse, realizar ejercicio durante el día, dormitorio con ambiente tranquilo y poca luz, no acostarse sin sueño o con hambre, realizar actividades relajantes horas antes de acostarse32.
FarmacológicoEn el caso de que las recomendaciones generales y pautas de higiene del sueño no sean eficaces se puede recurrir a terapia farmacológica, siendo recomendable emplear dosis bajas y durante no más de 4 semanas.
Se utilizará preferentemente fármacos hipnóticos, como benzodiacepínicos de vida corta (midazolam o triazolam), de vida media (lormetazepam o loprazolam) y de vida larga (flurazepam); o no benzodiacepínicos (zolpidem o zoplicona).
En insomnio crónico o comorbilidad con ansiedad/depresión, se puede recurrir a antidepresivos, como trazodona, mirtazapina o amitriptilina y antiepilépticos como gabapentina (a dosis bajas). Los antipsicóticos atípicos (quetiapina u olanzapina) a dosis bajas se usan ante un insomnio crónico refractario. En caso de retraso de la fase de sueño se puede recurrir a melatonina32.
Criterios de derivaciónAnte la sospecha de problemas del sueño complejos o persistencia del insomnio de forma significativa, a pesar de haber seguido todas las indicaciones, se derivará a salud mental.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.