El tromboembolismo pulmonar (TEP) es siempre una urgencia médica. En caso de tener duda diagnóstica, conviene no demorar el ingreso hospitalario y se debe proceder al tratamiento. Es una patología frecuente, infradiagnosticada, con alta morbilidad y mortalidad. Su incidencia real no es bien conocida, tanto por su variabilidad clínica, como por las dificultades para su diagnóstico. Debido a su alta morbilidad supone un gran coste socieconómico y sanitario para la administración.
The pulmonary thromboembolism (PET) is always a medical emergency. If there is a doubt with the diagnosis, it is important not to delay hospitalisation and treatment. It is a frequently under-diagnosed condition, with high morbidity and mortality. Its real incidence is not well established, due to its clinical variability, as well as the difficulties in diagnosing it. Owing to its high morbidity, this pathology is a major socioeconomic and cost for health care services.
El tromboembolismo pulmonar1,2 (TEP) es el cuadro clínico que resulta de la obstrucción de la circulación arterial pulmonar de un émbolo procedente del sistema venoso profundo de las extremidades inferiores y de la región pélvica. Junto con la trombosis venosa profunda (TVP) constituyen la enfermedad tromboembólica venosa (ETV).
El TEP es una patología con una clínica variable, silente e inespecífica de difícil diagnóstico. En ocasiones hay ausencia de factores de riesgo desencadenantes. Es un proceso que muchas veces no sospechamos, por lo que debemos tener un razonable nivel de presunción.
La dificultad1,2,5,6 del diagnóstico del TEP demanda una sospecha elevada por parte del clínico. Es útil aplicar las reglas de predicción clínica de Wells simplificada. La otra dificultad en el diagnóstico se deriva de que no hay ningún dato que sea específico de TEP. Según la forma de aparición1 hace que se clasifique en TEP masivo y TEP no masivo.
El TEP es un problema de salud muy importante1,3, ya que es la tercera causa de muerte hospitalaria y sin tratamiento tiene una mortalidad de hasta 30%. La complicación más grave descrita del TEP a largo plazo es la hipertensión pulmonar. La importancia socio-sanitaria de la ETV conlleva la necesidad de proporcionar los recursos asistenciales suficientes, ya que es una enfermedad frecuente, en aumento y se trata de una enfermedad grave. Es primordial dotar al profesional sanitario de formación y medios para mejorar la asistencia sanitaria de esta enfermedad.
La ETV a día de hoy es una enfermedad prevenible, en la mayoría de los casos, por lo menos en pacientes de alto riesgo. Conociendo qué pacientes presentan un mayor riesgo de desarrollar la enfermedad conviene extremar la profilaxis y la detección precoz ante los primeros síntomas de la misma.
EpidemiologíaLas revisiones de la Sociedad Española de Medicina Interna (S.E.M.I.)4 en el grupo de estudio del protocolo de ETV estiman que la incidencia del primer episodio de trombosis venosa profunda (TVP) en la población general es de 0,5/1.000 habitantes/año. Lo que supone que en España hay unos 20.000 pacientes con TVP al año. Otros estudios estiman una incidencia de ETV entre 1,6-1,8 hasta de 3 casos por 1.000 habitantes. Además, la ETV supone, según algunos estudiosos, entre el 1- 2% de los ingresos hospitalarios. En España la hospitalización solo por TEP supone unos gastos mínimos de 20 millones de euros al año.
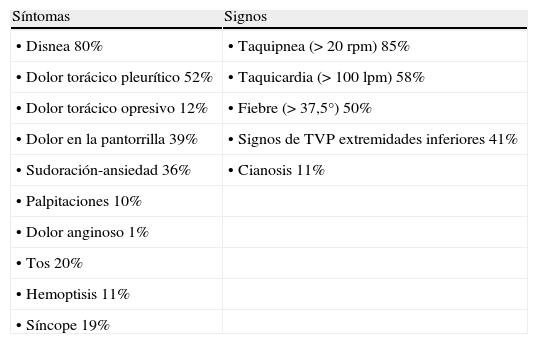
ClínicaA veces el TEP3 se presenta asintomático, siendo la disnea el síntoma más frecuente por el que se acude a urgencias. En ocasiones hay ausencia de factores de riesgo desencadenantes (tabla 1). Es útil aplicar la predicción clínica de Wells simplificada para el diagnóstico (tabla 2). Los síntomas y signos más frecuentes 1,5,6 se describen en la tabla 3, siendo la disnea de aparición súbita inexplicable y dolor torácico de tipo pleurítico los síntomas más frecuentes.
Relación de factores de riesgo desencadenantes de la enfermedad tromboembólica. Guía PRETEMED 2007
| FACTORES DE RIESGO PARA ENFERMEDAD TROMBOEMBÓLICA VENOSA PROPUESTOS POR LA GUÍA PRETEMED 2007 |
| • FACTORES CONSTITUCIONALES: |
| Edad, embarazo, puerperio, trombofilia, sexo femenino |
| • HÁBITOS Y ESTILOS DE VIDA: |
| Encamamiento de más de 4 días, hábito tabáquico, sedentarismo, viaje prolongado |
| • FÁRMACOS E INTERVENCIONES: |
| Anticonceptivos, marcapasos, tratamiento hormonal sustitutivo; instrumentalización con catéter central, cirugía mayor abdomino-pélvica, obstétrica, torácica y neurocirugía |
| • CIRCUNSTANCIAS CLÍNICAS AGUDAS: |
| Accidente cerebrovascular, infarto agudo de miocardio, TEP previo, enfermedad tromboembólica venosa previa, insuficiencia cardíaca, traumatismo de miembro inferior sin cirugía, (TVP) previo, neoplasia, traumatismo grave y fracturas óseas |
| • CIRCUNSTANCIAS CLÍNICAS CRÓNICAS: |
| Diabetes mellitus, HTA, enfermedad pulmonar crónica descompensada, dislipidemia, obesidad, neoplasia, síndrome nefrótico, diálisis crónica, enfermedad inflamatoria intestinal. Enfermedad metastásica avanzada, enfermedad de Behcet, hemoglobinuria paroxística nocturna. |
Tabla diagnóstica. Predicción clínica de Wells simplificada
| PREDICCIÓN CLÍNICA DE WELLS SIMPLIFICADA PUNTOS | |
| • Sígnos y síntomas de TVP | 3 puntos |
| • TEP más probable que un diagnóstico alternativo | 3 puntos |
| • Antecedente de inmovilización de más 3 dias o cirugía hace menos de 3 semanas | 1,5 puntos |
| • Frecuencia cardíaca >100 latidos por minuto | 1,5 puntos |
| • Antecedentes de TVP o TEP previo | 1,5 puntos |
| • Episodio de hemoptisis | 1 punto |
| • Enfermedad neoplásica concomitante | 1 punto |
| RESULTADOS |
| • Probabilidad clínica baja <2 puntos. Probabilidad de TEP de 10% |
| • Probabilidad clínica moderada 2-6 puntos. Probabilidad de TEP de 20 a 40% |
| • Probabilidad clínica alta >6 puntos. Probabilidad de TEP del 65% |
| • Probabilidad clínica baja con un resultado negativo de dímero D: permite excluir el TEP con un grado muy alto de fiabilidad con valor predictivo negativo: 99% |
| • Probabilidad clínica intermedia o alta o el dímero D es positivo se hace gammagrafía o angio-TAC |
Síntomas y signos frecuentes en el tromboembolismom pulmonar
| Síntomas | Signos |
| • Disnea 80% | • Taquipnea (>20rpm) 85% |
| • Dolor torácico pleurítico 52% | • Taquicardia (>100lpm) 58% |
| • Dolor torácico opresivo 12% | • Fiebre (>37,5°) 50% |
| • Dolor en la pantorrilla 39% | • Signos de TVP extremidades inferiores 41% |
| • Sudoración-ansiedad 36% | • Cianosis 11% |
| • Palpitaciones 10% | |
| • Dolor anginoso 1% | |
| • Tos 20% | |
| • Hemoptisis 11% | |
| • Síncope 19% |
En los servicios de urgencias hospitalarios las pruebas complementarias son útiles para el diagnóstico, entre las que se encuentra el ECG, la radiografía de tórax, la gasometría, el dímero-D con un alto valor predictivo negativo (VPN) en pacientes con baja sospecha clínica de ETV, la gammagrafía de ventilación/perfusión, la angioTAC suele ser fundamental con una alta sensibilidad y especificidad pero con el inconveniente de que es accesible solo en los servicios vasculares de referencia. Por último, la arteriografía, siendo la «prueba de oro», no está disponible en todos los centros hospitalarios y no está exenta de complicaciones (morbilidad 4%, mortalidad 0,5%), siendo su sensibilidad del 98% y su especificidad del 95-98%, y solo estaría indicada en los casos de alta sospecha clínica y negatividad de la angioTAC y/o la gammagrafía pulmonar.
Caso clínicoLe presentamos el caso clínico de una mujer de 57 años que acude al Servicio de Urgencias Hospitalario por episodio de dolor precordial de 2 días de evolución que cedía espontáneamente, de características no bien definidas con irradiación a los miembros superiores y cuello. El último episodio se acompañó de cortejo vegetativo con una sudoración profusa y de mayor duración por lo que decide acudir al Centro Hospitalario.
Antecedentes personalesLa paciente tiene una obesidad grado I IMC 33,4%, es fumadora de 15 paquetes/año. No es diabética ni hipertensa ni dislipémica. Tiene diagnosticado un hipotiroidismo subclínico sin tratamiento actual. No tiene cirugía reciente. No presenta alergias medicamentosas conocidas.
Antecedentes quirúrgicosAmigdalectomía a la edad de 7 años de edad y legrado uterino hace 18 años.
Exploración físicaEstaba consciente y orientada con buen estado general, normohidratada y normocoloreada, eupneica en reposo. Afebril (36,5°C). Normotensa. (123/78). La auscultación cardíaca con tonos rítmicos sin soplos ni extratonos. La auscultación pulmonar con murmullo vesicular sin ruidos sobreañadidos. Saturación O2: 97%. El abdomen estaba globuloso y no doloroso. No presenta masas ni megalias. Los miembros inferiores sin edemas, signo de Homan negativo. Pulsos bilaterales simétricos.
Pruebas complementarias- -
ECG: RS a 92 lpm, eje QRS a -60°, BCRIHH, no conocido. En días posteriores el ECG se normaliza, desapareciendo dicho bloqueo.
- -
Analítica: Hemoglobina 13,5 g/dl, Hto 39%, hematíes 4.7.106. Leucocitos 9.700, plaquetas 160.000. TP 1, TTPA 0.9. Fibrinógeno 506. PCR 11,5. (normal<1) glucosa 110mg/dl, creatinina 1,03, urea 56, Na 136, K+ 4. Dímero D: 325 (normal<500 ng/ml). Troponina I 0,01 (normal<0,08 ng/mL), CK 112 (normal<190U/L), CK-MB 3.92 (normal 0-25 UI/L), mioglobina 32,6 (normal 0 a 85 ng/mL). Marcadores tumorales dentro de la normalidad. La gasometría arterial: pH 7,41, pCO2: 38, pO2: 76, CO3H 24, Sat O2: 97, FiO2: 21.
- -
Radiografía de tórax: sin hallazgos significativos.
- -
Ecografía abdominal: esteatosis hepática difusa; resto sin alteraciones.
Dado que acude por dolor torácico se realiza una coronariografía: que se informa sin lesiones significativas. Fracción de eyección: 85,61%.
- -
Ecocardiograma: Insuficiencia mitral leve e hipertensión pulmonar de 52mmHg,
- -
Gammagrafia ventilación/perfusión: Se realizó por los datos del ecocardiograma anterior y dio como resultado un estudio de ventilación normal. Estudio de perfusión: Amputación gammagráfica del segmento 6 del LID (no correspondiente con el estudio de ventilación). Se decide realizar una angio-TAC.
- -
Angio-TAC en el Servicio de referencia y es concluyente para el diagnóstico de TEP. Se informa como TEP masivo.
Para buscar el origen de la enfermedad tromboembólica se realiza a posteriori una ecodoppler de miembros inferiores (MMII): vena femoral común izquierda con material ecogénico en su interior (trombosis venosa profunda (TVP) en MII.
El tratamiento aplicado a la paciente fue con heparina no fraccionada i.v. La administración de anticoagulantes orales se produjo entre los días 1 y 3 después del inicio del tratamiento con la heparina, y se simultanearon ambos tratamientos durante 2 a 3 días. Recordemos que la heparina debe suspenderse cuando se hayan alcanzado valores terapéuticos de INR entre 2 y 3 durante 2 días consecutivos.
Al alta la paciente presentaba un diagnóstico principal: TEP bilateral masivo y TVP en MMII. Como diagnósticos secundarios presenta hipotiroidismo subclínico. Insuficiencia respiratoria parcial (hipoxemia). Obesidad grado I.
El tratamiento actual que sigue nuestra paciente tras el alta hospitalaria es: nevibolol 5mg /12 horas. Amlodipino 5mg/24 horas, atorvastatina 40mg / 24 horas. Acenocumarol 4mg, según pauta de Hematología. Lansoprazol 15mg / 24 horas. La paciente actualmente precisa revisiones en la consulta de Neumología y controles periódicos analíticos de acenocumarol.
DiscusiónEste caso descrito de TEP es de presentación atípica, discordante, en el que no encontramos ni la clínica ni las pruebas complementarias que se suelen presentar, ya que no había disnea, ni tampoco hay un dímero D elevado para sugerirlo. Nuestra paciente según la predicción clínica de Wells simplificada tenía una probabilidad baja. Ella solo presentaba dolor torácico opresivo, simulaba un cuadro anginoso. La gasometría fue normal. La radiografía de tórax era normal sin aparecer la típica Joroba de Humpton. En el ECG: nos encontramos BCRIHH (el ECG en TEP puede variar desde la normalidad a patrones de rama derecha, pero en este caso es un bloqueo de rama izquierda).
La prueba diagnóstica fundamental para su detección fue el angio-TAC (la angiografía por tomografía computarizada helicoidal con contraste), que se ha convertido en el procedimiento de imagen inicial y la prueba diagnóstica de referencia para la embolia pulmonar, con una sensibilidad del 90-100% y una especificidad del 81-90% respecto a la arteriografía pulmonar.
Se instauró también tratamiento para la hipertensión arterial y la dislipemia que fueron diagnosticadas durante su ingreso. Por todo lo visto anteriormente para el diagnóstico de TEP es fundamental tener una sospecha clínica, a partir de un cuadro clínico compatible, aunque en nuestra paciente los síntomas y las pruebas complementarias no hacían sospechar, de inicio, este cuadro.