Los hematomas espinales (HE) son una afección muy poco frecuente, que puede causar un deterioro neurológico rápido e irreversible.
Pacientes y métodoPresentamos un estudio retrospectivo con 8 casos de HE tratados en nuestro servicio en los últimos 5 años. Se analizaron: edad, sexo, factores predisponentes, situación clínica, características radiológicas, tratamiento y evolución.
ResultadosLos pacientes eran 5 mujeres y 3 varones. Las edades oscilaron entre 13 y 81 años. Cinco pacientes eran hipertensos; 4 presentaban alteraciones de la coagulación; en 3, el hematoma apareció en relación con un esfuerzo físico; en 1, tras una punción lumbar y en 1 fue secundario a un cavernoma intramedular. El inicio clínico fue en todos los casos con dolor, seguido de la instauración de síntomas neurológicos. Cuatro eran epidurales, dos subdurales y dos intramedulares. Todos los HE epidurales y uno subdural eran posteriores a la médula espinal. Cinco pacientes fueron intervenidos por deterioro neurológico progresivo. Sólo 1 presentó mejoría clínica. Los casos no intervenidos estaban en mejor situación neurológica y mejoraron espontáneamente, y 2 de ellos fueron dados de alta sin secuelas.
ConclusionesLos HE son procesos de fisiopatología controvertida. Se desconocen los mecanismos que los desencadenan, así como los vasos (arteriales o venosos) y el compartimento anatómico en que se originan. Se precisa un diagnóstico precoz y un tratamiento quirúrgico urgente cuando hay síntomas neurológicos progresivos. En estos casos, el factor pronóstico más importante es el estado neurológico preoperatorio.
Spinal haematomas (SH) are a rare pathology. They can produce a rapid and irreversible neurological deterioration.
MethodIn this retrospective study, we review 8 cases of SH treated in our centre over the last five years. Data collected were: age, sex, predisposing factors, clinical status, radiological features, treatment and outcome.
ResultsFive patients were female and three male. Age ranged between 13 and 81 years. Five patients were hypertensive. Four had a coagulation disorder. In three patients SH occurred after physical effort. One case appeared after a lumbar puncture and another was secondary to intramedullary cavernous angioma. All patients presented with pain followed by neurological symptoms. Four cases were epidural, two subdural and two were intramedullary. All epidural SH and one subdural SH, were located dorsal to medulla. Five patients were operated on due to progressive neurological deterioration. Only one of them showed neurological improvement. Patients who were not operated on, had a better neurological status and they improved spontaneously. Two of them were discharged without neurological symptoms.
ConclusionsThere is controversy over the physiopathology of SH. The triggering mechanisms are unknown. The vessel (artery or vein) and the anatomical compartment in which SH arise are also unknown. Prompt diagnosis and urgent surgical treatment are needed when the patient has neurological symptoms. In these cases, the most important prognostic factor is the preoperative neurological status.
Los hematomas espinales (HE) son una entidad clínica poco frecuente que puede causar un deterioro neurológico rápido y a menudo irreversible si no se diagnostica y se trata precozmente.
Se atribuye a Jackson el primer caso de HE diagnosticado clínicamente. Fue publicado en 1869 bajo el título “Case of spinal apoplexy”1. El primer caso evacuado quirúrgicamente con éxito se publicó en 19112. En los últimos años estamos asistiendo a un aumento de los casos diagnosticados. Esto se justifica por los avances en las técnicas diagnósticas y por el aumento de la esperanza de vida y del número de pacientes anticoagulados2. Aun así, sorprende su baja incidencia si se la compara con la de las hemorragias intracraneales.
El objetivo del presente trabajo es llamar la atención sobre esta afección, analizar las distintas teorías fisiopatológicas existentes y mostrar nuestra experiencia en este tipo de procesos.
Pacientes y métodoRealizamos un estudio descriptivo retrospectivo sobre 8 casos de hematomas espinales diagnosticados y tratados en nuestro servicio de neurocirugía en los últimos 5 años. Se excluyeron del presente estudio los hematomas espinales posquirúrgicos y los secundarios a un traumatismo directo en la columna vertebral.
Mediante la revisión de las historias clínicas se analizaron las siguientes variables: edad y sexo, antecedentes personales, síntomas iniciales, evolución clínica neurológica, localización y extensión de los hematomas, tratamiento realizado y resultados obtenidos. Tres de los casos fueron publicados como casos clínicos3–5.
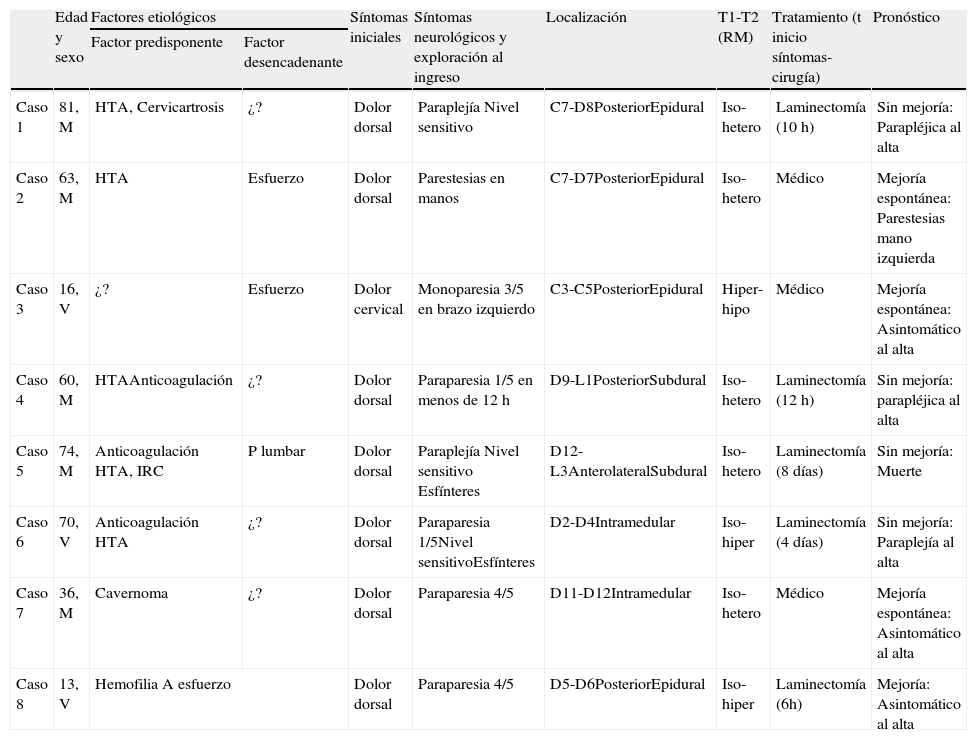
Resultados (tabla 1)Los pacientes eran 5 mujeres y 3 varones. Las edades oscilaron entre 13 y 81 (media, 51,6) años; 5 eran hipertensos; 4 pacientes presentaban alteraciones de la coagulación: 2 pacientes (casos 5 y 6) recibían acenocumarol (Sintrom®) por fibrilación auricular; 1 (caso 4) estaba siendo tratado con heparinas de bajo peso molecular y triple antiagregación plaquetaria (ácido acetilsalicílico, clopidogrel e inhibidores de la glucoproteína IIb/IIIa) por un infarto agudo de miocardio reciente y 1 (caso 8) era un niño hemofílico. El caso 5 apareció tras una punción lumbar: se trataba de una mujer de 74 años, con fibrilación auricular (FA) e insuficiencia renal crónica, que fue ingresada para estudio de hidrocefalia crónica del adulto; durante su ingreso, se sustituyó el acenocumarol por enoxaparina (Clexane® 60 mg/ 24 h) y se realizó un test de infusión mediante una punción lumbar. Dicho test fue negativo y se le dio el alta hospitalaria. Ocho días después reingresó por una paraplejía con nivel sensitivo. En 3 pacientes había antecedentes de algún esfuerzo físico. En los 2 más jóvenes (13 y 16 años), el hematoma apareció tras jugar un partido de fútbol, pero no referína traumatismo directo alguno (casos 3 y 8). El caso 2 apareció tras realizarse una maniobra de Valsalva por un acceso de tos. El caso 7 fue secundario a un cavernoma intramedular. El inicio clínico fue en todos ellos con dolor, seguido de la instauración de síntomas neurológicos. En todos los casos el diagnóstico por imagen se realizó mediante resonancia magnética (RM): 4 eran epidurales, 2 subdurales y 2 intramedulares. Todos los HE epidurales eran posteriores al saco tecal y la médula espinal: 1 cervical (C3-C5), 2 cervicodorsales (C7-D8 y C7-D7) y 1 dorsal (D5-D6). Un HE subdural era posterior a la médula (D9-L1) y otro anterolateral a ésta (D12-L3). Los 2 intramedulares afectaban a la médula dorsal (D11-D12 y D2-D4). Cinco pacientes fueron intervenidos, 3 de ellos antes de 12 h de iniciados los síntomas. Sólo mejoró clínicamente el paciente más joven, que presentaba una paraparesia 4/5 en el momento de la cirugía. En todos los casos no intervenidos, desaparecieron el dolor y los síntomas neurológicos, y los controles por imagen demostraron la resolución progresiva del hematoma. Dos de ellos fueron dados de alta sin secuelas neurológicas.
Características generales
| Edad y sexo | Factores etiológicos | Síntomas iniciales | Síntomas neurológicos y exploración al ingreso | Localización | T1-T2 (RM) | Tratamiento (t inicio síntomas-cirugía) | Pronóstico | ||
| Factor predisponente | Factor desencadenante | ||||||||
| Caso 1 | 81, M | HTA, Cervicartrosis | ¿? | Dolor dorsal | Paraplejía Nivel sensitivo | C7-D8PosteriorEpidural | Iso-hetero | Laminectomía (10 h) | Sin mejoría: Parapléjica al alta |
| Caso 2 | 63, M | HTA | Esfuerzo | Dolor dorsal | Parestesias en manos | C7-D7PosteriorEpidural | Iso-hetero | Médico | Mejoría espontánea: Parestesias mano izquierda |
| Caso 3 | 16, V | ¿? | Esfuerzo | Dolor cervical | Monoparesia 3/5 en brazo izquierdo | C3-C5PosteriorEpidural | Hiper-hipo | Médico | Mejoría espontánea: Asintomático al alta |
| Caso 4 | 60, M | HTAAnticoagulación | ¿? | Dolor dorsal | Paraparesia 1/5 en menos de 12 h | D9-L1PosteriorSubdural | Iso-hetero | Laminectomía (12 h) | Sin mejoría: parapléjica al alta |
| Caso 5 | 74, M | Anticoagulación HTA, IRC | P lumbar | Dolor dorsal | Paraplejía Nivel sensitivo Esfínteres | D12-L3AnterolateralSubdural | Iso-hetero | Laminectomía (8 días) | Sin mejoría: Muerte |
| Caso 6 | 70, V | Anticoagulación HTA | ¿? | Dolor dorsal | Paraparesia 1/5Nivel sensitivoEsfínteres | D2-D4Intramedular | Iso-hiper | Laminectomía (4 días) | Sin mejoría: Paraplejía al alta |
| Caso 7 | 36, M | Cavernoma | ¿? | Dolor dorsal | Paraparesia 4/5 | D11-D12Intramedular | Iso-hetero | Médico | Mejoría espontánea: Asintomático al alta |
| Caso 8 | 13, V | Hemofilia A esfuerzo | Dolor dorsal | Paraparesia 4/5 | D5-D6PosteriorEpidural | Iso-hiper | Laminectomía (6h) | Mejoría: Asintomático al alta | |
C: cervical; D: dorsal; Hetero: heteroseñal; Hipo: hiposeñal; HTA: hipertensión arterial; IRC: insuficiencia renal crónica; Iso: isoseñal; L: lumbar; M: mujer; P lumbar: punción lumbar; RM: resonancia magnética; T: tiempo; V: varón.
Los HE pueden clasificarse en epidurales, subdurales, subaracnoideos o intramedulares, según el compartimento anatómico afectado. De todos ellos, los más frecuentes son los de localización epidural, que son 3/4 HE2,6,7. El resto, especialmente los intramedulares, son muy infrecuentes2.
Edad y sexoLos HE son más frecuentes entre la quinta y la sexta década de la vida, con una incidencia máxima entre los 55 y los 70 años2,8. Dos de nuestros pacientes tenían 13 y 16 años, lo cual es un hecho muy infrecuente, pues los HE espontáneos son muy raros en jóvenes menores de 20 años2.
En la mayoría de las series predominan los varones sobre las mujeres, tendencia más marcada en los HE epidurales (relación 2:1) que en los HE subdurales (relación de casi 1:1)2. En nuestra serie hubo un discreto predomino de las mujeres sobre los varones (5/3), aunque este hecho no es significativo por el bajo número de casos.
Factores etiológicosLos HE se han relacionado con multitud de factores, como cirugía intracraneal9, traumatismos y punciones lumbares3,10, alteraciones de la coagulación2,4,5,8,11,12, maniobras de Valsalva2, movimientos bruscos7, hipertensión y arteriosclerosis2, edad avanzada2, artrosis7, etc., pero estos factores son muy frecuentes en la población general, mientras que la incidencia de los HE es muy baja. Hoy se cree que hay factores predisponentes (hipertensión, edad avanzada con vasos frágiles, arteriosclerosis, alteraciones de la coagulación, etc.) sobre los que actuarían factores desencadenantes (esfuerzos físicos, movimientos bruscos más allá de los límites de tolerancia de los vasos, maniobras de Valsalva, punciones lumbares, etc.), y el sangrado se origina sólo cuando coinciden ambos en el mismo paciente2. Así, las alteraciones de la coagulación no serían capaces de causar por sí solas un HE, salvo que aparecieran otras circunstancias añadidas, como punciones lumbares, esfuerzos físicos, movimientos bruscos, maniobras de Valsalva, etc.8. De hecho, el tiempo de protrombina no se relaciona con la gravedad ni con la frecuencia de los HE2.
Los HE idiopáticos son los más frecuentes y suponen casi el 40% en algunas series2. Entre los HE secundarios, los más habituales son los relacionados con trastornos de la coagulación y con punciones lumbares2,8,11–13. En nuestra serie, 4 pacientes (50%) presentaban alteraciones de la coagulación. En 2 de éstos no se identificó ningún factor desencadenante del hematoma. De los otros 2, 1 apareció tras una punción lumbar y 1 en relación con un esfuerzo físico.
Los traumatismos directos en la columna vertebral rara vez producen HE con compresión medular2,14 y son más frecuentes en niños de 1–2 años por la fragilidad del cuello respecto al peso de la cabeza. Los tumores y malformaciones vasculares suelen causar HE subaracnoideos o intramedulares2. Los tumores espinales que con más frecuencia originan HE son los ependimomas, neurinomas y gliomas2.
FisiopatologíaClasificación de los hematomas espinales según el compartimento anatómico afectadoLa piamadre es el envoltorio meníngeo más interna y fina, que se adhiere íntimamente a la médula y las raíces espinales. La aracnoides está formada por dos capas: una laminar compacta, más externa y en contacto con la duramadre, y otra más interna formada por trabéculas conjuntivas. La duramadre es la membrana más externa, gruesa y resistente y está formada por un conjunto de laminillas concéntricas, ricas en fibras de colágeno9. Estas membranas delimitan tres espacios anatómicos: epidural, subdural y subaracnoideo, en los cuales puede acumularse la sangre y originarse los hematomas de su mismo nombre.
Tanto el espacio epidural como el subaracnoideo son espacios reales que existen en condiciones fisiológicas. El espacio subaracnoideo se encuentra entre la aracnoides y la piamadre y contiene el líquido cefalorraquídeo (LCR), que circula libremente. El espacio subdural, sin embargo, es un espacio virtual que no existe en condiciones normales y se halla ocupado por un tejido de células neuroteliales, alargadas, con numerosas ramificaciones, que delimitan pequeños espacios lacunares, con material amorfo11,15,16. Sólo aparece el espacio subdural cuando se rompen las células neuroteliales y se forman planos de fractura, que unen los espacios lacunares. El espacio epidural está delimitado por la duramadre y el periostio vertebral del canal espinal. Contiene la grasa epidural que protege mecánicamente la médula espinal. Cubierto por la grasa, hay un plexo venoso que recorre toda la longitud del espacio epidural. Las venas de este plexo tienen paredes muy finas y carecen de válvulas venosas.
Los vasos espinales de mayor calibre se encuentran en el espacio epidural, el espesor de la duramadre y el espacio subaracnoideo11. En el espesor de la aracnoides y el espacio subdural (interfase duramadre-aracnoides) sólo hay capilares y vénulas11,16.
Hematomas epiduralesNo se conoce su fisiopatología ni el origen del sangrado. Existen dos teorías: arterial y venosa. Según ésta17,18, los HE epidurales se producen por un aumento brusco de la presión intratorácica o intraabdominal (tos, estornudos, Valsalva) que se transmite directamente a las venas del plexo venoso epidural y causa su rotura. La teoría venosa se apoya en que este plexo está más desarrollado dorsalmente y es más pequeño en la cara ventral del saco dural, donde está cubierto en parte por el ligamento longitudinal posterior14,17,18. Esto explicaría que la mayoría de los HE epidurales sean dorsales al saco tecal. Esta teoría se ha puesto en duda porque la presión en las venas epidurales, sobre todo en la región cervical, es muy baja y menor que la presión intratecal, por lo que un sangrado venoso no sería capaz de progresar y comprimir la médula espinal6. La teoría arterial19,20 defiende que el origen del sangrado son las arterias radiculares que acompañan a las raíces nerviosas, dentro del espacio epidural. Un movimiento forzado y brusco, especialmente en personas con espondilartrosis, estiraría y rompería estos vasos7. Esto explicaría que los HE epidurales a veces se inicen con dolor de tipo radicular, su supuesta asociación con la hipertensión y que la evolución clínica sea aguda y brusca2. Por otra parte, en ninguno de nuestros casos, ni en la mayoría de los publicados2, se ha podido ver la arteria rota durante la cirugía, aunque la evacuación fuera muy precoz. En cambio, en todos los hematomas epidurales intervenidos por nosotros pudimos ver un profuso sangrado venoso epidural, resultados que coinciden con los de la mayor parte de los casos publicados21. Por este motivo es más aceptado el origen venoso del hematoma2.
Hematomas subduralesLa fisiopatología de los HE subdurales es poco conocida22–24. No se sabe en qué vasos se origina el hematoma23 ni si éste se inicia en el espacio subdural o el subaracnoideo, ya que es muy frecuente ver que la sangre se extiende y ocupa ambos espacios8,21,23. Por eso algunos autores prefieren hablar de HE intradurales extramedulares23. Los vasos del espacio subdural son muy escasos y de pequeño calibre11,15,16, por lo que se cree que el sangrado podría iniciarse en el espacio subaracnoideo21,25,26. La rotura de estos vasos causaría una rotura secundaria de la aracnoides, y la sangre alcanzaría el espacio subdural21,23,26. Esto explicaría que algunos casos se inicien con síntomas similares a los de la hemorragia subaracnoidea (cefalea y rigidez de nuca)2,26.
En uno de los hematomas subdurales de nuestra serie (caso 5) se pudo ver durante la cirugía cómo la colección hemática del espacio subdural se extendía al espacio subaracnoideo espinal. Se trataba de una mujer anticoagulada a la que se practicó una punción lumbar diagnóstica. El origen del hematoma pudo ser la punción directa de los vasos de las capas más internas de la duramadre o del espacio subaracnoideo11. También podría explicarse por la hipotensión de LCR, que produciría un deslizamiento de la aracnoides sobre la duramadre, por lo que se desgarrarían células neuroteliales y pequeños vasos11. Todo ello potenciado por la anticoagulación.
Hematomas subaracnoideosSon los hematomas en que la aracnoides permanece íntegra y contiene el hematoma separado del espacio subdural2,8. Se las considera lesiones propias e independientes de los hematomas subdurales8. Se cree que se originan por un aumento brusco de presión en la luz de vasos radiculares, arteriales o venosos, del espacio subaracnoideo. Si el sangrado se origina en dicho espacio, es más difícil que se forme un coágulo localizado por el efecto fibrinolítico del LCR y por la propia dilución de la sangre. Pero si el sangrado es muy rápido o hay alguna causa que dificulte la circulación del LCR (aracnoiditis, espondilosis, hernias discales, etc.), se favorece el crecimiento del coágulo8,23. No hubo en nuestra serie ningún caso de HE subaracnoideo puro.
Hematomas intramedularesSuelen ser secundarios a una afección subyacente, como tumores o malformaciones vasculares. De los 2 casos de nuestra serie, 1 fue secundario a un cavernoma intramedular y 1 apareció en un paciente hipertenso y anticoagulado.
ClínicaLa mayoría de los HE suelen tener un curso brusco, agudo (ictal). Aparecen generalmente con dolor dorsal espinal, en función del nivel afectado, seguido de síntomas por compresión medular. Se han descrito múltiples déficit neurológicos: alteraciones sensitivas, motrices, disfunción de esfínteres, síndrome de Brown-Séquard2–8,11,13,14,21,23,27,28, entre otros. En todos nuestros pacientes se iniciaron con dolor, y todos presentaron déficit motores, salvo 1 que sólo refería parestesias en ambas manos.
Los HE epidurales suelen tener un curso similar pero más abrupto que los subdurales2. Los HE subaracnoideos pueden adoptar dos formas clínicas: como HE típicos, con dolor y síntomas de compresión medular, o semejantes a un cuadro cerebral con cefalea, vómitos, meningismo y alteraciones del nivel de conciencia.
Aunque en el 75% de los HE subdurales se desarrolla toda la clínica antes de 72 h, se han descrito formas subagudas y crónicas2,27, sobre todo en la región lumbar, donde el espacio epidural es más ancho y la cauda equina soporta mejor el efecto masa que la médula espinal27.
Todos los casos de nuestra serie tuvieron una evolución aguda, salvo el caso 5, que se inició con dolor espinal a los 6 días de la punción lumbar; los síntomas neurológicos aparecieron 2 días después.
DiagnósticoDebemos sospechar la existencia de un hematoma espinal en todo paciente que presente dolor y síntomas de compresión medular. En la tomografía computarizada (TC), los HE epidurales aparecen como lesiones hiperdensas en forma de lente biconvexa6,7. Los subdurales suelen adoptar forma de media luna12–14. Los subaracnoideos son lesiones más difusas y sin límites netos2. Si son subagudos, pueden ser isodensos y pasar inadvertidos.
La resonancia magnética (RM) es el método diagnóstico de elección (figs. 1 y 2). La señal de la sangre depende de su edad, y su comportamiento es similar al de los hematomas cerebrales26,29. En las primeras 24 h aparecen como lesiones isointensas en T1 e hiperintensas en T2, por la existencia de oxihemoglobina. En el segundo y el tercer día muestran hiposeñal tanto en T1 como en T2. Luego va aumentando la señal en ambas secuencias debido a la aparición de metahemoglobina26,29–31.
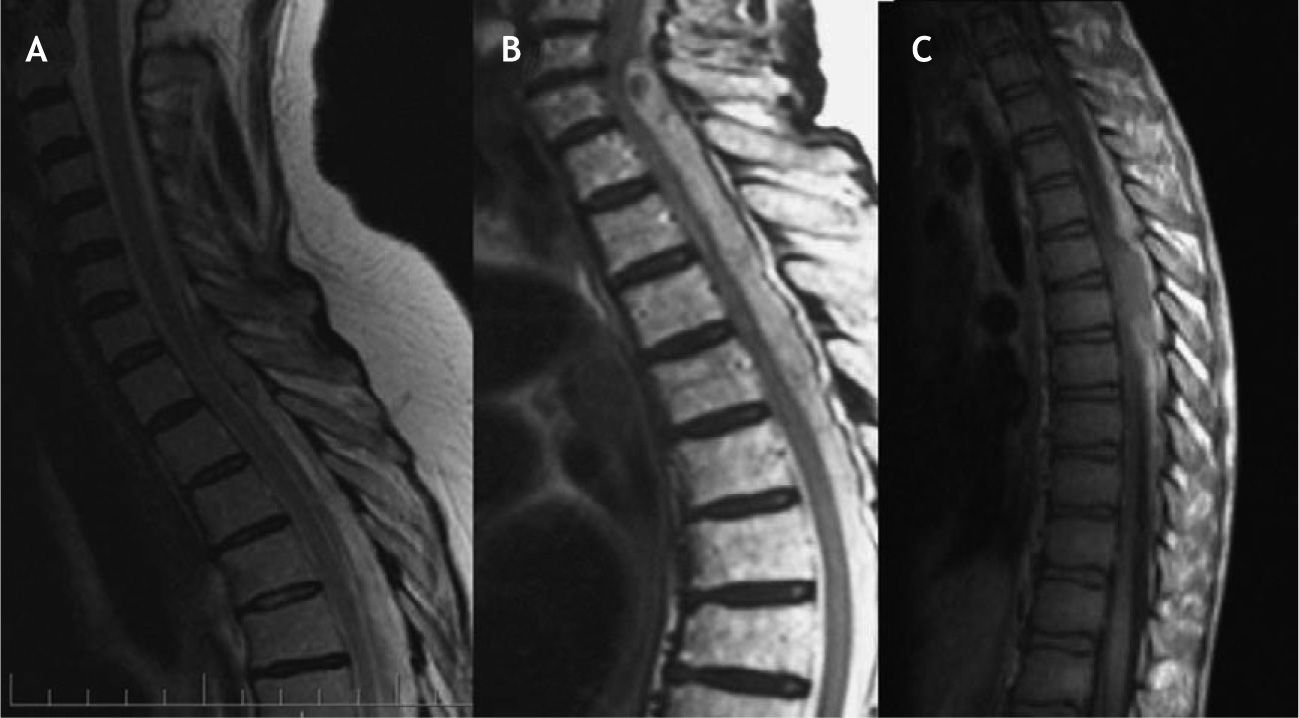
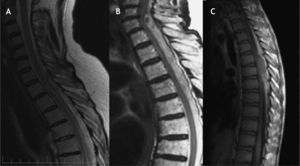
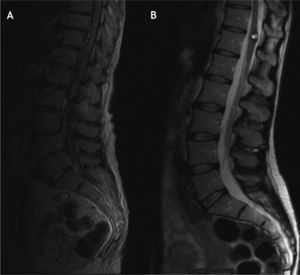
A: caso 1, resonancia magnética en corte sagital, secuencia T2; extensa lesión epidural con zonas de hiperseñal e hiposeñal que desplaza y comprime la médula espinal. B: caso 2, corte sagital en T2 que muestra una lesión posterior al saco tecal, de señal heterogénea, típica de la sangre en fase aguda. C: caso 8, imagen sagital en T1 que muestra una lesión dorsal D5-D6, isointensa a la médula espinal, de morfología epidural, que comprime la médula a ese nivel.
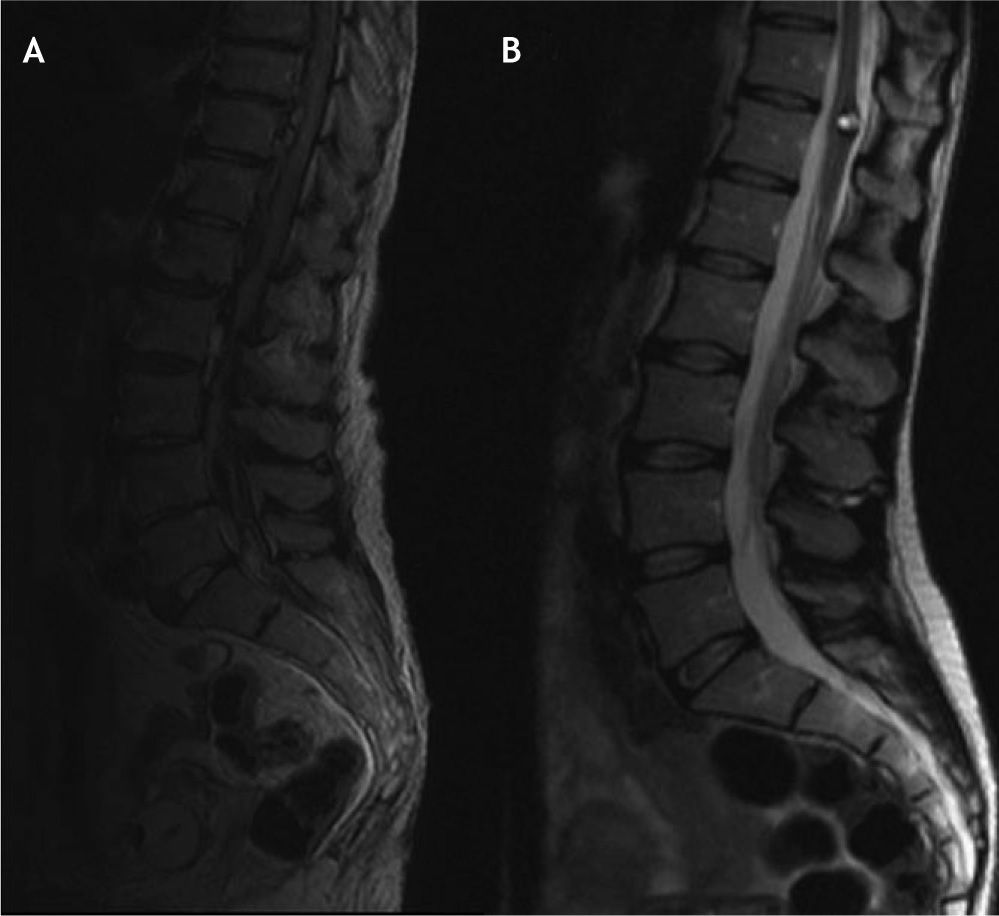
A: caso 5, resonancia magnética en corte sagital en secuencia T2 que muestra una lesión de señal heterogénea, localizada ventral al saco tecal. B: caso 7, secuencia T2; lesión intraaxial que ensancha el cono medular, con una zona central hiperintensa rodeada de una zona periférica de hiposeñal.
La mayoría (75%) de los HE epidurales son dorsales al saco tecal2,6,7, ya que la cara anterior de la duramadre espinal está muy adherida al periostio del canal vertebral y al ligamento longitudinal posterior14. La localización anterior es más frecuente en los hematomas subdurales que en los epidurales14. Los subaracnoideos también suelen ser dorsales a la médula espinal8. Sólo uno de los HE de nuestra serie era anterolateral a la médula espinal.
Los niveles más afectados son las uniones cervicodorsal y dorsolumbar2,8,22. Pero esta distribución varía con la edad: en niños y jóvenes son más frecuentes en la región cervical y dorsal superior, mientras que entre los 46 y los 70 años son más frecuentes en la región dorsolumbar2. Nuestra serie muestra resultados similares, y los hematomas más frecuentes fueron los cervicodorsales y dorsolumbares.
El diagnóstico diferencial entre HE epidurales, subdurales y subaracnoideos puede ser difícil. Los epidurales tienen habitualmente forma de lente biconvexa y unos límites más definidos y afectan a 2–4 cuerpos vertebrales6,7,13,22,29. Los subdurales suelen tener forma de semiluna y límites menos definidos y afectar a un mayor número de segmentos espinales13,14. A veces la RM no permite distinguir un hematoma subaracnoideo de uno subdural8,32, y sólo es posible llegar al diagnóstico durante la cirugía.
La aparición de vasos anómalos en las secuencias convencionales nos hará sospechar la existencia de una lesión vascular subyacente. En estos pacientes se debe realizar una angiorresonancia (secuencias TRICKS), y se confirma el diagnóstico con la angiografía espinal2.
TratamientoLos pacientes que no presentan síntomas de compresión medular pueden ser manejados con tratamiento conservador2,6,12,29. En pacientes con déficit neurológicos, sobre todo si son progresivos, el tratamiento de elección es el drenaje quirúrgico del hematoma, antes de que los déficit se hagan irreversibles2–4,14,23,24, salvo que el mal estado general del paciente contraindique la cirugía2–8,11,13,20,23 o se produzca una mejoría clínica progresiva, como sucedió en nuestro caso. Suelen ser lesiones dorsales a la médula, por lo que el abordaje quirúrgico más usado es el posterior, y el hematoma se drena mediante una laminectomía, con o sin apertura dural, en función de la localización del sangrado. Cinco de nuestros pacientes fueron intervenidos, todos por vía posterior: 4 presentaban un déficit motor severo (paraplejía o paraparesia 1/5). El otro (caso 8) fue intervenido por paraparesia 4/5 progresiva; la RM mostró una lesión dorsal que ocupaba casi la mitad del canal espinal en los cortes axiales.
En los pacientes no intervenidos, es precisa una monitorización clínica estrecha para detectar cambios en la situación neurológica. Es imprescindible realizar controles por imagen para ver la evolución del coágulo2,6. En los 3 pacientes no intervenidos de nuestra serie se demostró con RM la resolución espontánea del hematoma.
PronósticoEstá muy condicionado por la localización de la sangre. Los hematomas epidurales tienen mejor pronóstico que los subdurales o subaracnoideos, ya que en éstos la sangre está en contacto directo con la médula espinal8,22. Así, el 50% de los HE epidurales2 y sólo el 26,8% de los HE subaracnoideos8 tratados quirúrgicamente se recuperan por completo. Sólo la mitad de los pacientes con hematomas subdurales operados pueden hacer una vida independiente tras la cirugía33, y la mortalidad total alcanza el 30%34.
Los factores pronósticos más importantes son el estado neurológico preoperatorio2–7,23,30,33,35,36 y la rapidez de la descompresión quirúrgica una vez iniciados los síntomas neurológicos2–4,6,7. El 65,9% de los pacientes tratados antes de 12 h de la aparición de los síntomas muestran una recuperación completa2. Tienen peor pronóstico los hematomas cervicales y dorsales que los lumbares, ya que a este nivel el canal espinal es más ancho y ya no hay médula espinal24,33. No parece que tengan significado pronóstico la edad, la rapidez de instauración de los síntomas neurológicos o el número de segmentos afectados2,33.
En nuestra serie, el factor pronóstico más importante fue el estado neurológico preoperatorio: ninguno de los pacientes con déficit motor severo (paraplejía o paraparesia 1/5) experimentó mejoría alguna, independientemente de la rapidez con que fueran intervenidos. En cambio, todos los pacientes con síntomas neurológicos leves (intervenidos o no) mejoraron. El número de cuerpos afectados no fue decisivo: el caso 2 tenía un hematoma muy extenso que ocupaba ocho cuerpos vertebrales y fue dada de alta con leves parestesias en una mano.
ConclusionesLos HE son entidades clínicas muy poco frecuentes, a pesar de la frecuencia de los factores etiológicos con los que se los ha relacionado. Sigue sin conocerse su fisiopatología y los mecanismos etiopatogénicos que los desencadenan. Pueden producir un deterioro neurológico rápido e irreversible, por lo que es imprescindible un diagnóstico y un tratamiento precoces.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.