El hombro doloroso hemipléjico es frecuente después de un ictus. Su aparición conlleva además del dolor, una limitación para las actividades de la vida diaria, así como para la participación en programas específicos de neurorrehabilitación. Todo este conjunto determina un peor resultado funcional. El buen manejo de los pacientes puede reducir tanto la frecuencia de aparición de hombro doloroso, como la intensidad del mismo, mejorando así el pronóstico funcional.
DesarrolloEntre los años 1980 y 2008 se llevó a cabo una búsqueda de la literatura en diferentes bases de datos. La evaluación de los artículos se realizó con el sistema de puntuación PEDro. Se establecieron 5 niveles de evidencia para obtener las conclusiones.
ConclusionesLa subluxación del hombro, ocurre de manera precoz tras el ictus y se asocia con subluxación de la articulación del hombro y con espasticidad (subescapular y pectoral mayor principalmente). Los cabestrillos previenen la subluxación del hombro. Es preferible realizar movimientos con un menor rango de movimiento y sin agresividad, para evitar la aparición del hombro doloroso. La inyección de corticoides no mejora el dolor ni el rango de movimiento de los pacientes hemipléjicos, mientras que la toxina botulínica combinada con fisioterapia parece reducir el dolor del hombro hemipléjico.
The hemiplegic shoulder pain is common after a stroke. Its appearance brings pain and limits daily living activities as well as participation in specific Neuro-rehabilitation programs. All this leads to a worse functional outcome. Good management of patients can reduce both the frequency and intensity of shoulder pain, improving functional outcome.
DevelopmentWe conducted a literature search of various databases between 1980 and 2008. The articles were evaluated using the PEDro scoring system. Five evidence levels were established for the conclusions.
ConclusionsShoulder subluxation, occurs at an early stage after stroke and is associated with subluxation of the shoulder joint and spasticity (mainly subscapularis and pectoralis). Slings prevent subluxation of the shoulder. It is preferable to move within a lower range of motion and without aggression to prevent the occurrence of shoulder pain. The injection of corticosteroids does not improve pain and range of motion in hemiplegic patients, while botulinum toxin combined with physical therapy appears to reduce hemiplegic shoulder pain.
La elevada prevalencia de las enfermedades cerebrovasculares ocasiona un gran impacto a nivel tanto económico como sociosanitario. En las últimas décadas se han llevado iniciativas que han impulsado el tratamiento en la fase aguda del ictus1 y se ha progresado en el conocimiento de la fisiopatología del ictus, lo cual ha llevado a mejorar las opciones terapéuticas, favoreciendo así el pronóstico de los pacientes. Pese al gran avance experimentado la realidad es que el ictus continua siendo la primera causa de discapacidad en los países desarrollados, por lo que las medidas encaminadas a disminuir esta dependencia deben ser dominadas por los facultativos involucrados en la atención del paciente con ictus. Nadie duda a día de hoy que el manejo correcto del ictus en la fase aguda se debe realizar en las Unidades de Ictus coordinadas por neurólogos2 y que deben conocer la prevención y el manejo de las complicaciones que puedan surgir.
El hombro doloroso hemipléjico (HDH) como consecuencia de un ictus, es una secuela clínica frecuente; la incidencia varía según estudios (rango desde el 34%3 hasta el 84%4; del 53% en nuestro entorno5). Ocasionalmente ocurre de manera precoz en las dos primeras semanas tras el ictus, sin embargo, la forma típica de presentación es una vez transcurridos 2-3 meses6. El HDH reduce la participación en actividades funcionales y en el proceso de rehabilitación7, se asocia con una menor puntuación en la escala Barthel tras el alta hospitalaria8, predice una escasa recuperación funcional del brazo, una mayor duración del ingreso y el porcentaje de pacientes que son dados de alta a su domicilio es menor9.
Los factores que pueden contribuir a la aparición del HDH pueden dividirse en aquellos relacionados con la propia articulación del hombro (lesiones del manguito de los rotadores10 o la subluxación de la cabeza humeral11) y los relacionados con la afectación neurológica (falta de sensibilidad, parálisis flácida inicial, heminegligencia y espasticidad12,13).
El manejo adecuado del HDH en los pacientes que han sufrido un ictus, permitirá una mayor participación en los procesos neurorrehabilitadores esperándose entonces un mejor desenlace funcional. Los neurólogos, como médicos responsables de las unidades de ictus, tienen que formar parte activa del equipo neurorrehabilitador14,15 y deben prevenir la aparición de complicaciones (el HDH entre otras) que retrasen la recuperación y tratarlas en caso de que aparezcan.
El objetivo es realizar una revisión de la literatura médica sobre el hombro hemipléjico doloroso (sin entrar en la distrofia simpático refleja), con el fin de poner de manifiesto la evidencia actual respecto a las causas y manejo del HDH.
DesarrolloSe llevó a cabo una búsqueda de la literatura en diferentes bases de datos (CINAHL, EMBASE, MEDLINE y PSYCHINFO) entre los años 1980 y 2008. Los trabajos publicados que evaluaban la etiología y el tratamiento del HDH fueron seleccionados. Los estudios citados en artículos de revisión, meta-análisis o revisiones sistemáticas, que no se identificaron a través de nuestra búsqueda de la literatura original también fueron incluidos. La evidencia para cada intervención se evaluó de forma individual.
La evaluación de los artículos se realizó con el sistema de puntuación PEDro (Physiotherapy Evidence Database, disponible en http://www.pedro.org.au) para ensayos clínicos aleatorizados (ECA). Esta herramienta es un sistema que evalúa la metodología de los documentos asignando una puntuación de 1 a 10 puntos (10 es mejor), dos revisores diferentes evaluaron cada artículo; cuando existieron discrepancias entre ambos, se resolvió mediante consenso. Se establecieron niveles de evidencia en función de «Eastern Onstario/Queen's Evidence Based Report» que se basa en los niveles de evidencia usados por «United Status Agency for Helath Care Policy and Research (AHCPR) Guidelines for Stroke Rehabilitation». Se establecieron 5 niveles de evidencia.
- •
Evidencia fuerte (Nivel 1a): las conclusiones son respaldadas por los resultados de dos o más ECA de al menos, calidad óptima («calidad óptima» se define como una puntuación de PEDro ≥ 4).
- •
Evidencia moderada (Nivel 1b): los resultados están apoyados por un único ECA de al menos, calidad óptima.
- •
Evidencia limitada (Nivel 2): los hallazgos están respaldados por al menos, un estudio experimental (ensayos prospectivos y retrospectivos controlados, intervenciones de grupos individuales, etc).
- •
Consenso de opinión (Nivel 3): en ausencia de evidencia, los datos están apoyados por el acuerdo de un grupo de expertos. Esta opinión de consenso se considera la forma de menor evidencia.
- •
Conflicto de opinión (Nivel 4): el desacuerdo entre los resultados de al menos dos ECA o cuando no se dispone de ECA o desacuerdo entre dos estudios no-ECA. Cuando hay más de cuatro ECA y los resultados de sólo uno de ellos era conflictivo, la conclusión se basó en la opinión de la mayoría de los estudios, a menos que el estudio con resultados contradictorios fuese de mejor calidad.
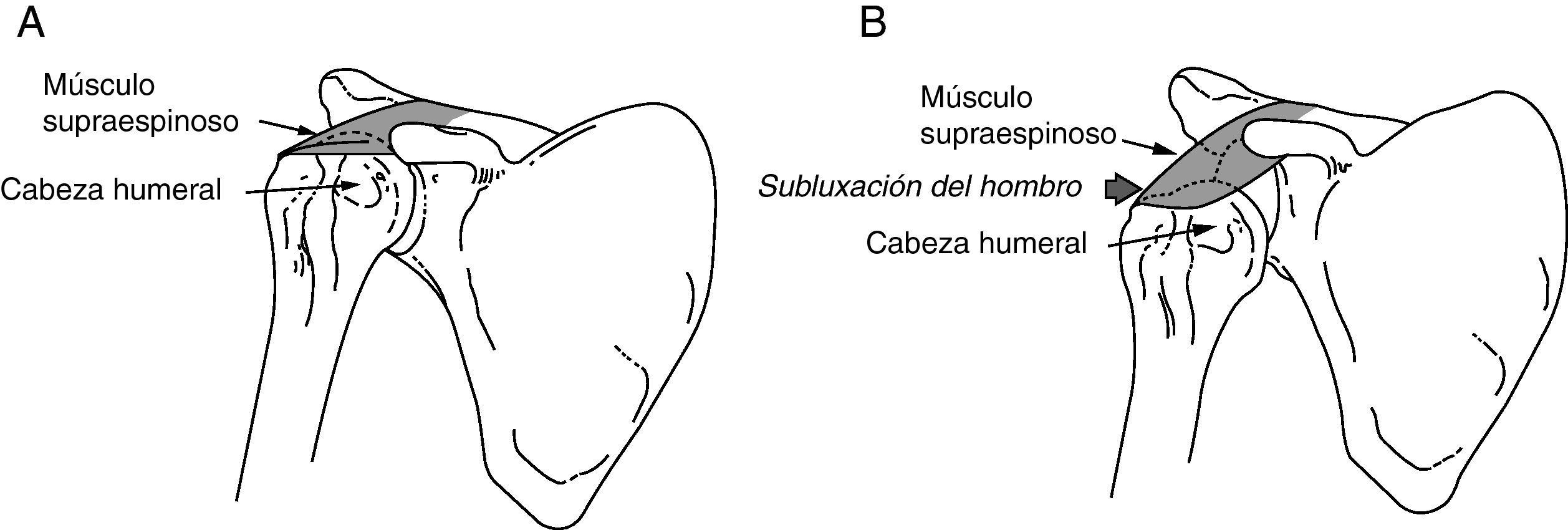
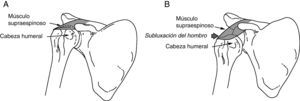
La subluxación del hombro ocurre cuando se compromete la integridad mecánica de la articulación gleno-humeral causando una diferencia palpable entre el acromion y la cabeza del húmero (fig. 1).
A) Hombro normal: el músculo supraespinoso mantiene la cabeza del húmero en la fosa glenoidea. B) Subluxación del hombro: durante la fase inicial de hemiplejía, el músculo supraespinoso se encuentra fláccido. El peso del brazo puede hacer que la cabeza del húmero se subluxe en sentido inferior respecto a la fosa glenoidea.
La articulación gleno-humeral es multiaxial y tiene un rango de movimiento que supera el de otras articulaciones. Para lograr esta movilidad la articulación gleno-humeral debe sacrificar la estabilidad «ósea», que se compensa con estabilidad «muscular»; de esta forma la afectación del funcionamiento normal de la musculatura (como ocurre después de un ictus con afectación motora) condiciona un riesgo potencial para la subluxación.Durante el período inicial tras un ictus, el brazo hemipléjico se encuentra flácido o hipotónico. Por ello, la musculatura del hombro ya no puede mantener la cabeza del húmero en la fosa glenoidea y hay un alto riesgo de subluxación del hombro. Durante este período la extremidad afecta debe estar bien apoyada ya que el propio peso del brazo puede ser suficiente para dar lugar a la subluxación del hombro. Se facilita la subluxación glenohumeral al adoptar posturas incorrectas en la cama, con la falta de apoyo mientras el paciente está en posición vertical o al tirar del brazo hemipléjico la hora de transferir al paciente de un lugar a otro.
Las investigaciones clínicas realizadas hasta el momento son controvertidas. Unas apoyan9 y otras refutan16 la existencia de una asociación entre la subluxación y HDH. Los tamaños muestrales pequeños y las diferencias en los métodos de evaluación han obstaculizado los estudios en esta área17.
La subluxación del hombro se asocia con dolor18,19. Sin embargo, no todos los pacientes hemipléjicos con subluxación experimentan dolor en el hombro y la idea de que esta subluxación es una causa de dolor en el hombro hemipléjico sigue siendo controvertida17,18,20,21. Cailliet21 añadió que en la etapa flácida, la escápula asume una posición inferior y de rotación, ya que el músculo serrato está parético y la parte superior del músculo trapecio ya no sujeta la escápula. Se presume que la combinación de la flacidez de la musculatura de apoyo y la baja posición de la escápula predisponen a la subluxación de la cabeza del húmero en sentido inferior respecto a la fosa glenoidea. Sin embargo, Prevost et al22 concluye que la posición de la escápula no es un factor importante en la aparición de la subluxación inferior en hemiplejía y Price et al23 observa que la subluxación en pacientes con infarto cerebral no tenía relación con la posición de reposo escapular.
Espasticidad y contracturasLa espasticidad se define como un incremento del tono muscular dependiente de la velocidad, asociado a un reflejo miotático exagerado y que forma parte del síndrome de motoneurona superior24. En circunstancias normales existe un balance muscular entre los diferentes grupos musculares (agonistas-antagonistas). Tras un ictus, pude ocurrir una alteración de este balance muscular, predominando los grupos musculares afectados por espasticidad, produciéndose la postura típica que refleja los patrones de los músculos espásticos. El tono flexor domina en las extremidades superiores, resultando en la retracción y depresión de la escápula, así como en la rotación interna y aducción del hombro (subescapular, pectoral mayor, redondo mayor y dorsal ancho). La implicación del subescapular y el pectoral mayor es la más relevante25.
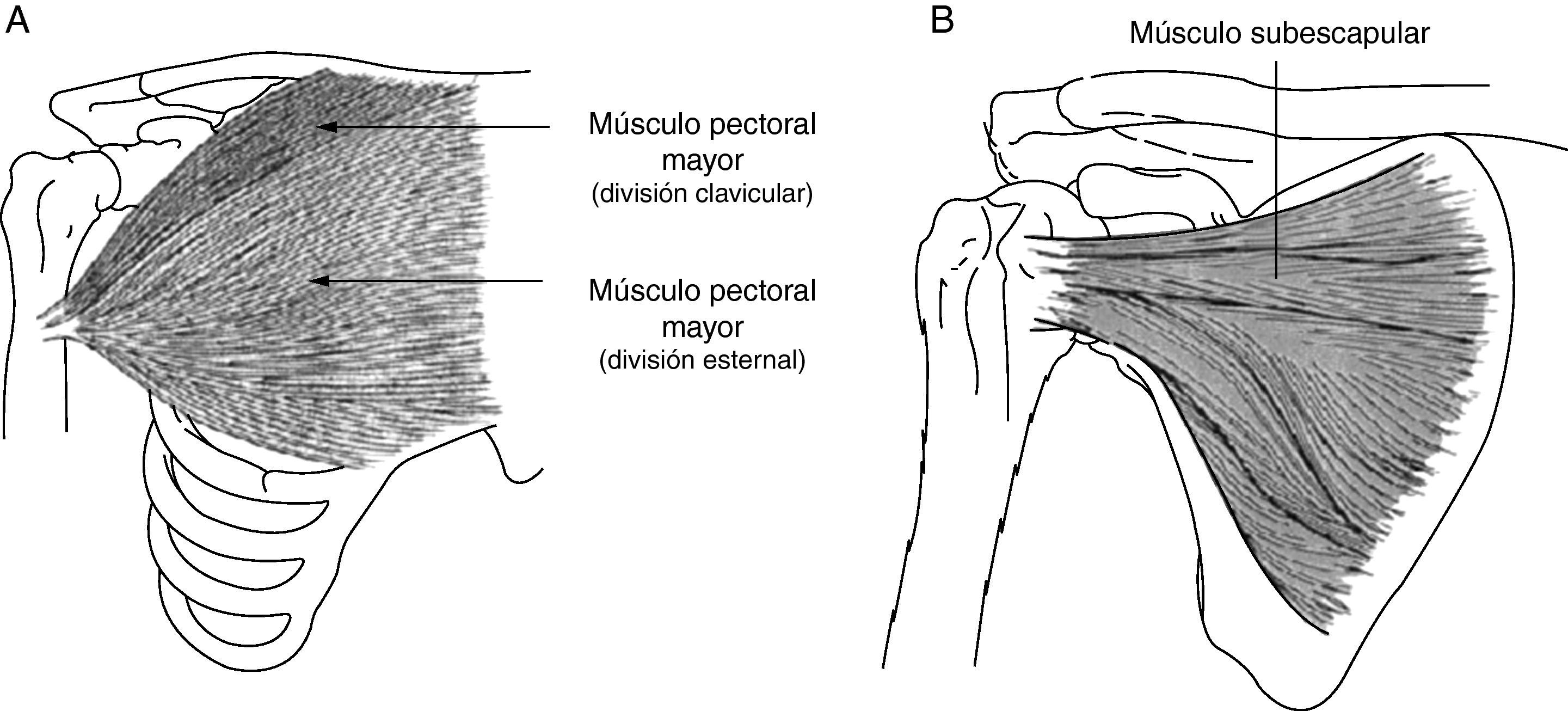
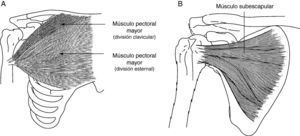
El músculo subescapular es un rotador interno el hombro que participa también en la abducción de brazo y la extensión desde una posición flexionada (fig. 2). La espasticidad del músculo subescapular limita la abducción, flexión y rotación externa. Zorowitz et al16 determinan que la limitación de la rotación externa del hombro hemipléjico es el factor que más correlaciona con HDH y Hecht26 atribuye específicamente este problema al músculo subescapular.
A) Músculo pectoral mayor: el músculo pectoral mayor tiene como función la aducción, rotación interna y flexión del brazo. B) Músculo subescapular: este músculo es uno de los principales rotadores internos del hombro. Como parte del patrón flexor sinérgico en espasticidad hemipléjica, el subescapular está tónicamente activo, limitando no solo la rotación externa sino también la abducción y flexión del hombro.
El músculo pectoral mayor sirve para realizar la flexión, aducción y rotación interna del brazo (fig. 2); este músculo es importante cuando la limitación de la abducción es mayor que en la rotación externa26.
Van Ouwenaller et al27 identifican la espasticidad, como el factor principal y el más frecuentemente involucrado en la génesis del HDH, apoyando el argumento de que los cambios músculo-esqueléticos tras el ictus pueden estar asociados con HDH. De hecho, los pacientes con espasticidad presentan una mayor incidencia de HDH de lo esperado independientemente de la patología intrínseca del hombro17. Por otro lado, Courval et al4 muestran que los pacientes con HDH tienen significativamente más espasticidad del miembro afecto que aquellos sin dolor. Por el contrario, Bohannon et al28 afirma que la espasticidad no está relacionada con el dolor en el hombro (tabla 1).
Hombro hemipléjico doloroso y espástico
| Autor, año, país | Población estudiada | N | Métodos | Resultados |
| Bohannon et al 198628, EE. UU. | Pacientes con ictus | 50 | Estudio retrospectivo de la incidencia de hombro doloroso y la relación estadística entre éste y otras cinco variables: edad, tiempo desde el inicio de la hemiplejía, rango de rotación externa del hombro doloroso (ROSER 90 grados), espasticidad y debilidad | De los 50 pacientes analizados, el 72% tenía dolor de hombro, 20 tenían algo de dolor, mientras que 16 tenían dolor severo. Se encontraron tres correlaciones: ROSER y dolor en el hombro (r=−0,061; p<0,001), tiempo desde la instauración de la hemiplejía y la aparición del dolor (r=0,45; p<0,01) y tiempo entre la instauración de la hemiplejía y ROSER (r=0,37; p<0,01). El test de ANOVA demostró que el tiempo desde hemiplejía (F=8,28; p<0,001) y el ROSER (F=18,44; p<0,001) era significativamente diferente en pacientes sin dolor, algo de dolor y dolor severo |
| Van Ouwenaller et al 198627, Suiza | Pacientes hemipléjicos seguidos durante un año tras el ictus | 219 | Se realizaron radiografías a cada paciente | El 72% de los pacientes tuvieron dolor en el hombro al menos una vez durante su recuperación, ocurriendo más frecuentemente en aquellos con espasticidad (85%) que en aquellos con flacidez (18%). La espasticidad apareció en el 80% de pacientes, mientras que el 20% presentó hipotonía |
| Joynt 199259, EE. UU. | Pacientes esudiados durante los 6-8 meses tras el ictus | 97 | Valorar la disfunción y el dolor en hombro mediante la exploración física | Sesenta y siete pacientes tuvieron alteraciones en el hombro. El 49% refirieron dolor. Éste no estaba en relación con la espasticidad, valorada por la resistencia al estiramiento rápido |
| Aras et al 200460, Turquía | Pacientes con ictus | 85 | Se estudió la asociación entre espasticidad (medida por la escala de Ashworth) y el dolor en el hombro, clasificando a los pacientes según la presencia o ausencia de dolor en el hombro | Cincuenta y cuatro pacientes tenían dolor y 31 se incluyeron en el grupo de no dolor. No se encontró asociación entre la espasticidad y el dolor |
Un hombro congelado o contracturado (capsulitis adhesiva) se caracteriza clínicamente por limitaciones en el rango de movimiento. Se puede desarrollar como consecuencia de la inmovilización y atrofia por desuso, factores que aparecen en los pacientes que han sufrido un ictus y presentan una hemiplejía residual. Se asocia con frecuencia a dolor en el hombro espástico hemipléjico28–30.
Alteraciones del manguito rotadorEl manguito de los rotadores es un grupo de cuatro músculos cuyos tendones forman el manguito rotador: el músculo subescapular, que interviene en la rotación interna del brazo; el supraespinoso, que se encarga de elevar el brazo y separarlo del tronco; el músculo infraespinoso, que ayuda en la elevación del brazo durante la rotación externa; y el músculo redondo menor, que también es rotador externo del brazo. Este grupo muscular se lesiona con frecuencia por desgarros, tendinitis, pinzamientos, bursitis y esguinces. El músculo supraespinoso suele ser el más afectado. Su tendón transcurre por debajo del hueso y es susceptible a la compresión por el acromion. Los cambios degenerativos son frecuentes en los músculos del manguito de los rotadores, y pueden contribuir al HDH. Se ha determinado una incidencia de desgarro del manguito rotador en pacientes hemipléjicos entre el 3331 y el 40%32, mientras que en la población general es del 20-40%33.
El dolor en el hombro se asocia muy frecuentemente con alteraciones de este grupo muscular en la población general, por lo tanto, no es sorprendente que se asocie con un cierto número de pacientes con HDH.
En la fase precoz flácida tras el ictus, los tejidos que rodean la articulación glenohumeral son particularmente susceptibles a ser traumatizados por tracción en la articulación, movimientos pasivos incorrectos o los efectos de la gravedad34 que pueden contribuir al desarrollo de desgarros17. Sin embargo, Riesgo et al35 no son capaces de demostrar una mayor incidencia de desgarros en pacientes con HDH.
Manejo del hombro doloroso en el paciente hemipléjicoEl enfoque del tratamiento óptimo no se ha establecido definitivamente, en parte esto es debido a la incertidumbre respecto a la etiología del dolor. Como resultado, la literatura promueve una amplia variedad de tratamientos con diversos grados de éxito36. Dado que el tratamiento del HDH es complejo, deben tomarse medidas preventivas inmediatamente después del accidente cerebrovascular, siendo por norma general el neurólogo quien atiende el paciente en la Unidad de Ictus. El movimiento pasivo precoz y el apoyo y protección del hombro en la etapa flácida se consideran medidas importantes para minimizar el riesgo de desarrollar HDH25.
Postura del hombro hemipléjicoEl mantenimiento de una postura adecuada de la extremidad superior es el punto principal en el tratamiento del HDH37. La colocación cuidadosa del hombro sirve para minimizar la subluxación y más tarde las contracturas; la mala postura puede afectar negativamente a la simetría, el equilibrio y la imagen corporal. Gilmore et al38 (2004) sugieren que a través de una cuidadosa y correcta colocación, se puede prevenir el HDH (tabla 2).
Postura del hombro doloroso en pacientes con ictus
| Autor, año, país | Diseño PEDro | Población estudiada | N | Métodos | Resultados |
| Dean et al 200061, Australia | ECA5 | Pacientes con ictus, en las 10 primeras semanas, sin comorbilidad previa del hombro | 28 pacientesposicionamiento n=14control n=14 | Ambos grupos fueron integrados en un programa de rehabilitación multidisciplinar y participaron activamente en ejercitar tareas de manipulación y alcance de objetos.A los pacientes del grupo experimental se les realizaba cambios posturales, adoptando 3 posiciones diferentes de 20 minutos cada una, durante una hora al día y cinco días a la semana/6 semanas | Las diferencias entre los gruposno fueron estadísticamente significativas, sin embargo, los resultados no son concluyentes debido a un bajo poder estadístico |
| Ada et al 200541, Australia | ECA6 | Pacientes con primer ictus, en los 20 primeros días | 36 | El grupo experimental recibió dos sesiones de 30 minutos al día, 5 días a la semana durante 4 semanas, en las que el miembro superior afectado se colocaba en máxima rotación externa y a 90 de flexiónTanto el grupo experimental como el control recibieron hasta 10 minutos de ejercicios de hombro y cuidados de las extremidades superiores | El programa de 30 minutos de mantener el hombro en rotación externa máxima redujo significativamente el desarrollo de contracturas en el grupo experimental, en comparación con el grupo control (p=0,03). El programa de 30 minutos de colocación del hombro a 90 grados no previno las contracturas en el grupo experimental, en comparación con el grupo control (p=0,88) |
| De Jong et al 2006, Holanda (Clin Rehabil. 2006;20:656-67) | ECA6 | Pacientes con ictus en las 12 semanas previas, con paresia severa de extremidad superior | 19Grupo intervención=9Grupo control=10 | Se aleatorizaron 19 pacientes para recibir rehabilitación rutinaria o rehabilitación además de un procedimiento de colocación establecido (durante 5 semanas, dos veces al día durante una hora y media). El brazo se colocó en máxima abducción del hombro, rotación externa, con el codo extendido y antebrazo en supino. Los factores evaluados fueron: el rango de movilidad pasiva, las puntuaciones en las escalas de Ashworth, Fugl-Meyer y BI, así como la presencia de dolor (sí/no) al inicio del estudio, 5 y 10 semanas después del tratamiento | A las 5 semanas se observó una pérdida de amplitud de movimiento pasivo en ambos grupos, aunque esta pérdida fue menos llamativa en el grupo experimental para 3 de 5 variables:- Rotación externa del hombro (−19 vs. −18; p=0,37)- Flexión del hombro (−23 frente a −29: p=0,29)- Abducción del hombro (−5,3 vs. −23; p=0,042)- Extensión del codo (0,6 vs. −4; p=0,84)- Supinación del antebrazo (-11 vs. −3; p=0,69)No hubo diferencias significativas entre los grupos de los otros resultados. No se llevaron a cabo pruebas estadísticas en la semana 10 debido al abandono del estudio |
La postura recomendada de la extremidad superior afectada es en abducción, rotación externa y flexión del hombro17, sin embargo, revisando las teorías más populares no se alcanza un consenso para la correcta posición39.
Cabestrillos y otros dispositivosLos cabestrillos reducen el efecto de la gravedad en la articulación glenohumeral40. A menudo se utilizan en las etapas iniciales después de un ictus. Su uso es controvertido pues facilitan la posición en flexión, inhibe el braceo, contribuye a la formación de contractura y el paciente evita la utilización de este brazo. Sin embargo, los cabestrillos se consideran el mejor método para mantener la extremidad pléjica, mientras el paciente está en pie o siendo trasladado. Ada et al41 en una revisión sistemática concluye que no hay evidencia suficiente para asegurar que estos dispositivos reducen o previenen la subluxación del hombro después de un accidente cerebrovascular. El mejor cabestrillo para apoyar el hombro todavía no se ha determinado. En los últimos años se han diseñado diferentes tipos de cabestrillos con el objetivo de mejorar la alineación anatómica de la articulación con resultados satisfactorios42. Lo que está claro es que a medida que se normaliza el tono de la musculatura dorsal, disminuye el riesgo de la subluxación del hombro y estos instrumentos pueden ser retirados.
Vendajes del hombro hemipléjicoEl vendaje del hombro hemipléjico se ha utilizado como un método para prevenir o reducir la severidad de la subluxación del hombro y puede proporcionar cierta estimulación sensorial. A menudo se utiliza para complementar otras técnicas de tratamiento de la subluxación y el dolor de hombro. Estos vendajes deben ser colocados por alguien con experiencia y deben recolocarse periódicamente ya que pueden irritar la piel43.
Se han descrito tres métodos diferentes de tirante del hombro hemipléjico43–45. En cualquier caso, no queda claro si el vendaje reduce el dolor en el HDH.
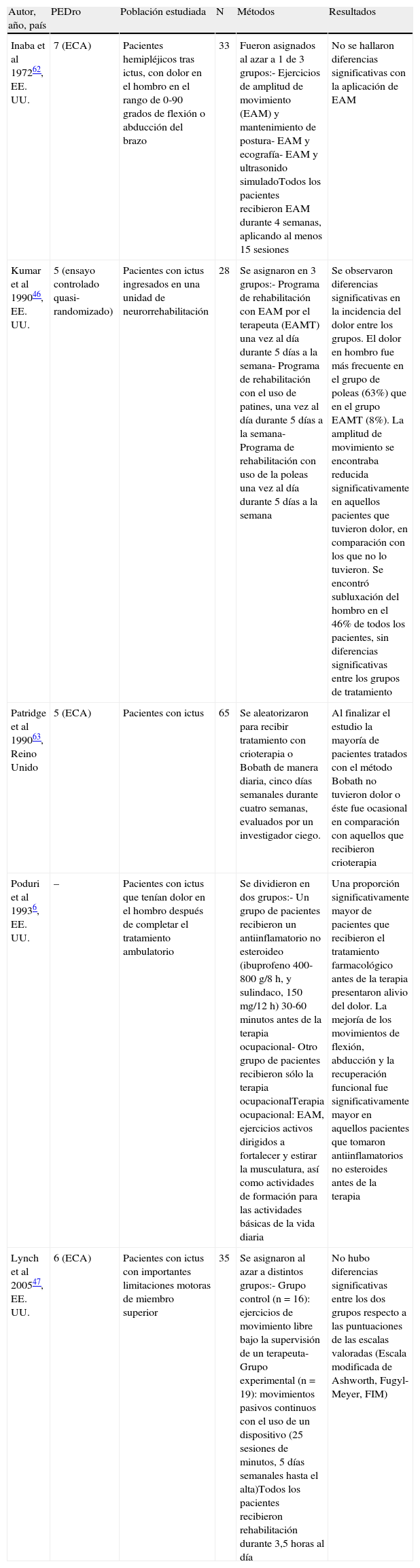
FisioterapiaLa asociación entre espasticidad, desequilibrio muscular y hombro congelado y doloroso sugiere que el enfoque terapéutico diseñado para mejorar el rango de movimiento del hombro hemipléjico debe mejorar el dolor. Sin embargo, Kumar et al46 describió que un ejercicio agresivo con amplios rangos de movimiento daban lugar un dolor mucho más intenso que los ejercicios de movimiento en un rango más restringido. Lynch et al47 y Gustafson & McKenna48 sugieren que son preferibles los ejercicios activos frente a los pasivos, aunque un enfoque excesivamente agresivo puede dar lugar a una mayor incidencia de HDH si se compara con aquellos que realizan ejercicios más suaves (tabla 3).
Fisioterapia en el hombro hemipléjico
| Autor, año, país | PEDro | Población estudiada | N | Métodos | Resultados |
| Inaba et al 197262, EE. UU. | 7 (ECA) | Pacientes hemipléjicos tras ictus, con dolor en el hombro en el rango de 0-90 grados de flexión o abducción del brazo | 33 | Fueron asignados al azar a 1 de 3 grupos:- Ejercicios de amplitud de movimiento (EAM) y mantenimiento de postura- EAM y ecografía- EAM y ultrasonido simuladoTodos los pacientes recibieron EAM durante 4 semanas, aplicando al menos 15 sesiones | No se hallaron diferencias significativas con la aplicación de EAM |
| Kumar et al 199046, EE. UU. | 5 (ensayo controlado quasi-randomizado) | Pacientes con ictus ingresados en una unidad de neurorrehabilitación | 28 | Se asignaron en 3 grupos:- Programa de rehabilitación con EAM por el terapeuta (EAMT) una vez al día durante 5 días a la semana- Programa de rehabilitación con el uso de patines, una vez al día durante 5 días a la semana- Programa de rehabilitación con uso de la poleas una vez al día durante 5 días a la semana | Se observaron diferencias significativas en la incidencia del dolor entre los grupos. El dolor en hombro fue más frecuente en el grupo de poleas (63%) que en el grupo EAMT (8%). La amplitud de movimiento se encontraba reducida significativamente en aquellos pacientes que tuvieron dolor, en comparación con los que no lo tuvieron. Se encontró subluxación del hombro en el 46% de todos los pacientes, sin diferencias significativas entre los grupos de tratamiento |
| Patridge et al 199063, Reino Unido | 5 (ECA) | Pacientes con ictus | 65 | Se aleatorizaron para recibir tratamiento con crioterapia o Bobath de manera diaria, cinco días semanales durante cuatro semanas, evaluados por un investigador ciego. | Al finalizar el estudio la mayoría de pacientes tratados con el método Bobath no tuvieron dolor o éste fue ocasional en comparación con aquellos que recibieron crioterapia |
| Poduri et al 19936, EE. UU. | – | Pacientes con ictus que tenían dolor en el hombro después de completar el tratamiento ambulatorio | Se dividieron en dos grupos:- Un grupo de pacientes recibieron un antiinflamatorio no esteroideo (ibuprofeno 400-800 g/8 h, y sulindaco, 150 mg/12 h) 30-60 minutos antes de la terapia ocupacional- Otro grupo de pacientes recibieron sólo la terapia ocupacionalTerapia ocupacional: EAM, ejercicios activos dirigidos a fortalecer y estirar la musculatura, así como actividades de formación para las actividades básicas de la vida diaria | Una proporción significativamente mayor de pacientes que recibieron el tratamiento farmacológico antes de la terapia presentaron alivio del dolor. La mejoría de los movimientos de flexión, abducción y la recuperación funcional fue significativamente mayor en aquellos pacientes que tomaron antiinflamatorios no esteroides antes de la terapia | |
| Lynch et al 200547, EE. UU. | 6 (ECA) | Pacientes con ictus con importantes limitaciones motoras de miembro superior | 35 | Se asignaron al azar a distintos grupos:- Grupo control (n=16): ejercicios de movimiento libre bajo la supervisión de un terapeuta- Grupo experimental (n=19): movimientos pasivos continuos con el uso de un dispositivo (25 sesiones de minutos, 5 días semanales hasta el alta)Todos los pacientes recibieron rehabilitación durante 3,5 horas al día | No hubo diferencias significativas entre los dos grupos respecto a las puntuaciones de las escalas valoradas (Escala modificada de Ashworth, Fugyl-Meyer, FIM) |
La estimulación neuromuscular eléctrica funcional consiste en la aplicación superficial de la corriente eléctrica provocando la contracción del músculo y el reclutamiento de un mayor volumen muscular. Dos son los métodos más usados, la estimulación eléctrica funcional (FENS) y la estimulación eléctrica transcutánea (TENS), esta última utiliza menor intensidad y mayor frecuencia que la primera. El supraespinoso y el deltoides son los músculos más tratados para el HDH49. El tratamiento debe administrarse 6 horas al día, durante 5 días por semana y durante 6 semanas, a frecuencias de 35-50Hz49. De 11 estudios que evalúan específicamente los efectos de la estimulación eléctrica en el tratamiento del dolor de hombro, en la mayoría se observó un beneficio. Los resultados sugieren que la EEF asociado al tratamiento convencional, efectivamente podría reducir el dolor en el hombro afectado y también mejorar la función de la extremidad superior23.
Sin embargo, los resultados del ensayo más grande y riguroso metodológicamente50 sugieren que el tratamiento de la EEF en realidad puede estar asociado con un empeoramiento de la función del brazo, sobre todo entre aquellos con parálisis severa. Se requieren más estudios para investigar los efectos de la estimulación eléctrica funcional en el HDH.
InfiltracionesLas inyecciones intraarticulares de esteroides, intramusculares de toxina botulínica y otros agentes se han utilizado para tratar los músculos espásticos, corregir los desequilibrios y aliviar el HDH.
Existen 4 ensayos controlados aleatorizados, todos de buena calidad que estudian la eficacia de la toxina botulínica en el tratamiento del HDH (sola o combinada con TENS). El músculo subescapular fue el sitio de inyección más frecuente. Dos de ellos51,52 demostraron un beneficio del tratamiento en términos de reducción del dolor, mientras que otros dos53,54 no encontraron diferencias. Snels et al55, observaron que las inyecciones intraarticulares de esteroides no mejoran, ya sea el dolor o la amplitud de movimiento pasivo en el HDH.
Un ensayo compara el acetónido de triamcinolona con toxina botulínica, pero los resultados son difíciles de interpretar ya que los sujetos en ambos grupos mejoraron56, a pesar de la falta de significación estadística, los autores de este ensayo sugieren que el tratamiento con toxina botulínica seguía siendo superior y los efectos más duraderos.
Lo que sí parece claro es que el complementar las infiltraciones de toxina botulínica tipo A con el tratamiento rehabilitador es necesario para alcanzar el objetivo planteado57, especialmente si se trata de movilidad funcional.
OtrosCirugíaDado que la afectación muscular espástica se ha identificado como una causa de HDH, el tratamiento diseñado para revertir ese desequilibrio podría aliviar el dolor. Braun et al7 llevaban a cabo la resección de los tendones de los músculos subescapular y pectoral tendones seguida de un post-operatorio con un programa intensivo programa de terapia, mejorando el dolor y la amplitud de movimiento en pacientes con ictus con HDH. Sin embargo, 6 meses después todos los pacientes se quejaban de dolor y malestar.
AromaterapiaEl uso de la aromaterapia además de presión en el tratamiento del HDH se ha investigado en un único ensayo aleatorizado58 con una reducción del dolor significativamente mayor en el grupo de aromaterapia. Los autores especulan que la mejora en el dolor de hombro puede deberse a una mejor respuesta del parasimpático a través de los efectos del olfato y el tacto que fomentan la relajación, que se ha demostrado previamente para alterar la percepción del dolor.
ConclusionesEl hombro doloroso después de un ictus es una complicación frecuente que el neurólogo debe prevenir y tratar. Un manejo correcto repercute en el estado funcional futuro del paciente con ictus.
Tras la exhaustiva revisión del HDH se llegan a las siguientes evidencias:
Evidencia respecto a las causas del HDH- •
La subluxación del hombro, ocurre de manera precoz tras el ictus.
- •
El hombro doloroso hemipléjico se asocia con subluxación de la articulación del hombro y con espasticidad, pero no con rotación escapular.
- •
Parece que el músculo subescapular y el músculo pectoral mayor, juegan un papel importante ya que desarrollan una mayor actividad tónica que conlleva un desequilibrio muscular sobre el hombro.
- •
El desarrollo de HDH se asocia con una evolución funcional negativa.
- •
Hay un nivel de «evidencia moderada» (Nivel 1b) de que la postura mantenida no influye negativamente en la amplitud del rango de movimiento del hombro o en el dolor.
- •
Existe «evidencia limitada» (Nivel 2) de que los cabestrillos previenen la subluxación asociada con el dolor del hombro hemipléjico. Hay «evidencia limitada» (Nivel 2) de que un dispositivo o método es mejor que otro.
- •
Existe «conflicto de opinión» (Nivel 4) en cuanto a que el vendaje del hombro hemipléjico reduce el desarrollo del dolor. Hay «evidencia moderada» (Nivel 1b) de que vendar el hombro hemipléjico no mejora la amplitud de movimiento funcional del hombro afectado.
- •
Hay «evidencia moderada» (Nivel 1b) de que el uso forzado de poleas provoca dolor intenso, por lo que deberían evitarse. Hay «evidencia moderada» (Nivel 1b) de que incluir movimientos suaves en el programa de neurorrehabilitación, que sean aplicados por un terapeuta, resulta en una reducción del dolor del hombro hemipléjico. Hay «conflicto de opinión» (Nivel 4) en cuanto a que la estimulación eléctrica reduce el dolor, mejora la función y mejora la subluxación post-ictus.
- •
Existe «evidencia moderada» (Nivel 1b) acerca de que la inyección de corticoides no mejora el dolor ni el rango de movimiento de los pacientes hemipléjicos. Hay «evidencia limitada» (Nivel 2) en cuanto a que la toxina botulínica reduce el dolor del hombro hemipléjico. Existe «conflicto de opinión» (Nivel 4) de que la infiltración del músculo subescapular con toxina botulínica reduce el dolor del hombro espástico y mejora el rango de movimiento pasivo. Hay una «evidencia moderada» (Nivel 1b) de que la inyección de esteroides intraarticular no mejora ni el dolor ni el rango de movimiento pasivo asociado al hombro hemipléjico.
- •
A pesar de los hallazgos basados en la evidencia, el HDH es un fenómeno pobremente comprendido, y son necesarios más estudios que investiguen y evalúen la causa o las causas del mismo y que determinen los cuidados específicos necesarios.
Los autores declaran no tener ningún conflicto de intereses.